Describir la estancia media (EM) de la embolia de pulmón (EP) en una unidad de trombosis (UT) dependiente de una unidad de corta estancia (UCE) de un hospital de tercer nivel. Comparar estos datos con el resto de hospitales de nuestra región, con los del resto de comunidades autónomas (CCAA) y con el mismo hospital durante un año previo a nuestra existencia.
Material y métodoEstudio observacional retrospectivo descriptivo en el que se incluyeron los pacientes con diagnóstico de EP en el Hospital Clínico Universitario Virgen de la Arrixaca (HCUVA) durante el año 2012. Clasificamos estos datos por servicio hospitalario, calculando la EM. Comparamos esta con la del resto de hospitales de nuestra región, con el resto de CCAA y con nuestros datos en el año 2007, cuando no existía aun la UT.
ResultadosSe incluyeron 113pacientes: 60 (53%) ingresaron en la UT, siendo la EM de 4,39días, en Oncología, de 7,45, y en Medicina Interna (MI), de 15,38. No hubo ningún fallecido en la UT y solo se produjeron 3reingresos (5%). Los datos publicados mostraron que la EM en todos los hospitales de nuestra región fue de 8,25días; en nuestro hospital fue de 5,18días y en el resto de hospitales, mayor. La CCAA con mejor EM fue el País Vasco con 6,85días. En el año 2007, hubo 70pacientes con EP en el HCUVA: 34 (49%) en MI con una EM de 8,50días, 11 (31%) en Oncología con una EM de 9,64días y 3 (4,3%) en Neumología, con una EM de 19días; la mortalidad global fue del 11% y la tasa de reingresos en MI, del 6%.
ConclusiónLa EM de la EP en la UT en una UCE fue menor que en el resto de servicios de nuestro hospital, menor que en el resto de hospitales de nuestra comunidad, menor que en el resto de CCAA y menor que en cualquier servicio de nuestro hospital en una época anterior a nuestra existencia, sin aumentar la tasa de reingreso ni la mortalidad.
To determine the mean stay (MS) of patients with pulmonary embolism (PE) in a thrombosis unit (TU) with a short stay unit (SSU) in a tertiary hospital. To compare the data collected with those of other hospitals in the same region, of other regions (Autonomous Communities [AACC]), and within the same hospital in the year before the SSU opened.
Material and methodsA descriptive retrospective observational study that included patients with a diagnosis of PE in the University Hospital Virgen de la Arrixaca (HCUVA) in 2012. These data were classified by hospital department, and used for calculating the mean stay. This was then compared with that of other hospitals in our region, with the rest of the regions, and with the data in 2007 (the last year without a TU).
ResultsA total of 113patients with PE were included, 60 (53%) in the TU with an MS of 4.39, in Oncology, 7.45, and Internal Medicine (IM), 15.38days. There were no deaths in the TU and only 3 (5%) readmissions. Published data showed that the MS in all hospitals in our region was 8.25, 5.18 in our hospital, and higher in the rest of hospitals. The best AACC was the Basque Country with an MS of 6.85days. In 2007, there were 70patients with PE in the HCUVA, 34 (49%) in IM, with an MS of 8.50, Oncology 11 (31%) with an MS 9.64, and Chest Diseases 3 (4.3%) with an MS 19days, and with an overall mortality of 11% and a rate of readmissions in IM of 6%.
ConclusionThe mean stay for a PE in the SSU of a TU was lower than in the rest of the hospital departments, lower than the rest hospitals of our region, lower than the rest of the regions, and lower than any department of our hospital before the SSU existed, without increasing the readmission or mortality rate.
La enfermedad tromboembólica venosa (ETV) es un problema médico importante que comprende principalmente la trombosis venosa profunda (TVP) y la embolia de pulmón (EP). Constituye la tercera causa de muerte en el mundo occidental, solo por detrás del síndrome coronario agudo y los accidentes vasculares cerebrales. La EP se considera responsable del 3,5% de la mortalidad de la población general y del 10-25% de los pacientes hospitalizados1. La EP constituye la primera causa de muerte evitable en este ámbito.
A pesar de la generalización de la profilaxis, la mortalidad global por EP en España todavía se cifra en unos 30.000pacientes/año, con un coste anual estimado de 50 millones de euros2,3. La incidencia de la TVP en la población general es de 160casos/100.000 habitantes/año y la de la EP de 60casos/100.000 habitantes/año, lo que daría como resultado una incidencia total de ETV de 220casos/100.000 habitantes/año, con una prevalencia media estimada del 3%4,5. En España, en un estudio epidemiológico reciente, se ha considerado una tasa de ETV de 154casos/100.000 habitantes/año; el 4% de los pacientes hospitalizados por cualquier causa sufrieron un episodio de ETV durante su ingreso y, de estos, el 74% sufrían un problema médico no quirúrgico5. La ETV causa más muertes en Europa que el conjunto de las neoplasias de mama, las neoplasias de próstata, los accidentes de coche y el sida juntos6. Por lo tanto, la ETV es un problema de salud pública de primer orden, por su elevada prevalencia y la potencial mortalidad que conlleva si no se realiza una adecuada prevención y tratamiento de la misma.
El tratamiento de la ETV es la anticoagulación, inicialmente con heparina y posteriormente, en la mayoría de los casos, con los antagonistas de la vitamina K durante un tiempo variable, en función del factor predisponente. Este manejo cambió radicalmente con la aparición de las heparinas de bajo peso molecular, al ofrecer una serie de ventajas sobre las heparinas no fraccionadas, proporcionando una excelente oportunidad para iniciar la terapia domiciliaria de la TVP, actualmente, y de la EP en un futuro no muy lejano. Este esquema terapéutico puede cambiar con la aparición de los llamados nuevos anticoagulantes orales (dabigatrán, rivaroxabán y apixabán). Las actuales guías de manejo de la ETV otorgan un grado de recomendación 2B para el alta precoz de pacientes con EP7,8. En los últimos años han aparecido distintas escalas de estratificación de gravedad de la EP con la finalidad de facilitar el tratamiento ambulatorio de dicha enfermedad9. En las publicaciones más recientes al respecto, los autores concluyen que tratar a los pacientes con EP de bajo riesgo de evolución clínica desfavorable de forma ambulatoria, u otorgarles el alta rápidamente, es tan seguro como el tratamiento con hospitalización, aunque en este contexto sugieren ampliar las investigaciones con el objetivo de definir con mayor precisión los criterios de bajo riesgo y alcanzar un grado de recomendación 1A para el tratamiento ambulatorio de este grupo de pacientes10.
Las unidades de corta estancia (UCE) médica se han desarrollado como alternativa a la hospitalización convencional desde la hipótesis de que la atención médica a pacientes en los que se prevé una estancia reducida puede ser más adecuada en una unidad separada y con un equipo especializado. El objetivo sería reducir los ingresos inapropiados, evitar el uso de camas de hospitalización convencional por pacientes que no se beneficiarían de las mismas y reducir los costes sociosanitarios ligados al ingreso hospitalario. Bajo el concepto de UCE se han creado numerosas unidades clínicas con una gran heterogeneidad de modelos, que traducen las diferencias de los distintos modelos de salud. En nuestro país, las UCE aparecieron a partir de 1990 con diferentes estructuras y adscritas a distintos servicios hospitalarios, como Medicina Interna, Neumología o directamente a Urgencias (denominadas en ocasiones como «unidades de observación»). La evaluación de los resultados obtenidos por las UCE ha sido también muy variable, sin existir uniformidad en los criterios para analizar la calidad de las mismas. En la única revisión realizada en nuestro país, se demostró que las UCE pueden ayudar a mejorar la efectividad de la asistencia sanitaria en pacientes seleccionados, así como reducir la estancia media (EM) hospitalaria11. Las enfermedades subsidiarias de ingreso en este tipo de unidades son variadas y hasta la fecha, en el campo de la ETV, solo la TVP ha tenido cabida en las UCE.
El objetivo del estudio fue demostrar, en base a la EM, que la EP es una enfermedad que podría ser manejada con éxito en una UCE con experiencia en ETV.
Material y métodoSe trata de un estudio observacional retrospectivo descriptivo en el que se incluyeron todos los pacientes dados de alta de forma consecutiva con diagnóstico de EP en el Hospital Clínico Universitario Virgen de la Arrixaca (HCUVA), hospital de tercer nivel de la Región de Murcia, durante el año 2012. El HCUVA es un hospital universitario de tercer nivel que cuenta con 863 camas y una unidad de cuidados intensivos (UCI) con 58 camas, siendo referencia de nuestra comunidad autónoma para las siguientes especialidades: cirugía cardiovascular, cirugía torácica, cirugía cardiaca infantil, cirugía maxilofacial, cirugía plástica y quemados, cirugía y oncología pediátrica, unidad de cuidados intensivos pediátrica y neonatológica, neurocirugía, oncología médica, oncología radioterápica, hemodinámica, medicina nuclear y coordinación y actividad de trasplantes.
La unidad de trombosis (UT) del HCUVA se creó en el año 2008, enmarcada en la UCE de dicho hospital. Dicha UCE constaba de 18 camas, 3 médicos adjuntos especialistas en medicina interna y el jefe de sección. Uno de los adjuntos pasaba consulta externa monográfica de ETV un día a la semana, con una media de 24pacientes citados, y una tarde al mes, con una media de 16pacientes. La UT es la unidad de referencia para toda la ETV del hospital, incluidos los pacientes de edad pediátrica. Los criterios de ingreso en la UT eran todas las TVP o EP diagnosticadas en el servicio de Urgencias, salvo que tuvieran cáncer activo —motivo por el que ingresaban en Oncología hasta el alta— o inestabilidad hemodinámica, por lo que ingresaban en la UCI, pasando a nuestra planta tras su estabilización.
Los pacientes que se diagnosticaban de EP durante el ingreso hospitalario en otro servicio eran remitidos al alta a nuestra consulta monográfica de dicha enfermedad. En ocasiones, si el servicio donde se diagnosticaba la EP lo solicitaba, pasaba a nuestra planta. Los datos de los pacientes con EP se obtuvieron del servicio de Documentación Clínica a partir del conjunto mínimo básico de datos (CMBD). Posteriormente, se clasificaron los datos en función del servicio hospitalario donde ingresaron los pacientes, calculando la EM en cada uno de ellos. Comparamos estos resultados con los del resto de hospitales de nuestra comunidad autónoma, según los datos del año 2012 publicados por la Consejería de Sanidad y Política Social de la Región de Murcia, y con el resto de comunidades autónomas (CCAA), según los datos publicados del año 2012 por el Ministerio de Sanidad, Servicios Sociales e Igualdad, a través del Registro de Altas de los Hospitales del Sistema Nacional de Salud para el grupo relacionado con el diagnóstico (GRD) embolismo pulmonar (GRD 078)12,13. A su vez, los datos del HCUVA del año 2012 se compararon con los datos obtenidos a través del servicio de Documentación Clínica del mismo hospital en el año 2007, último año en el que no existía la UT.
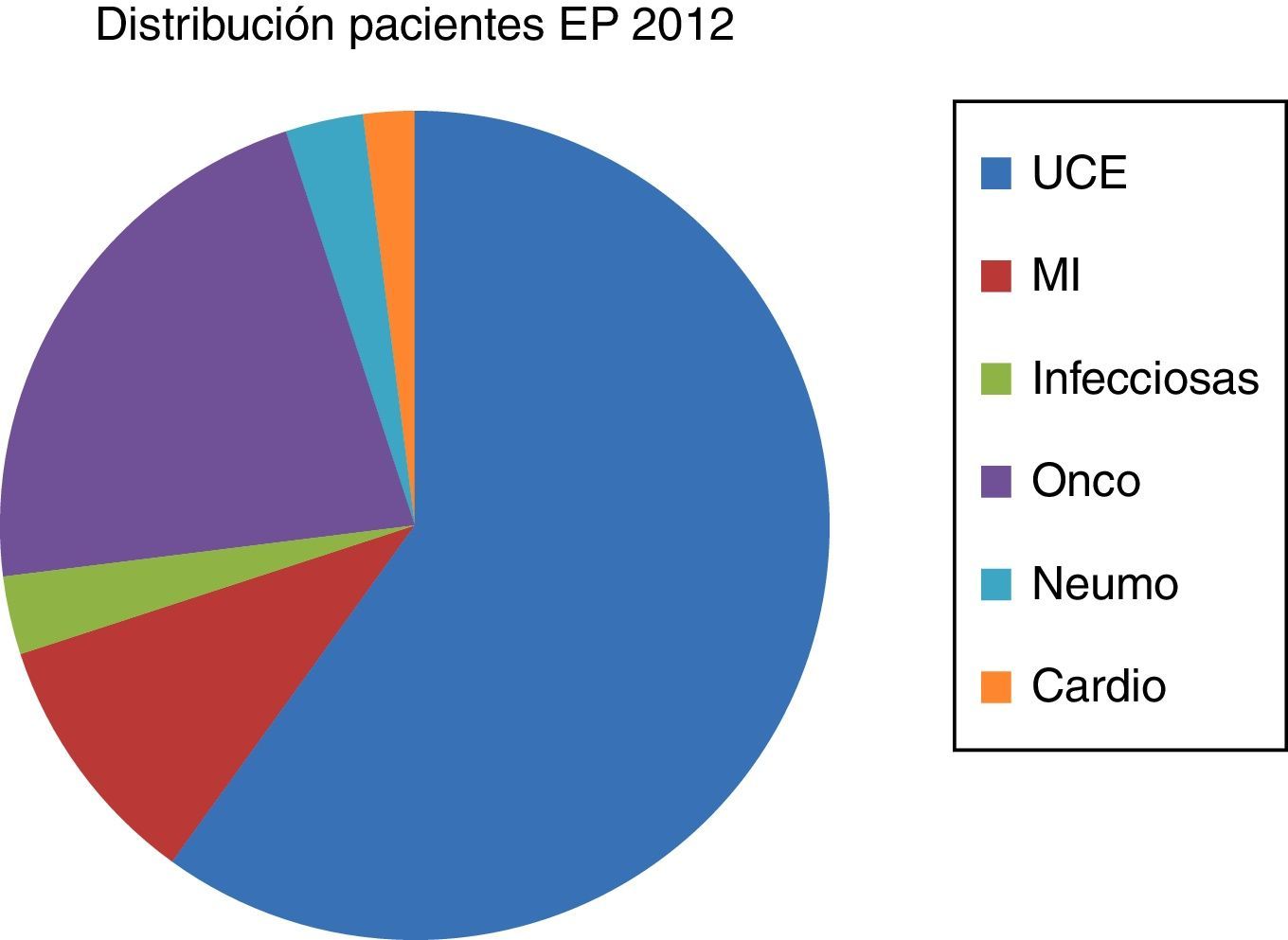
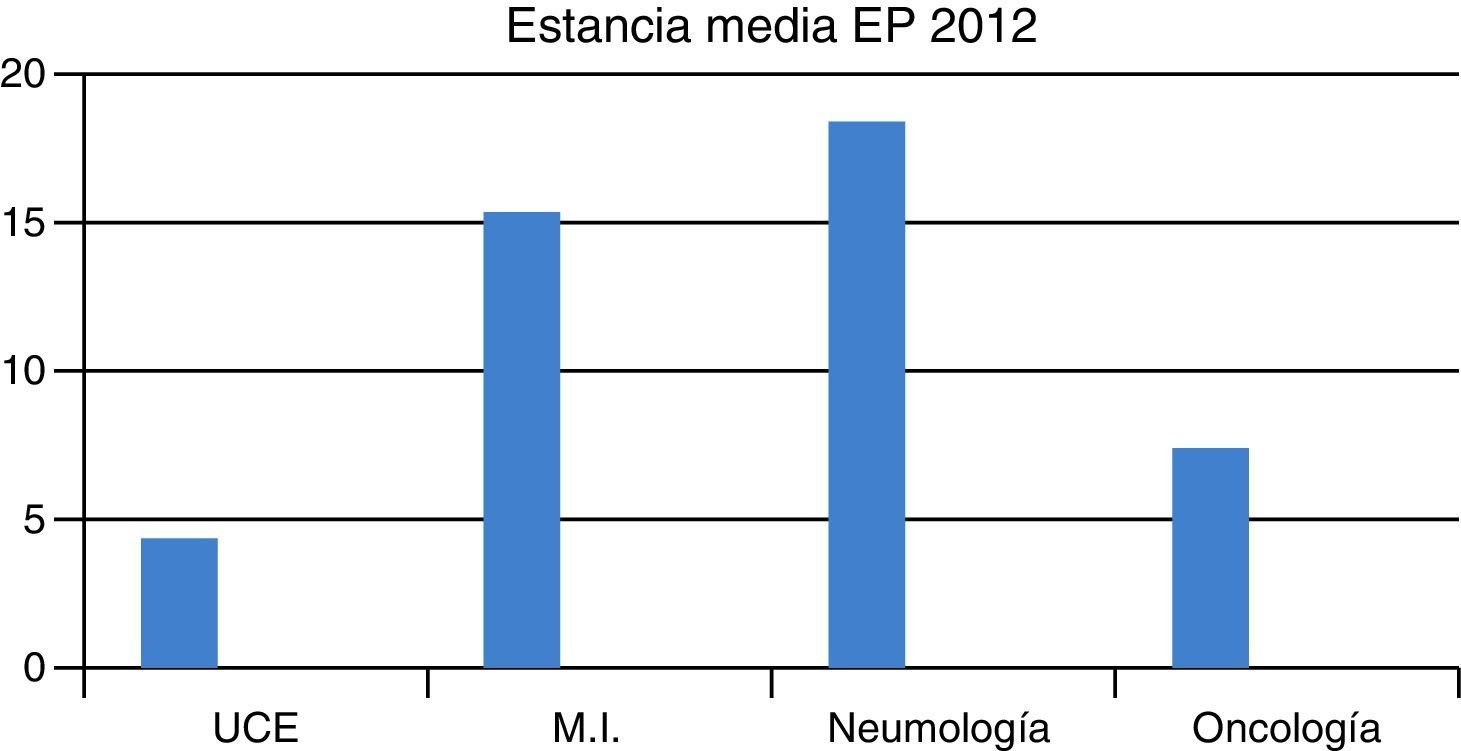
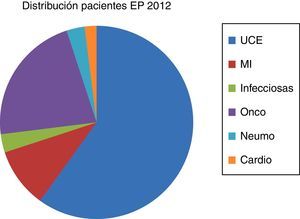
ResultadosEn el año 2012 se diagnosticaron en el HCUVA 113pacientes de EP, de los que 60 (53%) fueron ingresados en la UT de la UCE, siendo la EM en dicha unidad de 4,39 días, siendo esta menor que en los otros servicios donde fueron ingresados el resto de pacientes con EP (fig. 1). No hubo ningún fallecido en la UT y solo se produjeron 3 (5%) reingresos.
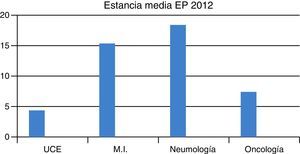
Ese año 2012, en el HCUVA ingresaron: 22pacientes en Oncología (19,5%), con una EM de 7,45días, 10pacientes en MI (9%), con una EM de 15,3días, y 3pacientes en Neumología (2,7%), con una EM de 18,5días (fig. 2). La mortalidad global por EP en el HCUVA ese año fue del 8%.
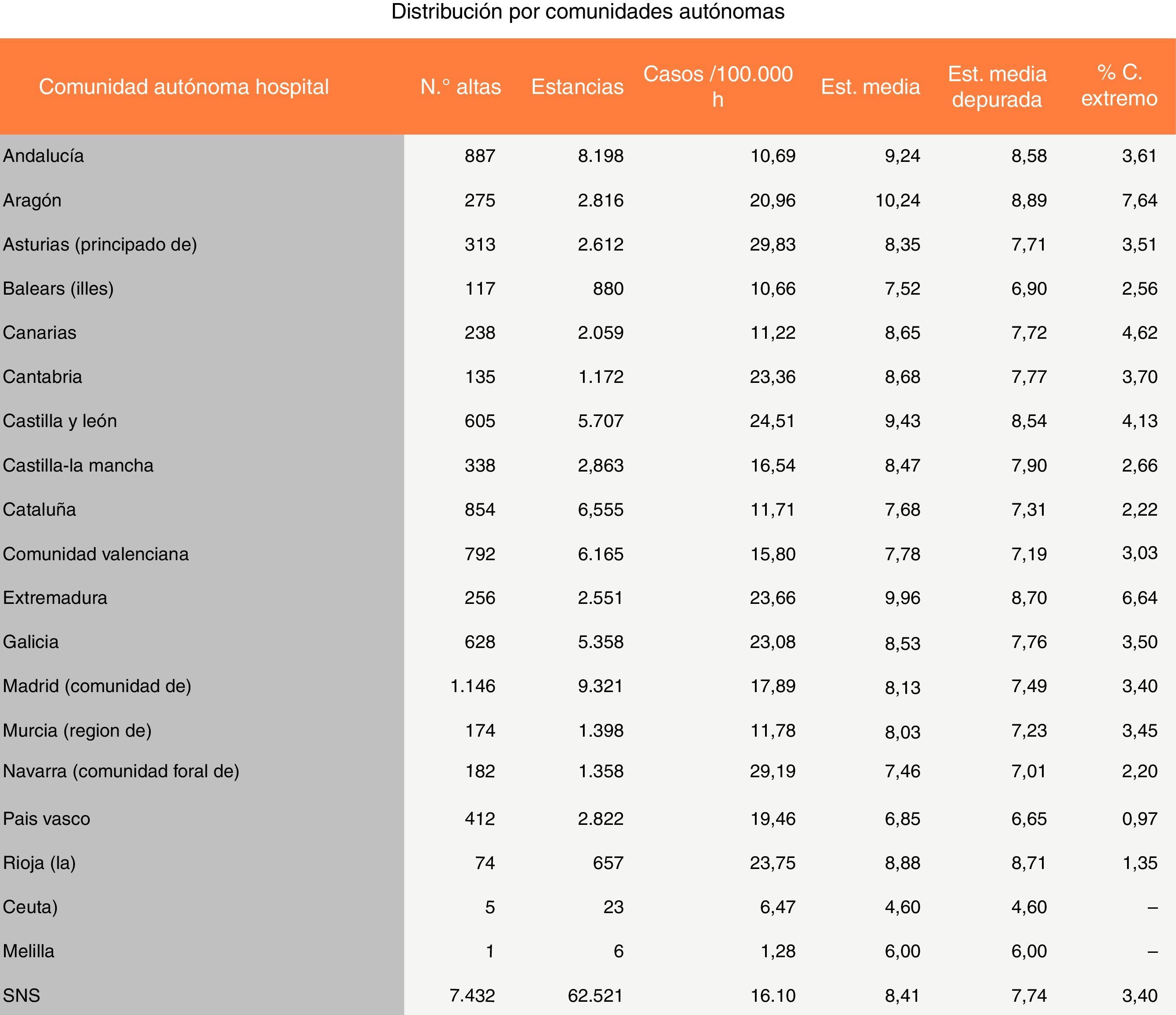
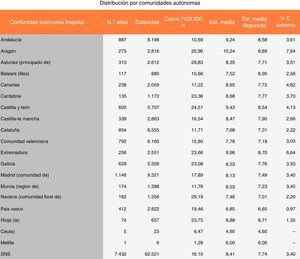
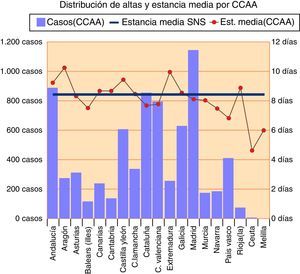
Cuando obtenemos los datos de la Consejería de Sanidad y Política Social de la Región de Murcia respecto al GRD EP en ese mismo año, vemos que la EM de la EP en todos los hospitales de nuestra región fue de 8,25días, siendo en los hospitales del Servicio Murciano de Salud, de 8,00días. Cuando analizamos los datos de cada uno de los hospitales de nuestra comunidad autónoma, vemos que en el Hospital Santa Lucía de Cartagena la EM fue de 9,91días; en el Hospital Rafael Méndez de Lorca fue de 7,57días, en el Hospital Morales Meseguer de Murcia, de 6,71días y en el Hospital Reina Sofía de Murcia, de 9,29 días. Según esta misma fuente, la EM del HCUVA fue de 5,18días.
Si comparamos estos datos con los publicados por el Ministerio de Sanidad, Servicios Sociales e Igualdad de ese mismo año 2012 para el resto de CCAA, vemos que la comunidad autónoma con mejor EM fue el País Vasco con 6,85días, seguida de la Comunidad Foral de Navarra con 7,46días, siendo ambas cifras mayores a la EM de nuestro hospital y a la de nuestra UT (figs. 3 y 4). La mortalidad global de la EP en el año 2012, según los datos del ministerio, fue del 4,59%. La EM global fue de 8,41días y en los hospitales de tercer nivel con capacidad entre 500-1.000camas como el nuestro, la EM fue de 8,52días.
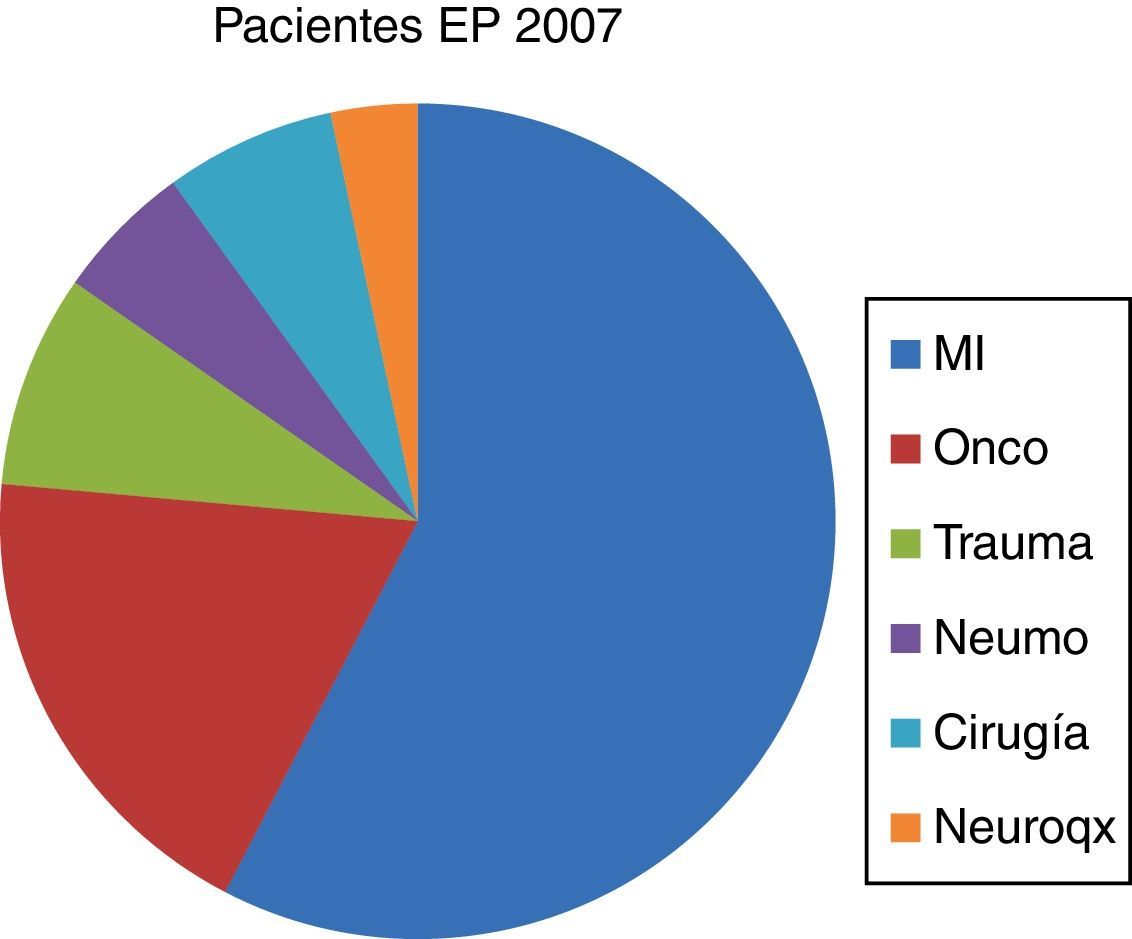
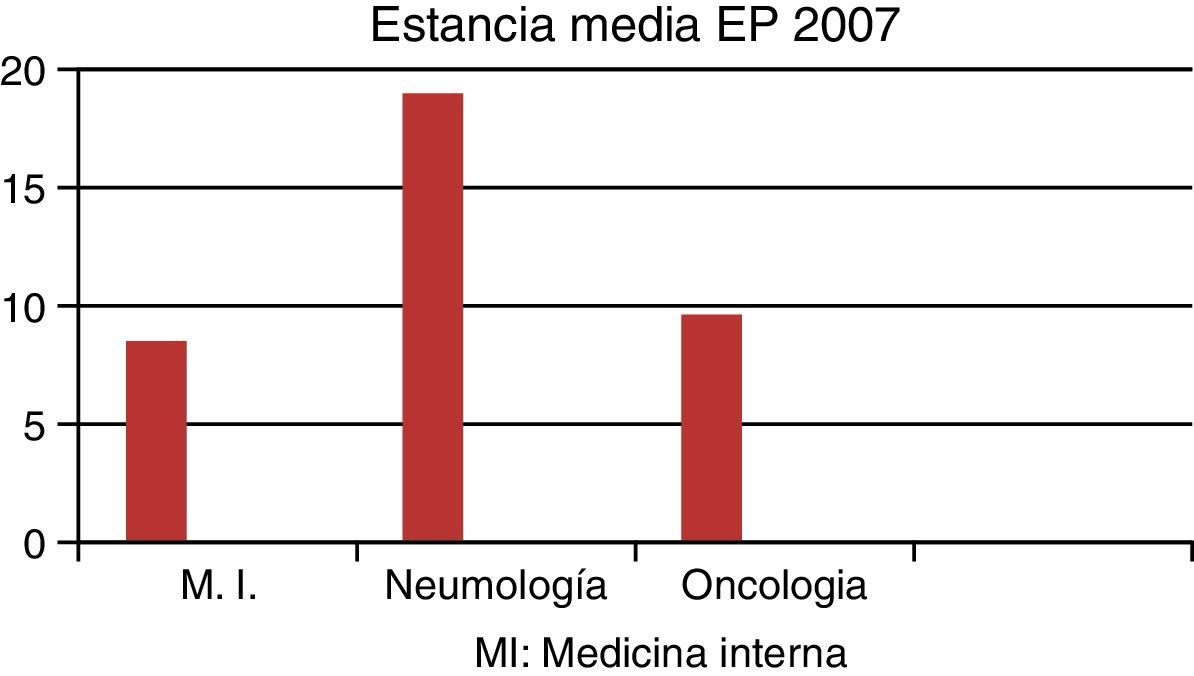
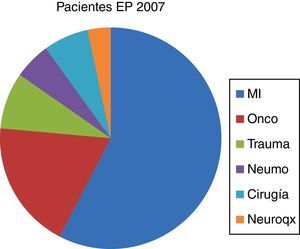
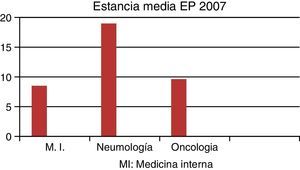
Una vez obtenidos estos datos, los hemos comparado con los de nuestro hospital en el año 2007, justo un año antes de la creación de la UT, donde los ingresos por EP eran asumidos, principalmente, por el servicio de MI. En ese año hubo en el HCUVA 70pacientes diagnosticados de EP, de los cuales: 34 (49%) ingresaron en MI, con una EM de 8,50días, 11 (31%) ingresaron en Oncología, con una EM de 9,64días y 3 (4,3%) ingresaron en Neumología, con una EM de 19días (figs. 5 y 6). En ese año 2007 hubo una mortalidad global por EP en el HCUVA del 11%, siendo en MI del 1,5%, con una tasa de reingresos en dicho servicio del 6%.
La EP se considera responsable del 3,5% de la mortalidad de la población general y del 10% de los pacientes hospitalizados1. En España, la tasa de ETV es de 154casos/100.000 habitantes/año. La ETV causa más muertes en Europa que el conjunto de las neoplasias de mama y de próstata, los accidentes de coche y el sida juntos. Esta cifra tan elevada, unida a su morbimortalidad, da idea de la importancia real del problema. Según datos del Ministerio de Sanidad, en el año 2012 se dieron en nuestro país 7.432 altas con el diagnóstico de EP, con una EM de 8,41días y una mortalidad del 4,59%. El coste medio fue de 3.636,89 euros, con un peso relativo del 0,7455%.
Las UCE han crecido mucho en los últimos años en nuestro panorama nacional como alternativa a la hospitalización convencional14. Con la finalidad de disminuir los costes sociosanitarios de forma eficiente se han ido incorporando distintas enfermedades a la cartera de servicios de estas unidades, no estando aun la EP entre estas. Las UT son estructuras hospitalarias de reciente creación en algunos hospitales de nuestro sistema sanitario. Estas han surgido debido al gran auge de la ETV en la última década en nuestro país, con la creación de grupos de trabajo multidisciplinares y registros que han dado pie a numerosa literatura científica. Todo esto explica, en parte, la necesidad de estudiar en profundidad la utilidad de estas unidades y, por ende, la EM como una justificación ante la sociedad en términos de eficacia clínica y eficiencia económica.
Este estudio constituye un instrumento útil en la toma de decisiones respecto al ingreso de la EP en este tipo de recurso asistencial, alternativo a la hospitalización convencional. En este sentido, nuestro trabajo intenta demostrar el adecuado manejo de la EP en nuestra UT en el marco de una UCE, en base a la EM comparándola con el resto de los hospitales de nuestra comunidad autónoma y con el resto de CCAA, teniendo en cuenta si esta disminución de la EM conlleva un aumento de la tasa de reingreso o de la mortalidad. Nuestra UCE surgió hace 14años en el seno del servicio de Medicina Interna, y desde el 2008, con la incorporación de un internista perteneciente al grupo de trabajo de la Sociedad Española de Medicina Interna de ETV, se creó nuestra UT siendo la referencia para esta enfermedad en todo el hospital. Desde esa incorporación se añadió la EP a la cartera de servicios de la UCE con un gran éxito en su manejo, tal y como demuestran los siguientes datos.
Todas las EP diagnosticadas en el servicio de Urgencias, independientemente de su gravedad y de la comorbilidad, ingresaron en nuestra UT, así como las que inicialmente ingresaron en la UCI. Nuestra EM fue en el 2012 de 4,39días, dando lugar a una EM global en nuestro hospital de 5,18días, y estando esta cifra, según los datos de la Consejería, muy por debajo de los 6,71días del siguiente mejor hospital de nuestra región, el Hospital Universitario Morales Meseguer. Comparando con los datos del resto de España en ese año, vemos que las CCAA con mejores EM fueron el País Vasco con 6,85días, seguida de la Comunidad Foral de Navarra con 7,46días, siendo ambas cifras mayores a la EM de nuestro hospital y a la de nuestra UT. La mortalidad global por EP de nuestro hospital en el 2012 fue del 8%, por ningún fallecido en nuestra UT y con 3reingresos (5%). Cuando comparamos estos datos con los del año 2007, último año de nuestro centro sin UT, vemos que el grueso de los pacientes con EP ingresaron en MI con una EM de 8,50días, con una tasa de reingresos del 6% y una mortalidad del 1,5% (por una mortalidad global del 11%), datos claramente peores que los de la UT en el 2012. El resto de ingresos por EP en otros servicios fueron similares en ambos períodos.
Los datos sobre la mortalidad precoz (durante los primeros 30días) en la EP varían según las distintas series de pacientes diagnosticados de ETV durante un ingreso hospitalario15–18. En la de Silverstein et al.15 se situaba en torno al 8%, en la de Cushman et al.16 era del 15%, en la de Anderson et al.4, del 23% y en la de Siddique et al.17,18, del 32%. Nuestras cifras de mortalidad por EP, tanto en el año 2007 del 11% como en el 2012 del 8%, entran entre las esperables en esta enfermedad e incluso son algo menores que la mayoría de las publicadas en la literatura.
En las limitaciones de nuestro estudio, destaca que es un estudio observacional retrospectivo y, por tanto, las conclusiones deben ser valoradas con las reservas habituales en este tipo de estudios. El hecho de comparar las EM exclusivamente hace que no constituya un estudio de eficiencia, dado que faltarían todos los datos de recursos estructurales y humanos de cada servicio y unidad comparados. Por lo tanto, el estudio puede representar el inicio de uno más completo y ambicioso que pueda valorar la eficiencia de esta unidad. Al basarse en las altas con EP codificadas por el servicio de Documentación, puede existir un sesgo de selección debido a que no se haya identificado correctamente la EP en el diagnóstico del informe de alta, principalmente en los pacientes diagnosticados durante el ingreso hospitalario por otro motivo.
Creemos que la EM de la EP en la UT en el marco de la UCE fue menor que en el resto de servicios de nuestro hospital, menor que en el resto de hospitales de nuestra comunidad, menor que en el resto de CCAA y menor que en cualquier servicio de nuestro hospital en una época anterior a nuestra existencia, sin aumentar la tasa de reingreso ni la mortalidad, lo que demuestra que puede ser el lugar adecuado para el manejo de esta enfermedad.
FinanciaciónNo existe ninguna fuente de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.