Introducción
El 1 de enero del 2000 entró en vigor en España el convenio para la protección de los derechos humanos y la dignidad del ser humano con respecto a las aplicaciones de la biología y la medicina1, más conocido como el Convenio de Oviedo. Con su ratificación se inició el camino hacia el reconocimiento normativo de las directivas anticipadas o instrucciones previas en nuestro sistema jurídico sanitario. El artículo 9 de este convenio dice: "Serán tomados en consideración los deseos expresados anteriormente con respecto a una intervención médica por un paciente que, en el momento de la intervención, no se encuentre en situación de poder expresar su voluntad".
A partir de aquí, y en un corto período, ha surgido una legislación específica que trata de desarrollar y concretar de qué manera puede un ciudadano tomar decisiones acerca de las actuaciones médicas que quiere, o no, recibir en situaciones en las que por su incapacidad no pueda comunicarse con los profesionales de la sanidad. Es decir, se trata de una anticipación clara de voluntades, explícitamente declaradas, que vinculan de forma directa a los profesionales responsables de tomar decisiones sanitarias.
Es probable que el desarrollo legislativo haya ido por delante de la realidad sociológica. Los profesionales sanitarios aún no hemos resuelto la confusión que existe entre el formulario de consentimiento y el proceso real de diálogo que supone toda relación clínica, y ya nos enfrentamos a los problemas que plantea la puesta en marcha y aplicación a la realidad clínica de las directivas anticipadas.
A ello hay que añadir la complejidad del marco normativo, en el que la pieza legislativa clave es la Ley 41/2002, de 14 de noviembre, básica reguladora de la autonomía del paciente y de derechos y obligaciones en materia de información y documentación clínica2. Junto con esta ley hay que tener en cuenta las demás normas promulgadas por las comunidades autónomas. Al día de hoy Asturias es la única comunidad pendiente de hacerlo. El resto cuenta ya con un desarrollo normativo específico, lo que hace de España el país europeo que más ha desarrollado la legislación en esta materia, aunque ello conlleve algunas contradicciones normativas. A modo de ejemplo, eso ocurre respecto de los requisitos subjetivos que se requieren para otorgar una directiva anticipada3. Pero al margen de estas contradicciones, o incluso de las confusiones terminológicas que se encuentran en ellas, la asistencia sanitaria de calidad no puede desconocer este marco que ha propiciado la Ley Básica (LBAP).
Hay muchas dimensiones susceptibles de un análisis pormenorizado. En este artículo nos centraremos en los aspectos de relevancia más inmediata en la praxis clínica: el contenido de las directivas y sus límites.
La experiencia norteamericana
Una directiva anticipada no es un mero formulario, una declaración escrita de un ciudadano, sino el resultado de muchos factores: un paciente con una grave enfermedad, una relación clínica dialogante y un proceso de reflexión personal, familiar y profesional con el paciente, que le llevan a dejar constancia expresa de sus deseos y elecciones personales acerca de hasta dónde quiere llegar en el tratamiento de su enfermedad. Para la comprensión de esta primera idea es interesante que antes de entrar en nuestra legislación tengamos un panorama de la experiencia acaecida en Estados Unidos.
La historia de las decisiones de sustitución en ese país no sólo es extensa en el tiempo, sino que está directamente conectada con la realidad clínica. Algunos de estos casos llegaron a los tribunales y generaron la necesidad de encontrar la manera de tomar decisiones sobre los pacientes cuando éstos ya estaban incapacitados y, por tanto, no podían hacerlo por sí mismos4.
Sin duda el caso Quinlan es el más conocido, y generó una polémica que impulsó definitivamente la puesta en marcha de las denominadas "leyes de muerte natural" en diversos estados norteamericanos. Karen Quinlan fue diagnosticada de un estado vegetativo persistente, y sus padres pidieron la retirada del respirador argumentando que eso era lo que su hija habría decidido si hubiese podido hacerlo. El Tribunal Supremo del Estado de Nueva York ratificó que el criterio del juicio sustitutivo, es decir, el que reconstruye lo que el propio paciente hubiese querido, es un criterio correcto para la toma de decisiones en pacientes incapaces, aunque en este caso la decisión de retirar el respirador también se fundamentaba en que no había posibilidades razonables de recuperación de Karen, y no sólo en sus deseos expresados previamente.
En el fondo, los padres de Karen pedían que se dejase morir a su hija de forma "natural", sin alargar un proceso que era irreversible. Esto es lo que pretendían las Natural Death Acts, también conocidas como testamentos vitales, que desde 1976 fueron aprobadas en diversos Estados: que las personas pudieran expresar sus deseos acerca de cómo quieren morir y qué tratamientos quieren, o no, que les sean aplicados. Estos testamentos tenían varias limitaciones: lo genérico de su redacción; que sólo se podían aplicar a enfermos terminales o en coma irreversible; y que la limitación del tratamiento sólo se podía aplicar a lo que llamaban "medidas artificiales o extraordinarias". De hecho, algunas excluían específicamente la hidratación y la nutrición de entre los procedimientos que podían ser retirados a petición del paciente.
Otros estados siguieron una vía menos compleja desde el punto de vista legislativo, la de conferir a una persona la autoridad para realizar ciertos actos en lugar de otra, en este caso para tomar decisiones sanitarias. En 1983 es de nuevo el Estado de California el que genera una legislación específica (Durable Power of Attorney for Health Care Statute), mediante la cual el sustituto designado por el paciente ostenta el poder para aceptar o rechazar cualquier tipo de procedimiento diagnóstico o terapéutico. Para ello tiene que utilizar, de nuevo, el criterio del juicio sustitutivo, reconstruyendo los deseos del paciente y actuando como él lo hubiese hecho. La ley establece, además, toda una serie de salvaguardas para garantizar una actuación correcta del sustituto.
Mientras tanto apareció el caso Cruzan, el único que ha llegado hasta el Tribunal Supremo de Estados Unidos. Nancy Cruzan tuvo un accidente de tráfico, y tras 12-15 min en parada cardiorrespiratoria, los servicios sanitarios la reaniman. Al mes de su ingreso se le diagnostica estado vegetativo permanente. Tres años más tarde los padres solicitan a los médicos del centro que retiren el tubo de gastrostomía y la dejen morir, petición que es denegada porque Nancy no era una enferma terminal. Acuden entonces al juzgado de primera instancia para recabar autorización judicial a tal efecto, y éste responde afirmativamente. El fiscal general del Estado apela la sentencia ante el Tribunal Supremo del Estado de Missouri, en cuya sentencia se dice que el único criterio que permitiría la retirada de la nutrición enteral es el criterio subjetivo, es decir, una directiva anticipada o un testamento vital en el que fuese la propia paciente quien expresara con claridad que en situaciones similares a la que se encontraba no querría ser mantenida mediante nutrición artificial.
La apelación de los padres de Nancy fue aceptada por el Tribunal Supremo, que en 1990 emite la sentencia defini-tiva, muy clarificadora de algunos aspectos relevantes5. Nos referiremos sólo a dos que son de especial interés para el objetivo de este artículo. La sentencia señala que no hay diferencias entre las diferentes formas de soporte vital, entre los que también incluye la alimentación y la hidratación artificiales. También dice que para tomar estas decisiones en nombre de un paciente incapaz, aduciendo que la decisión es conforme a lo que el paciente hubiese querido, no basta con que el sustituto intente reconstruir las preferencias del paciente, es decir, no basta el criterio del juicio sustitutivo. Se necesi-ta una mayor garantía, la existencia de directivas anticipa das donde sean los propios pacientes los que emitan una declaración específica de sus valores y elecciones, al tiempo que, si lo desean, designen específicamente a su representante.
El caso Cruzan generó la puesta en marcha de leyes estatales sobre directivas anticipadas, y también la aprobación de una Ley federal (Patient Self-Determination Act), cuyo objetivo principal era la difusión de estos documentos entre la población estadounidense6. De hecho, en los años siguientes se observó un aumento del grado de discusión sobre los problemas del final de la vida entre la población estadounidense, pero no de ciudadanos que cumplimentaran algún tipo de documento escrito7,8.
A mediados de los años noventa se da un giro radical, y se pasa de centrar el tema exclusivamente en unos formularios escritos a una perspectiva mucho más amplia. Se pretende facilitar la toma de decisiones al final de la vida de una manera más integradora, dejando de lado los formularios para centrarse en los procesos comunicativos entre médicos, pacientes y familiares acerca de los procesos del final de la vida. Es lo que algunos autores han denominado "planificación anticipada de las decisiones", una forma de enfocar las decisiones que requiere una participación ciudadana activa, capaz de superar el mero modelo burocrático basado exclusivamente en un formulario9,10.
De la experiencia descrita podemos extraer varias conclusiones. La primera es que este proceso ha sido largo en el tiempo, y siempre vinculado a la realidad clínica. La segunda, que se han ido ampliando las situaciones en las que los ciudadanos pueden tomar decisiones, inicialmente sólo posibles en pacientes en coma irreversible o terminales, y que en la actualidad pueden darse ante cualquier tipo de enfermedad grave e irreversible. Lo mismo ha ocurrido respecto de los medios de soporte vital que pueden ser retirados. La tercera es la posibilidad de señalar un representante, un interlocutor capaz de reemplazar al paciente en el diálogo con los profesionales y de interpretar la voluntad de aquél. Es decir, le sustituye haciendo posible la presencia del paciente en el diálogo, transmitiendo su voluntad en los casos en que no sea conocida y aclarando las dudas sobre su significado. Sustituye al paciente, pero no su voluntad y sus deseos.
La cuarta, la garantía que supone pasar de la reconstrucción de lo que el paciente hubiese querido (criterio del juicio sustitutivo) a que sea el propio paciente quien lo señale expresamente en un documento específico (criterio subjetivo). La doctrina judicial estadounidense ha ido señalando lo que parece obvio: que en el caso de pacientes incapaces el Estado debe establecer las salvaguardas que estime necesarias para garantizar que la decisión que una persona toma por el paciente es conforme a lo que éste hubiese elegido, y que en este proceso es de gran ayuda contar con la expresión previa del propio paciente. La quinta, no confundir el documento con el proceso, que es lo que desafortunadamente ocurre en parte de la legislación española11 y probablemente también entre la mayoría de los profesionales de nuestro país.
En España este debate es mucho más reciente, y si bien es cierto que no existe aún una tradición jurídica y sociológica similar a la norteamericana, también lo es que de alguna forma hemos recogido en nuestra legislación parte del camino recorrido en Estados Unidos. La LBAP es el marco de referencia, marco al que se suman todas las legislaciones autonómicas sobre el tema, que han completado muchos de los aspectos sólo enunciados en la LBAP. Dicha ley otorga validez jurídica a la expresión de la voluntad de un paciente respecto de los tratamientos que quiere, o no, recibir cuando ya sea incapaz para expresar sus preferencias. En modo alguno se recorta esta posibilidad de elección a situaciones de terminalidad. Además, algunas normas autonómicas permiten incluir los valores y objetivos personales como contenido de la directiva previa, lo que constituye una posibilidad tan valiosa como acertada. Por último, permite la designación de un representante que ayude a interpretar la voluntad explicitada en la directiva previa.
Sobre qué puede decidir un paciente. El contenido de las directivas anticipadas
Como ya se ha señalado, el objetivo más importante de estas herramientas clínicas es la planificación anticipada de las decisiones sobre el final de la vida. En principio podría parecer que cada quien podría tomar muchos tipos de decisiones acerca del final de su vida, y que la figura del profesional quedaría totalmente constreñida en sus actuaciones. Pero en realidad esto no es exactamente así. Si algo muestra la experiencia norteamericana es que este tipo de documentos van apareciendo para poner límites a las actuaciones médicas, es decir, para señalarle al profesional de la medicina hasta dónde quiere llegar cada ciudadano respecto del tratamiento de una enfermedad grave e irreversible.
Cada vez más es posible intervenir médicamente para prolongar, con mejor o peor calidad de vida, situaciones que antaño no podrían ni tan siquiera imaginarse. Hace unas décadas una persona con una grave demencia evolucionada en el tiempo se moría cuando se infectaba, o cuando perdía la posibilidad de deglutir. Hoy podemos mantenerla viva mucho más tiempo con algo aparentemente tan sencillo como una sonda nasogástrica. De igual forma, una enfermedad neurodegenerativa tenía un fin natural, determinado en última instancia por la insuficiencia respiratoria de origen mecánico, situación que ahora puede prolongarse en el tiempo mediante la utilización de la ventilación mecánica.
Por tanto, la idea fundamental que no hay que perder de vista en la clínica es que una directiva anticipada es un instrumento mediante el cual un paciente orienta y delimita la actuación de los profesionales de la salud, estableciendo incluso límites infranqueables para la actuación médica, puesto que señala hasta dónde quiere llegar en el tratamiento de su enfermedad. En un principio tal posibilidad se planteaba sólo para los pacientes terminales, tal y como lo señalaban las leyes de "muerte natural" en Estados Unidos, o para los que estaban en una situación crítica e irrecuperable, como señala el testamento vital de la Iglesia Católica en España. El marco jurídico actual es mucho más amplio, pues permite la toma de decisiones en el marco de cualquier enfermedad. De esta manera ya es posible su aplicación en las enfermedades crónicas, de pronóstico grave e irreversible, y que comprometen la calidad de vida de las personas, enfermedades en las que decidir hasta dónde llegar no es una mera cuestión técnica, ni tan siquiera de buena práctica clínica, sino una clarísima opción de valores. Es justo aquí donde la elección personal de cada individuo tiene un espacio único en la toma de decisiones, hasta ahora realizadas exclusivamente por los profesionales sanitarios.
El artículo 11.1 de la LBAP señala que el documento de instrucciones previas sirve para manifestar la voluntad del ciudadano sobre "los cuidados y el tratamiento de su salud o, una vez llegado el fallecimiento, sobre el destino de su cuerpo o de sus órganos". Como puede verse es ésta una manifestación muy genérica, quizá demasiado, ya que los cuidados y el tratamiento de su salud pueden englobar muchos aspectos y muchas decisiones concretas. La sucesiva aparición de normas legislativas en las comunidades autónomas ha ido ampliando este aspecto que tanto le interesa al clínico, que tiene que saber sobre qué puede decidir un ciudadano.
Si hacemos un análisis comparativo de las leyes autonómicas, veremos que la respuesta a la pregunta sobre el contenido de las directivas anticipadas se puede estructurar en cuatro grupos (tabla 1). El primero se refiere a los valores vitales y objetivos personales, aquellos que enmarcan y dan sentido a las elecciones que más adelante puede expresar el paciente, y que claramente pueden ayudar al profesional a seguir sus indicaciones. Esta posibilidad, así expresada como tal, sólo aparece en la legislación de tres comunidades, País Vasco, La Rioja y Canarias. La norma de la comunidad canaria (Decreto 13/2006, de 8 de febrero) lo explicita claramente en su preámbulo: "El contenido previsto para la manifestación anticipada de la voluntad es amplio, y no sólo abarca las instrucciones detalladas y concretas sobre determinados tratamientos que se aceptan o se rechazan, sino también los valores o criterios que guían el pensamiento del otorgante y que pudieran tener relevancia sobre futuras actuaciones médicas, no previstas en el documento, y ser necesario tenerlos en cuenta". Este punto es de especial importancia, ya que los valores y objetivos vitales de una persona son, sin duda, el principal y más importante criterio orientador para interpretar su voluntad.
El segundo grupo es el referido a las actuaciones médicas en general, es decir, la norma se limita a señalar que el paciente puede decidir acerca de las actuaciones médicas y de los cuidados o del tratamiento de su salud. De nuevo, es la Comunidad Autónoma del País Vasco la que introduce una modulación, ya que se refiere tanto a las intervenciones médicas que se deseen como a las que no se deseen recibir (art. 2.4 de la Ley 7/2002, de 12 de diciembre). No es la única que hace tal diferenciación, aunque sí ha sido la primera. En el mismo sentido se pronuncian más tarde Castilla-La Mancha (art. 4.1 de la Ley 6/2005, de 7 de julio) y La Rioja (art. 5.1.C de la Ley 9/2005, de 30 de septiembre).
El tercero es muy interesante si se lee desde una perspectiva clínica. Hay un grupo de expresiones (subgrupo III.A) que rechaza la prolongación artificial de la vida por medio de tecnologías desproporcionadas, o el retraso irracional del proceso de muerte. Con independencia de lo genérico de estas afirmaciones y, por tanto, de su evidente dificultad a la hora de aplicarlas a una situación clínica concreta, lo más curioso es que tanto la ley de Navarra como, posteriormente, la de la Comunidad de Madrid no han hecho sino copiar un párrafo del testamento vital de la Iglesia Católica Española, exceptuando las líneas que aparecen entre corchetes. Dicho párrafo es el siguiente: "Por ello, el que suscribe..., pido [que si por enfermedad llegara a estar en situación crítica irrecuperable] no se me mantenga en vida por medio de tratamientos desproporcionados o extraordinarios [que no se me aplique la eutanasia activa], ni se me prolongue abusiva e irracionalmente mi proceso de muerte; que se me administren los tratamientos adecuados para paliar los sufrimientos".
El contrasentido es que en el testamento vital original este párrafo hacía referencia a una situación crítica e irrecuperable (tabla 2). En ese tipo de situaciones (p. ej., un politraumatismo agudo que evoluciona hacia un fracaso multiorgánico) ni tan siquiera sería necesaria una voluntad anticipada, puesto que mantener un tratamiento sería prácticamente una obstinación terapéutica, mala praxis y, por tanto, una acción maleficente, en la que, con o sin la voluntad previamente expresada del paciente, no ha lugar a continuar con los medios de soporte vital.
La paradoja a la que conduce la reproducción literal y parcial de este párrafo es que ahora el encuadre no es el mismo. Es de suponer que los profesionales ya han aprendido a manejar el concepto de limitación del esfuerzo terapéutico. El marco de las directivas previas no es tanto el de las situaciones agudas e imprevisibles, por ello mismo no previstas a la hora de sus re dacción, sino el de las enfermedades crónicas, que evolucionan durante años, y para las cuales se pide que no se prolongue abusiva e irracionalmente el proceso de muerte. Por otra parte el lenguaje utilizado no es el más adecuado. Abusar es usar mal, excesiva, impropia o injustamente de algo o de alguien. Debería ser traducido a la praxis clínica, pero ¿cómo hacerlo con una redacción tan genérica como imprecisa?
Por todo lo anterior parece mucho más aceptable la redacción de otras leyes, como la de La Rioja que, entre los posibles contenidos del documento de instrucciones previas, incluye la posibilidad de que el otorgante manifieste "su voluntad contraria a que se prolongue temporal y artificialmente la vida si no se acompaña de ningún resultado aceptable para los objetivos del otorgante" (art. 5.1.C.c.). El quid de su aplicación o el criterio básico para su adecuada interpretación estaría, como se repite una y otra vez en esta excelente norma, en que sea el otorgante quien describa con claridad sus objetivos vitales, calidad de vida y expectativas personales (art. 5.1.A), puesto que lo que se considere excesivo e impropio dependerá, en gran medida, de la jerarquía de valores del paciente.
El otro grupo de expresiones de este mismo apartado (subgrupo III.B) es producto de los episodios acaecidos en nuestro país mientras se gestaban algunas leyes. Cantabria y La Rioja, cuya normativa fue promulgada cuando aún se discutía sobre el incidente ocurrido en el hospital de Leganés, introducen un párrafo específico para los pacientes terminales, que pueden pedir la aplicación de sedación y/o analgesia. Al menos ésta sí es una petición clara y concreta, y en unos pacientes determinados, por más que la redacción parezca confundir los términos, puesto que toda sedación conlleva per se una analgesia, pero no toda analgesia tiene por qué conllevar una sedación.
No es el momento de desarrollar la grave confusión que hay respecto al tema de la sedación, que hasta ahora era una práctica clínica con indicaciones claras en el ámbito de los cuidados paliativos, y que como cualquier otra indicación no puede depender exclusivamente de la existencia de una directiva anticipada12. Recordemos de nuevo el espíritu de estas herramientas: tratan de orientar las actuaciones médicas, y en este sentido guían y limitan la aplicación de actuaciones indicadas, pero en modo alguno de señalarle al profesional qué es lo indicado en una situación clínica.
Por último hay un cuarto grupo destinado a que el paciente piense y declare explícitamente cuál será el destino de su cuerpo, sus órganos, o de piezas anatómicas. Nuestra ley dice que el consentimiento es presunto, es decir, se presupone que todos los ciudadanos somos donantes de órganos si no nos expresamos específicamente en contra. Aun así, en la práctica se pide autorización a la familia del fallecido para la extracción de los órganos, por más que sepamos que el derecho a la toma de decisiones sobre sus órganos corresponde al paciente. Como es frecuente que esta voluntad se exprese a los familiares de forma oral y espontánea, es lógico que se aprovechen los documentos de voluntades anticipadas para que sea el propio individuo quien se exprese de forma fehaciente y por escrito respecto a este tema de tanta trascendencia.
Como una primera conclusión se puede señalar la dificultad que entraña definir el contenido de una directiva anticipada. Lo más probable es que, salvo casos muy concretos y específicos, en los que el otorgante haya podido prever su situación clínica futura, la aplicación de una directiva requiera una interpretación del contexto clínico en el que nos encontremos. En principio, dicha interpretación la debe realizar el representante del paciente en diálogo con los profesionales de la salud. Pero si queremos evitar el peligro de que dicha interpretación se aleje de los deseos reales del paciente, lo mejor y más acertado es que los ciudadanos expresen también sus valores vitales y objetivos personales, y no sólo las situaciones o contextos clínicos específicos. Conviene no olvidar que una directiva no es más que un elemento de un proceso, y pretender que el documento sustituya al proceso no sólo no tiene sentido, sino que hará imposible la aplicación equilibrada y ajustada de la voluntad que el paciente incapaz ha querido expresar.
Los límites de las directivas anticipadas
La autonomía es reconocida en nuestro sistema social y jurídico como un valor fundamental, pero ello no quiere decir que sea el único, ni siempre el jerárquicamente superior. Por ejemplo, ante razones de salud pública la autonomía individual queda subordinada, como ocurre en las enfermedades de declaración obligatoria. En el caso de las voluntades anticipadas, que son la expresión de la autonomía de una persona, parece lógico preguntarse si existen límites justificables, y si la respuesta es afirmativa hay que saber exactamente cuáles son. Ambos interrogantes interesan sobremanera al clínico, que ante situaciones concretas tiene que saber si debe, o no, respetar lo que el paciente ha expresado previamente.
En principio hay que decir que no está nada claro que tenga sentido incluir en la norma legislativa límites expresos para el otorgamiento de las voluntades anticipadas, por más que todas ellas, tanto la LBAP como las autonómicas, lo hayan hecho así. Sólo encontramos dos excepciones en las leyes de Andalucía y la de Castilla y León. Ninguna de ellas marca límites concretos. En el caso de esta última quizá la razón estribe en que las voluntades anticipadas son contempladas en el marco de una ley más genérica, que regula los derechos y deberes de las personas en relación con su salud, y es en este marco en el que se mencionan las directivas anticipadas como uno más de los derechos que asisten al paciente, y cuyo cumplimiento será garantizado "sin perjuicio de la regulación aplicable conforme a la normativa básica estatal" (art. 30 de la Ley 8/2003, de 8 de abril).
Como iremos viendo, hay límites de entre los señalados por la ley que, paradójicamente, son jurídicamente superfluos; otros que, más que límites justificables, parecen no entender el verdadero sentido de lo que es en realidad una voluntad anticipada; por último encontramos aquellos que, debido a la poca claridad de su definición en la norma, incluso podrían ser interpretados en contra del espíritu de la norma (tabla 3).
Un límite jurídicamente superfluo: el ordenamiento jurídico
El primero de estos límites es el que tiene lugar cuando aquello que el paciente demanda vaya en contra del ordenamiento jurídico. Por ejemplo, pensemos que el paciente pueda pedir en su directiva la eutanasia activa. El médico tiene que saber que esta acción está sancionada en el artículo 143.4 del Código Penal español, razón por la cual no sólo no está obligado a acceder a la petición del paciente, sino que si lo hace incurrirá en responsabilidad penal.
Pero es que este límite, aparentemente tan claro, sólo parece justificable desde una perspectiva sociológica o desde una perspectiva política, como vía disuasoria para aquellos que quieran emplear los documentos de voluntades anticipadas para manifestarse sobre la eutanasia. Desde el punto de vista estrictamente jurídico, y aun ético, resulta superfluo. Se limita a enunciar con claridad lo que el médico y cualquier ciudadano debería saber, ya que jurídicamente no tiene sentido decir que un límite legal lo constituye la propia ley vigente en nuestro país.
Llama la atención al respecto que en la reciente legislación de Baleares (Ley 1/2006, de 3 de marzo) se diga, explícitamente y en el preámbulo, "en este sentido interesa resaltar que la norma no ampara, bajo ningún concepto, la eutanasia activa y directa". Efectivamente, en principio nada tiene que ver la manifestación anticipada de la voluntad sobre el rechazo de un tratamiento, por más que esté claramente indicado, con el problema de la eutanasia, que nuestro ordenamiento jurídico sólo entiende asimilable a lo que antiguamente se denominaba eutanasia activa directa. Hoy se tiende a abandonar los adjetivos activa-pasiva, directa-indirecta, voluntaria-involuntaria, y a utilizar la palabra eutanasia exclusivamente para señalar la situación en que se realiza un acto mo insoportable su enfermedad, y que solicita de forma reiterada, clara, informada, libre y capaz, que se ponga fin a su vida.
Ahora bien, todo lo previamente señalado sobre el sentido general de las directivas anticipadas no invalida que un ciudadano pueda incluir una petición de eutanasia en dicha instrucción. Pero incluso este punto genera algunos interrogantes. ¿Sería válido un documento que contuviese una petición de eutanasia? Es posible que sí, ya que lo contrario podría lesionar en exceso la autonomía del otorgante. Por tanto, correspondería al profesional saber que aquello que demanda el paciente va en contra del ordenamiento jurídico actual.
En resumen, recordemos que el objetivo primordial de las directivas anticipadas es orientar y limitar al profesional en su actuación, por más que esté claramente indicada. El problema de la eutanasia pertenece, en principio, a otro ámbito de toma de decisiones, pues ni tiene que ver con el rechazo del tratamiento, ni está actualmente permitida por nuestro Código Penal.
Límite adecuado: la no correspondencia con el supuesto de hecho
El segundo límite señalado por la ley se da por el hecho de que la situación clínica del paciente incapaz no se corresponda con el supuesto de hecho que el paciente señaló en su directiva anticipada.
Supongamos un paciente con un diagnóstico de enfermedad de Alzheimer. En la fase de demencia moderada y con plena capacidad de obrar13, el paciente elabora con la ayuda de su médico de atención primaria y de su neurólogo de referencia una directiva previa. Ha vivido una experiencia similar con un amigo cercano y no quiere, de ninguna manera, que en las fases avanzadas de su enfermedad, cuando ya esté encamado, se le mantenga artificialmente la vida mediante una sonda nasogástrica. A los 2 meses de completar y otorgar su directiva sufre un accidente de tráfico y resulta con un politraumatismo complejo, pero de excelente pronóstico. Es trasladado al hospital más cercano, al que llega en sock hipovolémico y sin capacidad para tomar decisiones. Está claro que esta situación debe ser tratada, máxime si el pronóstico vital es bueno, y que no tiene nada que ver con la previsión de enfermedad de Alzheimer avanzada, sin posibilidad de deglutir, que es el escenario que el paciente había previsto en su directiva.
En este caso el médico debe dejar constancia razonada y detallada en la historia clínica, tanto de la directiva anticipada como de la no correspondencia con la situación clínica por la que el paciente ha sido ingresado y está siendo tratado. La legislación impone al profesional sanitario el deber de establecer la equivalencia entre el supuesto de hecho previsto y la situación real. En el ejemplo antes mencionado este aspecto se ve muy bien, porque el paciente pudo prever su situación clínica futura con gran exactitud debido a dos factores, la facilidad de predecir el pronóstico de su enfermedad y la vivencia personal con un amigo cercano, pero en la mayoría de las ocasiones eso no será así. ¿Hay que exigir la coincidencia completa, o basta con la analogía entre el supuesto de hecho y la situación real? Es lógico suponer que la analogía debería ser suficiente.
Este límite es muy respetuoso con la discrecionalidad del médico para la toma de decisiones clínicas. Le obliga a interpretar y contextualizar cada actuación, siempre limitado a su vez por las instrucciones del paciente presentes en la directiva previa. Todo ello refuerza la necesidad de que el paciente manifieste sus valores y objetivos personales, que serán el mejor criterio interpretativo cuando no se de una equivalencia tan clara con el supuesto de hecho previsto, y también la importancia del representante designado en la directiva anticipada, cuya función en estos casos es de gran relevancia y ayuda para el profesional.
Límite de difícil interpretación: lo contrario a la lex artis
Nos encontramos aquí con el siempre complejo tema de la definición de la lex artis, o práctica clínica sustentada en la evidencia científica disponible, que siempre es un juicio prudencial a la vista de las circunstancias del caso particular y, por tanto, de concreción variable. La LBAP dice así: "No serán aplicadas las instrucciones previas contrarias al ordenamiento jurídico, a la lex artis, ni las que no se correspondan con el supuesto de hecho que el interesado haya previsto en el momento de manifestarlas. En la historia clínica del paciente quedará constancia razonada de las anotaciones relacionadas con estas previsiones" (art. 11.3).
Tal como está expresado puede inducir a confusión en la praxis clínica, ya que del texto se deduce que toda petición que sea contraria a la lex artis no debe ser tenida en cuenta por el profesional, y que éste, obviando los deseos del paciente, debe tratarlo. Pero esto dista de estar tan claro en la realidad, porque no todo lo contrario a la lex artis es per se y automáticamente contraindicado y, como veremos más adelante, sólo lo contraindicado es un límite legítimo a la voluntad del paciente.
Tomemos el siguiente ejemplo: paciente con una esclerosis lateral amiotrófica que expresa claramente que en el caso de llegar a una insuficiencia respiratoria que amenace su vida no quiere ser ingresado en una UCI para ser sometido a ventilación mecánica; también rechaza la posibilidad de que, una vez intubado y ya estabilizado, se pudiera plantear la ventilación mecánica domiciliaria. Desde el punto de vista de la lex artis habrá profesionales que dirán que no poner la ventilación va en contra de esa misma lex artis, de la práctica clínica correcta. Otros opinarán lo contrario. ¿Por qué? Posiblemente haya dos razones.
La primera de ellas es que en estas situaciones la toma de decisión no es tan "puramente" técnica como nos parece en un principio. Todas las actuaciones médicas se insertan en un marco, con unos objetivos o fines, y a su vez éstos se sustentan en unos valores concretos. El profesional que crea que el "fin" último de la medicina es mantener la vida afirmará que el "medio" ventilación mecánica forma parte de la lex artis, pues sin duda permite prolongar la vida del paciente. Por el contrario, quien entienda que además de ese fin hay otros igualmente exigibles a nuestra profesión, como evitar el sufrimiento o procurar una calidad de vida adecuada, contextualizará el caso de otra manera y dirá que el "medio" ventilación mecánica no es adecuado para el mantenimiento de otros objetivos igualmente importantes14. Es decir, que la actuación conforme o en contra a la lex artis ad hoc es, en estos casos, tan variable como la ponderación de valores que efectúa el profesional que la aplica. Y de lo que se trata es de que sea el paciente, y no el profesional, quien ponga en juego sus propios valores.
La segunda razón viene de la mano de la ya comentada. Cuando se produce esta posible variabilidad en la práctica clínica no es lo más adecuado acudir a esa misma lex artis como límite, so pena de inducir una gran confusión en la clínica. Puesto que el sentido profundo de una voluntad anticipada es permitir que sea el paciente quien decida en estos casos, quizá hubiese sido mejor que tanto la LBAP como la mayoría de las leyes autonómicas hubiesen utilizado otro concepto, el de lo contraindicado. Porque no siempre está formalmente contraindicado lo que parezca ir contra la lex artis.
Así lo ha hecho acertadamente la legislación vasca (art. 5.4 Ley 7/2002, de 12 de diciembre), introduciendo no sólo la referencia a la contraindicación sino también contextualizándola, pues la refiere a la situación del paciente concreto: "También se tendrán por no puestas las instrucciones relativas a las intervenciones médicas que la persona otorgante desea recibir cuando resulten contraindicadas para su patología. Las contraindicaciones deberán figurar anotadas y motivadas en la historia clínica del paciente". También la legislación riojana (art. 5.2 Ley 9/2005, de 30 de septiembre): "[...] Tampoco se aplicarán las instrucciones [...] que resulten contraindicadas para su patología", y la de la Comunidad de Madrid (art. 11.2 Ley 3/2055, de 23 de mayo).
Todas ellas son muy cuidadosas y correctas en su redacción, pues al decir "se tendrán por no puestas", o "tampoco se aplicarán", hacen un juicio sobre la aplicación de la directiva, pero no sobre su validez. Esto es importante ya que tiene una repercusión inmediata en la aplicación clínica, de forma que el profesional no puede desconocer los deseos del paciente, sino sólo aquellos relativos a lo contraindicado. Si el paciente hubiese expresado también sus valores y objetivos, se deberá tenerlos presente para aplicar correctamente esa directiva.
Veamos otro ejemplo: paciente con carcinoma avanzado y metástasis en órganos vitales. En el proceso de relación clínica el paciente puede aceptar o rechazar una cirugía desobstructiva, indicada como medida paliativa con el doble objetivo de confort y control de síntomas, y también puede otorgar un documento de voluntades anticipadas para garantizar que, cuando sea incapaz, las decisiones sean tomadas de acuerdo con su voluntad. Pero lo que no puede exigir, por más que lo ratifique por escrito, es que se efectúen maniobras de reanimación cardiopulmonar cuando la enfermedad le conduzca al fallecimiento, porque esa actuación está claramente contraindicada, y los profesionales que atienden al paciente tienen la obligación de no llevarla a cabo, no sólo por imperativo legal sino por razones de buena práctica profesional.
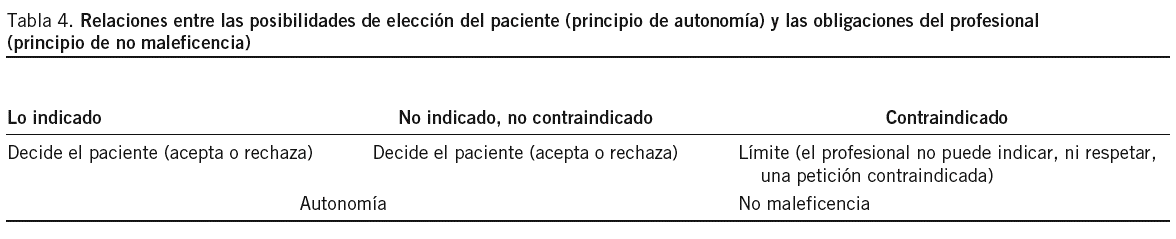
Es decir, la autonomía puede rechazar los tratamientos indicados, los no claramente indicados, y los no claramente contraindicados, y esto es lo que permiten las directivas anticipadas. Como bien se expresa en el documento orientativo promulgado por la Generalitat de Catalunya, "la limitación o negativa a un tratamiento es legítima, aunque la actuación propuesta al enfermo se inscriba en buena práctica clínica y, por lo tanto, sea racional, e incluso vital. El enfermo, a pesar de ello, tiene derecho a rechazarla, personalmente o a través de una directiva anticipada"15. Sin embargo, hay un límite claro, la contraindicación. Todo aquello que sea claramente contraindicado en la situación del paciente es el límite que el profesional debe tener presente, porque no debe ser respetado (tabla 4). Ésta es la interpretación más adecuada de la LBAP, así como de todas las legislaciones autonómicas que no hacen referencia expresa a lo contraindicado.
Límite improcedente: la ética profesional
Hasta no hace mucho tiempo nuestra sociedad manejaba un único código de valores, en el cual la vida siempre se entendía como el valor superior. Dicho código era impuesto a toda la sociedad, y en todos sus ámbitos, desde sus elementos jerárquicamente superiores, entre los que siempre se han encontrado los profesionales de la medicina. Es decir, la ética profesional, plasmada en los códigos deontológicos, no era sino la aplicación de ese monismo moral a todos los ciudadanos cuando se trataba de tomar decisiones en el ámbito de la salud y la enfermedad.
A partir de la transición, con la introducción de un régimen democrático y la aprobación de un texto constitucional, España camina lentamente hacia el pluralismo moral, y tiene que enfrentarse a la construcción de una sociedad en la que existan unos mínimos morales compartidos por todos, al tiempo que se respetan los máximos de los proyectos de vida de cada ciudadano. Ésta es la regla básica de convivencia de las sociedades auténticamente democráticas, que no son sino aquellas que se toman el pluralismo moral en serio16,17. Esos mínimos que todos compartimos se plasman en la Constitución, y en ciertas normas que desarrollan los derechos constitucionales, de forma que todos los ciudadanos estamos obligados a cumplirlas, porque además creemos que es lo mejor y más justo para nuestra sociedad.
La LBAP define ese marco ineludible de actuación en las instituciones sanitarias, el marco que permite reconocer bienes y valores básicos en la relación clínica, y los profesionales de la sanidad, como ciudadanos que somos, estamos obligados a su cumplimiento. Los derechos y obligaciones que ahí se plasman constituyen algo así como la "gramática fundamental" de la relación clínica. Por tanto, no ha lugar a aducir una moral especial de un grupo profesional que contradiga lo que toda la ciudadanía ha establecido como un mínimo irrenunciable en nuestra sociedad. Ya no tiene sentido, ni ético ni jurídico, aducir que los profesionales constituyen un grupo de ciudadanos aparte, que estipulan sus propios códigos de valores al margen de la sociedad, y que cuando esos códigos entran en conflicto con los valores que han sido positivizados por toda la sociedad, ellos pueden poner sus límites.
Traduciéndolo a la praxis clínica esto significa que un profesional ya no puede decir que no informa al paciente, o que no realiza procesos de consentimiento porque eso, según él, puede perjudicar al paciente, y perjudicarle va en contra de la "ética profesional". Más bien tendrá que aprender a transmitir información de forma correcta y a realizar procesos de counselling o apoyo emocional con sus pacientes. De igual manera, no puede aducir esa ética para limitar y no respetar la voluntad anticipada de un paciente, siempre que éste haya cumplido los requisitos que marca la ley para la debida cumplimentación y otorgamiento del documento.
Si las voluntades anticipadas establecen límites al tratamiento, por más que éste pueda alargar la supervivencia, la abstención terapéutica del médico en el respeto a la voluntad de un sujeto capaz constituye una obligación jurídica. El profesional tiene que saber que podría incurrir en responsabilidad jurídica precisamente si actuara en contra de la voluntad del paciente, porque entre sus deberes figuran tanto el conocimiento del documento y de su contenido como la obligación de aceptarlo y de tenerlo en cuenta en la toma de decisiones.
Conviene tener presente que el Tribunal Constitucional se ha expresado sobre este tema, afirmando que el derecho a rechazar un tratamiento forma parte del derecho a la integridad física y moral (artículo 15 de la Constitución española): "Este mismo precepto constitucional [art. 15 de la Constitución] garantiza el derecho a la integridad física y moral, mediante el cual se protege la inviolabilidad de la persona, no sólo contra ataques dirigidos a lesionar su cuerpo o espíritu, sino también contra toda clase de intervención en esos bienes que carezca del consentimiento de su titular. Por ello, este derecho constitucional resultará afectado cuando se imponga a una persona asistencia médica en contra de su voluntad, que puede venir determinada por los más variados móviles y no sólo por el de morir y, por consiguiente, esa asistencia médica coactiva constituirá limitación vulneradora del derecho fundamental, a no ser que tenga justificación constitucional"18. A todo lo anterior ha de añadirse el reconocimiento del derecho a negarse al tratamiento, también recogido en la LBAP: "Todo paciente o usuario tiene derecho a negarse al tratamiento, excepto en los casos determinados en la Ley. Su negativa al tratamiento constará por escrito" (art. 2.4).
Como ya vimos, una cosa es que la voluntad del paciente implique una actuación médica contraindicada, y otra cosa es que la voluntad expresada no consienta o limite esta actuación médica, cosa que sí puede hacer. Ninguna "moral profesional o de grupo", así esgrimida, puede ser límite para esta actuación, entre otras razones porque ni los profesionales de la medicina dejan de ser parte de la sociedad que ha ratificado esos mismos valores y preceptos constitucionales, ni pueden dejar de lado las obligaciones que conlleva el ejercicio de su profesión. Cosa bien distinta es que ese rechazo del tratamiento conduzca a tomar decisiones que el profesional no tomaría para sí mismo, porque pueden ir en contra de sus propios valores. Este conflicto, personal, que no "de grupo", se encuadra en otro marco, el de la objeción de conciencia, siempre presente en sociedades respetuosas con las conciencias individuales, y que es otro de los límites que aparece en la legislación que regula las voluntades anticipadas en nuestro país.
En la norma de Aragón (Decreto 100/2003, de 6 de mayo) se encuentra referencia explícita a la ética profesional como límite, al tiempo que se crean unas comisiones de valoración inéditas en el resto del ámbito estatal. Dichas comisiones son las encargadas de valorar el contenido de las directivas anticipadas, como lo explicita el decreto en uno de sus artículos: "La función de estas comisiones será la valoración de los Documentos de Voluntades Anticipadas que se presenten en los centros sanitarios o que le sean remitidos por el Registro de Voluntades Anticipadas. Cuando la comisión valore que el contenido de un documento contiene instrucciones que puedan suponer una vulneración de la legislación vigente, de la ética médica, de la buena práctica clínica, o que no se corresponda exactamente con el supuesto de hecho que se hubiera previsto en el momento de emitirlas, la comisión tomará el acuerdo de que no sea tenida en cuenta. La Comisión de Valoración asesorará a los profesionales sanitarios del centro sanitario sobre las actuaciones a seguir ante un documento de Voluntades Anticipadas (art. 5.2).
Dejando de lado la no procedencia de la ética médica como límite, cuyo fundamento ya ha sido ampliamente desarrollado, también la aparición de estas comisiones genera muchos interrogantes. El artículo mencionado parece limitar su función al asesoramiento, por lo que está en duda el carácter vinculante de sus acuerdos. Si se toma el acuerdo de que el documento no sea tenido en cuenta y el médico responsable sí cree que lo ha de ser, ¿qué voluntad prevalece?, y aún hay más: ¿qué sucedería si un comité de ética se pronuncia sobre un documento de modo distinto del de la comisión de valoración?, ¿la valoración de estos documentos queda excluida de las funciones de los comités de ética aragoneses?
Como puede verse, hay muchos interrogantes, y se producirán más cuando los ciudadanos comiencen, progresivamente, a hacer uso de estos documentos. Conviene no olvidar que lo más importante es comenzar a planificar con nuestros pacientes el final de su vida. Los procesos activos siempre son mejores respuestas que los procedimientos puntuales y burocráticos.
Discusión
El análisis del contenido y límites de las directivas anticipadas en nuestro ordenamiento jurídico permite extraer algunas conclusiones importantes:
1. Nuestro marco legislativo ha recogido, en cierta manera, la amplia experiencia estadounidense, tanto sobre el contenido y ámbito de las decisiones como respecto a la posibilidad de designación de un representante.
2. Si bien la legislación autonómica ha completado y ampliado la Ley Básica, lo cierto es que lo ha hecho de manera muy variable respecto a sus contenidos. Por lo tanto, si el clínico quiere saber a qué está obligado con respecto a las voluntades anticipadas, deberá examinar detenidamente la legislación vigente de su comunidad autónoma.
3. Es importante que el paciente señale, no sólo situaciones clínicas concretas, sino también sus valores y preferencias personales. Éstos constituyen el mejor criterio interpretativo de su voluntad.
4. Los profesionales estamos obligados a respetar las elecciones del paciente, por más que rechace tratamientos que puedan estar claramente indicados. La voluntad del paciente que toma decisiones por y para sí mismo prevalece sobre la de las personas de su entorno, ya sean familiares, allegados, representantes o profesionales de la salud. Es el paciente, mediante la directiva anticipada, quien orienta y delimita las posibilidades de actuación del profesional de la salud, y no al revés.
5. Existe un límite claro a la voluntad expresada por el paciente, y es que aquello que exprese o elija esté formalmente contraindicado en su situación clínica.
6. Las normas de un grupo profesional no pueden ser contrarias al respeto a los derechos de los pacientes. Es así que no se puede esgrimir una "ética médica" como límite de la validez de una directiva anticipada, otorgada por un paciente que ha seguido cualesquiera de los procedimientos previstos por la ley.
7. El documento de voluntades anticipadas se inscribe en un proceso mucho más amplio, el de la planificación anticipada de las decisiones. El documento es una herramienta de ese proceso, pero nada más. Confundir el formulario con el proceso no sólo es pervertir su sentido, sino que puede conducir al clínico a tomar decisiones erradas sobre sus pacientes.
Agradecimiento
A José Antonio Seoane, Profesor Titular de Filosofía del Derecho (Universidad de A Coruña), y miembro del Comité de Ética Asistencial del Complejo Hospitalario Universitario Juan Canalejo (A Coruña), por la revisión del manuscrito y sus valiosas aportaciones.