Evaluar la preparación preoperatoria del paciente quirúrgico en urgencias y mejorar así la calidad de la atención prestada a estos pacientes.
Material y métodosPara detectar las causas de incumplimiento se utilizó el diagrama de causa-efecto de Ishikawa, de forma que se elaboraron 8 criterios (C) de evaluación de la preparación preoperatoria en urgencias. La primera evaluación incluyó una muestra de 120 pacientes intervenidos de urgencia desde enero a abril de 2007. Se establecieron medidas correctoras consistentes en reuniones y charlas informativas con personal facultativo y enfermería, recordando la importancia del consentimiento informado (CI) como documento legal que debe ser firmado por el paciente y la obligación de proporcionar una copia de éste al paciente o a los familiares. La segunda evaluación incluye el período comprendido entre julio y octubre (n=120).
ResultadosSe detectó un incumplimiento importante de la firma del CI de cirugía del C1 (C1: todo paciente deberá tener firmado el CI de cirugía correspondiente a la intervención realizada [27,5%]) y la entrega de la copia del consentimiento tanto por cirugía del C2 (C2: todo paciente debe haber recibido una copia del CI de cirugía correspondiente a la intervención realizada [72,5%]) como por parte de anestesia del C4 (C4: todo paciente debe haber recibido una copia del CI de anestesia correspondiente a la intervención realizada [90%]). Tras implantar las medidas correctoras se observó una mejora significativa en el cumplimiento del C2 y del C4. En el C1 se apreció mejora, pero sin significación estadística.
ConclusionesLa realización de un ciclo de mejora ha permitido alcanzar el propósito fundamental de este trabajo: mejorar en un aspecto importante de nuestra actividad clínica como es el uso de los documentos del CI y, lo que es más importante, proporcionar una adecuada atención e información a nuestros pacientes.
To assess the preoperative management in our emergency surgical service and to improve the quality of the care provided to patients.
Material and methodsIn order to find the causes of non-compliance, the Ishikawa Fishbone diagram was used and eight assessment criteria were chosen. The first assessment includes 120 patients operated on from January to April 2007. Corrective measures were implemented, which consisted of meetings and conferences with doctors and nurses, insisting on the importance of the informed consent as a legal document which must be signed by patients, and the obligation of giving a copy to patients or relatives. The second assessment includes the period from July to October 2007 (n=120).
ResultsWe observed a high non-compliance of C1 signing of surgical consent (CRITERION 1: all patients or relatives have to sign the surgical informed consent for the operation to be performed [27.5%]) and C2 giving a copy of the surgical consent (CRITERION 2: all patients or relatives must have received a copy of the surgical informed consent for the Surgery to be performed [72.5%]) and C4 anaesthetic consent copy (CRITERION 4: all patients or relatives must have received a copy of the Anaesthesia informed consent corresponding to the operation performed [90%]). After implementing corrective measures a significant improvement was observed in the compliance of C2 and C4. In C1 there was an improvement without statistical significance.
ConclusionsThe carrying out of an improvement cycle enabled the main objective of this paper to be achieved: to improve the management of informed consent and the quality of the care and information provided to our patients.
En la cirugía electiva la preparación preoperatoria meticulosa es imperativa. En cambio, en condiciones de urgencia el tiempo de preparación es limitado, aunque habitualmente es suficiente para permitir que los principios de preparación quirúrgica adecuada sean seguidos. En condiciones normales, esta preparación deberá incluir las siguientes etapas: información al paciente, obtención del consentimiento informado (CI), entrega de la copia del documento y órdenes preoperatorias que incluyen el estudio preoperatorio habitual (analítica, electrocardiograma y radiografía de tórax) y la profilaxis antibiótica.
El CI se prestará verbalmente como regla general. Sin embargo, la Ley exige que se preste por escrito en el caso de una intervención quirúrgica y aquellos procedimientos diagnósticos y terapéuticos invasores1. El paciente deberá firmar una autorización o consentimiento para que se lleven a cabo cirugía y anestesia, lo cual es un requisito legal. Éste debe aparecer en forma bien clara, y debe ser leído en su totalidad, para que el documento firmado constituya una autorización consciente y únicamente es válida para la intervención y anestesia especificada. Además de la firma del paciente es necesaria la firma del facultativo, y es condición indispensable que el paciente o, en su defecto, el familiar más cercano reciba una copia de éste.
Ante la frecuente presencia de la copia del CI en la historia clínica (lo cual significa que no se entregó al paciente o familiares, tal y como corresponde) sospechamos que existía un problema en el circuito de preparación preoperatoria del paciente quirúrgico en urgencias, por lo cual decidimos realizar un ciclo de mejora con el fin de conocer las causas que dificultan el cumplimiento de la normativa, identificando así las oportunidades de mejora para posteriormente elaborar unas medidas correctoras destinadas a subsanar el problema2,3,4.
Material y métodosPrimera evaluaciónUna vez realizado el análisis de causa-efecto de Ishikawa2,5 para identificar las causas de incumplimiento del protocolo preoperatorio se elaboraron unos criterios (C) de evaluación. C1: todo paciente deberá tener firmado el CI de cirugía correspondiente a la intervención realizada. C2: todo paciente debe haber recibido una copia del CI de cirugía correspondiente a la intervención realizada. C3: todo paciente deberá tener firmado el CI de anestesia correspondiente a la técnica anestésica realizada. C4: todo paciente debe haber recibido una copia del CI de anestesia correspondiente a la intervención realizada. C5: todo paciente deberá tener las pruebas analíticas preoperatorias realizadas. C6: todos los pacientes deberán tener un electrocardiograma realizado. C7: todo paciente deberá tener realizada una radiografía de tórax según el protocolo. C8: todo paciente deberá tener administrado el tratamiento antibiótico prescrito. Se consideraron como excepción general las urgencias vitales en las que no había tiempo material de informar y/o dar a firmar el consentimiento (considerando urgencia vital cuando la situación clínica del paciente es inestable), así como los pacientes con facultades mentales alteradas sin familiares o responsables legales acompañantes.
La muestra de estudio a analizar en la primera evaluación consistió en 120 casos sobre un total de 348 pacientes intervenidos con carácter urgente durante los meses de enero a abril de 2007 por el servicio de cirugía General y digestivo de nuestro hospital.
La duración total del estudio fue de 6 meses, ya que durante el primer mes se realizó la primera evaluación, posteriormente se aplicaron las medidas correctoras durante otro mes y la segunda evaluación se prolongó durante 4 meses más. El estudio se realizó de forma retrospectiva (realizándose la recogida de datos a partir de la revisión de las historias clínicas) y el programa de evaluación fue interno: los profesionales responsables de este trabajo recogieron los datos.
Medidas correctorasUna vez analizadas las causas, establecimos medidas correctoras de tipo docente y organizativo. Éstas consistieron en reuniones y charlas informativas con los facultativos del servicio de cirugía general y del servicio de anestesia: el objetivo principal de las reuniones fue recordar la obligación del facultativo de informar correctamente al paciente, recordando la importancia del CI como documento legal que debe ser firmado por el paciente y la obligación de proporcionar una copia de éste al paciente o a los familiares. Igualmente se llevaron a cabo reuniones y charlas informativas con el personal de Enfermería para informarles de la importancia del documento del CI y pedirles que colaboren en su cumplimiento facilitando la disponibilidad de éste tanto en las camas de observación de urgencias como en el quirófano de urgencias.
Segunda evaluaciónPosteriormente a la implantación de las medidas correctoras se llevó a cabo una segunda evaluación, que consistió en el análisis prospectivo de una nueva muestra de estudio compuesta por 120 pacientes sobre un total de 315 pacientes intervenidos con carácter urgente durante los meses de julio a octubre de 2007 por el servicio de cirugía general y digestivo de nuestro hospital, realizando un muestreo aleatorio sistemático.
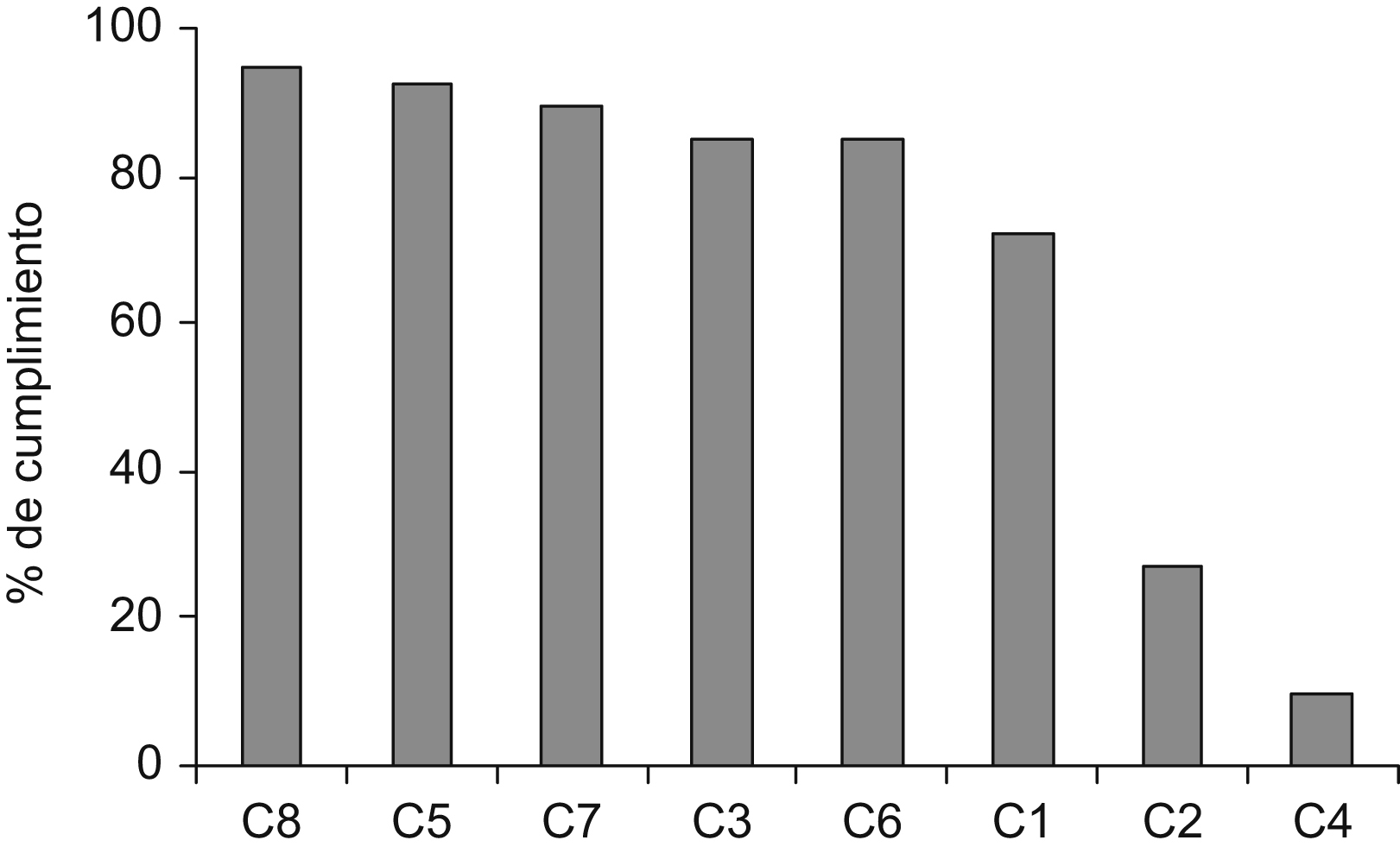
ResultadosPrimera evaluaciónDurante la primera evaluación observamos que el incumplimiento del C4 (entrega de copia del CI de anestesia) y del C2 (entrega de copia del CI de cirugía) eran los más elevados y suponían por sí solos más de la mitad de los incumplimientos (67%) (tabla 1). Si además considerábamos el C1 (firma del CI de cirugía) se apreciaba que estos tres C suponían el 78,3% del total de los incumplimientos (figura 1). Esto sugirió que el diseño de la intervención debía centrarse en medidas tendentes a corregir estos 3 problemas.
Tabla 1. Incumplimiento de los criterios (C) evaluados en la primera evaluación
| C* | Descripción | Incumplimientos | % (sobre n) | % (sobre incumplimientos) | % (sobre incumplimientos acumulados) |
| C1 | Firma del CI de cirugía | 33 | 27,5 | 11,3 | 78,3 |
| C2 | Copia del CI de cirugía | 87 | 72,5 | 29,9 | 67 |
| C3 | Firma del CI de anestesia | 18 | 15 | 6,2 | 84,5 |
| C4 | Copia del CI de anestesia | 108 | 90 | 37,1 | 37,1 |
| C5 | Analítica preoperatoria | 9 | 7,5 | 3,1 | 97,9 |
| C6 | Electrocardiograma | 18 | 15 | 6,2 | 90,7 |
| C7 | Radiografía de tórax | 12 | 10 | 4,1 | 94,8 |
| C8 | Profilaxis antibiótica | 6 | 5 | 2,1 | 100,0 |
CI: consentimiento informado.
* C1: todo paciente deberá tener firmado el consentimiento informado de cirugía correspondiente a la intervención realizada. C2: todo paciente debe haber recibido una copia del consentimiento informado de cirugía correspondiente a la intervención realizada. C3: todo paciente deberá tener firmado el consentimiento informado de anestesia correspondiente a la técnica anestésica realizada. C4: todo paciente debe haber recibido una copia del consentimiento informado de anestesia correspondiente a la intervención realizada. C5: todo paciente deberá tener las pruebas analíticas preoperatorias realizadas. C6: todos los pacientes deberán tener un electrocardiograma realizado. C7: todo paciente deberá tener realizada una radiografía de tórax según el protocolo. C8: todo paciente deberá tener administrado el tratamiento antibiótico prescrito.
Figura 1. Porcentajes de cumplimiento de los 8 criterios (C) evaluados. C1: todo paciente deberá tener firmado el consentimiento informado (CI) de cirugía correspondiente a la intervención realizada. C2: todo paciente debe haber recibido una copia del CI de cirugía correspondiente a la intervención realizada. C3: todo paciente deberá tener firmado el CI de anestesia correspondiente a la técnica anestésica realizada. C4: todo paciente debe haber recibido una copia del CI de anestesia correspondiente a la intervención realizada. C5: todo paciente deberá tener las pruebas analíticas preoperatorias realizadas. C6: todos los pacientes deberán tener un electrocardiograma realizado. C7: todo paciente deberá tener realizada una radiografía de tórax según el protocolo. C8: todo paciente deberá tener administrado el tratamiento antibiótico prescrito.
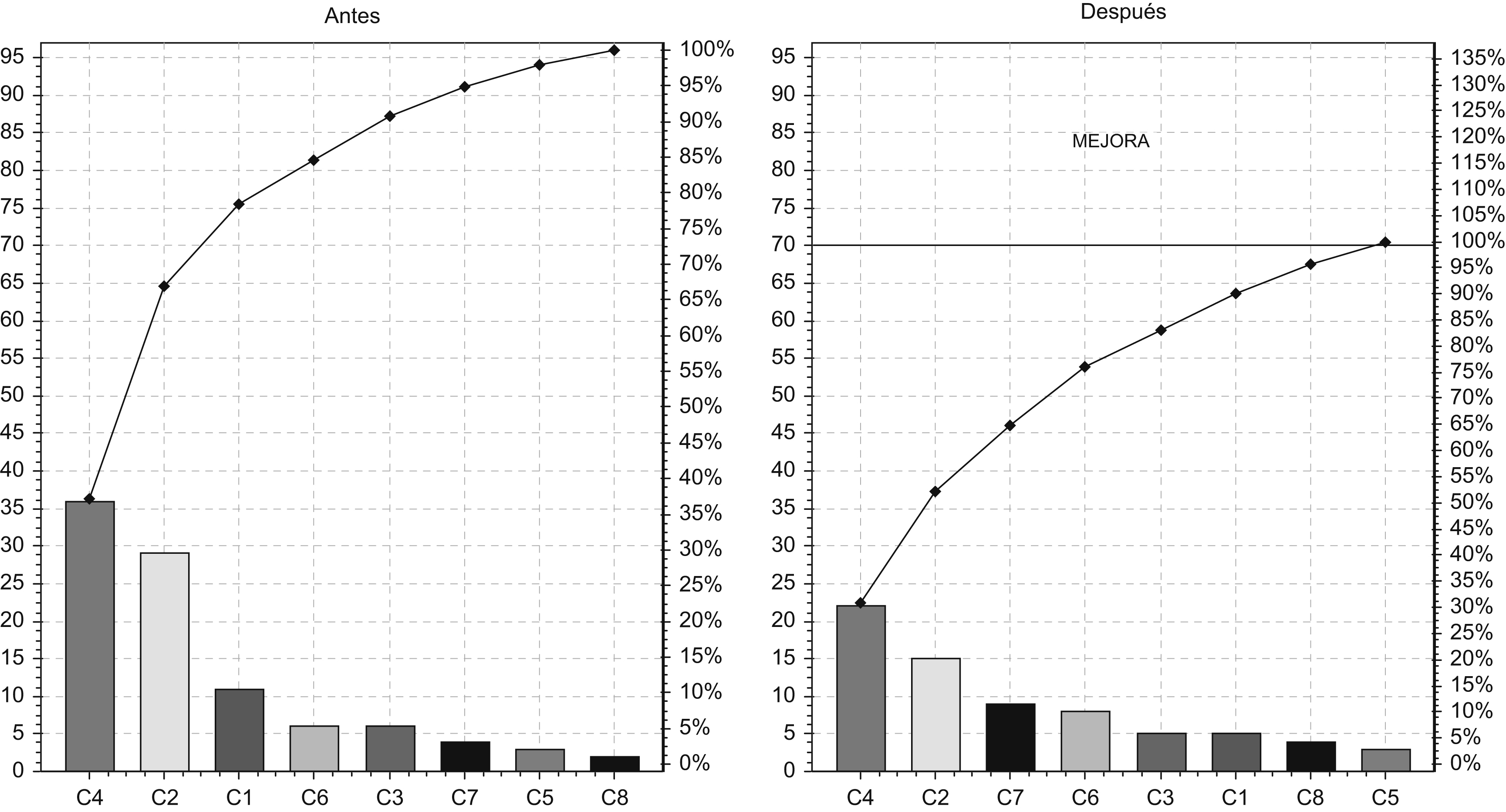
Segunda evaluaciónLa segunda evaluación, realizada tras la implantación de las medidas correctoras, puso de manifiesto una mejora significativa en el cumplimiento del C4 (entrega de copia del CI de anestesia) y del C2 (entrega de copia del CI de cirugía), pasando de un porcentaje de cumplimiento del 10 al 45% y del 27,5 al 62,5%; respectivamente. También se detectó una mejora absoluta en el C1 (firma del CI de cirugía) y otras pequeñas variaciones en cuanto a los demás C, pero todas éstas sin significación estadística (tabla 2). Finalmente representamos el diagrama de Pareto de ambas evaluaciones, en el que podemos observar la magnitud de la mejora conseguida (figura 2).
Tabla 2. Tabla comparativa de cumplimiento de los criterios (C) de la primera y la segunda evaluación
| C * | 1.a evaluación, % | 2.a evaluación, % | Mejora absoluta | Mejora relativa | Probabilidad | Significación |
| C1 | 72,5 | 87,5 | 15,0 | 54,5 | 0,08051 | NS |
| C2 | 27,5 | 62,5 | 35,0 | 48,3 | 0,0008269 | p<0,001 |
| C3 | 85,0 | 87,5 | 2,5 | 16,7 | 0,5 | NS |
| C4 | 10,0 | 45,0 | 35,0 | 38,9 | 0,0004346 | p<0,001 |
| C5 | 92,5 | 92,5 | 0,0 | 0,0 | 0,6624 | NS |
| C6 | 85,0 | 80,0 | −5,0 | −33,3 | 0,2781 | NS |
| C7 | 90,0 | 77,5 | −12,5 | −125,0 | 0,1123 | NS |
| C8 | 95,0 | 90,0 | −5,0 | −100,0 | 0,3376 | NS |
NS: no significativo.
* C1: todo paciente deberá tener firmado el consentimiento informado de cirugía correspondiente a la intervención realizada. C2: todo paciente debe haber recibido una copia del consentimiento informado de cirugía correspondiente a la intervención realizada. C3: todo paciente deberá tener firmado el consentimiento informado de anestesia correspondiente a la técnica anestésica realizada. C4: todo paciente debe haber recibido una copia del consentimiento informado de anestesia correspondiente a la intervención realizada. C5: todo paciente deberá tener las pruebas analíticas preoperatorias realizadas. C6: todos los pacientes deberán tener un electrocardiograma realizado. C7: todo paciente deberá tener realizada una radiografía de tórax según el protocolo. C8: todo paciente deberá tener administrado el tratamiento antibiótico prescrito.
Figura 2. Diagrama de Pareto antes y después de la implantación de las medidas correctoras. Criterio (C) 1: todo paciente deberá tener firmado el consentimiento informado (CI) de cirugía correspondiente a la intervención realizada. C2: todo paciente debe haber recibido una copia del CI de cirugía correspondiente a la intervención realizada. C3: todo paciente deberá tener firmado el CI de anestesia correspondiente a la técnica anestésica realizada. C4: todo paciente debe haber recibido una copia del CI de anestesia correspondiente a la intervención realizada. C5: todo paciente deberá tener las pruebas analíticas preoperatorias realizadas. C6: todos los pacientes deberán tener un electrocardiograma realizado. C7: todo paciente deberá tener realizada una radiografía de tórax según el protocolo. C8: todo paciente deberá tener administrado el tratamiento antibiótico prescrito.
DiscusiónLos ciclos de mejora son procesos que hacen posible la mejora de la calidad de la atención en el ámbito sanitario6,7,8,9,10. Uno de los aspectos más importantes dentro de nuestra actividad clínica es el uso de los documentos del CI y, lo que es más importante, proporcionar una adecuada atención e información a nuestros pacientes11.
Ante la sospecha de un déficit de calidad en la preparación preoperatoria de nuestros pacientes, los profesionales implicados decidimos realizar un análisis de la situación que puso de manifiesto una evidente oportunidad de mejora en cuanto a la obtención del CI y la entrega de una copia de éste al paciente o, en su defecto, al familiar más cercano.
Durante la primera evaluación de este ciclo de mejora se identificaron las oportunidades de mejora en el proceso de la preparación preoperatoria del paciente quirúrgico en urgencias sobre la base de unos C de evaluación establecidos previamente2. De esta manera se apreció que el mayor porcentaje de incumplimientos correspondía a aquellos C relacionados con el manejo del CI, por lo que se decidió orientar el objetivo de este ciclo de mejora en ese sentido.
El incumplimiento de estos C relacionados con el CI es generalmente atribuible al facultativo en cuestión (anestesista o cirujano), ya que es el responsable de informar correctamente al paciente sobre el procedimiento planeado (anestésico y quirúrgico), sus riesgos y las posibles consecuencias en términos entendibles para el paciente. Esto debe quedar plasmado en un documento legal donde figurará la firma del paciente y la del facultativo: el CI, quedando una copia en manos del paciente y otra dentro de la historia clínica. En ocasiones el incumplimiento es atribuible a la ausencia del documento en el quirófano de urgencias por falta de provisión, por lo cual también el personal de enfermería es partícipe del proceso.
Una vez detectado el problema establecimos las medidas correctoras, que consistieron en reuniones y charlas informativas con los facultativos del servicio de cirugía general y del servicio de anestesia e igualmente con el personal de enfermería. Se recordó a los facultativos que al cumplir la obligación de informar para obtener el consentimiento del paciente al tratamiento, el médico no se limita a cumplir con una obligación legal y a protegerse contra una demanda de responsabilidad profesional. Por el contrario, está realizando un acto clínico, elevando la calidad de la asistencia y respetando el principio de autonomía del paciente. En cuanto a la Enfermería, se le informó de la importancia del documento del CI y se pidió su colaboración facilitando la disponibilidad del documento.
El propósito fundamental de este trabajo ha sido conseguir una mejora en un aspecto importante de nuestra actividad clínica. Las deficiencias encontradas en el campo de la información al paciente son, en parte, debidas a la falta de formación en estos contenidos y son, en parte, una consecuencia de la gran demanda asistencial que en ocasiones nos impide desarrollar nuestra labor como deberíamos, pero no debemos permitir que esta realidad sea un obstáculo a la hora de seguir mejorando la calidad de nuestra asistencia al paciente. Es preciso desarrollar estrategias de comunicación que mejoren la relación médico-paciente, así como programas de formación en un aspecto clínico y legal tan importante hoy en nuestra sociedad como es el CI, elaborando medidas para un mejor uso de los documentos de CI y, lo más importante, para una adecuada atención e información a nuestros pacientes.
Autor para correspondencia. pablodelpozo_@hotmail.com