Mejorar el sistema de información de seguridad del paciente de las unidades funcionales de gestión de riesgos sanitarios (UFGRS) de los centros del Servicio Madrileño de Salud; analizando la opinión de las UFGRS sobre el contenido, cumplimentación y utilidad, detectando las dificultades e identificando las áreas de mejora.
MétodoSe ha realizado un estudio descriptivo mediante cuestionarios dirigidos a las 45 UFGRS de los centros sanitarios del Servicio Madrileño de Salud.
ResultadosEl cuestionario, en una escala de 1 a 5, obtuvo respuestas en promedios superiores a 3,70 en: los contenidos (3,77), la forma de cumplimentar (3,72) el formulario; la claridad en la exposición de los datos del informe (3,94) y en la utilidad global de la información (3,77). Las dificultades detectadas más significativas estaban relacionadas con el exceso y reiteración de información solicitada. En las áreas de mejora destacan la demanda de mayor depuración y análisis de información sobre prácticas seguras, la realización de dos formatos de informe de resultados para facilitar la difusión en los centros y la revisión de la clasificación de incidentes de seguridad.
Conocer la opinión de las unidades funcionales sobre el sistema de información permite mejorar la utilidad del mismo en cuanto a la accesibilidad, presentación e intercambio de la información en materia de seguridad del paciente.
Improve the patient safety reporting system of the Functional Units of Health Risk Management (UFGRS) in Madrid health services, analysing the opinion of the UFGRS about its content, completion and usefulness, detecting the difficulties and identifying the areas for improvement.
MethodA descriptive study was conducted using a questionnaire addressed to the 45 UFGRS of the Madrid Health Services.
ResultsThe questionnaire, with a scale of 1 to 5, received responses with an average higher than 3.70: contents (3.77); how to complete the form (3.72); clarity of data shown in the report (3.94) and the overall usefulness of the information (3.77). The most significant difficulties found were related to the excess and reiteration of the information requested. As regards areas for improvement, the most notable was the demand for more refining and analysis of the information about safe practices, the execution of two types of format for reporting results in order to facilitate dissemination among the centres and the review of the classification of safety incidents.
Knowing the opinion of the Functional Units of the information system may improve the usefulness of the report as far as accessibility, presentation and exchange of information on patient safety is concerned.
La seguridad del paciente se ha convertido en una necesidad para todas las organizaciones públicas y en la última década la seguridad clínica del paciente es un área prioritaria de trabajo en el sector sanitario; entendiéndola como una asistencia sanitaria exenta de todo daño o riesgo inaceptable o innecesario.
Durante los últimos años se han realizado esfuerzos tanto en el entorno sanitario nacional como internacional para estimar la frecuencia de los riesgos y, en lo posible, minimizar los efectos adversos vinculados a la asistencia sanitaria.
Se considera que la responsabilidad de la seguridad de los pacientes recae principalmente en las deficiencias del diseño de sistemas y en la organización y su operativa, más que en los profesionales1–3.
A nivel internacional, la gestión de riesgos y seguridad del paciente se orienta a la detección de errores, su registro, el análisis de la información recogida y la conversión de esta información en conocimiento útil para lograr la mejora continua de los servicios. Tanto la OMS como el Comité Europeo de Sanidad recomiendan aprovechar todas las fuentes de información disponibles para apoyar los avances en seguridad del paciente4–10.
El Plan de Calidad para el Servicio Nacional de Salud (SNS) presentado en marzo de 2006 (modificado al año siguiente) incluye una estrategia específica en seguridad del paciente que supuso dar un impulso decidido a las políticas de seguridad de los pacientes y destinar un presupuesto específico para el desarrollo de las acciones contempladas en el plan11,12.
Desde 2004 en la Comunidad de Madrid, la Consejería de Sanidad estableció como objetivo institucional mejorar la seguridad de sus pacientes, liderando así un cambio que posibilita un enfoque distinto en la cultura de las organizaciones sanitarias.
Así, se creó el Observatorio Regional de Riesgos Sanitarios (Decreto 134/2004 de 9 de septiembre, BOCM de 20 de septiembre) con la finalidad de impulsar y definir la cultura de gestión de riesgos; obtener, analizar y difundir información periódica y sistemática sobre riesgos sanitarios, y proponer medidas para prevenir, eliminar o reducir los mismos13.
El Observatorio aprobó el Plan de Riesgos Sanitarios que constaba de seis líneas estratégicas que abarcaban actividades en diferentes niveles de la organización y cuyo objetivo fue implantar la gestión de riesgos sanitarios en la Comunidad de Madrid. En dicho plan (línea 2) se contemplaba la creación de unidades funcionales de gestión de riesgos sanitarios (UFGRS). Estas tienen como objetivo identificar, evaluar, analizar y tratar los riegos los riesgos sanitarios para mejorar la seguridad de los pacientes; son las que canalizan las actividades de seguridad del paciente en sus centros.
A partir de 2006, se constituyeron unidades funcionales en todas las gerencias de Atención Primaria, Atención Especializada y en el SUMMA 112.
En el momento de la realización del estudio había un total de 45 unidades funcionales y comisiones de seguridad formadas por 472 profesionales. Existen unidades funcionales en el 100% de los hospitales (33) en Atención Primaria y en el SUMMA 112. Están compuestas como mínimo por un miembro del equipo directivo, un representante del área de calidad, un representante del área de farmacia y, en hospitales, además de los anteriores, un representante del área de medicina preventiva; pudiendo formar parte de ellas cualquier otro profesional que se considere necesario (atención al paciente, mantenimiento, etc.).
La Subdirección de Calidad, de la Dirección General de Atención al Paciente tiene entre sus funciones el seguimiento del Plan de Riesgos Sanitarios, el establecimiento de objetivos institucionales de seguridad de pacientes y la implantación de acciones de mejora.
Esta Subdirección ha coordinado la elaboración de la nueva Estrategia de Seguridad del Paciente 2010-1012 que concreta cuatro líneas estratégicas14:
- 1.
Promover y difundir la cultura de seguridad: con los objetivos de informar y compartir información sobre actuaciones en seguridad del paciente; orientar y planificar la formación de los profesionales en seguridad del paciente y promover la participación de profesionales y pacientes.
- 2.
Conocer y aprender de nuestra realidad: con los objetivos de desarrollar un sistema de información común y desarrollar un cuadro de mando en seguridad del paciente; promover el desarrollo de sistemas de notificación de incidentes y/o efectos adversos; desarrollar metodología y herramientas y promover y realizar estudios de investigación en seguridad del paciente.
- 3.
Optimizar nuestra organización: con los objetivos de implicar a los líderes de la organización; extender y consolidar las unidades funcionales de gestión de riesgos sanitarios y/o comisiones de seguridad de pacientes; establecer objetivos para los centros y unidades y promover la consideración de aspectos de seguridad en la adquisición de medicamentos, productos sanitarios, aparataje y dispositivos.
- 4.
Mejorar la seguridad en la atención a los pacientes: con los objetivos de mejorar la seguridad en la identificación del paciente; mejorar la comunicación y la transferencia de información en la asistencia sanitaria; mejorar la seguridad en el uso de medicamentos y productos sanitarios; mejorar la seguridad de la asistencia en Atención Primaria; mejorar la prevención de la infección asociada a la atención sanitaria; mejorar la seguridad en los cuidados; mejorar la seguridad en cirugía y anestesia; mejorar la seguridad en la atención al paciente crítico; mejorar la seguridad en la atención al parto y al neonato y mejorar la seguridad en la atención de urgencias.
La Subdirección de Calidad ante la necesidad de obtener información ya desde el año 2006 estableció un formato de informe de actuaciones para que lo cumplimentaran las unidades funcionales y diseñó, en el año 2007, una herramienta (vigente hasta la actualidad) que consiste en un formulario (Excel) en el que se pretende recoger información sobre las actuaciones relativas a la seguridad del paciente llevadas a cabo por las unidades funcionales y referidas a un periodo anual o semestral. La información es tanto cuantitativa como cualitativa, en función de los diferentes apartados que componen el sistema.
En cuanto al contenido de la información recogida a través de este sistema de información, existen 4 áreas diferenciadas en los siguientes bloques:
Organización de la unidad funcional y su funcionamiento: las UF informan sobre la composición de la misma detallando los miembros, el nivel de formación en seguridad del paciente, así como los objetivos planteados por la unidad funcional o el n.° de reuniones que realizan.
Promoción de la cultura de seguridad: este apartado recoge fundamentalmente el n.° y tipología de los cursos, sesiones, talleres y jornadas que en el ámbito de la seguridad del paciente se organizan por parte de la UF, así como los destinatarios y asistentes a las actividades formativas. Por otro lado, se recoge información acerca de la actividad investigadora de las UF, en relación a estudios, publicaciones y comunicaciones de interés científico.
Identificación y análisis de incidentes y/o eventos adversos: en este apartado, las UF informan del n.° y tipo de sistemas de notificación funcionantes en cada centro, especificando el alcance y el tipo de notificación realizada. Por otro lado, se informa del n.° de incidentes identificados y analizados por la UF y las fuentes, herramientas y factores relacionados con los incidentes.
Prácticas seguras implantadas en los centros: las UF comunican el n.° de las prácticas seguras que han implantado en el centro como consecuencia del análisis de incidentes, clasificándolas según los factores relacionados y facilitando información de aquellas prácticas que consideran generalizables o extrapolables a otros centros.
Con toda la información, la Subdirección de Calidad elabora un informe global de resultados que incluye el análisis de las principales actuaciones que se realizan en Atención Primaria, hospitales y SUMMA 112.
Este informe se devuelve (feed-back) a las unidades funcionales presentándolo en jornadas de trabajo (reuniones) y haciéndolo disponible en la Intranet de sanidad, en el portal de seguridad del paciente, donde las unidades funcionales de gestión de riesgos sanitarios cuentan con un espacio Web específico que sirve de herramienta de trabajo, intercambio de comunicación y base de datos. Esto nos permite difundir buenas prácticas en seguridad para aplicarlas en los centros. Entendemos el portal como un canal de comunicación que permite hacer más fáciles los intercambios de ideas, propuestas, experiencias o cualquier otra información de interés.
Este sistema de información sobre las actividades de las unidades funcionales que existe desde hace cuatro años es ya un sistema consolidado y transcurrido este tiempo, nos planteamos mejorar esta herramienta por considerar que es posible, y por estar así planteado en la estrategia de seguridad del paciente 2010-2012. Diferentes estudios recomiendan analizar la opinión de los profesionales para incrementar la utilidad de la información de la que son destinatarios15–17, lo que está en el origen del cuestionario y análisis realizado, al contar con la experiencia y opinión de las unidades funcionales.
MétodoLa búsqueda bibliográfica se realizó en la base de datos de Medline PubMed, seleccionando los artículos publicados en los últimos años y en IME con el fin de encontrar bibliografía en español. No se encontró literatura relacionada con el objeto del estudio en el ámbito de la seguridad del paciente que permitiera un análisis comparativo.
Tipo de estudioDescriptivo transversal.
Población objeto de estudioSon el total de unidades funcionales de gestión de riesgos sanitarios de los centros sanitarios (Atención Primaria y hospitales) del Servicio Madrileño de Salud, se incluyen 45 unidades funcionales. En cada una de ellas se pregunta a la persona responsable de la unidad funcional. Estos son seleccionados por sus centros sanitarios.
Fuentes de informaciónSe diseño un cuestionario de valoración del sistema de información y comunicación de seguridad del paciente con las unidades funcionales de gestión de riesgos sanitarios durante el mes de febrero de 2010. El diseño fue llevado a cabo por un grupo de expertos asesor, que colabora con la Subdirección de Calidad, que incluye profesionales de las unidades funcionales con experiencia en el ámbito de la gestión de riesgos y seguridad del paciente en la Comunidad de Madrid y profesionales de la Subdirección de Calidad. Es un cuestionario autoadministrado.
El cuestionario se estructuró en dos apartados que se detallan a continuación:
Una primera parte que recoge la opinión de los miembros de las unidades funcionales sobre el informe de actuaciones en seguridad (formulario en Excel) que ellos cumplimentan informando de sus actividades. Esta incluyó preguntas sobre cuestiones generales que se referían a cómo se comprendía y cumplimentaba, el grado de adecuación sobre el contenido, aspectos que planteaban mejorar, el grado de utilidad y las dificultades para su cumplimentación.
Una segunda parte que recogió la opinión de los miembros de las unidades funcionales sobre el informe global de resultados que elaboró la Subdirección de Calidad y devolvió y difundió a las unidades funcionales. Esta incluyó preguntas sobre valoración del grado de utilidad y de la claridad de los datos ofrecidos en cada apartado del informe global de resultados y los aspectos a mejorar
Constaba de preguntas con respuestas alternativas prefijadas, preguntas que utilizan escalas para su respuesta y preguntas abiertas o no estructuradas, que permitían que la persona que cumplimenta el cuestionario expresase sus opiniones de forma más libre y creativa. Se preguntaron de forma abierta cuestiones sobre las que conocía menos y quería favorecer la comunicación.
El cuestionario se diseñó en formato Excel para facilitar la recogida y análisis posterior de la información.
Recogida de informaciónSe realizó primero una prueba (pre-test) del cuestionario durante la primera quincena de marzo con el fin de comprobar el funcionamiento de las preguntas formuladas y comprobar si las respuestas correspondían a la intención de la pregunta.
Tras las modificaciones que se realizaron después de analizar los resultados de la prueba piloto, se elaboró el cuestionario que se envió por correo electrónico, junto con una carta con aclaraciones para su contestación, a los responsables de las unidades funcionales durante el mes de abril. La fecha límite de envío de los cuestionarios a la dirección de correo electrónico de la Subdirección de Calidad fue el 15 de abril. La cumplimentación del mismo fue voluntaria. Con la realización del pre-test se intentó eliminar al máximo posible el sesgo producido en el planteamiento y la comprensión de las preguntas.
Análisis de la informaciónUna vez recibidos los cuestionarios en el mes de mayo, se procedió al análisis de la información cuantitativa y cualitativa.
La información se volcó en una base de datos diseñada en Excel para facilitar el análisis descriptivo a través de estadísticos y gráficos. Se ocultó la identificación de las unidades funcionales para garantizar la confidencialidad.
La descripción de las variables cuantitativas se presenta en porcentajes y tablas de frecuencias y gráficos.
En el caso de la información cualitativa obtenida en las preguntas abiertas se realizó un análisis del discurso, buscando en el texto los conceptos fundamentales que aparecen; agrupándolos por categorías, y teniendo en cuenta las veces que se citan reflejándolo en una tabla.
Además, el grupo asesor mencionado anteriormente ha utilizado dos herramientas de evaluación cualitativas para analizar las causas y proponer acciones de mejora. Estas herramientas han sido el diagrama de afinidad y el diagrama causa-efecto y se ha optado mostrarlas para la presentación de los resultados.
ResultadosA continuación, se detallan los resultados obtenidos del análisis de los 43 cuestionarios recibidos, lo que supone una tasa de respuesta del 95,5% (no contestaron dos unidades funcionales de hospitales).
Como datos previos relativos a la cumplimentación del formulario, se destaca que en el 43% de los casos es el responsable de la unidad quien plasma la información en el mismo, apoyándose en otro profesional de la UF en un 21% de los casos. En lo que se refiere a cómo se cumplimenta el formulario, la opción que destaca es la que hace referencia a la cumplimentación «En grupo, por más de una persona» (52%) y representa al colectivo de UF que ponen de alguna forma en común la información relativa a la actividad de la misma. En un 38% las UF cumplimentan de forma individual el mismo.
Contenido y cumplimentación del formularioEn primer lugar se solicitó una valoración del contenido en sus diferentes apartados y en segundo lugar, la valoración respecto a la forma de cumplimentarlo, en ambos casos mediante puntuación de 1-5.
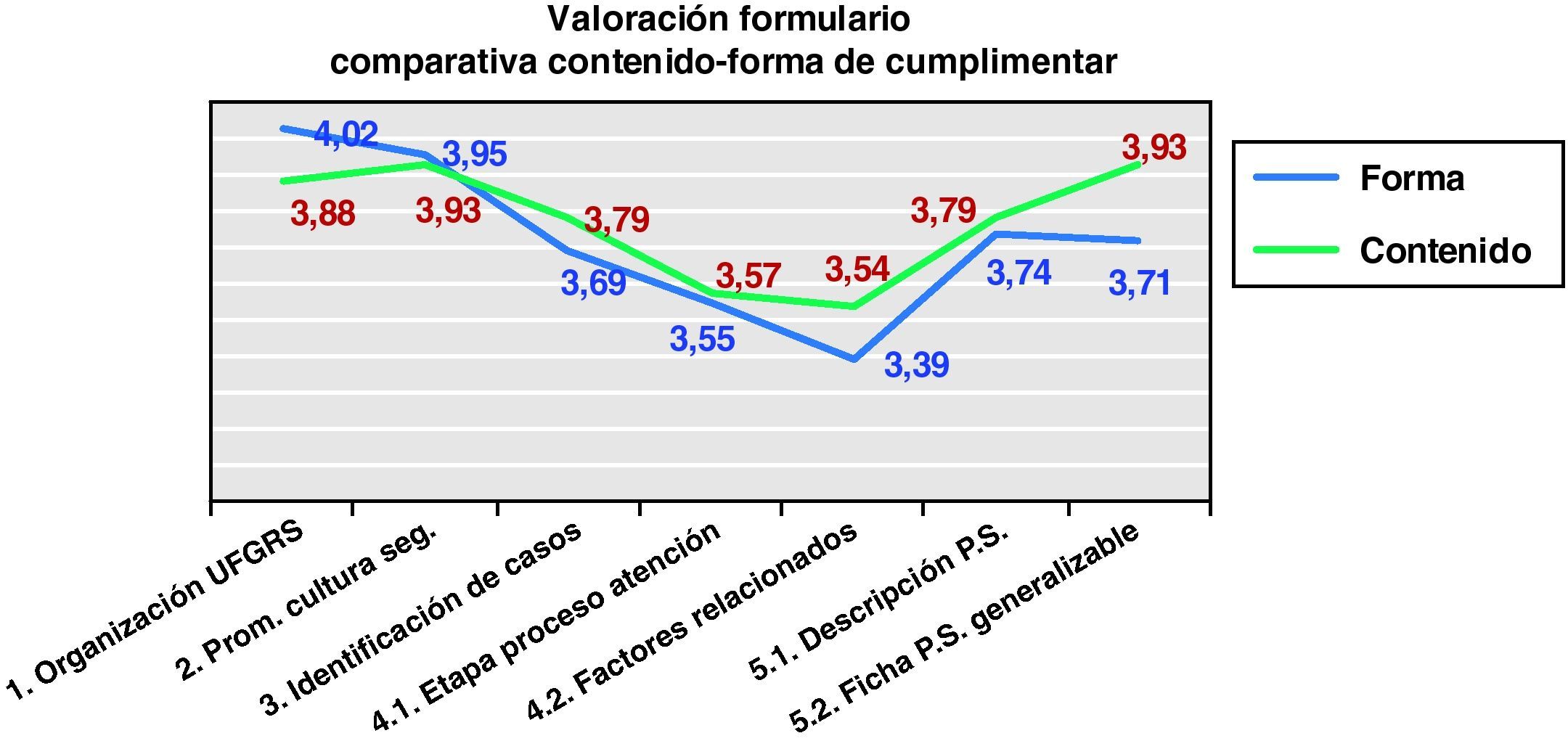
Como se observa en la figura 1 las puntuaciones otorgadas a los diferentes contenidos del informe (en valores promedios) oscilan entre un 3,54 (mín.) para los factores relacionados con el análisis de casos y el 3,93 (máx.) para el apartado de promoción de la cultura de seguridad y las fichas de prácticas seguras generalizables. El promedio de todos los apartados arrojó una puntuación global respecto al contenido de 3,77.
Respecto a las puntuaciones obtenidas en relación a la forma de cumplimentarlo y como se observa en la figura 1, las calificaciones otorgadas oscilan entre un 3,39 (mín.) de nuevo para los factores relacionados con el análisis de casos y un 4,02 para la organización de la UFGR (máx.) donde se informaba sobre la composición, el establecimiento y seguimiento de objetivos y el número de reuniones semestrales o anuales que realizaba la UF que ha resultado ser el apartado más accesible y/o claro a la hora de cumplimentarlo. El resultado global en promedio fue de 3,72, por lo que resulta mejor calificado el contenido que la forma de cumplimentarlo.
La utilidad global del formulario del informe de actuaciones para la propia unidad funcional obtuvo una puntuación global de 3,54 puntos de promedio sobre 5. De las 43 unidades funcionales que contestaron, 25 dieron una puntuación igual o superior a 4.
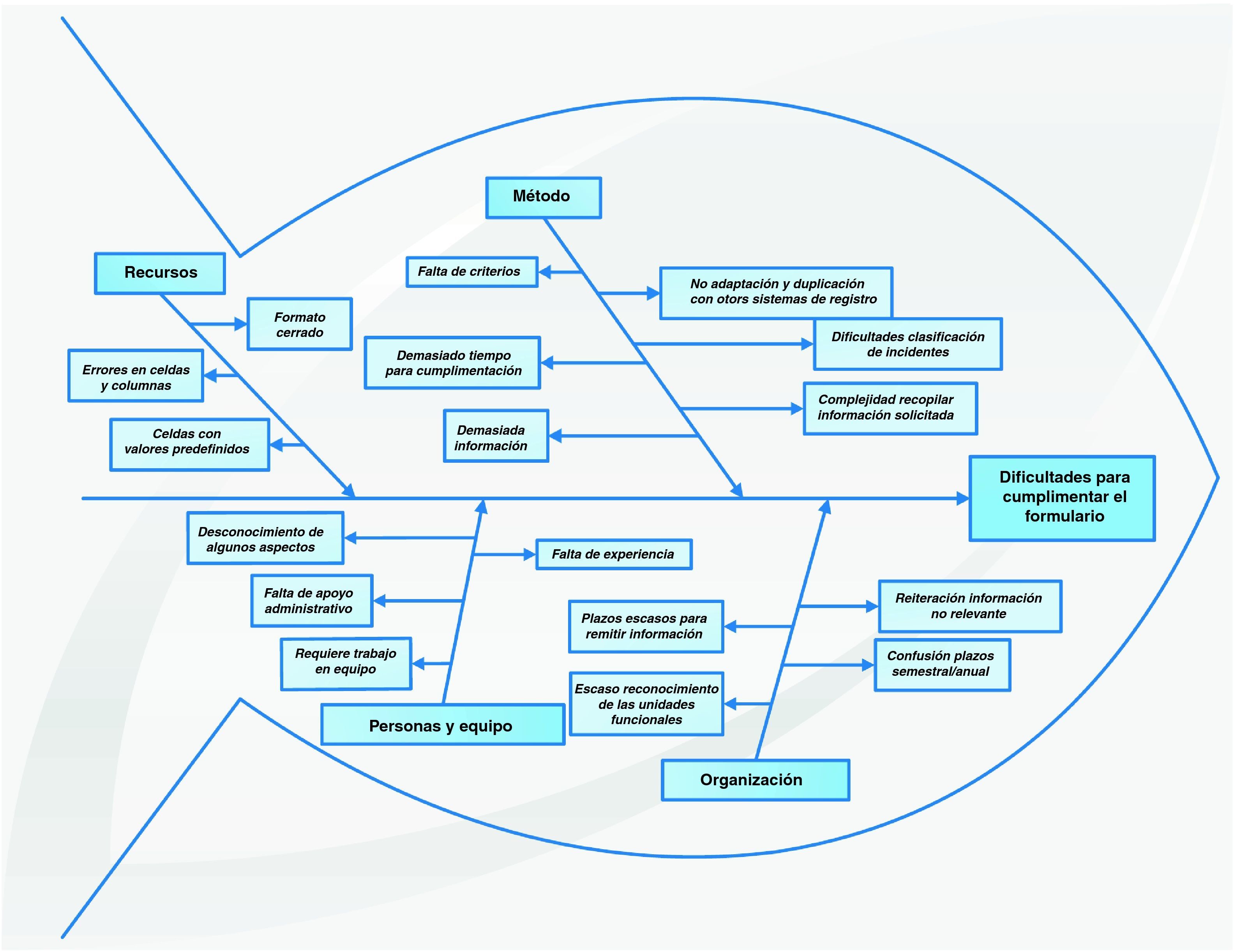
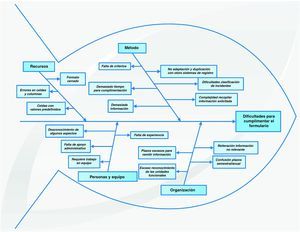
Dificultades en la cumplimentación del formularioEn la figura 2 se representan gráficamente tras su análisis, a través de un diagrama causa-efecto o «espina de pescado», las respuestas dadas al preguntar por las dificultades que tienen para cumplimentar el formulario del informe de las actuaciones en seguridad del paciente.
Las dificultades comunicadas se agrupan en cuatro grandes áreas y de estas, la que hace referencia al «método», es donde se describen mayor número de problemas relativos a: la complejidad para recopilar la información solicitada (necesidad de adaptación de registros ya existentes en el centro, duplicación de registros), el exceso de información que contiene el informe, la falta de criterios (escasa definición de cómo recoger la información, ítems no claramente especificados), precisa demasiado tiempo para su cumplimentación y dificultades con la clasificación de incidentes y/o efectos adversos (clasificaciones excluyentes, no adaptadas a Atención Primaria, duplicación de clasificación de errores de medicación).
En el área de «organización» se agrupan como causas de las dificultades: la solicitud reiterada de información no relevante (petición de información que no varía de un semestre a otro), plazos demasiado cortos para remitir la información solicitada y escaso reconocimiento de las unidades funcionales.
En «recursos» se contemplan las causas más relacionadas con el formulario, cómo presentar un formato cerrado (dificulta registrar otras tareas realizadas más cualitativas), la existencia de algunos errores en celdas y fórmulas y celdas con valores predefinidos.
En el área de «personas» se encuentran como causas la falta de experiencia (complicaciones la primera vez), desconocimiento para cumplimentar algunos aspectos (otros proyectos del centro sobre seguridad del paciente), requiere trabajo en equipo (dificultad de los miembros de las UF para aportar individualmente la información).
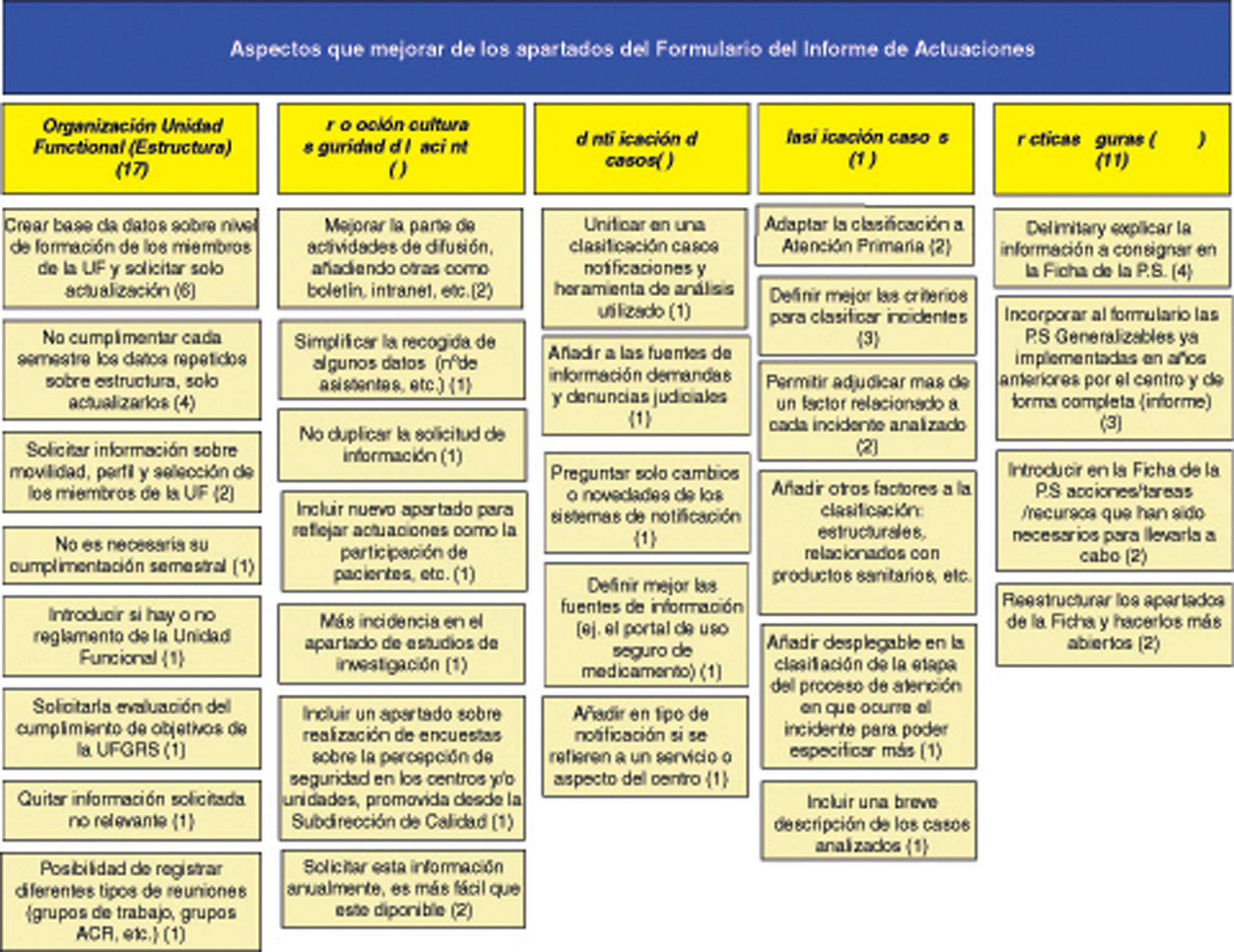
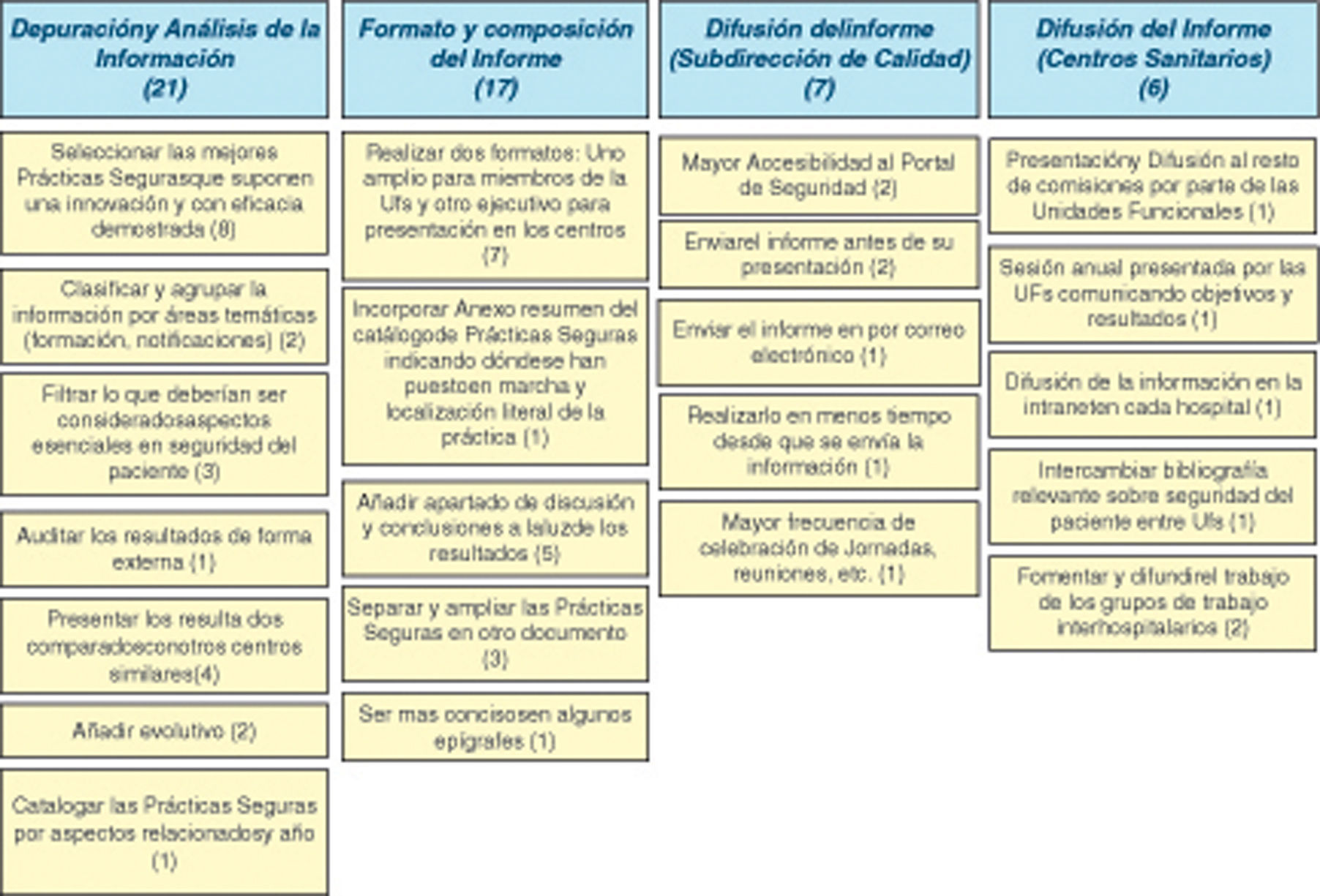
Aspectos que mejorar del formularioLos aspectos que mejorar del formulario se recogen en el diagrama de afinidades que se ofrece como tabla 1 en la que destacan las siguientes aportaciones:
En cuanto a los temas sobre organización de la unidad funcional, sugirieron no realizar la cumplimentación semestral de aquellos aspectos que se repiten, solo registrar las actualizaciones de los mismos y solicitar información sobre cumplimiento de los objetivos planteados por la unidad funcional.
En el apartado de clasificación de los incidentes analizados, propusieron que se realizase una adaptación de la clasificación para atención primaria y permitir clasificar los incidentes en más de una etapa del proceso en el que ocurrieron y con más de un factor relacionado.
Para el apartado de prácticas seguras implantadas, les gustaría que se incorporara al formulario las prácticas ya implantadas anteriormente, completas y con informe, e introducir en la ficha de información sobre recursos necesarios para llevar a cabo la práctica segura.
En cuanto a las actividades de promoción de la cultura de seguridad, concretaron las mejoras en: no duplicar información con la solicitada en otros registros de la Subdirección de Calidad, incluir un apartado donde se contemplen las actuaciones realizadas con la participación de los pacientes, incidir más en el apartado de estudios de investigación y simplificar la recogida de algunos datos.
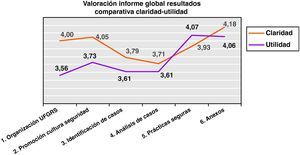
Claridad y utilidad del informe global de resultadosPor otro lado, se preguntó a las UF sobre el informe global de resultados que semestral y anualmente se confeccionó por parte de la Subdirección de Calidad con objeto de conocer la opinión sobre dos apartados principales, la claridad en la exposición de la información que se devolvía mediante este informe global de resultados a las UF y la utilidad que para ellas tenía dicha información.
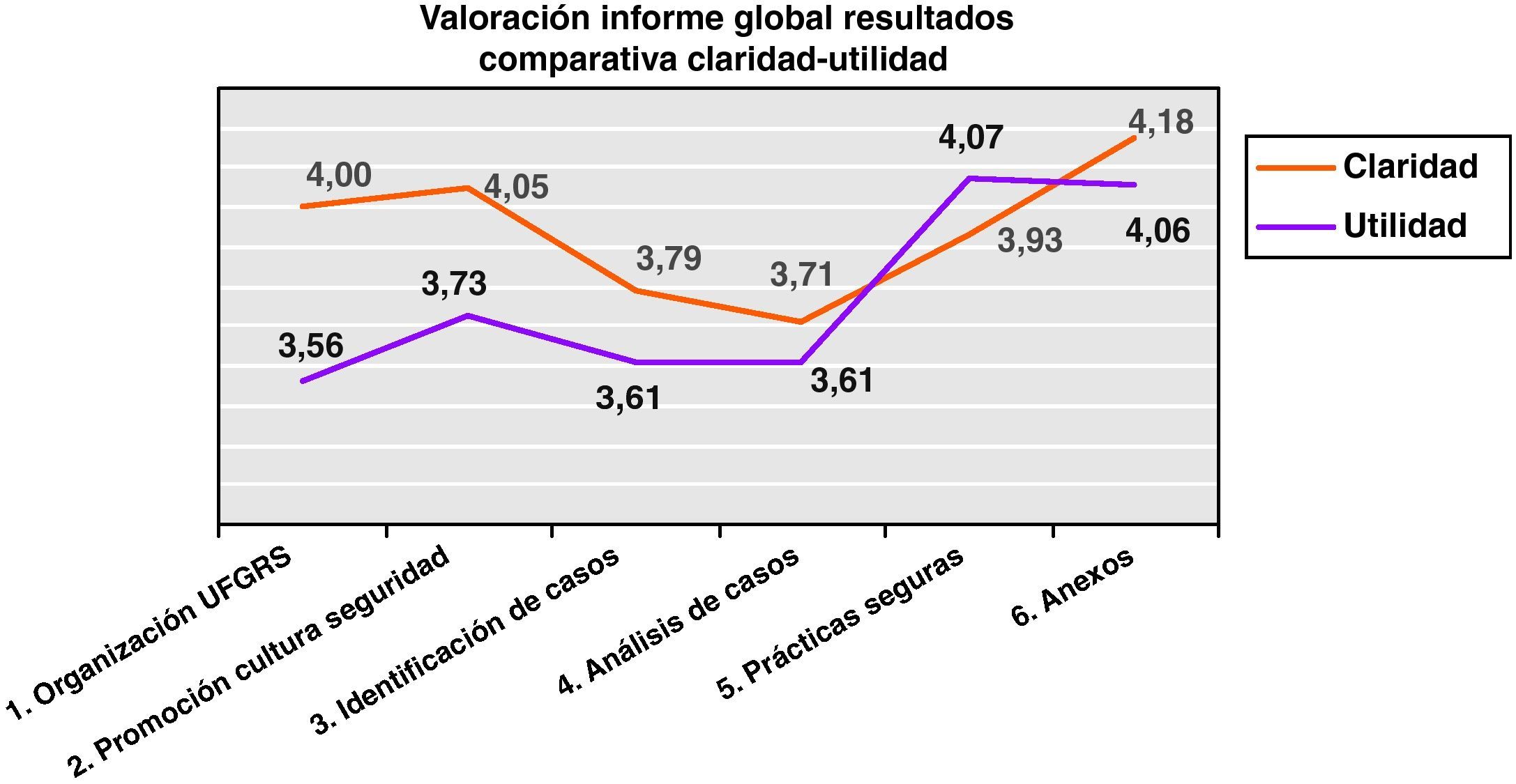
Tal y como se presenta en la figura 3 relativa a las puntuaciones otorgadas en la claridad de la exposición, destaca la recibida por el apartado de «Anexos», que es la parte del informe más cualitativa y/o descriptiva y de la que se pueden aprovechar las experiencias y trabajos realizados por las unidades funcionales para extenderlas al resto de la organización (4,18 máx.) siendo el valorado como de menor claridad el apartado de análisis de casos (3,71 mín).
El promedio global de valoración para la claridad en la exposición de los datos ha sido de 3,94 sobre 5.
En segundo lugar, se pedía la valoración respecto a la utilidad del informe, cuyos promedios por apartado pueden observarse en la figura 3, donde encontramos que la mayor utilidad del informe la encontraron en las prácticas seguras y los anexos (4,07 y 4,06, respectivamente), que fue la parte del informe más cualitativa y/o descriptiva y de la que se pueden aprovechar las experiencias y trabajos realizados por las unidades funcionales para extenderlas al resto de la organización.
El promedio de valoración global sobre la utilidad de la información para las propias unidades funcionales fue de 3,77.
El 38% de las UF llevaron a cabo alguna actuación para difundir los informes globales de resultados. Siendo muy deseable que la mayoría de ellas iniciaran algún tipo de actuación para difundir los resultados facilitados por la Subdirección de Calidad, hay que decir que el informe se difundió desde los servicios centrales por medios telemáticos, vía correo electrónico a los responsables de las UF y publicándolo en el portal de seguridad de la Intranet de la Consejería de Sanidad a la que tenían acceso todos los profesionales del Servicio Madrileño de Salud, previa presentación en una jornada de trabajo realizada al efecto.
Aspectos valorados positivamenteEn la tabla 2 se presentan los aspectos positivos que destacan del informe global de resultados y que son más veces citados por orden de frecuencia: contenido y difusión de información de las actividades de las unidades funcionales (38 de 43), gestión y uso de la información por parte de la unidad funcional (33 de 43), presentación y accesibilidad (24 de 43) y promoción de la cultura de seguridad del paciente (16 de 43).
Aspectos positivos de los informes globales de resultados
| N.° VECES CITADO | CONCEPTO | ||
| 38 | Contenido y difusión de información de las actividades de las unidades funcionales (como banco de prácticas seguras, anexos, etc.) | ||
| Orden de prioridad | |||
| 1.° | 2.° | 3.° | |
| 16 | 12 | 10 | |
| 33 | Gestión y uso de la información por parte de la unidad funcional (elaboración de informes, de presentaciones, revisión de funcionamiento, medida de proceso, comparación resultados, etc.) | ||
| Orden de prioridad | |||
| 1.° | 2.° | 3.° | |
| 7 | 16 | 10 | |
| 24 | Presentación y accesibilidad (bien estructurada, clara, sistemática, etc.) | ||
| Orden de prioridad | |||
| 1.° | 2.° | 3.° | |
| 13 | 6 | 5 | |
| 16 | Promoción de la cultura de seguridad del paciente (sensibiliza a profesionales, apoyo desde la SG, ayuda a reflexión, etc.) | ||
| Orden de prioridad | |||
| 1.° | 2.° | 3.° | |
| 6 | 5 | 5 | |
Como se observa en la tabla 3 destacan las propuestas que demandan mayor depuración y análisis de la información: seleccionar las mejores prácticas seguras y agruparlas por año y aspectos con los que están relacionadas, presentar los datos comparándolos con los de centros similares y facilitar la evolución de los resultados en los últimos años.
Sobre el formato y composición del informe, plantearon la realización de dos formatos de informe: uno amplio para uso de la unidad funcional y otro reducido para facilitar la difusión en los centros.
En relación al contenido, han planteado las siguientes cuestiones: revisar la clasificación de los aspectos con lo que están relacionados las prácticas seguras; en el anexo: simplificar los datos sobre promoción de cultura de seguridad y ampliar el punto de prácticas seguras para hacerlas más visibles y accesibles y, por último, añadir un apartado con conclusiones y recomendaciones.
Por último, indicaron mejoras en torno a la difusión del informe por la subdirección de calidad, enviándolo antes de su presentación para dedicar la presentación también a otros temas relevantes, realizando más reuniones con los miembros de las unidades funcionales y grupos de trabajo, enviando el informe por correo electrónico a más destinatarios, mejorando la accesibilidad a las prácticas seguras y al portal de seguridad.
De la difusión del informe por parte de los centros, plantean promocionar la existencia de grupos de trabajo interhospitalarios, presentar el informe al resto de comisiones del centro y aumentar la difusión en la Intranet del centro.
DiscusiónLos resultados anteriores se traducirán en la puesta en marcha de una serie de actuaciones que tendrán como objetivo la mejora del sistema de información de las UFGR en su conjunto, de forma que el estudio realizado y la información recopilada de los profesionales implicados en el ámbito de actuación de las UFGR tenga su reflejo en las modificaciones implementadas en el sistema de información, haciéndolo más accesible, sistemático, completo y sobre todo útil para el conjunto de la organización:
- –
Realizar mejoras en el formulario y en el informe global orientadas desde los profesionales que trabajan en seguridad
- –
Mejorar una herramienta de trabajo que además de difundir la cultura de la seguridad, pretende compartir la información a todos los centros
- –
Plantearse la necesidad de realizar reuniones de trabajo con los responsables de las UFG (escuchar) para poner en común problemas detectados, mejoras realizadas, metodología
- –
Realizar sesiones técnicas o grupos de trabajo para temas relevantes de interés: ejemplo, definir qué son prácticas seguras generalizables
- –
La posibilidad de incorporar prácticas que ya están implantadas en otros centros con resultados muy favorables (Benchmarking).
- –
Favorecer la colaboración entre unidades funcionales, establecer criterios comunes, compartir procedimientos.
Los autores declaran no tener ningún conflicto de intereses.