Conocer, desde el punto de vista del paciente oncológico, quién tomó la decisión sobre su tratamiento, así como las principales barreras y facilitadores que permiten la implementación de la toma de decisiones compartidas (TDC).
Material y métodosEstudio transversal y de asociación a partir de un cuestionario autoadministrado a pacientes oncológicos seleccionados mediante muestreo casual en diferentes consultas oncológicas y periodos aleatorios. Ciento ocho pacientes proporcionaron datos analizables. La información recogida fue sobre variables sociodemográficas y clínicas, sobre quién tomó la decisión sobre el tratamiento y el grado de acuerdo o desacuerdo con diferentes barreras y facilitadores.
ResultadosEl 38,1% de los pacientes afirmó haber tomado la decisión de manera compartida con su médico. Barreras como el tiempo, la dificultad de comprensión, el paternalismo, la falta de comunicación fluida y el disponer de información previa y frecuentemente errónea influyeron en la implicación en la toma de decisiones. Sin embargo, disponer o no de instrumentos suficientes de ayuda a la decisión o el interés del paciente por participar no influyeron. En lo referente a los facilitadores, la motivación del médico, su percepción de mejora y el interés del enfermo tuvieron una influencia positiva. La excepción la constituyó la posibilidad de incentivar económicamente a los médicos.
ConclusionesLa nula o escasa participación percibida por los pacientes oncológicos en las decisiones sobre su salud hace necesario introducir mejoras en el modelo de atención sanitaria que permitan superar barreras y promover una actitud más participativa en el paciente.
To determine, from the point of view of the oncological patient, who made the decision about their treatment, as well as the major barriers and facilitators that enabled Shared Decision Making to be implemented.
Material and methodsA cross-sectional, descriptive, sand association study using a self-report questionnaire to selected cancer patients, with casual sampling in different oncology clinics and random time periods. A total of 108 patients provided analysable data. The information was collected on sociodemographic and clinical variables, who made the decision about treatment, and level of agreement or disagreement with various barriers and facilitators.
ResultsMore than one-third (38.1%) of patients claimed to have participated in shared decision making with their doctor. Barriers such as, time, the difficulty of understanding, the paternalism, lack of fluid communication, and having preliminary and often erroneous information influenced the involvement in decision-making. However, to have or not have sufficient tools to aid decision making or the patient's interest to participate had no effect. As regards facilitators, physician motivation, their perception of improvement, and the interest of the patient had a positive influence. The exception was the possibility of financial incentives to doctors.
ConclusionsThe little, or no participation perceived by cancer patients in decisions about their health makes it necessary to introduce improvements in the health care model to overcome barriers and promote a more participatory attitude in the patient.
La satisfacción del paciente no es meramente una cuestión ética, y mucho menos estética1. Esta se asocia al posterior cumplimiento terapéutico, a estilos de práctica profesional que favorecen la toma de decisiones compartida, a la calidad de vida del paciente y a un buen resultado médico.
En las 2 últimas décadas se ha producido un importante avance formal en el reconocimiento de los derechos de los pacientes a la información y la incorporación activa a la toma de decisiones sobre su salud2, lo que ha conllevado, en la mayoría de los casos, una mayor satisfacción para los pacientes.
En esa línea, la toma de decisiones compartidas (TDC) se ha convertido en un proceso interactivo de gran interés para mejorar la atención prestada a los usuarios y constituye un distintivo de calidad en la prestación sanitaria.
Los inicios de la TDC se sitúan en los años 80 y 90 con el estudio de pacientes oncológicos y, en particular, de mujeres con cáncer de mama3. Esta técnica implica un proceso de decisión conjunta entre médico y paciente4. El médico comunica los diferentes tratamientos disponibles y sus riesgos y beneficios; el paciente facilita información personal sobre su enfermedad, estilo de vida y preferencias; finalmente, ambos discuten las distintas opciones y negocian un acuerdo sobre el mejor tratamiento a adoptar.
Su aplicación tiene relevancia ante situaciones con alternativas igualmente válidas y con las mismas posibilidades, pero cada una de ellas con sus ventajas e inconvenientes, siendo imposible conocer la mejor. Además, la TDC está directamente relacionada con la preferencia del paciente por un papel compartido o colaborativo frente a otro tipo de papeles como el pasivo, donde la decisión es tomada por el médico, o el activo, en el cual el paciente decide sobre su tratamiento.
Aparte de mejores resultados clínicos5, la TDC puede aportar a los enfermos de cáncer múltiples beneficios, como el aumento de su confianza en las decisiones, la satisfacción con los mismos, la confianza en los médicos6 o una mayor calidad de vida7.
A pesar de todas estas ventajas, la evidencia demuestra que la TDC se encuentra aún en su infancia6 y no ha sido ampliamente adoptada en la práctica8. Existen estudios que tratan de ahondar en las causas del problema analizando los factores que dificultan (barreras) y que favorecen (facilitadores) su puesta en práctica.
Desde el punto de vista del paciente, Joseph-Williams et al.9 concluyen que estas barreras y facilitadores se relacionan tanto con la organización del sistema sanitario (tiempo disponible, continuidad del cuidado, organización del flujo de trabajo…), como con lo que ocurre dentro de la consulta (características del paciente, interacción de este con el médico, preparación para el encuentro de TDC…). Desde el plano médico, las barreras y los facilitadores más comúnmente citados suelen ser el tiempo, las características del paciente, la situación clínica, la motivación de los profesionales sanitarios, la percepción de que la TDC podría tener un impacto en los resultados del paciente, así como en el proceso clínico10. En España, la promoción de la TDC está siendo impulsada desde algunos servicios autonómicos de salud e incorporada en sus carteras de servicios con el fin de favorecer la capacitación y el fortalecimiento de los usuarios11. Más concretamente, en el área de la oncología se han realizado diferentes estudios12,13 que ponen de manifiesto la necesidad, expresada por las asociaciones de pacientes, de poder ejercer un papel más activo en el proceso asistencial y de ser consultados en relación con las opciones diagnósticas y terapéuticas disponibles.
A pesar de ello, y hasta donde sabemos, no tenemos constancia de que en nuestro país exista algún estudio que analice el papel que el enfermo de cáncer ejerce en la toma de decisiones, así como los factores que dificultan o favorecen su aplicación. El propósito de nuestro trabajo consiste en tratar de solventar esta situación y analizar, desde el punto de vista del enfermo oncológico, quién tomó la decisión sobre su tratamiento, así como las principales barreras y facilitadores que permiten la puesta en práctica de la TDC.
Material y métodosSe realizó un estudio transversal sobre una población de pacientes oncológicos, mayores de edad, atendidos en el hospital público Juan Ramón Jiménez de Huelva, que podían ser partícipes junto a su médico en una toma de decisiones sobre su tratamiento con distintas alternativas igualmente válidas.
Los profesionales sanitarios captaron a los pacientes en las consultas mediante muestreo casual, en periodos aleatorios comprendidos entre noviembre del 2014 y enero del 2015. El estudio no tuvo financiación y antes de comenzarlo se obtuvo la aprobación del Comité de Ética del hospital.
El médico elegía, directa e intencionadamente, a los pacientes que convivían con la patología desde hacía algún tiempo y que se habían enfrentado a una decisión sobre el tratamiento eligiendo entre más de una opción, garantizando, de este modo, que se cumplía el requisito necesario para el estudio.
Cada uno de los 132 participantes recibió una explicación detallada por escrito del estudio y, tras firmar su consentimiento, completó el cuestionario de forma anónima sin la presencia de profesionales sanitarios y sin recibir compensación económica por ello. Además, fueron informados con el propósito de que usaran como referencia la consulta en la que habían realizado la TDC. El 89,4% de los pacientes (118 de los 132 participantes) proporcionaron datos analizables.
El cuestionario, pilotado y validado previamente, solicitaba información sobre variables sociodemográficas y clínicas (sexo, edad, nivel educativo y tipo de tumor), sobre quién tomó la decisión sobre el tratamiento y el grado de acuerdo o desacuerdo del paciente con diferentes barreras y facilitadores.
El tipo de tumor que presentaba el paciente se estableció en función del riesgo relativo suavizado de muerte de los municipios de la provincia de Huelva14, distinguiendo entre cáncer de mama, urológico y otros (pulmón, cérvix, colon, recto…). Para evaluar quién tomó la decisión del tratamiento fueron consideradas 3 opciones: total o mayormente el médico, conjuntamente paciente y médico, o total o mayormente el paciente.
Las barreras y los facilitadores recogidos en el cuestionario fueron establecidos a partir de revisiones sistemáticas de bibliografía diversa9,10,15 y se concretaron con la opinión de los clínicos implicados en el trabajo.
Siete barreras, referidas a la falta de tiempo del médico, la dificultad de compresión por parte del paciente, la no disposición de instrumentos suficientes de apoyo, la preferencia del médico de que los pacientes solo tengan en cuenta sus propias recomendaciones, la falta de interés del paciente por participar en la TDC, la falta de comunicación fluida o empatía entre médicos y pacientes o la excesiva información previa y frecuentemente errónea para la TDC de los pacientes, fueron analizadas. Y entre los facilitadores recogidos se distinguen: 1) que el médico esté motivado para realizar la TDC; 2) que el médico perciba que mejora el proceso sanitario; 3) que el médico perciba que mejora el resultado del paciente; 4) que el paciente estuviera interesado en participar en la TDC; 5) que fuera una demanda de la ciudadanía, y 6) que fuera un objetivo institucional ligado a incentivos económicos.
Para evaluar el grado de acuerdo o desacuerdo con las diferentes barreras y facilitadores los pacientes podían puntuar en una escala de Likert de 6 puntos cuyo rango iba desde «completamente de desacuerdo» (0) hasta «completamente de acuerdo» (5). Y con el fin de analizar la orientación de las respuesta, las calificaciones fueron transformadas en 2 categorías «desacuerdo» (respuestas de 0 a 2) y «acuerdo» (respuestas de 3 a 5)16.
A partir de la información recogida se determinaron las frecuencias absolutas y los porcentajes para cada una de las variables bajo estudio; obteniéndose también esta información según quién tomó la decisión.
Los test de asociación fueron utilizados para contrastar la existencia o no de relación entre el acuerdo o desacuerdo con las barreras y facilitadores y con la responsabilidad de quién tomó la decisión. El test exacto de Fisher se aplicó cuando más del 25% de los subgrupos examinados obtuvo una respuesta inferior a 5 pacientes.
ResultadosDe los 118 pacientes que proporcionaron datos analizables, el 38,1% (45 pacientes) afirmó haber tomado la decisión junto con el médico, mientras que el 61,9% (73 pacientes) consideró que fue el médico quién tomó la decisión sobre su tratamiento. Ningún paciente consideró la opción de decidir total o mayormente por sí mismo.
La edad media de los encuestados fue de 58 años (desviación típica 11,9), siendo el 53,4% (63) mujeres. La mayoría contaba o con estudios primarios (47,5%, 56) o carecía de estudios (14,4%, 17). El 35,6% de los casos (42) presentaba cáncer de mama, el 20,3% (24) urológico y el 44,1% (52) otros tipos de cáncer.
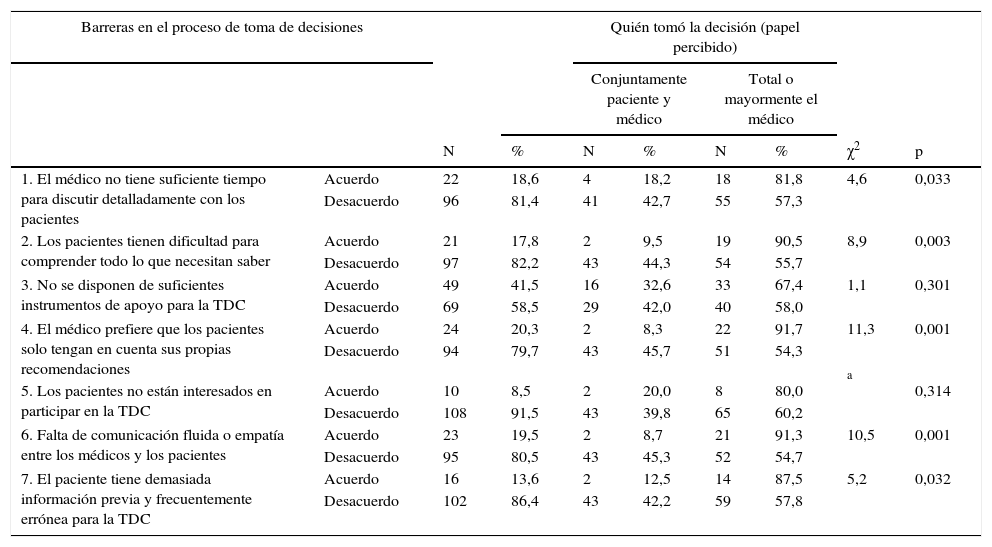
Tras el análisis de las barreras propuestas en la TDC fue posible afirmar, tal y como se muestra en la tabla 1, que entre los pacientes encuestados destacaba que únicamente un 8,5% (10 pacientes) no estaban interesados en participar en la TDC, poco más del 40% (49 pacientes) consideraban una barrera el hecho de no disponer de suficientes instrumentos de apoyo a la TDC y alrededor del 80% se mostraban en desacuerdo con el resto de barreras enunciadas en el apartado anterior.
Opinión de los pacientes respecto a las barreras de la toma de decisiones compartidas (TDC)
| Barreras en el proceso de toma de decisiones | Quién tomó la decisión (papel percibido) | ||||||||
|---|---|---|---|---|---|---|---|---|---|
| Conjuntamente paciente y médico | Total o mayormente el médico | ||||||||
| N | % | N | % | N | % | χ2 | p | ||
| 1. El médico no tiene suficiente tiempo para discutir detalladamente con los pacientes | Acuerdo | 22 | 18,6 | 4 | 18,2 | 18 | 81,8 | 4,6 | 0,033 |
| Desacuerdo | 96 | 81,4 | 41 | 42,7 | 55 | 57,3 | |||
| 2. Los pacientes tienen dificultad para comprender todo lo que necesitan saber | Acuerdo | 21 | 17,8 | 2 | 9,5 | 19 | 90,5 | 8,9 | 0,003 |
| Desacuerdo | 97 | 82,2 | 43 | 44,3 | 54 | 55,7 | |||
| 3. No se disponen de suficientes instrumentos de apoyo para la TDC | Acuerdo | 49 | 41,5 | 16 | 32,6 | 33 | 67,4 | 1,1 | 0,301 |
| Desacuerdo | 69 | 58,5 | 29 | 42,0 | 40 | 58,0 | |||
| 4. El médico prefiere que los pacientes solo tengan en cuenta sus propias recomendaciones | Acuerdo | 24 | 20,3 | 2 | 8,3 | 22 | 91,7 | 11,3 | 0,001 |
| Desacuerdo | 94 | 79,7 | 43 | 45,7 | 51 | 54,3 | |||
| 5. Los pacientes no están interesados en participar en la TDC | Acuerdo | 10 | 8,5 | 2 | 20,0 | 8 | 80,0 | a | 0,314 |
| Desacuerdo | 108 | 91,5 | 43 | 39,8 | 65 | 60,2 | |||
| 6. Falta de comunicación fluida o empatía entre los médicos y los pacientes | Acuerdo | 23 | 19,5 | 2 | 8,7 | 21 | 91,3 | 10,5 | 0,001 |
| Desacuerdo | 95 | 80,5 | 43 | 45,3 | 52 | 54,7 | |||
| 7. El paciente tiene demasiada información previa y frecuentemente errónea para la TDC | Acuerdo | 16 | 13,6 | 2 | 12,5 | 14 | 87,5 | 5,2 | 0,032 |
| Desacuerdo | 102 | 86,4 | 43 | 42,2 | 59 | 57,8 | |||
Los pacientes consideraron que la implicación en la toma de decisiones, esto es si la decisión se tomó conjuntamente por paciente y médico o total o mayormente por el médico, se encontraba influenciada por el tiempo que el médico dedica a discutir detalladamente con los pacientes (p = 0,033), la dificultad de comprensión de estos (p = 0,003), el paternalismo médico (p = 0,001), la falta de comunicación fluida (p = 0,001) y el disponer de información previa y frecuentemente errónea (p = 0,032). No obstante, el hecho de disponer o no de instrumentos suficientes de ayuda a la TDC (p = 0,301) o el interés del paciente por participar (p = 0,314) no influían en quién realizó la toma de decisiones.
En lo referente a los facilitadores, la motivación del médico, su percepción de mejora, tanto del proceso en sí como del resultado del paciente, el interés del enfermo y el ser una demanda de la ciudadanía tuvieron una respuesta de acuerdo unánime. Además, en todos los casos un 61,9% de los pacientes (73) consideró que la decisión fue tomada total o mayormente por el médico.
La excepción la constituyó la posibilidad de incentivar económicamente a los médicos por aplicar la TDC, aspecto que solo el 17,8% (21 pacientes) lo consideró facilitador y que no fue considerado influyente en la implicación en la toma de decisiones (p = 0,136).
DiscusiónA la vista de los resultados, podemos afirmar que la mayor proporción de pacientes en estudio no se vieron implicados en la TDC, adoptando un papel pasivo. Además, ninguno de ellos tomó la decisión de forma individual.
En lo que se refiere a las barreras consideradas, hemos de destacar que un escaso porcentaje de usuarios se muestran de acuerdo con 6 de las 7 barreras identificadas para la aplicación de la TDC. Sin embargo, 5 de ellas afectan a la decisión sobre su tratamiento.
En contraposición, los pacientes son unánimes identificando los facilitadores en estudio, excepto aquel que consideró el hecho de ser un objetivo institucional ligado a incentivos económicos, que tampoco afecta a la toma de decisiones.
En concreto, nuestro estudio presenta un papel percibido compartido (quién tomó la decisión) de un 38,1%, similar al 34% recogido en la revisión de Singh et al.17. No obstante, hay una clara diferencia en el papel percibido pasivo (61,9% vs. 36%), posiblemente explicada por la inexistencia de un papel activo en nuestro estudio que hace que los pacientes se concentren sólo en 2 papeles.
Los resultados sobre el papel contrastan, sin embargo, con las conclusiones aportadas por otros investigadores18-20, quienes afirman que en la actualidad existe un paciente con un perfil más participativo.
Por otro lado, son pocos los pacientes que identifican barreras tales como la falta de tiempo o la complejidad de la información, al contrario de lo recogido en otros estudios15,21,22.
Aunque nuestro estudio se centra, exclusivamente, en la opinión de los pacientes, nuestros hallazgos se encuentran en la línea del trabajo publicado por Charles et al.23, dirigido a conocer la opinión de médicos oncólogos y cirujanos, y en el que afirmaban que la falta de tiempo, la ansiedad del paciente, su falta de información y falta de voluntad o incapacidad para participar era percibida por una minoría sustancial de oncólogos y cirujanos como barreras a la participación de los pacientes en la toma de decisiones.
Con respecto a los facilitadores, es destacable que todos los pacientes oncológicos sean unánimes al mostrarse de acuerdo con las 5 primeras propuestas, frente a una amplia mayoría que no considera un facilitador de la TDC el hecho de que esta sea un objetivo institucional ligado a incentivos económicos. Se debe matizar que el hecho de que sean considerados facilitadores la motivación y la percepción del médico está en la línea de estudios realizados sobre profesionales médicos, donde las características del paciente son un aspecto primordial en la aplicación de la TDC15,22.
Es necesario, por tanto, profundizar en el conocimiento de las barreras y facilitadores que influyen a la hora de involucrar a los pacientes oncológicos en las decisiones sobre su salud para introducir los cambios necesarios en el modelo de atención.
Entre las limitaciones del estudio hemos de resaltar que este se ha realizado en un único hospital, lo cual no permite generalizar los resultados obtenidos. Además, dada la imposibilidad de obtener una muestra de gran tamaño y ser el tamaño poblacional desconocido, la representatividad de la muestra ha sido determinada a criterio del personal sanitario. Por último, aunque todos los pacientes encuestados habían sido invitados a una TDC, no todos se evaluaron en el mismo momento en el tiempo ni se encontraban en la misma etapa de la enfermedad, ni siquiera se habían enfrentado a los mismos estilos de práctica profesional, lo cual puede haber influido en las respuestas.
Conflicto de interesesNinguno.