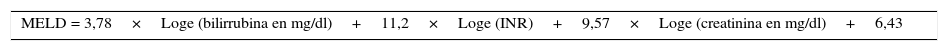La enfermedad hepática terminal es un importante problema de salud pública, además de un reto interesante para el manejo anestésico de estos pacientes debido a la cantidad de factores de riesgo que presenta. El objetivo principal de este artículo es brindar un enfoque práctico con respecto al manejo anestésico de los pacientes con falla hepática.
Materiales y métodosSe realizó una revisión exhaustiva de la literatura en bases de datos como UpToDate, PubMed y ScienceDirect.
DiscusiónSe presentan los factores que aumentan el riesgo quirúrgico de los pacientes con enfermedad hepática, así como las estrategias para disminuirlos además de los efectos sistémicos de la misma, el manejo anestésico tanto prequirúrgico como las consideraciones intraoperatorias y los cuidados posoperatorios.
ConclusiónLa enfermedad hepática presenta alta morbimortalidad quirúrgica; sin embargo, realizando una adecuada valoración preanestésica se podrían identificar y corregir los factores de riesgo del paciente con la finalidad de realizar un acto quirúrgico seguro teniendo en cuenta las alteraciones farmacodinámicas de los medicamentos.
Terminal liver disease is an important public health problem and an interesting challenge for the anesthetic management of these patients due to the number of risk factors present. The main objective of this article is to provide a practical approach regarding the anesthetic management of patients with hepatic failure.
Materials and methodsA comprehensive review of the literature was done in databases such as UpToDate, PubMed and ScienceDirect.
DiscussionWe present the factors that increase the surgical risk of patients with liver disease as well as the strategies to reduce them in addition to the systemic effects of the same, the pre-surgical anesthetic management as well as the intraoperative considerations and the postoperative care.
ConclusionLiver disease has a high surgical morbidity and mortality, however, performing a pre-anesthetic evaluation could identify and correct the risk factors of the patient with the purpose of performing a safe surgical act taking into account the pharmacodynamic alterations of the medications.
La enfermedad hepática terminal representa un importante problema de salud pública a nivel mundial, responsable de aproximadamente 2 millones de muertes anuales1. Entre las patologías más usuales que ocasionan disfunción hepática crónica encontramos infecciones virales crónicas, enfermedad de hígado graso no alcohólico, consumo excesivo de alcohol, enfermedades genéticas, enfermedades autoinmunes y obstrucciones biliares2.
El hígado ostenta un papel transcendental en el metabolismo y aclaramiento de los fármacos, por tal razón las disfunción hepática conlleva a cambios farmacocinéticos presentados en la etapa terminal de la enfermedad hepática, los cuales son responsables directos de las alteraciones de la biodisponibilidad de los medicamentos3.
Ciertos factores de riesgo se asocian a mayores índices de mortalidad quirúrgica en la enfermedad hepática crónica, tales como encefalopatía hepática, ascitis, tiempos de coagulación elevados, hipoalbuminemia e hiperbilirrubinemia4,5. La presencia de factores de riesgo en conjunto con las alteraciones en el metabolismo de los fármacos convierten el manejo perioperatorio de los pacientes con disfunción hepática en un reto clínico interesante para el anestesiólogo.
El objetivo principal de este artículo es brindar información práctica, clara y concisa al respecto del manejo anestésico en pacientes con disfunción hepática.
Materiales y métodosSe realizó una revisión exhaustiva de la literatura en bases de datos como UpToDate, PubMed y ScienceDirect, y se ampliaron los registros por el método Snowball, el cual consiste en realizar una revisión creciente de artículos basado en la ampliación del concepto en las palabras claves hacia la nuevas referencias, hasta que la perspectiva del mismo se considere que este agotada6.
DiscusiónFactores de riesgoAproximadamente el 5-10% de los pacientes con enfermedad hepática crónica requieren cirugía en los últimos 2 años de su vida; esto debido principalmente a traumatismos mientras se encuentran bajo efectos del alcohol7. Esta condición predispone a los pacientes a un mayor riesgo de sangrado, infecciones, sepsis, falla hepática aguda y lesión renal aguda4,8.
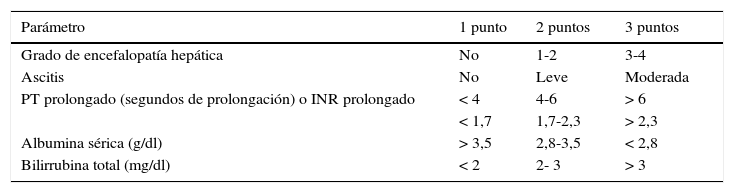
En el paciente con enfermedad hepática es importante estratificar el estado de la enfermedad para así calcular el riesgo que tiene dicho paciente al ser llevado a cirugía. Para realizar esta tarea se han usado puntuaciones que estiman el riesgo de mortalidad en los pacientes con enfermedad hepática como la puntuación de Child Turcotte Pugh modificada (tabla 1) para predecir mortalidad perioperatoria4,5,9.
Clasificación de Child-Turcotte Pugh's
| Parámetro | 1 punto | 2 puntos | 3 puntos |
|---|---|---|---|
| Grado de encefalopatía hepática | No | 1-2 | 3-4 |
| Ascitis | No | Leve | Moderada |
| PT prolongado (segundos de prolongación) o INR prolongado | < 4 | 4-6 | > 6 |
| < 1,7 | 1,7-2,3 | > 2,3 | |
| Albumina sérica (g/dl) | > 3,5 | 2,8-3,5 | < 2,8 |
| Bilirrubina total (mg/dl) | < 2 | 2- 3 | > 3 |
Child A: 5-6 puntos; Child B: 7-9 puntos; Child C: 10-15 puntos.
INR: International Normalized Ratio; PT: tiempo de protrombina.
Tomada y traducida de: Hoetzel A, Ryan H, Schmidt R. Anesthetic considerations for the patient with liver disease. Curr Opin Anaesthesiol. 2012;25(3):340-347.
En 2 estudios se encontró un mortalidad similar dependiendo de la puntuación, asociándose el Child A con el 10%, Child B con el 30% y Child C con el 80% de mortalidad10-12. Un estudio más reciente revela una mortalidad más baja luego de cirugía abdominal: Child A: 2%, B: 12% y C: 12%13,14.
Otra puntuación usada es Model for End- Stage Liver Disease (MELD) (tabla 2), la cual ha demostrado ser mejor que la puntuación de Child Pugh al predecir mortalidad perioperatoria15,16. Un estudio mostró que una puntuación de MELD entre 20-25 se asoció a una mortalidad del 50% a los 30 días después de cirugía abdominal17. También se encontró que cada punto hasta 20 equivale a un 1% más de mortalidad y cada punto por encima de 20 equivale a un 2% mas13,18.
Formula para puntuación MELD
| MELD = 3,78×Loge (bilirrubina en mg/dl)+11,2×Loge (INR)+9,57×Loge (creatinina en mg/dl)+6,43 |
Tomada y traducida de: Northup et al.17.
El aumento de la presión portal lleva al desarrollo de colaterales porto venosos, los cuales son frecuentes en esófago, periumbilicales, retroperitoneal y hemorroidal19. Cuando la enfermedad hepática se encuentra descompensada, uno de sus marcadores es la ascitis la cual es producida también por alteraciones en la presión portal en conjunto con activación del eje renina-angiotensina-aldosterona y reducción de la presión oncótica plasmática8.
El sangrado de las varices esofágicas es una complicación potencialmente letal de la enfermedad hepática, la cual debe ser tratada rápidamente con diferentes técnicas entre las cuales destacan las derivaciones porto sistémicas; sin embargo, estas aumentan el riesgo de desarrollar encefalopatía hepática8.
Los pacientes con enfermedad hepática tienen frecuentemente alteraciones metabólicas severas como disminución del potasio (hipocalemia), hipoglucemia, hiponatremia, hipomagnesemia e hipoalbuminemia20.
HemodinámicosComúnmente, estos pacientes presentan una circulación hiperdinámica con una resistencia vascular periférica baja y un índice cardiaco aumentado que son debidos a una actividad del sistema nervioso simpático aumentada, lo que conlleva a un aumento en la precarga, un aumento en la frecuencia cardiaca y una reducción en la resistencia vascular periférica8,21,22.
Con el tiempo, los pacientes desarrollan signos de falla cardiaca con alteraciones en la contractilidad, la conductividad, el acople, la contracción, la excitación y la disminución de la funcionalidad de los receptores betaadrenérgicos20.
HematológicosDesarrollan anemia (debido a supresión de la médula ósea, destrucción de glóbulos rojos, pérdidas de sangre y deficiencia de hierro), trombocitopenia y coagulopatía19. La mayoría de los factores de coagulación (excepto el viii) son producidos en el hígado y es por esto que a medida que avanza la enfermedad hepática son más propensos a hemorragias8.
RenalEs frecuente la disfunción renal secundaria a 3 causas: azoemia prerrenal, necrosis tubular aguda y síndrome hepatorrenal19,21. La azoemia prerrenal es resultado del exceso de diuréticos que elevan el nitrógeno ureico y la creatinina, afectando a la función renal. La necrosis tubular aguda ocurre secundaria a otro factor precipitante agudo como lo es la sepsis, la infección o la hipotensión. El síndrome hepatorrenal tiene unos criterios específicos (tabla 3) y se presenta con una disminución de la función renal a medida que progresa la enfermedad hepática; la función renal no mejorara si no se compensa la enfermedad hepática8,20.
Criterios diagnósticos síndrome hepatorrenal
| Criterios mayores | Criterios menores |
|---|---|
| Creatinina > 1,5mg/dl con TFG disminuida | Volumen urinario<500ml/día |
| Exclusión de shock, infección bacteriana en curso, hipovolemia o uso de nefrotóxicos | Sodio urinario<10 mEq/l |
| No mejoría de función renal al suspender diuréticos y reponer volumen con 1,5 l de solución salina normal | Osmolaridad urinaria>osmolaridad plasmática |
| No evidencia de uropatía obstructiva, proteinuria o enfermedad del parénquima renal | Glóbulos rojos en orina<50×campo |
| Sodio sérico<130 mEq/l |
El síndrome hepato-pulmonar es definido por la presencia de disfunción hepática o hipertensión portal y un elevado gradiente alvéolo-arterial de oxígeno y vasodilatación intrapulmonar. Los pacientes presentan dedos en palillo de tambor, angiomas en araña toracoabdominales, hipoxemia y ortopnea8,21. El diagnóstico se hace mediante gases arteriales, donde se evidencia un estado de hipoxia tisular debido a una disminución de la extracción y consumo de O2, además de vasodilatación intrapulmonar evidenciada con la ecocardiografía contrastada, tomografía de perfusión pulmonar o mediante catéter de arteria pulmonar19,20,22.
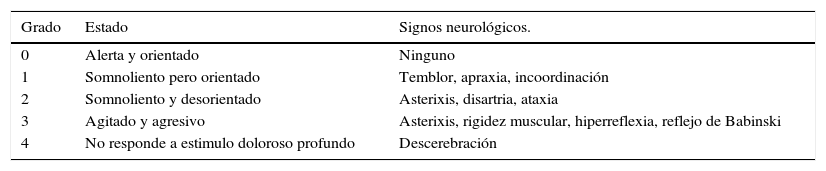
NeurológicoEncefalopatía hepáticaLa encefalopatía hepática hace referencia a un amplio espectro de anormalidades neuropsiquiátricas potencialmente reversibles que se presentan en pacientes con disfunción hepática23. La causa de encefalopatía hepática es multifactorial; sin embargo, su mecanismo fisiopatológico no está bien establecido24. Los niveles de amonio elevados están implicados en el desarrollo del cuadro; además podría haber un papel importante para los neurotransmisores inhibitorios a través de receptores GABA y se ha encontrado que el amonio es un estimulante del receptor GABA8,25. Estas 2 hipótesis no son mutuamente excluyentes y múltiples factores se podrían presentar simultáneamente. Dependiendo de la severidad, ha sido clasificada en 4 grados (tabla 4)19,20.
Grados de encefalopatía hepática
| Grado | Estado | Signos neurológicos. |
|---|---|---|
| 0 | Alerta y orientado | Ninguno |
| 1 | Somnoliento pero orientado | Temblor, apraxia, incoordinación |
| 2 | Somnoliento y desorientado | Asterixis, disartria, ataxia |
| 3 | Agitado y agresivo | Asterixis, rigidez muscular, hiperreflexia, reflejo de Babinski |
| 4 | No responde a estimulo doloroso profundo | Descerebración |
Tomado y traducido de: Mcnicol et al.19.
Es encontrada en más del 50% de los pacientes con enfermedad hepática y se manifiesta por alteración en la función cardiovascular y la motilidad gástrica; adicionalmente estos pacientes presentan una alta incidencia de hipotensión durante la anestesia general, lo que aumenta la mortalidad en estos pacientes20.
Implicaciones anestésicasPreoperatoriaLa valoración preoperatoria se debe basar en detectar el grado de la disfunción hepática, así como en identificar que otros órganos se encuentran afectados de forma secundaria18. En el examen físico, es de gran importancia determinar signos claros de enfermedad hepática avanzada, tales como pérdida de masa muscular, atrofia testicular, eritema palmar, arañas vasculares, esplenomegalia, derrames pleurales, ascitis y encefalopatía26,27.
Previo a la cirugía es de vital importancia determinar recuento plaquetario, leucocitario y eritrocitario. Además de pruebas de función renal y electrolitos. Las hiponatremias severas en el paciente con enfermedad hepática avanzada podrían ser la causa de alteraciones del estado de consciencia, por lo cual es recomendable corregir este trastorno de forma segura a una razón no mayor a 10mmol/l o 10 mEq/l en 24 h para evitar la mielinólisis pontina y una vez corregida la hiponatremia definir realmente el estado neurológico del paciente. Los trastornos hidroelectrolíticos deben ser corregidos para disminuir el riesgo de arritmias cardiacas26,27.
La función de síntesis hepática se evalúa mejor con el tiempo de protrombina, aunque este puede encontrarse elevado en pacientes que no presenta enfermedad hepática; sin embargo, también son útiles los niveles de albúmina27. Usualmente la bilirrubina se encuentra elevada y el patrón de enzimas hepáticas varía de acuerdo con la etiología de la enfermedad; no obstante, es sustancial medir ambos, ya que estas permiten una mejor estratificación del riesgo del paciente18,26.
Debe valorarse tanto la función cardiaca como pulmonar del paciente; electrocardiograma y ecocardiograma conviene realizarlos para detectar cardiopatías, valvulopatías, alteraciones de la vasculatura pulmonar e incluso derrames pericárdicos. Además de radiografía y la ecografía de tórax en búsqueda de derrames pleurales susceptibles de drenaje previo a la cirugía. Pruebas de función pulmonar podrían ser útiles para determinar si el paciente tiene alguna patología restrictiva u obstructiva18,26,27.
Una vez establecido el riesgo quirúrgico del paciente, la meta principal de la valoración preanestésica es definir estrategias que permitan disminuir este riesgo y, en la medida de lo posible, que la cirugía sea segura para el paciente. Entre estas encontramos principalmente: manejo de la coagulopatía, manejo de la sobrecarga hídrica, manejo de la encefalopatía hepática y asegurar una buena función renal26,28.
CoagulopatíaEn la enfermedad hepática se presentan alteraciones hemostáticas debido a déficit de vitamina K, que conlleva a disminución de los factores ii, vii, ix y x, disminución de la síntesis proteica por parte del hígado que se traduce en disminución de casi todos los factores de coagulación (excepto el viii,que podría estar elevado), con lo cual los paramentos hemostáticos se alteran3,12. El patrón de las alteraciones hemostáticas usualmente se presentan con tiempo de protrombina e INR prolongados, tiempo de tromboplastina parcial normal o aumentado, bajos niveles de fibrinógeno en el plasma, disminución de los niveles de antitrombina, proteína C y proteína S, además de trombocitopenia, secundaria a esplenomegalia y/o supresión medular inducida por alcohol27-29.
En la preparación preoperatoria de estos pacientes se debe administrar vitamina K 10mg IV, de una a 3 dosis, hasta corregir niveles de protrombina. La transfusión de plasma fresco congelado es requerida en pacientes con INR mayor de 1,5. Además puede requerir transfusión plaquetaria (de 8 a 10 unidades) en pacientes con recuento inferior a 50.000. También concentrado de fibrinógeno, concentrado de factores y uso de tromboelastograma para guiado de la corrección de la coagulación (ROTEM)26,30.
Sobrecarga hídricaLa hipertensión portal, la disminución de la presión oncótica plasmática dada por la hipoalbuminemia, además de trastornos hidroelectrolíticos como hiponatremia e hipocalemia, son factores que llevan a la presentación de ascitis y sobrecarga hídrica18,26. En cuanto al manejo prequirúrgico, se debe disminuir la ingesta de sal en la dieta, realizar balance hídrico estricto con medición diaria del peso durante los días previos a la cirugía y evitar las ganancias de peso: terapia diurética con espironolactona de 100 a 400mg/día más furosemida de 40 a 160mg/día en caso de ser necesario. También se recomienda realizar paracentesis terapéutica con análisis citoquímico del líquido para descartar posible sobreinfección o procesos malignos26,27.
Encefalopatía hepáticaLa disfunción hepática resulta en una falla para la eliminación de productos neurotóxicos, tales como el amoníaco, lo que produce alteraciones del estado de consciencia, trastornos de comportamiento y personalidad; el diagnóstico es clínico en pacientes que presenten estupor, asterixis, hiperreflexia, trastornos del sueño y niveles de amoníaco elevados en sangre29. Preoperatoriamente, es de vital importancia identificar los factores precipitantes, tales como sangrados gastrointestinales, estreñimiento, alcalosis, hipocalemia, sepsis y uso de fármacos depresores del sistema nervioso central, como opioides o benzodiacepinas27.
IntraoperatorioDurante el manejo intraoperatorio, es indispensable realizar una adecuada monitorización del paciente, particularmente monitorizar el estado de consciencia ya que, debido a la disminución de la capacidad del hígado para metabolizar fármacos, sumado al aumento en la susceptibilidad a los narcóticos en los pacientes con encefalopatía, los requerimientos de anestésicos necesarios para alcanzar la anestesia profunda son menores en este tipo de pacientes. También se recomienda el uso de monitorización de temperatura, bloqueo neuromuscular y gasto urinario, así como una línea arterial que permita monitorización continua de la presión arterial, los gases arteriales, la glucosa, los electrolitos y el estado de coagulación; además, hay que asegurar un acceso venoso central de gran calibre para garantizar un adecuado soporte hídrico y reposición de hemoderivados31.
La reposición de líquidos debe basarse en las variables hemodinámicas, pérdidas sanguíneas y gasto urinario del paciente; la expansión volumétrica se puede realizar con hemoderivados, de ser necesario, albúmina, de acuerdo con el estado nutricional del paciente32. De ser posible, se debe evitar el uso de cristaloides, debido a que estos, en presencia de ascitis, podrían empeorar el cuadro, pero una infusión basal de dextrosa al 5 o al 10% a razón de 50-100ml/h ayuda a evitar episodios de hipoglucemia posoperatoria. Es preciso realizar una monitorización hemodinámica estricta con sistemas tales como Vigileo, monitor EV 1000 (Edwards Lifesciences, Irvine, California, Estados Unidos), que permitan obtener información en tiempo real y continua de las variables hemodinámicas, ya que en base a estas, cuando se obtengan adecuadas presiones de llenado cardiaco se debe considerar el uso de soporte vasopresor con fenilefrina o noradrenalina para el manejo de la hipotensión31,33.
En cuanto a la elección de los medicamentos anestésicos, las benzodiacepinas no son una buena opción en estos pacientes; el midazolam ha demostrado ser menos eficiente y estar asociado a mayores tiempos de recuperación, incluso en sedación para procesos cortos31. Así mismo la estimulación central de receptores GABA en pacientes con encefalopatía hepática podría empeorar el curso de la misma30.
El propofol no presenta alteraciones farmacocinéticas significantes en el hígado disfuncional, brinda adecuados tiempos de recuperación y mínimos efectos en pacientes con encefalopatía preexistente30-32.
Basados en su bajo metabolismo hepático, el mantenimiento anestésico con anestésicos inhalados aparece como una opción interesante; sin embargo, no hay estudios clínicos que los sustente30-32.
En cuanto a los opioides, la mayoría presenta metabolismo hepático; la oxicodona y la morfina presentan aumento en sus vidas medias. Sin embargo, el uso de fentanilo en dosis únicas o infusión de remifentanilo parece ser bien tolerado en falla hepática. En cuanto a los relajantes musculares, se recomienda el uso de cisatracurio, ya que su eliminación es independiente de la función orgánica34.
Manejo posoperatorioEn pacientes con enfermedad hepática terminal que vayan a ser sometidos a algún procedimiento quirúrgico electivo o de urgencia, debe ser indispensable garantizar su admisión a una unidad de cuidado intensivo18,27. De acuerdo con las situaciones propias del paciente se debe considerar la pertinencia de continuar con ventilación mecánica, pero la sedación en estos pacientes debería ser retirada lo antes posible para permitir al paciente recuperarse de la anestesia y, de esta forma, evaluar de forma oportuna su estado neurológico, ya que tanto la encefalopatía como la ictericia y la ascitis son marcadores clínicos de descompensación hepática posquirúrgica de gran importancia5,26,27.
Además, se debe continuar con un adecuado aporte hídrico intravenoso para evitar falla renal posquirúrgica; de igual forma, monitorización de la coagulación, así como vigilar posibles signos de sangrado posoperatorio26. Catéteres para drenaje deberían ser removidos tan pronto como sea posible para disminuir, de esta forma, el riesgo de sepsis27.
Dolor posoperatorioEn pacientes con enfermedad hepática compensada, es bien tolerado el manejo analgésico con opioides, principalmente fentanilo. El uso de anestesia epidural debe ser considerado con mucha precaución y solo si el INR es menor a 1,5 y el conteo de plaquetas es mayor a 100.0003,27. No se recomienda el uso de antiinflamatorios no esteroideos debido al riesgo de sangrado gastrointestinal, alteración plaquetaria y nefrotoxicidad. Analgésicos hepatotóxicos, como el acetaminofeno, no están contraindicados; sin embargo, el uso de estos debe ser con extrema precaución y adecuada monitorización de la función hepática3.
ConclusiónLa enfermedad hepática terminal es una patología con alta morbimortalidad perioperatoria, lo cual configura la valoración preanestésica como un punto clave en la evaluación de estos pacientes. Se debe valorar rigurosamente la severidad del compromiso hepático, así como alteraciones hidroelectrolíticas y la funcionalidad de los demás órganos vitales para determinar el compromiso secundario de estos con respecto a la enfermedad hepática. Todo esto con la finalidad de disminuir los riesgos quirúrgicos y, en la medida de lo posible, realizar un procedimiento quirúrgico seguro teniendo en cuenta las alteraciones farmacodinámicas de los anestésicos, así como una vigilancia estricta y cuidados posoperatorios.
Conflicto de interesesLos autores dejan constancia que en la elaboración del presente artículo no han recibido ningún tipo de patrocinio y ayuda económica, ni hablan en favor de alguien.