REGULACIÓN FISIOLÓGICA DE LA HORMONA PARATIROIDEA
La hormona paratiroidea (PTH) es segregada por las glándulas paratiroides y su función metabólica principal es mantener en límites normales los niveles de calcio iónico y de fosfato. A nivel renal regula la absorción de calcio por el túbulo distal, la eliminación de fosfato por el túbulo proximal y controla la producción de 1,25(OH)2D3, que a su vez regula la absorción de calcio por el intestino. A nivel óseo regulariza el intercambio de calcio entre el hueso y el espacio extracelular y la remodelación ósea, al fijarse al receptor de PTH que poseen los osteoblastos, precursores de las células del estroma, estimulando de este modo su producción y la de los osteoclastos, que parece estar mediada por estímulos de citocinas que sintetizan los osteoblastos, ya que carecen de receptores para la PTH. La secreción PTH está regulada mediante un mecanismo de retroalimentación negativa por los niveles séricos de calcio iónico, a través del sensor de calcio, receptor localizado en la superficie de la célula principal acoplado a la proteína G, al que se une el calcio iónico1. El descenso mantenido del calcio iónico estimula la producción de PTH por inducción transcripcional de la expresión mRNA, que al actuar sobre el riñón aumenta la absorción tubular de calcio y la pérdida de fosfato y estimula la actividad de 1-alfa-hidroxilasa, que incrementa la producción de 1,25(OH)2D3 y, consecuentemente, la absorción intestinal de calcio. A nivel óseo incrementa la reabsorción ósea con aumento de la liberación de calcio a la circulación. A la inversa, la hipercalcemia inhibe la producción de PTH al ligarse el calcio iónico al complejo sensor de calcio iónico y proteína G. La 1,25(OH)2D3 también es un inhibidor transcripcional potente de la secreción de PTH.
CONCEPTO Y ETIOPATOGENIA BÁSICA DEL HIPERPARATIROIDISMO
El hiperparatiroidismo (HPT) es un síndrome caracterizado por el aumento de la secreción o por la secreción inadecuada de PTH, que cambia el metabolismo del calcio produciendo hipercalcemia y alteraciones estructurales óseas. Suele estar causado por la presencia de adenomas autónomos, que afectan a una sola glándula en el 80-85% de los casos o a varias en el 10-15%, y por carcinomas paratiroideos en menos del 1%2. Algunos casos de síndrome hiperparatiroideo se deben a trastornos genéticos, como la hipercalcemia hipocalciúrica familiar (HHF), la enfermedad de Jansen y, menos frecuentemente, las neoplasias endocrinas múltiples (MEN), MEN 1 y MEN 2A. El HPT secundario se debe al descenso de calcio iónico en enfermedades renales, hepáticas e intestinales, y el terciario a la producción autónoma de PTH como consecuencia de una insuficiencia renal crónica.
Más del 80% de los casos de hipercalcemia se deben a un HPT primario. La segunda causa más común es la hipercalcemia de los tumores malignos, pero existen otras causas con las que es preciso hacer el diagnóstico diferencial (tabla 1).
EPIDEMIOLOGÍA
El HPT primario tiene una incidencia anual aproximada de 27 a 30 casos por 100.000 habitantes3,4, más frecuente en la edad media de la vida y ancianos, con predominio 3 a 4:1 en mujeres, especialmente en mujeres posmenopaúsicas2,5. En la década de 1970 la incidencia era muy superior y en los años siguientes se aproximó a la de años precedentes. Esto se ha tratado de explicar por el efecto tardío de la radioterapia utilizada en las décadas 1930 y 1940 para tratar procesos benignos cutáneos en niños, lo que parece refrendado porque entre los supervivientes de la bomba atómica en Japón la incidencia fue cuatro veces superior a la de la población general6. En los países desarrollados el HPT primario se diagnostica en el 70-80% de los casos al detectar hipercalcemia en una analítica de rutina. La mayor parte son asintomáticos; no obstante, muchos casos aparentemente asintomáticos, cuando se les hace un interrogatorio detallado, tienen manifestaciones clínicas poco específicas7. En general, tienen como promedio elevaciones de la calcemia de 1 mg/dl o menos sobre el límite normal, con frecuencia de forma intermitente8. Algunos casos se detectan al estudiar una osteopenia normocalcémica.
MANIFESTACIONES CLÍNICAS
En los últimos años ha disminuido la incidencia de manifestaciones clínicas, especialmente renales y óseas, lo que se debe en gran medida al diagnóstico y tratamiento en fase precoz de la enfermedad. Existen diferencias geográficas de la expresión clínica, relacionadas con la coexistencia de una hipovitaminosis D, que es relativamente frecuente y que potencia las manifestaciones óseas y renales, por lo que se recomienda investigar el déficit de vitamina D en todos los casos de HPT primario9.
Las manifestaciones clínicas más frecuentes del HPT primario (fig. 1) están relacionadas con la hipercalcemia, siendo las más comunes: anorexia, fatigabilidad muscular, dolor abdominal, estreñimiento, náuseas, vómitos, polidipsia, nicturia, poliuria, nefrolitiasis, síndrome depresivo y confusión mental, y con el aumento de PTH principalmente las relacionadas con la afectación ósea. Otras manifestaciones vinculadas con la hipercalcemia son las alteraciones cardiovasculares, la pancreatitis aguda o crónica calcificante y la condrocalcinosis.
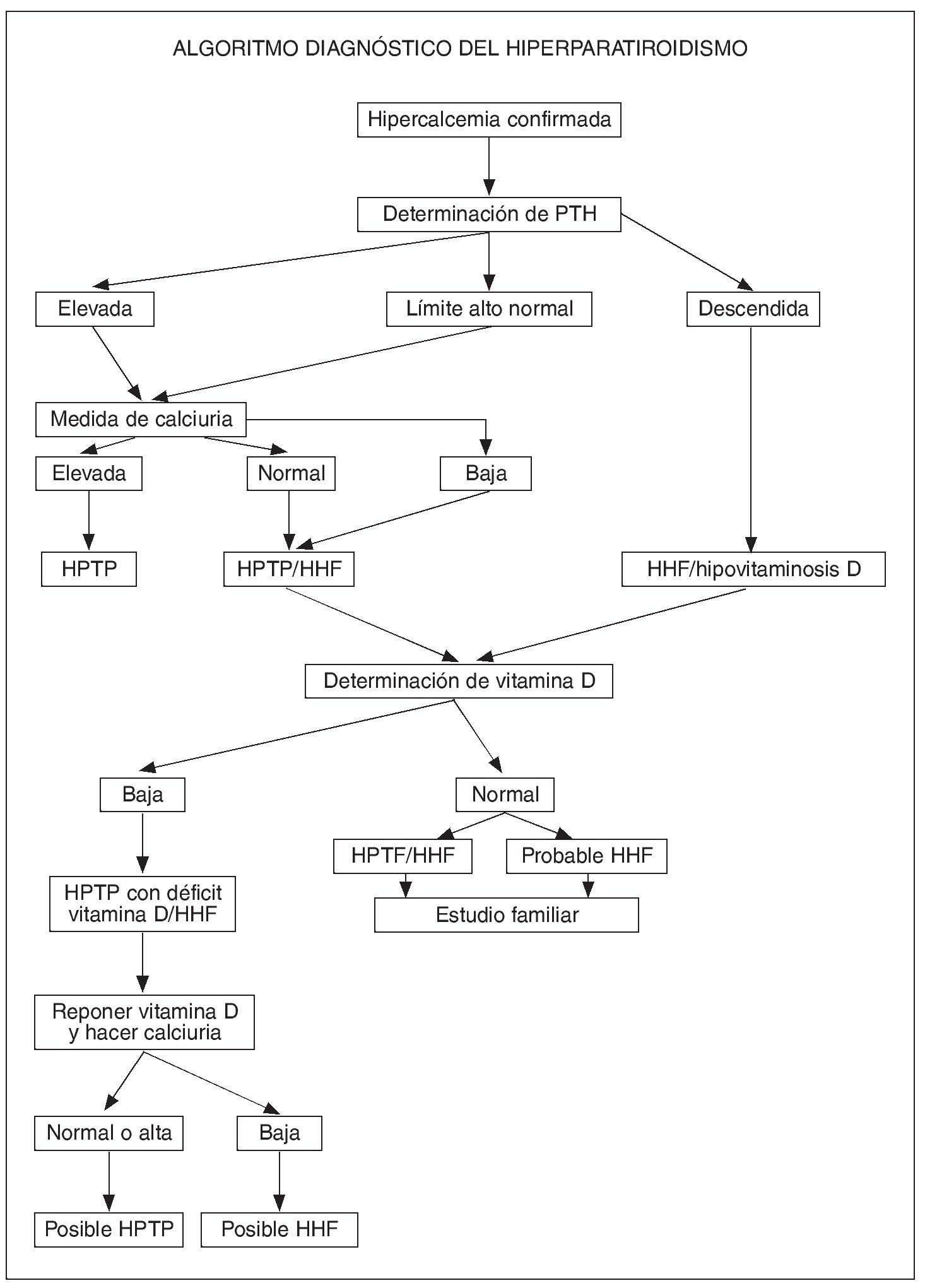
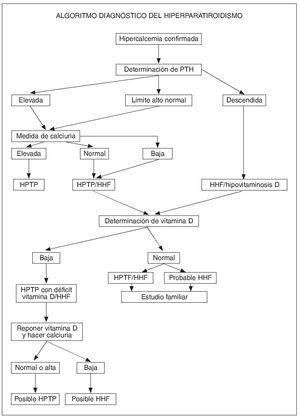
Fig. 1. Algoritmo diagnóstico del hiperparatiroidismo. HHF: hipercalcemia hipocalciúrica familiar; HPTP: hiperparatiroidismo primario; PTH: hormona paratiroidea.
La afectación ósea se observa en casos avanzados y es debida al aumento de la actividad osteoclástica inducida por el estímulo excesivo de la PTH, que causa rarefacción ósea con degeneración fibrosa y formación de quistes óseos, heterogenicidad del cráneo y osteítis fibroquística, lesión más característica del HPT primario, debida a la reabsorción ósea subperióstica de las falanges medias y de la parte distal de la clavícula, con proliferación de osteoclastos gigantes multinucleados que le confieren aspecto festoneado, lagunas de Howship causantes de dolor óseo.
NEFROLITIASIS
La nefrolitiasis incide en el 20-30% de los pacientes con HPT asintomático10 y debe sospecharse en todos los pacientes con niveles elevados de calcio sérico, aunque ha de tenerse en cuenta que existen muchos casos en los que los niveles son fluctuantes y pueden mostrarse en ocasiones como normocalcémicos. En algunos estudios11 se han descrito nefrolitiasis y elevaciones moderadas de calcio sérico, niveles de 10,2 a 11 mg/dl, en el 63% de los casos, lo que puede cuestionar la relación directa entre los niveles elevados de calcio sérico y la nefrolitiasis.
La mayor parte de los cálculos son de oxalato cálcico, pero pueden ser de fosfato cálcico por la ligera alcalosis de la orina. El factor principal parece ser la hipercalciuria, que se observa en más del 35% de los casos, debida al aumento del calcio filtrado12 y de la absorción intestinal de calcio13 causado por el incremento de los niveles de1,25(OH)2D3, que contrarrestan el aumento de la reabsorción tubular de calcio inducido por la PTH.
NEFROCALCINOSIS
La nefrocalcinosis es menos común, y la insuficiencia renal es poco frecuente o leve cuando la hipercalcemia es moderada, observándose en general en los casos con hipercalcemias altas mantenidas. En muchas ocasiones el deterioro de la función renal se relaciona con complicaciones de la nefrolitiasis, obstrucciones e infecciones renales.
CLÍNICA NEUROMUSCULAR
Los dolores musculares y la fatigabilidad muscular son frecuentes en el HPT primario, pero la neuromiopatía por atrofia de las fibras musculares de tipo II es muy poco común y suele observarse en casos con afectación ósea grave14.
MANIFESTACIONES NEUROPSIQUIÁTRICAS
Las manifestaciones neuropsiquiátricas son más frecuentes en los pacientes con HPT primario que en la población general, e incluyen depresión, psicosis, disminución de la sociabilidad, disfunción cognitiva y letargia7, pero se desconoce su prevalencia. Se ha considerado que mejoran tras la paratiroidectomía, pero comparando casos operados con los no intervenidos las diferencias son muy pequeñas15,16.
AFECTACIÓN ÓSEA
La desmineralización del hueso está relaciona con la gravedad del HPT primario, viéndose afectada más la cortical del antebrazo y la cadera y favoreciendo las fracturas de cabeza del radio, la cadera y la pelvis17. Sorprendentemente también aumentan las fracturas vertebrales, que aparentemente están menos afectadas18. La paratiroidectomía mejora la mineralización del hueso, por lo que la densitometría ósea es un buen parámetro para determinar la indicación de intervención quirúrgica.
MANIFESTACIONES CARDIOVASCULARES
Las manifestaciones cardiovasculares relacionadas con el HPT primario son hipertensión arterial, dos veces más frecuente que en la población general, hipertrofia ventricular izquierda (HVI), disfunción ventricular diastólica y rigidez vascular19. Se desconocen los posibles mecanismos que justifiquen estas alteraciones, aunque se ha apuntado la posibilidad de que estén relacionadas con el aumento de la onda del pulso secundaria a la rigidez vascular20,21. La paratiroidectomía no mejora la hipertensión arterial, mientras que sí lo hace ligeramente la HVI.
DIABETES MELLITUS
Se ha descrito un incremento de intolerancia a la glucosa y de diabetes mellitus tipo 2 en el HPT primario22, que se ha relacionado con el aumento de peso y del índice de masa corporal (IMC) descrito en estos pacientes23, que también podrían estar involucrados en la hipertensión arterial y las alteraciones cardiovasculares24.
ARTROPATÍAS MICROCRISTALINAS
Algunos pacientes sufren pseudogota por cristales de pirofosfato de calcio y condrocalcinosis, especialmente en las articulaciones de la muñeca y la rodilla25. La gota es poco frecuente.
En el HPT primario la tasa de mortalidad está aumentada, sin diferencias en relación con la edad y el sexo. Se ha atribuido a las alteraciones cardiovasculares y es controvertido que tenga relación con la intensidad de la hipercalcemia y que descienda tras la paratiroidectomía precoz26,27.
CRISIS HIPERPARATIROIDEA
La crisis hiperparatiroidea incide en el 1-2% de los pacientes con HPT primario, no tiene relación con el sexo y se produce cuando la calcemia es superior a 15 mg/dl. Se ha relacionado con depleción de volumen o infarto de un adenoma paratiroideo28. Clínicamente se manifiesta por alteraciones del sistema nervioso central con estado confusional o coma, dolor abdominal intenso, náuseas y vómitos, y puede complicarse por pancreatitis o úlcera péptica.
EXPLORACIÓN FÍSICA
En la exploración clínica no existen alteraciones específicas, siendo excepcional la palpación de masas en el cuello, y cuando se detectan nódulos, en general, corresponden a tiroides o se trata de un carcinoma paratiroideo. Puede detectarse queratopatía por depósito de fosfato cálcico en la córnea con lámpara de hendidura en los casos que cursan con niveles séricos elevados de calcio y de fosfatos.
DATOS DE LABORATORIO
Los datos de laboratorio más relevantes del HPT primario son la hipercalcemia y la elevación significativa de la PTH o niveles en el rango alto de la normalidad en presencia de hipercalcemia franca. La mayor parte de los pacientes tienen niveles séricos bajos de fosfatos. La hipofosfatemia es debida a la disminución de la reabsorción tubular del fosfato filtrado por el riñón causada por el descenso de la actividad del cotransportador sodio-fosfato. Una gran proporción de los pacientes tiene aumento de magnesio sérico debido al estímulo de la absorción tubular por la PTH, aunque en algunos casos puede detectarse hipomagnesemia secundaria al balance negativo por inhibición de la reabsorción secundaria a la hipercalcemia. El aumento de PTH inhibe la reabsorción de bicarbonato en el túbulo proximal, por lo que debería existir acidosis metabólica, pero esta tendencia es contrarrestada por el estímulo de la reabsorción tubular por la hipercalcemia y la liberación de álcalis por la reabsorción ósea, por lo que únicamente se detecta en casos aislados cuando la PTH está muy elevada y cuando se acompaña de insuficiencia renal.
En los casos más graves de HPT primario puede existir anemia normocítica normocrómica, que se atribuye a fibrosis medular, que responde a la paratiroidectomía29. El aumento de la incidencia de gammapatía monoclonal30 es controvertido, pero en 100 casos de HPT primario grave, con calcemias medias de 12 mg/dl y niveles de PTH de 200 pg/ml, se detectó en el 10% de los casos frente al 2-3% de los controles del mismo sexo y edad.
DIAGNÓSTICO DE HIPERPARATIROIDISMO PRIMARIO
El diagnóstico del HPT se sospecha inicialmente por la elevación sérica de calcio, que siempre debe confirmarse. Como alternativa se ha propuesto la determinación de calcio iónico, pero su utilidad es escasa en pacientes con niveles séricos de albúmina y equilibrio ácido base normales, aunque puede ser útil en casos con calcio sérico total normal31. Como pruebas adicionales se utilizaron la eliminación urinaria de calcio, fosfatos y de adenosín monofosfato cíclico (AMPc), y en sangre fosfatos, cloruros y magnesio, pero son poco específicas y en la actualidad las pruebas fundamentales son la determinación de calcemia, calciuria y PTH.
DETERMINACIÓN DE HORMONA PARATIROIDEA INTACTA
La determinación de los niveles séricos de PTH intacta mediante pruebas inmunorradiométricas (IRMA), segunda generación, y con inmunoquimioluminiscencia, tercera generación, que utilizan anticuerpos dirigidos contra las regiones N y C terminales de la molécula de la PTH, es decisiva para confirmar o descartar el diagnóstico de HPT. El 80-90% de los pacientes con HPT primario tienen niveles séricos de PTH elevados (normal 35 a 65 pg/ml) y el 10-20% tiene valores en el límite alto del rango normal, lo que debe considerarse como elevación en presencia de hipercalcemia, ya que debería estar suprimida, como ocurre tras la infusión intravenosa de calcio y en las hipercalcemias de origen extraparatiroideo32. Existen casos con PTH indetectable, lo que puede deberse a la presencia de fragmentos de PTH activos, por lo que el método utilizado tiene importancia en la valoración de los niveles de PTH. El IRMA no sólo determina la PTH intacta, sino que también detecta fragmentos grandes de la fracción carboxiterminal33, que en ocasiones son inactivos e incluso pueden inhibir la reabsorción ósea. Sin embargo, la inmunoquimioluminiscencia requiere la integridad de la fracciones C y N terminales, detectando de este modo sólo la PTH intacta34, y es especialmente útil en pacientes con insuficiencia renal, en la monitorización intraoperatoria de la paratiroidectomía y en casos que cursan con niveles de PTH inapropiadamente normales.
PRUEBAS DE IMAGEN
Las pruebas de localización de los adenomas ayudan al diagnóstico y son útiles para plantear la paratiroidectomía. Se utilizan la ecografía, el rastreo con tecnecio-99m sestamibi, la tomografía computarizada, la resonancia magnética y la tomografía computarizada con emisión de protones. La combinación de ecografía con rastreo con tecnecio-99m sestamibi permite la identificación de la glándula afectada en el 90% de los casos35. Todas las técnicas son más imprecisas cuando se ve afectada más de una glándula.
DIAGNÓSTICO DIFERENCIAL
Aunque el diagnóstico de HPT primario se establece en general por la presencia de hipercalcemia y aumento o normalidad inadecuada de los niveles séricos de PTH, existen variantes del HPT primario y diversos procesos que cursan con hipercalcemia y/o alteraciones de la PTH con los que se debe hacer el diagnóstico diferencial (tabla 1).
HIPERCALCEMIA HIPOCALCIÚRICA FAMILIAR O HIPERCALCEMIA FAMILIAR BENIGNA
Es un trastorno genético hereditario autosómico dominante, que se debe a mutaciones del gen sensor del calcio de las células paratiroideas y renales36 que disminuyen la capacidad del calcio para unirse al sensor, con lo que la célula se comporta como si existiera hipocalcemia y se estimula la producción de PTH. Suele ser asintomático y la mayor parte de los casos se detectan por el estudio familiar. El HPT neonatal grave incide en pacientes con estado homocigoto o heterocigoto mixto y cursa con hipercalcemia grave, que obliga a la paratiroidectomía total37. El diagnóstico diferencial se basa en el hallazgo de hipercalcemia con hipocalciuria debido a la absorción renal de más del 90% del calcio filtrado, que persiste tras la paratiroidectomía, lo que excluye la participación de la PTH. Actualmente se sabe que es debida a la alteración del sensor renal de calcio. Otro dato diferencial con el HPT primario y los síndromes MEN es que, en general, la hipercalcemia se detecta en el primer decenio de vida. En los casos en que es difícil el diagnóstico diferencial puede ser útil el ratio de aclaramiento Ca/Cr, que cuando es mayor de 0,02 excluye el diagnóstico de HHF y cuando es menor de 0,01 lo refrenda con una sensibilidad diagnóstica del 85%, especificidad del 88% y valor predictivo positivo del 85%38. En los casos en que es inferior a 0,02 se ha propuesto el análisis del receptor sensor de calcio39.
ENFERMEDAD DE JANSEN
Es un proceso autosómico dominante en el que se produce una mutación del receptor PTH1R, que causa enanismo por alteración de la placa de crecimiento óseo y en los adultos, aumento de la reabsorción ósea semejante a la del HPT primario y cursa con hipercalcemia e hipofosfatemia. El diagnóstico diferencial con el HPT primario se basa en los antecedentes familiares y en que cursa con niveles de PTH muy bajos o indetectables.
SÍNDROME DE HIPERPARATIROIDISMO CON TUMOR MANDIBULAR
Es un trastorno que se hereda con carácter autosómico dominante. Se debe a la mutación del gen supresor tumoral HRPT2 que codifica la parafibromina y cursa con HPT, en general por múltiples adenomas y en el 10-15% carcinomas paratiroideos y tumores fibrosos en mandíbula. Se asocia con alteraciones renales tales como quistes, hamartomas, carcinoma renal y tumor de Wilms40,41. El diagnóstico diferencial con el HPT primario se hace por la historia familiar y las manifestaciones clínicas.
CARCINOMA PARATIROIDEO
Es muy poco frecuente y el diagnóstico se basa en que es de gran tamaño e invade los tejidos blandos contiguos, el tiroides y los vasos adyacentes, y en la existencia de metástasis42. Los hallazgos histopatológicos no son definitivos, pero actualmente se ha descrito la pérdida de inmunorreactividad de la parafibromina como marcador de este tumor, con una sensibilidad del 96% y una especificidad del 99%43,44. No sirve para el diagnóstico del síndrome de HPT con tumor mandibular (HPT-JT) puesto que carece de parafibromina.
HIPERCALCEMIA DE LOS TUMORES MALIGNOS
Suele ser grave y se detecta en el 20% de los tumores, especialmente en el carcinoma escamoso de pulmón. Clásicamente se atribuyó a las metástasis óseas, pero actualmente se sabe que están implicados diversos factores humorales. Muchos tumores, especialmente los renales y epidermoides, segregan un péptido relacionado con la PTH, la PTHrP, que estimula al receptor PTH1R y causa reabsorción ósea. Otros tumores, principalmente los hematológicos, linfomas, leucemia y el mieloma, segregan linfocinas y citocinas, entre ellas la PTHrP, que causan reabsorción ósea. También parecen implicadas la interleucina 1 y el factor de crecimiento tumoral y en algunos linfomas la 1,25(OH)2D3 producida por los linfocitos. El cuadro clínico que se produce es similar al HPT primario, con hipercalcemia, hipofosfatemia y aumento de la eliminación urinaria de fosfatos y de AMPc. El diagnóstico diferencial con el HPT primario se basa en las manifestaciones clínicas de los tumores responsables, la disminución de la PTH intacta y en la detección analítica de la PTHrP. Otro dato diferencial se basa en que los factores humorales de los tumores inducen reacción osteoclástica y no estimulan la osteoblástica.
HIPERCALCEMIA POR VITAMINA D
Es debida a la ingestión excesiva de vitamina D y calcio, especialmente en niños en los que el control por retroactivación de la 1-alfa-hidroxilasa es menos activo. En enfermedades granulomatosas, tales como la sarcoidosis, tuberculosis e infecciones por hongos, los macrófagos hidrolizan con rapidez la 25(OH)D a 1,25(OH)2D3. Esto se produce en presencia de niveles elevados 25(OH)D, que fisiológicamente inhiben la activación de 1-alfa-hidroxilasa, pero los macrófagos y otras células granulomatosas no están sometidas al control por retroactivación de la actividad de la enzima. El diagnóstico diferencial con el HPT primario se basa en la historia clínica con ingesta excesiva de vitamina D y en las enfermedades granulomatosas por las manifestaciones clínicas de la enfermedad de base y porque cursan con PTH descendida.
HIPERCALCEMIA IDIOPÁTICA INFANTIL O ENFERMEDAD DE WILLIAMS
Se hereda con carácter autosómico dominante y consiste en una alteración de la sensibilidad a la vitamina D. Cursa con niveles elevados de 1,25(OH)2D3 y el diagnóstico no ofrece dificultades por los antecedentes familiares y porque se acompaña de malformaciones congénitas importantes y retraso mental.
HIPERTIROIDISMO
El 20% de los casos de hipertiroidismo cursa con calcemias en el límite alto de la normalidad o levemente aumentadas y con hipercalciuria, debido al aumento de la actividad metabólica ósea con predominio de la reabsorción. No suele causar problemas de diagnóstico diferencial, excepto en los hipertiroidismos larvados, siendo decisiva la analítica con hormonas periféricas elevadas y la supresión de la hormona estimulante del tiroides (TSH). La hipercalcemia por inmovilización también es debida al aumento de la reabsorción ósea.
TIAZIDAS
Las tiazidas causan incremento de la calcemia, que se suele corregir en pocos días si se continúa con el tratamiento, pero persiste en pacientes con aumento de la actividad metabólica del hueso y se agrava la del HPT. Se debe al incremento de la absorción de calcio y sodio en el túbulo contorneado proximal secundaria a la depleción de sodio.
HIPERPARATIROIDISMO SECUNDARIO GRAVE
Se debe a la resistencia parcial a la PTH, lo que ocasiona inicialmente hipocalcemia que estimula a las paratiroides causando hiperplasia glandular e hipersecreción de la hormona. Se observa en la insuficiencia renal, en la osteomalacia, en la deficiencia de vitamina D y en el pseudohipoparatiroidismo. Clínicamente se producen alteraciones estructurales esqueléticas, dolores óseos, calcificaciones de partes blandas y en algunos casos osteítis fibrosa quística. El diagnóstico se basa en la historia clínica, las manifestaciones clínicas de la enfermedad de base y en la remisión del cuadro al tratar la enfermedad de base, excepto en algunos casos de insuficiencia renal crónica.
HIPERPARATIROIDISMO TERCIARIO
La causa más frecuente es la insuficiencia renal crónica prolongada y cursa con hipercalcemia y aumento de PTH, que no se suprime al aumentar los niveles plasmáticos de calcio y vitamina D. Se atribuye a una disminución de la expresión del receptor sensor de calcio y de los receptores de vitamina D45. El estímulo continuo causa hiperplasia de las glándulas paratiroides. El cuadro persiste tras el trasplante renal, aunque mejore el metabolismo de fosfato y vitamina D.
INTOXICACIÓN POR ALUMINIO
Se observa en pacientes con insuficiencia renal crónica sometidos a diálisis. El aluminio se deposita en la fracción osteoide de los huesos con supresión de la PTH, lo que disminuye enérgicamente la actividad osteoblástica y la incorporación de calcio. Se manifiesta con osteomalacia o como osteopatía adinámica con reducción de intercambio óseo y clínicamente con demencia, dolores óseos, fracturas múltiples y miopatía proximal.
El diagnóstico diferencial no plantea problemas.
LITIO
El tratamiento prolongado con litio en pacientes con enfermedad bipolar causa hipercalcemia, hipocalciuria y aumento de la PTH en menos del 10% de los casos, por su acción sobre el sensor del calcio. El diagnóstico es fácil por la historia clínica del paciente y porque al interrumpir el tratamiento remiten las alteraciones.
Correspondencia: C. Gilsanz Fernández.
Servicio de Medicina Interna.
Hospital General Universitario Gregorio Marañón. 28007 Madrid. España.
Correo electrónico: cgilsanz.hgugm@salud.madrid.org