INTRODUCCIÓN
La parada cardíaca súbita es un problema clínico y de salud pública significativo que afecta a más de 450.000 personas anualmente1. Desde un punto de vista histórico, la mayor parte de la investigación dirigida hacia la mejora de la evolución tras un episodio de parada cardíaca extrahospitalaria (PCEH) se ha centrado en la consecución de la reanudación de la circulación espontánea (ROSC, return of spontaneous circulation) a través de la optimización de la desfibrilación, la reanimación cardiopulmonar (RCP) y la administración de medicamentos. A pesar de que en el contexto prehospitalario se sigue insistiendo en la RCP de alta calidad y en la desfibrilación temprana, hay también una evidencia cada vez mayor del impacto sobre la supervivencia tras la ROSC de las intervenciones relativas al alta hospitalaria, en lo que se ha denominado el quinto eslabón (el eslabón perdido) en la «cadena de supervivencia» de Cummins2. Este cambio de paradigma ha sido estimulado por los estudios de investigación en los que se ha demostrado la existencia de diferencias regionales significativas en la evolución tras la PCEH3 y también por los estudios en los que se han observado diferencias entre los hospitales respecto a la supervivencia tras la ROSC4-8. A pesar de que las diferencias regionales en la evolución pueden ser debidas a diversas características basales de la población, incluyendo los tiempos de respuesta de hospitalaria y la incidencia de la RCP o la desfibrilación temprana aplicadas por espectadores, las variaciones entre hospitales en las intervenciones y posibilidades terapéuticas posreanimación también pueden influir en la supervivencia4-8.
Dadas las limitaciones en la disponibilidad y en la aplicación de estas intervenciones, se ha propuesto la posibilidad de que los pacientes en situación posparada cardíaca (SPPC) prehospitalaria sean trasladados preferencialmente a hospitales especializados en los que se puedan aplicar dichas intervenciones9-14. Algunos sistemas asistenciales ya han dado los pasos necesarios para la creación de centros especializados en la asistencia a pacientes con parada cardíaca (CEPC), que están centrados principalmente en la disponibilidad de hipotermia terapéutica (HT), de cateterismo cardíaco (CATC) y de protocolos estandarizados15. Sin embargo, en lo que se refiere a muchos sistemas prehospitalarios regionales no existen datos acerca de la proporción de hospitales con capacidades SPPC específicas, al tiempo que tampoco existen datos sobre si la mayor parte de los pacientes ya están siendo trasladados o no a hospitales con estas capacidades. Por tanto, no podemos determinar si está justificada una modificación en la práctica actual del traslado prehospitalario ni tampoco podemos determinar la proporción de pacientes que se verían influidos por un traslado selectivo de pacientes PCEH a centros especializados.
En nuestro estudio se describen las capacidades regionales para el tratamiento de los pacientes con SPPC en un sistema de servicios de emergencias médicas (SEM) con actuación regional en 10 Condados, una región sin CEPC establecidos, a través de la identificación mediante una encuesta de las capacidades de tratamiento de los hospitales individuales que reciben a los pacientes. Con el objetivo de evaluar el impacto potencial de la política CEPC, en nuestro estudio se ha determinado la proporción de pacientes en SPPC y con ROSC que son trasladados actualmente a hospitales que cumplen 3 conjuntos propuestos de criterios CEPC. Nuestra hipótesis ha sido la de que una gran proporción de estos pacientes ya son trasladados a hospitales que cumplen los criterios CEPC propuestos.
MÉTODOS
Encuesta para la valoración regional de los hospitales
Distribuimos una encuesta a los 36 hospitales de agudos existentes en una región de 10 Condados de Southwestern Pennsylvania, con el objetivo de evaluar su capacidad para atender a pacientes adultos en SPPC, excluyendo un hospital pediátrico. La encuesta fue distribuida en colaboración con el Emergency Medical Services Institute, una agencia de SEM regional que es responsable de la mejora de la calidad de los SEM y que representa los intereses del Pennsylvania State Department of Health en la región. Las encuestas fueron remitidas a todos los directores de los servicios de urgencias (SU) y a los directores de cardiología intervencionista, asistencia a enfermos en situación crítica o ambos, en los centros con estos servicios. Los directores de cardiología intervencionista o de asistencia a pacientes en situación clínica crítica fueron identificados a través del contacto con la oficina de profesionales médicos o mediante el contacto con las unidades hospitalarias concretas. Las encuestas fueron distribuidas inicialmente por correo convencional. Hubo una segunda encuesta que fue distribuida por correo a los centros que no respondieron, seguida del contacto por teléfono, fax o correo electrónico. Las encuestas fueron completadas entre el 1 de junio de 2009 y el 31 de diciembre de 2009. Fueron excluidos del análisis 2 hospitales que interrumpieron su actividad durante el período de las encuestas.
En las encuestas se solicitaba información acerca de la disponibilidad de CATC durante las 24 h del día, del número de CATC (en situación aguda y programada) realizados durante el año anterior, de la disponibilidad de HT, de la existencia de un protocolo de HT, de la existencia de un protocolo global para pacientes en SPPC y de la disponibilidad de la cobertura por un intensivista las 24 h del día. Después, los hospitales fueron clasificados en función del cumplimiento de alguno de los 3 conjuntos propuestos de criterios CEPC: criterio A (disponibilidad de CATC y HT), criterio B (criterio A, > 200 CATC anuales y un protocolo SPPC) y criterio C (criterio B y cobertura por un intensivista las 24 h del día). El criterio A fue desarrollado en función del protocolo de SEM estatal de Pennsylvania relativo a la asistencia posreanimación, que fue modificado en noviembre de 2008 para sugerir el traslado de estos pacientes a centros con capacidades CATC y HT16. Los criterios B y C fueron desarrollados en función de factores adicionales que han demostrado mejorar la evolución de los pacientes con SPPC17,18, de los pacientes en los que es necesaria una intervención coronaria percutánea de urgencia19-23 y de otros pacientes en situación clínica crítica24-28. Se consideró que un centro poseía capacidad HT si así lo señalaba y, además, tenía en vigor un protocolo HT. El intensivista fue identificado como un médico de plantilla o un médico rotante.
Prácticas relativas al destino regional de los pacientes con parada cardíaca extrahospitalariaSe determinaron a través de la revisión retrospectiva de las historias clínicas los destinos de todos los pacientes adultos con PCEH que fueron trasladados entre 2006 y 2008 a un hospital por un conjunto de 16 agencias SEM pertenecientes a un sistema SEM regional. Los traslados entre centros hospitalarios fueron excluidos. Excepto en lo relativo a los 2 últimos meses, este intervalo de tiempo fue anterior a la actualización del protocolo SEM estatal de Pennsylvania relativo a la selección del destino en los pacientes en situación posreanimación, una actualización que se llevó a cabo en noviembre de 2008. Las agencias de soporte vital avanzado (SVA) fueron seleccionadas debido a la afiliación de sus profesionales médicos con la institución del estudio a lo largo de todo el período de estudio y debido también a la disponibilidad de las historias clínicas de los pacientes durante dicho período. Estas agencias llevan a cabo aproximadamente el 31% del número total de 488.000 contactos asistenciales anuales totales en la región de 10 Condados de Southwestern Pennsylvania. Los datos fueron obtenidos a través de los informes asistenciales electrónicos de los identificados como casos de parada cardíaca o como casos en los que se realizaron maniobras de RCP. Fueron excluidos los pacientes menores de 18 años de edad y también los pacientes en los que la parada cardíaca había tenido un origen traumático. Los datos obtenidos a partir del informe asistencial de los pacientes fueron la edad, el sexo, el ritmo de la parada cardíaca, la posible aparición de ROSC en algún momento, la presencia de pulso en el momento del traspaso asistencial al hospital receptor, y el hospital de destino. Comparamos las proporciones de pacientes SEM trasladados a hospitales que cumplían los criterios A, B y C.
Análisis de los datos y aprobación por el comité de revisión institucional
Se registraron los criterios de Utstein estándar29. Los datos fueron introducidos en una hoja de cálculo comercial (Microsoft Excel 2007, Microsoft Corporation, Redmond, WA) y analizados con este software mediante la aplicación de parámetros estadísticos descriptivos. El estudio fue aprobado por el Comité de Revisión Institucional de la University of Pittsburgh.
RESULTADOS
Las encuestas fueron completadas al menos por un director en 29 de los 34 centros (85,3%) y 13 centros completaron más de una encuesta. En lo relativo a los centros con más de una respuesta, hubo discrepancias entre dichas respuestas en 5 centros, 2 de las cuales influyeron en su clasificación CEPC. En uno de estos centros, los directores del SU y de cardiología respondieron de forma distinta a la disponibilidad de un protocolo de HT, pero ambos señalaron la capacidad para aplicar la HT y también que se estaba desarrollando un protocolo de HT cuya finalización iba a tener lugar antes del final del período de la encuesta. Se consideró que este centro poseía la capacidad de aplicar la HT. En el otro centro en el que hubo una discrepancia, el director del SU señaló que existía un protocolo de HT pero el director de cardiología respondió que a pesar de que existía la capacidad para aplicar la HT no había ningún protocolo relativo a ello. Se consideró que este centro no cumplía el criterio correspondiente a la HT debido a su incapacidad para continuar la HT a través de un protocolo estandarizado en el contexto hospitalario. En el conjunto de los 5 centros que no completaron la encuesta, 2 de ellos rechazaron la participación y otros 2 señalaron que no poseían capacidad CATC, lo que les excluía del cumplimiento de los criterios A, B o C. El quinto centro poseía capacidad CATC, pero no pudo ofrecer datos adicionales necesarios para su clasificación. Estos datos permitieron la clasificación de 31 de 34 hospitales (91,1%), 10 (32,3%) de los cuales cumplían el criterio A, 7 (22,6%) cumplían el criterio B y 6 (19,4%) cumplían el criterio C.
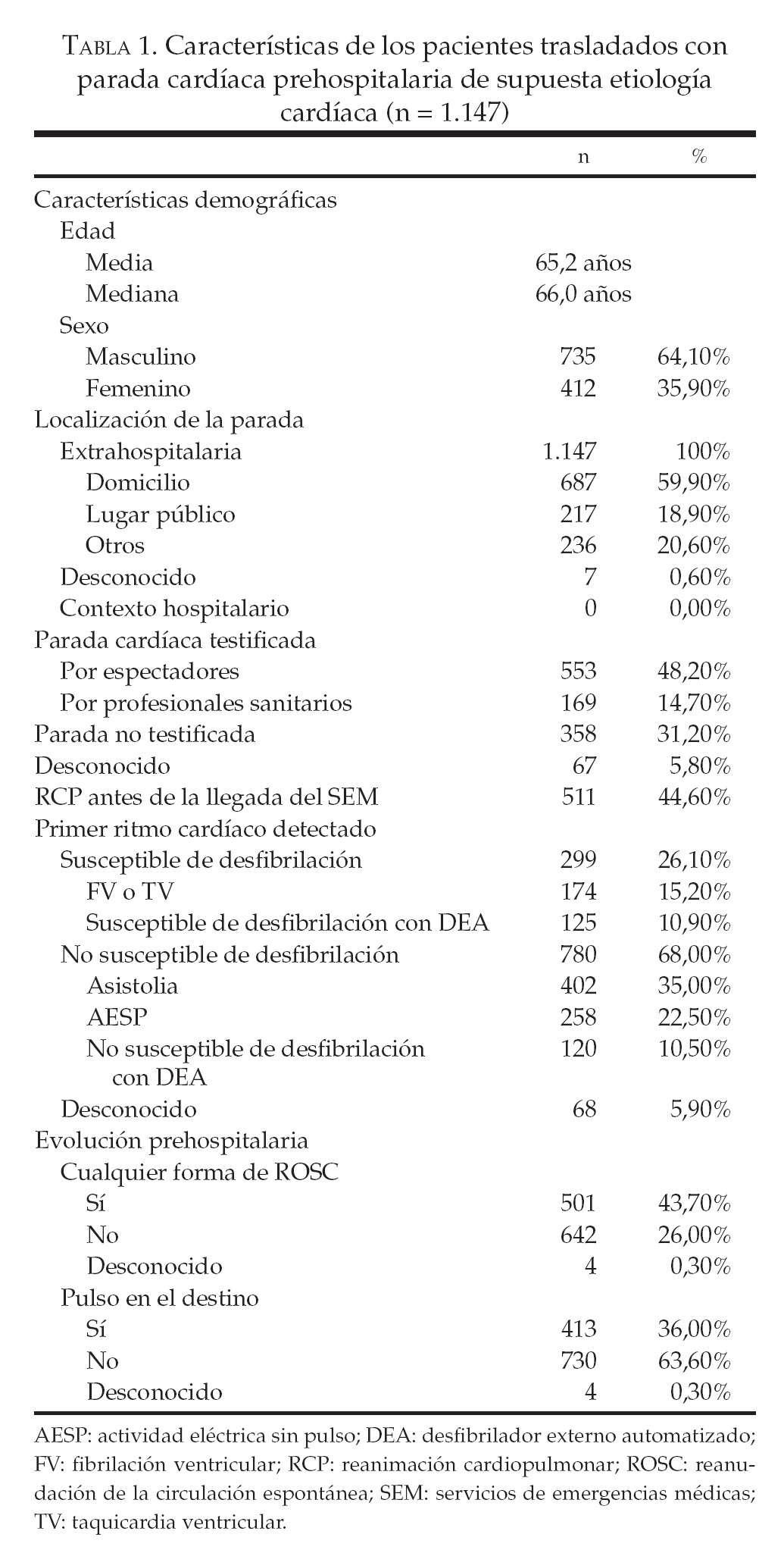
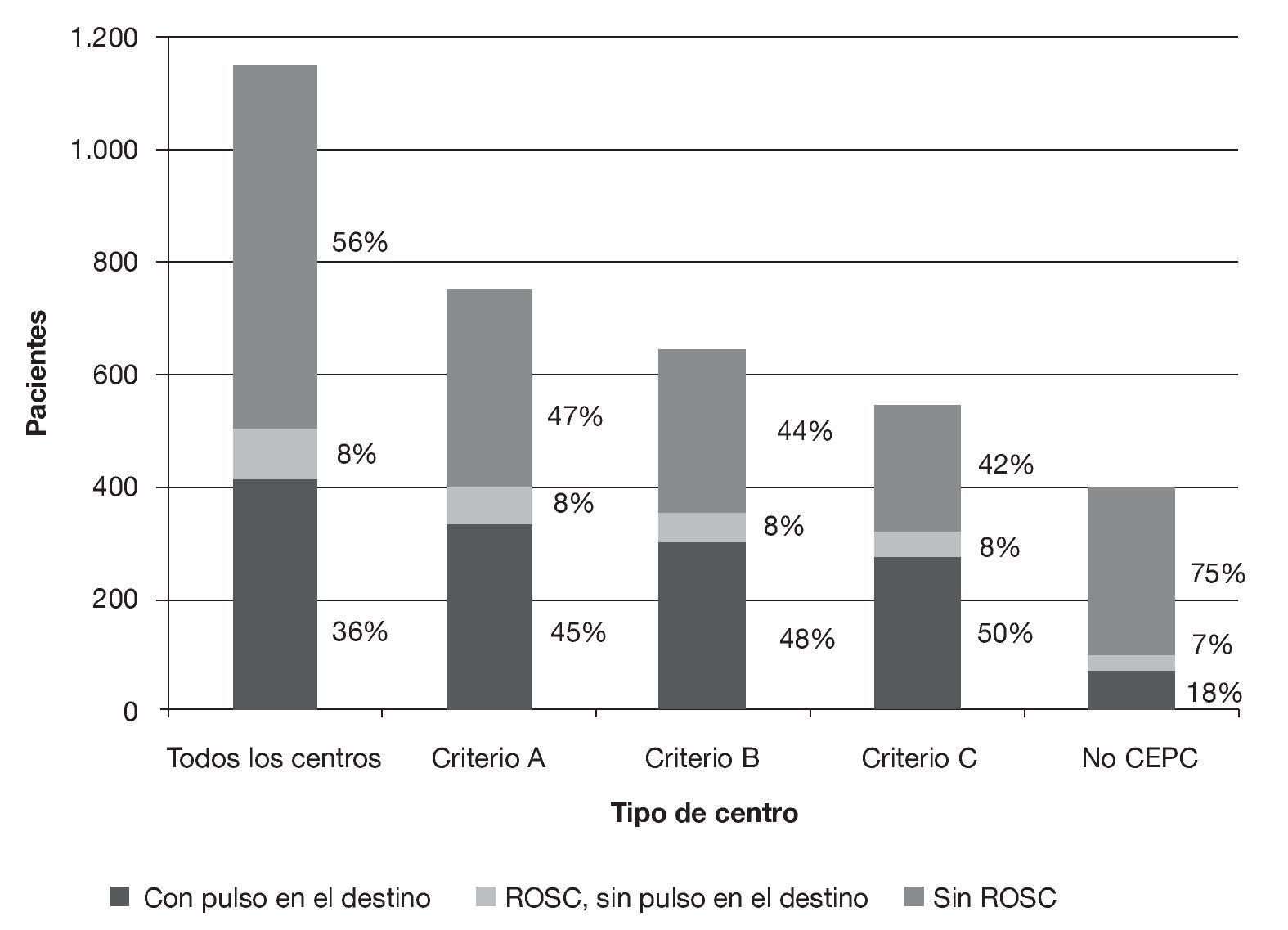
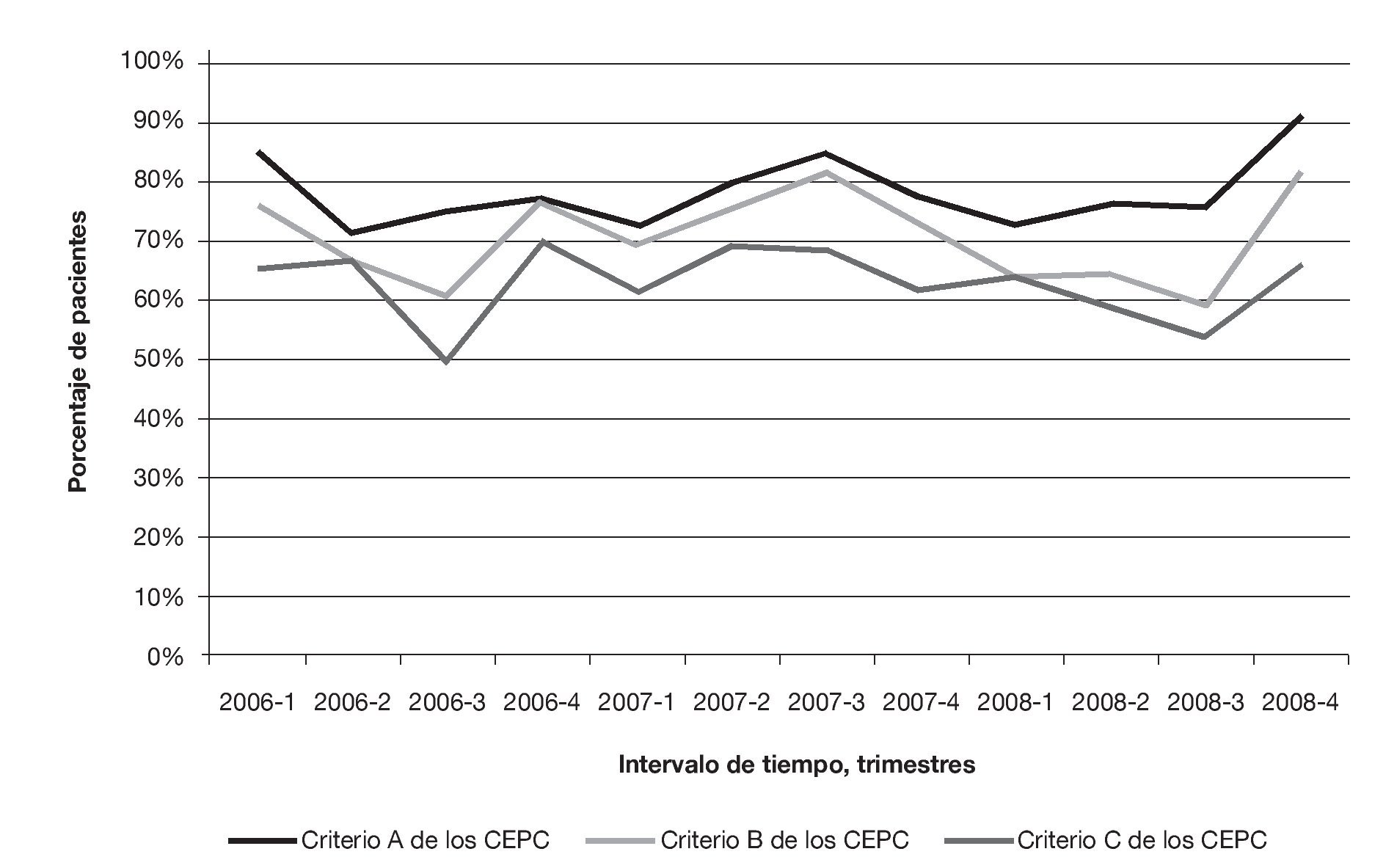
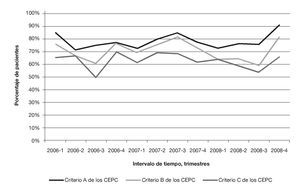
Se revisó un total de 1.322 informes asistenciales de pacientes; 129 de ellos correspondían a pacientes pediátricos o traumatológicos y, por tanto, fueron excluidos. De los 1.193 pacientes adultos con parada cardíaca por causas de tipo médico fueron excluidos 3 pacientes (0,3%) trasladados a hospitales localizados fuera de la región de estudio de los 10 Condados, ninguno de los cuales había experimentado ROSC. También fueron excluidos 43 pacientes (3,6%) trasladados a hospitales pediátricos o a hospitales que interrumpieron su actividad poco tiempo después y que, por tanto, fueron excluidos de la encuesta hospitalaria; 15 de estos pacientes habían experimentado ROSC. Las encuestas fueron completadas por todos los hospitales (n = 19) que habían recibido a la cohorte restante de pacientes. Las características de esta cohorte de 1.147 pacientes se describen resumidamente en la tabla 1. En el conjunto de estos pacientes, 501 (43,7%) experimentaron ROSC en algún momento y 413 (36,0%) presentaban pulso al llegar al hospital de destino. En la figura 1 aparecen las formas de evolución prehospitalaria en función del tipo de centro de destino. En el conjunto de los 413 pacientes hubo 335 (81,1%) con pulso en el centro de destino y que fueron trasladados a hospitales que cumplían el criterio A, 304 (73,6%) pacientes que fueron trasladados a hospitales que cumplían el criterio B y 273 (66.1%) pacientes que fueron trasladados a hospitales que cumplían el criterio C (fig. 1). La proporción de pacientes con ROSC trasladados a hospitales que cumplían esos criterios experimentó variaciones trimestrales a lo largo del período de estudio, pero no identificamos ninguna tendencia en las prácticas de traslado a lo largo del período de 3 años del estudio (fig. 2).
FIGURA 1. Evolución prehospitalaria en función del tipo de centro. Criterio A: cateterismo cardíaco (CATC) e hipotermia terapéutica (HT); criterio B: CATC, HT, más de 200 CATC anuales y existencia de un protocolo relativo a los pacientes en situación de parada cardíaca posreanimación; criterio C: CATC, HT, más de 200 CATC anuales, protocolo para los pacientes en situación de parada cardíaca posreanimación y presencia de un intensivista las 24 h. No CEPC: no cumplen los criterios A o B; ROSC: reanudación de la circulación espontánea.
FIGURA 2. Porcentaje de pacientes con reanudación de la circulación espontánea trasladados a hospitales que cumplían los criterios propuestos para los centros especializados en la asistencia de pacientes con parada cardíaca (CEPC) a lo largo del tiempo. Criterio A: cateterismo cardíaco (CATC) e hipotermia terapéutica (HT); criterio B: CATC, HT, más de 200 CATC anuales y protocolo para los pacientes en situación de parada cardíaca posreanimación; criterio C: CATC, HT, más de 200 CATC anuales, protocolo para los pacientes en situación de parada cardíaca posreanimación y presencia de un intensivista las 24 h.
DISCUSIÓN
En 2006 fue publicado por parte del Institute of Medicine el informe Emergency Medical Services: At the Crossroads, en el que se subrayaba la necesidad de desarrollar un sistema «regionalizado, coordinado y sostenible» de asistencia de urgencias para ofrecer tratamientos útiles a pacientes que, de otra forma, no tendrían acceso a dichos tratamientos en sus comunidades locales30. Estos sistemas deberían ser accesibles y económicamente rentables, y tendrían que están integrados en un sistema asistencial regional. En función de los modelos de centros de referencia para problemas traumatológicos, accidente cerebrovascular e infarto miocárdico con elevación del segmento ST, en la actualidad el control de los pacientes en SPPC representa el objetivo más reciente para la asistencia regionalizada. Aunque la HT se puede iniciar el contexto prehospitalario en la mayor parte de los hospitales a través de intervenciones sencillas como la perfusión de fluidoterapia intravenosa fría31-36, la HT continuada, el CATC en situación de emergencia y el tratamiento intensivo de carácter agresivo no están disponibles de manera universal. Ello ha dado lugar al desarrollo de CEPC en algunas regiones15 y también ha llamado la atención para un desarrollo más generalizado de sistemas regionales dirigidos hacia la asistencia de los pacientes en SPPC10-13. En 2 estudios distintos, Spaite et al demostraron que el tiempo de traslado no parece estar asociado a la evolución de los pacientes tras una PCEH, así como también que los efectos beneficiosos de las intervenciones posreanimación agresivas pueden superar a los efectos de un tiempo de traslado más prolongado9,37. Sin embargo, los criterios que deberían cumplir los CEPC no han sido estudiados manera rigurosa y tampoco lo ha sido el impacto de los criterios específicos sobre las prácticas actuales de traslado.
Existen diversos tratamientos y posibilidades terapéuticas hospitalarias que no están disponibles en todos los hospitales y que se han asociado a un incremento en la supervivencia de los pacientes en SPPC. Por ejemplo, se ha demostrado que la HT y el CATC rápido en pacientes seleccionados son medidas muy prometedoras para incrementar la supervivencia de los pacientes en SPPC17,18,38-43, aunque son medidas que siguen siendo utilizadas de manera insuficiente tras los episodios de parada cardíaca44-46. La implementación de protocolos terapéuticos estandarizados respecto a la asistencia posreanimación incrementa la aplicación de éstos y otros procedimientos posreanimación, y se asocia a un incremento de la supervivencia17,18. El elevado volumen asistencial de los centros también se ha asociado a una evolución mejor tras la parada cardíaca5,7, una relación que es congruente con la mejor evolución relacionada con el volumen asistencial en lo relativo a la intervención coronaria percutánea (ICP)19-23, los traumatismos47 y otros procesos patológicos48. Finalmente, la presencia de médicos de plantilla especializados en asistencia a pacientes en situación clínica crítica y que ejercen en unidades de cuidados intensivos, así como la de un intensivista durante las 24 h del día, se ha asociado a una evolución mejor de los pacientes en situación clínica crítica24-28.
En noviembre de 2008, el protocolo SEM estatal del Pennsylvania Department of Health relativo al control de los pacientes en situación de parada cardíaca fue actualizado para incluir la recomendación de «considerar el traslado a un centro con capacidad de ICP o de hipotermia terapéutica» y para incorporar la aplicación opcional de HT prehospitalaria mediante la infusión de suero salino frío16. Sin embargo, en aquel momento se desconocía cuáles eran los hospitales que poseían dichas capacidades y también el impacto que ello podía tener sobre las prácticas actuales de traslado de los pacientes con PCEH. Por tanto, en nuestro estudio determinamos la proporción de pacientes que ya estaban siendo trasladados a hospitales con dichas capacidades. Aparte de ello, comparamos 3 criterios propuestos para los CEPC. El criterio A estuvo fundamentado en el nuevo protocolo SEM estatal del Pennsylvania Department of Health. Los criterios B y C estuvieron fundamentados en las capacidades hospitalarias que se han asociado a una evolución mejor de los pacientes en SPPC o de los pacientes con características similares y en situación clínica crítica, según se ha expuesto previamente. El criterio C, correspondiente a la presencia de un intensivista las 24 h del día, es similar al concepto de CEPC de nivel 1 propuesto por Lurie et al, aunque en nuestro estudio no especificamos si debía haber un equipo de asistencia a pacientes en situación clínica crítica que respondiera en el SU en el momento de que llegara un paciente con PCEH12. Por otra parte, estamos de acuerdo con la necesidad de una recogida unificada de datos y con la aplicación de un programa de mejora de la calidad en estos centros, similar a los registros traumatológicos de ámbito estatal; sin embargo, dado que estos sistemas no existen actualmente en Pennsylvania, no fueron contemplados en nuestra encuesta ni tampoco en la comparación de los criterios específicos. Al valorar estos criterios graduales, intentamos conseguir información adicional acerca del número de pacientes con PCEH cuyo destino de traslado se vería influido por el establecimiento de los CEPC en ésta o en otras regiones similares.
Observamos que una minoría de hospitales (32,3%) cumplía los criterios CEPC más básicos de CATC y HT durante las 24 h. Un conjunto adicional de 6 centros (19,4%) con capacidad CATC las 24 h cumplía el criterio A con la adición de la HT, que puede ser aplicada con facilidad mediante métodos baratos de enfriamiento externo o con uso de diversos dispositivos comercializados49. Dos de estos centros señalaron poseer capacidad para aplicar la HT y también que estaban en el proceso de desarrollo de un protocolo HT, aunque todavía no lo poseían.
A pesar de que los criterios CEPC los cumplía una minoría de hospitales, la mayoría de los pacientes en SPPC y con ROSC y pulso a su llegada al SU ya estaban siendo trasladados a centros con las capacidades señaladas. No obstante, solamente el 66,1% de estos pacientes es trasladado en la actualidad a centros con los criterios más estrictos para su definición como CEPC. Nuestros datos también revelan que una proporción elevada de pacientes que son trasladados a hospitales que no cumplen ningún criterio CEPC tampoco han experimentado ninguna forma de ROSC (74,7 frente a 45,1% de los trasladados a hospitales que cumplen el criterio A). Este hecho sugiere que los profesionales de los SEM ya pueden estar en este momento trasladando de manera preferencial a los pacientes con ROSC a hospitales con capacidades adicionales de asistencia respecto a los pacientes en SPPC, al tiempo que trasladan al hospital más cercano a los pacientes que no han experimentado ROSC pero en los que sí se han realizado maniobras de reanimación. Estos datos pueden tener utilidad para que otras regiones similares de SEM identifiquen la proporción de pacientes con PCEH cuyo destino de traslado puede estar influido por el desarrollo de criterios CEPC similares y por la aplicación de políticas selectivas de traslado.
En nuestro estudio también evaluamos las diferencias en las prácticas de traslado relativas a los pacientes en SPPC a lo largo del período de estudio, incluyendo los 2 últimos meses del estudio en los que ya estaban vigentes las nuevas directrices posreanimación en el Estado de Pennsylvania (fig. 2). Aunque las prácticas de traslado experimentaron variaciones trimestrales, no observamos una tendencia constante hacia una modificación concreta en las prácticas de traslado durante el período de estudio. A pesar de que durante el cuarto trimestre de 2008 aparentemente se produjo un incremento en el traslado de los pacientes en SPPC a hospitales que cumplían el criterio A, serían necesarios estudios de investigación adicionales para determinar si fue un efecto relacionado y sostenido asociado a la actualización del protocolo.
El hallazgo de que la mayor parte de los pacientes ya están siendo trasladados a hospitales que poseen capacidades básicas de tratamiento de los pacientes en SPPC sugiere que la mayor parte de estos pacientes tiene acceso a una asistencia SPPC mínima común respecto a los protocolos SEM estatales de Pennsylvania y respecto a otros criterios relativos a los CEPC15,16,50. Sin embargo, son relativamente pocos los pacientes con acceso a recursos y experiencia adicionales que permitirían mejorar su asistencia. Con el objetivo de definir mejor los CEPC son necesarios nuevos estudios de investigación para identificar las capacidades hospitalarias más importantes respecto a los pacientes en SPPC, teniendo en cuenta el impacto de estos criterios de selección sobre los patrones actuales de traslado.
LIMITACIONES
Las limitaciones de nuestro estudio se refieren a la naturaleza de autonotificación del instrumento correspondiente a la encuesta hospitalaria. Las discrepancias en los datos obtenidos a partir de 5 centros subrayan el hecho de que pueden haber incongruencias entre los distintos departamentos respecto a los protocolos y a las intervenciones existentes en los hospitales. Sin embargo, solamente en 2 centros hubo discrepancias que habrían influido en la clasificación de los propios centros. De manera adicional, pueden haber discrepancias entre los hospitales atribuidas a la interpretación diferencial de lo que constituye un protocolo HT o un protocolo posreanimación. Estas definiciones no quedaron recogidas en el instrumento de la encuesta y, por tanto, es posible que hubiera interpretaciones diferentes por parte de los centros o de los profesionales de los centros. Otra limitación se refiere al hecho de que la selección de los casos de parada cardíaca para su análisis se limitó a la clasificación de estos cuadros por parte de los profesionales de los SEM cuando rellenaron el informe asistencial del paciente, o bien a la notificación de la realización de RCP; ambos datos fueron capturados electrónicamente. A pesar de que consideramos que en función de nuestro programa de documentación del sistema y de las distintas prácticas fue posible capturar la inmensa mayoría de los episodios de parada cardíaca, es posible que hubiera casos que habían sido clasificados erróneamente y que, por tanto, no fueron detectados. Las 16 agencias de SEM participantes en este estudio, que llevan a cabo el 31% de todos los traslados de pacientes en la región considerada, podrían no ser representativas de todo el grupo de agencias de SEM en dicha región. Sin embargo, consideramos que esta muestra ofrece la mejor información disponible respecto a una región en la que no hay CEPC y en la que tampoco hay un programa estructurado de recogida de datos para el seguimiento específico del destino de los pacientes con parada cardíaca. Finalmente, en nuestro estudio solamente participaron centros a los que fueron trasladados inicialmente los pacientes pero no se tuvo en cuenta si los pacientes fueron trasladados a un hospital regional con capacidades SPPC adicionales tras su estabilización inicial.
CONCLUSIONES
En una región en la que no existen oficialmente centros con designación oficial como CEPC, solamente la tercera parte de los hospitales señala cumplir los criterios CEPC básicos (CATC y HT), aunque dichos centros reciben el 81% de los pacientes en SPPC. Son pocos los pacientes con ROSC trasladados a hospitales que cumplen criterios CEPC más estrictos (66% a centros con disponibilidad de CATC y HT, más de 200 cateterismos anuales, un protocolo SPPC y presencia de un intensivista las 24 h). Las modificaciones en el sistema respecto a las prácticas actuales y al destino de los pacientes en SPPC van a variar de manera importante en función de la definición formal de los hospitales como CEPC.
Recibido el 27 de agosto de 2010, del Department of Emergency Medicine, University of Pittsburgh, Pittsburgh, Pennsylvania. Revisión recibida el 11 de noviembre de 2010; aceptado para publicación el 11 de noviembre de 2010.
Este trabajo fue presentado en forma de resumen el apartado de pósters de la reunión anual de la NAEMSP celebrada el 14 de enero de 2001 en Bonita Springs, FL.
Los Dres. Rittenberger y Callaway son miembros del comité de dirección de un ensayo clínico ZOLL en fase de realización. El Dr. Callaway ha recibido en préstamo un dispositivo de enfriamiento por parte de Medivance para la realización de estudios preclínicos. El Dr. Callaway también ha recibido financiación por parte de Laerdal Medical y de la Laerdal Foundation for Acute Medicine, y es propietario de una patente relacionada con la desfibrilación que actualmente es utilizada por Medtronic ERS. El Dr. Callaway es avalado por la American Heart Association como copresidente de comité y como revisor de flujos de trabajo.
Los autores quieren agradecer al Emergency Medical Services Institute su apoyo y colaboración en este proyecto. El Dr. Martin-Gill ha recibido para este trabajo una ayuda sin restricciones por parte de la Society for Academic Emergency Medicine/Physio-Control EMS Fellowship. El Dr. Rittenberger y este proyecto han sido apoyados por el Contrato de ayuda número 1 KL2 RR024154 del National Center for Research Resources (NCRR), un organismo perteneciente al National Institutes of Health (NIH), y por parte del Roadmap for Medical Research también perteneciente al NIH. Los contenidos de este artículo son responsabilidad única de sus autores y no necesariamente representan los puntos de vista oficiales del NCRR ni del NIH. El Dr. Rittenberger también ha sido apoyado por una ayuda sin restricciones otorgada por la National Association of EMS Physicians/Zoll EMS Resuscitation Research Fellowship.
Dirección para correspondencia y solicitud de separatas: Dr. Christian Martin-Gill, University of Pittsburgh, EmergencyMedicine, Iroquois Building, Suite 400A, 3600 Forbes Avenue, Pittsburgh, PA 15261.
Correo electrónico: martingillc2@upmc.edu
doi: 10.3109/10903127.2011.561409