El envejecimiento es un fenómeno continuo e inevitable que todos los seres humanos vamos a sufrir. Por convención, se ha definido población geriátrica o «adultos mayores» a aquellos mayores de 65 años de edad1.
La población mayor de 65 años se espera que se triplique para el año 2050, con un incremento de 5 veces de la población mayor de 85 años en el mismo periodo. En algunos países como Japón y Alemania el 20% de la población es mayor de 65 años2.
A medida que las personas envejecen, aumenta el riesgo de que desarrollen procesos cardiovasculares, metabólicos y neoplásicos entre otros; del mismo modo, se incrementa el riesgo de que desarrollen enfermedades dermatológicas, muchas de las cuales son específicas u ocurren con mayor frecuencia en este grupo etario2. Pese a este cambio demográfico, en muchos países ocurre un «marginamiento» paradójico de la población de mayor edad, población que en muchas partes del mundo percibe menos ingresos y por ende tiene menos acceso a la salud.
Por lo expuesto anteriormente y porque la expectativa de vida está aumentado mundialmente, hemos realizado esta revisión de la literatura en la que trataremos los temas dermatológicos más relevantes de la población geriátrica.
Fisiopatología del envejecimiento cutáneoComo cualquier órgano, la piel sufre cambios con el envejecimiento. La piel está sometida constantemente a varios estímulos dañinos, sobre todo en áreas más expuestas como la cara, el cuello y las manos. La radiación ultravioleta (UV) y el tabaco, son las 2 noxas ambientales más importantes3.
La mayoría de los cambios cutáneos resultan de cambios moleculares y celulares que aún no se conocen en su totalidad. Se han planteado teorías que explicarían el envejecimiento cutáneo como la teoría de senescencia celular, disminución de la capacidad de reparación del ADN y pérdida de telómeros, mutación del ADN mitrocondrial y estrés oxidativo entre otras3. En fibroblastos senescentes hay una regulación hacia abajo de genes como el c-fos y el helix-loop-helix Id-1 e Id-2 y del factor de transcripción E2F. Otras proteínas se encuentran sobreexpresadas como los inhibidores de ciclinas p21 y p16. Por otro lado, hay aumento de la expresión de interleucina 1. Otros cambios notables son la disminución de producción del ARN de elastina, disminución en los inhibidores tisulares de metaloproteinasas (MMP), de síntesis de procolágeno i y iii, y de la vía del factor de transcripción β (TGFβ), mediador fundamental en la producción de colágeno3. El envejecimiento cutáneo también genera reducción de la expresión de genes involucrados en la producción de colesterol y ácidos grasos libres.
El rol hormonal en el envejecimiento ha sido estudiado en mujeres menopásicas: al exponer sebocitos humanos a una concentración hormonal similar a la de una mujer de 60 años, se ve que estos producen menos lípidos que al exponerlos a niveles hormonales de una mujer de 20 años3. Estos hallazgos han sido corroborados clínicamente al medir la elasticidad de la piel del antebrazo en mujeres posmenopáusicas sometidas a terapia hormonal de reemplazo (THR) o a raloxifeno; estas mujeres aumentaron significativamente la elasticidad del antebrazo después de 12 meses de tratamiento4,5.
Las alteraciones moleculares anteriormente expuestas se traducen clínicamente en los cambios físicos y funcionales de la piel asociados a la edad: alteraciones de la permeabilidad, mantención de la temperatura, balance hidroelectrolítico, funciones sensoriales y la piel como órgano endocrino3.
PermeabilidadCon la edad, la piel pierde la función homeostática de permeabilidad, y esta pérdida se acentúa en las zonas dañadas por el sol. Esta alteración se debe a la disminución en la síntesis de lípidos y de colesterol del estrato córneo. Así, la piel se torna más susceptible al daño mecánico y a las infecciones.
Curación de heridasLa disminución en la capacidad de curación de heridas se explicaría por un aumento en las MMP, disminución de estrógenos, alteración de la vía del TGFβ, disminución de la expresión de fibronectina y aumento de mediadores inflamatorios.
AngiogénesisEste proceso se ve afectado críticamente con la edad. Hay una disminución del calibre y número de vasos dérmicos, lo que se manifiesta clínicamente como piel fría y disminución del aporte de nutrientes, quedando propensos a ulceraciones cutáneas.
Función inmuneEl número de células presentadoras de antígenos de la piel disminuye progresivamente con la edad desde 1.200/mm3 hasta aproximadamente 800/mm3. Además, estas células inmunológicas sufren cambios morfológicos y funcionales, generando menor respuesta a la estimulación del factor de necrosis tumoral α (TNFα). Estos hallazgos podrían explicar la alteración de la función inmunológica cutánea en los adultos mayores.
LipogénesisLas glándulas sebáceas pierden su estructura y función, lo que lleva a una disminución de la capa lipídica y xerosis. Este punto será tratado más adelante.
Síntesis de vitamina DLa piel es el principal sitio de sìntesis de la vitamina D3 mediada por radiación UVB. La vitamina D tiene su papel en el metabolismo óseo, inmunológico e induce diferenciación celular, entre otros. Con la edad la capacidad de producir vitamina D disminuye debido a la reducción de su precursor, un derivado del colesterol que se reduce en un 50% desde los 20 a los 80 años.
SudoraciónLos adultos mayores producen menos sudor, por lo que la función termorreguladora cutánea se altera.
Enfermedades dermatológicas asociadas a la edadA medida que las personas envejecen, existe mayor susceptibilidad a desarrollar ciertas enfermedades dermatológicas. El efecto acumulativo de los factores ambientales como la radiación UV y la radiación ionizante, asociado a los cambios fisiológicos ya analizados explican muchas de las enfermedades cutáneas de este grupo de edad.
Se han realizado distintos estudios para evaluar la prevalencia de afectaciones cutáneas en este grupo etario. Smith et al. encontraron que la xerosis era el proceso cutáneo más frecuente de los adultos mayores (58,3%), seguida por la onicomicosis (57%). Cabe destacar que en ese estudio la escabiosis ocupaba el cuarto lugar con un 3,3% de los pacientes6. Siragusa et al. encontraron como enfermedad más frecuente la onicomicosis, en un 10%7. Yalçin et al. refirieron como proceso más frecuente la dermatitis (20%), luego las infecciones fúngicas (16%) y en tercer lugar el prurito (11%). Dentro de las dermatitis, un 50% fueron dermatitis de contacto, un 21% neurodermatitis, un 15% dermatitis seborreica, un 6% dermatitis por estasia y un 1% eccema dishidrótico. Sin embargo, en los mayores de 85 años, la sintomatología más frecuente fue el prurito1.
Las enfermedades dermatológicas más frecuentes asociadas al envejecimiento pueden verse en la tabla 1. En esta revisión nos centraremos en aquellos procesos más importantes en términos de prevalencia y/o relevancia clínica según nuestra experiencia e impresión local.
Principales enfermedades asociadas al envejecimiento
| Lesiones comunes: xerosis, telangectasias, púrpura senil, lentigos, hipomelanosis guttata, liquen escleroso y atrófico |
| Tumores benignos: queratosis seborreicas |
| Lesiones premalignas: queratosis actínicas, enfermedad de Bowen |
| Tumores malignos: carcinoma basocelular, carcinoma espinocelular, melanoma |
| Enfermedades infecciosas: dermatofitosis y herpes zoster |
| Enfermedades ampollares: penfigoide ampollar |
| Enfermedades de base inmunológica: dermatitis de contacto, dermatitis atópica, vitíligo, psoriasis |
| Liquen simple crónico |
| Prurito no especificado (sine materia) |
| Úlceras por presión, úlceras venosas, úlceras arteriales |
| Vulvodinia, balanitis atrófica |
Adaptada de Zouboulis et al.3.
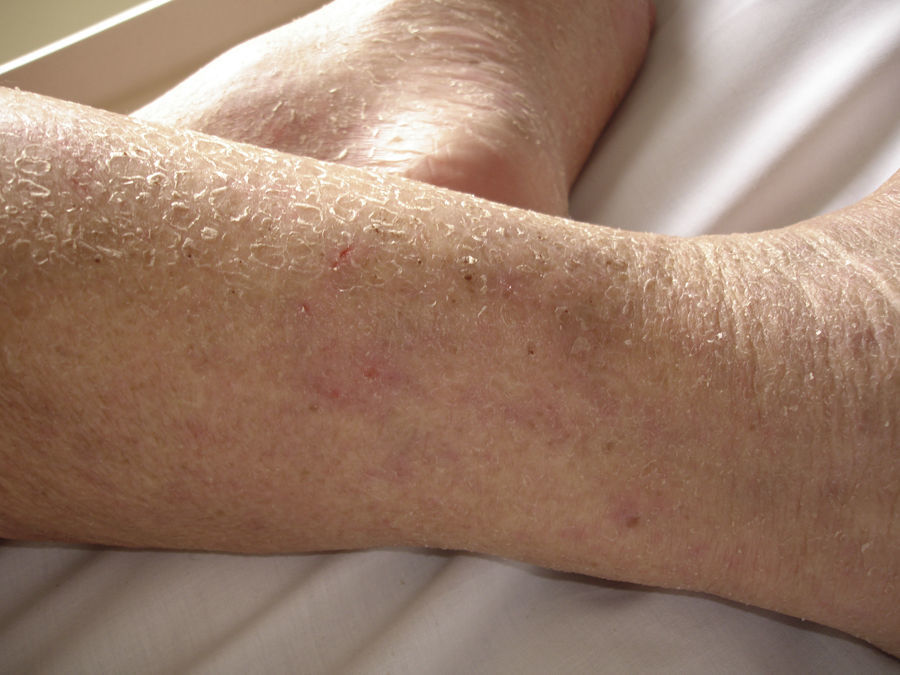
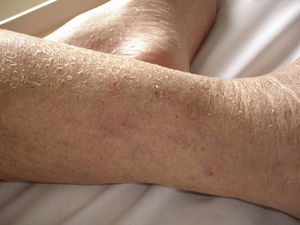
La población geriátrica tiene mayor riesgo de presentar xerosis (fig. 1). La prevalencia de xerosis en los adultos mayores varía entre el 29,5 y el 58,3%, siendo en algunas series la condición cutánea más frecuente. La etiología exacta se desconoce, pero lo más probable es que sea secundario a cambios en la queratinización y en el contenido de lípidos del estrato córneo, con la consiguiente alteración de la barrera cutánea8. La microscopia electrónica de la piel de los adultos mayores ha mostrado una disminución de los cuerpos lamelares en la interfase del estrato granuloso, así como una reducción en el contenido lipídico. Además ocurre una disminución en la pérdida de agua transepidérmica secundaria al daño de los lípidos de la capa córnea y una reducción en la cohesión de los corneocitos9. En resumen; en la piel del adulto mayor hay disminución en el contenido de agua y en el número de lípidos, aumento del número y tamaño de corneocitos, disminución de glándulas sebáceas y glándulas sudoríparas, y disminución de la vasculatura cutánea8.
El prurito está íntimamente ligado a la xerosis, y su prevalencia es de hasta un 40% de los adultos mayores. La xerosis, por su parte, es la causa más frecuente de prurito en este grupo etario8. El prurito se clasifica en agudo o crónico según si persiste durante más o menos de 6 semanas10. La tabla 2 muestra las causas más frecuentes de prurito en el adulto mayor y la tabla 3 los exámenes iniciales a solicitar en un paciente con prurito sin lesiones cutáneas. Esta revisión se abocará al prurito secundario a la xerosis en el adulto mayor, sin considerar las otras etiologías.
Causas de prurito en el adulto mayor
| Xerosis cutis/dermatitis de contacto irritativa asteatósica |
| Diabetes mellitus |
| Enfermedades hepáticas y biliares |
| Enfermedades renales |
| Deficiencia de hierro |
| Drogas y fármacos |
| Enfermedades neoplásicas, sobre todo hematológicas (linfoma y leucemia) |
| Policitemia |
| Hipertiroidismo e hipotiroidismo |
| Dermatitis herpetiforme |
| Infestaciones parasitarias (escabiosis) y parasitosis intestinales (oxiurosis) |
| Psicógena |
Adaptada de Seyfarth et al.9.
Exámenes básicos a solicitar en un adulto mayor con prurito sin lesiones cutáneas
| Hemograma con recuento diferencial y velocidad de sedimentación globular |
| Proteína C reactiva |
| Perfil de hierro (en pacientes con anemia) |
| Creatinina plasmática y niveles de nitrógeno ureico plasmático (función renal) |
| Pruebas hepáticas (que incluyan transaminasas, bilirrubina total y directa, y fosfatasas alcalinas) |
| Glucemia plasmática |
| Pruebas tiroideas (TSH, T3 y T4 libre) |
| Examen parasitológico seriado en deposiciones |
Adaptada de Reich et al.10.
Muchas veces el tratamiento del prurito es tratar la xerosis. Los objetivos del tratamiento son restaurar el estrato córneo dañado y mantener la hidratación. Para esto se debe intentar mantener la humedad ambiental superior a 10%; idealmente entre 45–60%. En el invierno se debe evitar el sobreuso de calefactores y en verano el exceso de aire acondicionado. Asimismo, se deben evitar baños prolongados con agua caliente y procurar usar jabones con poco perfume e hidratantes8.
El uso de emolientes puede imitar los componentes lipídicos del estrato córneo y por este mecanismo ayudar a mantener la hidratación. Se deben aplicar 3min después del baño, ya que así se podría retener más agua en la piel11,12. Existe controversia respecto a qué emoliente utilizar. En caso de inflamación severa, los emolientes deben mantenerse pese al uso de corticoides tópicos u otros tratamientos tópicos. Se deben evitar los compuestos irritantes en los emolientes porque los adultos mayores tienen mayor riesgo de desarrollar dermatitis de contacto como, por ejemplo, el Bálsamo del Perú8. Otros tratamientos útiles son las formulaciones con urea al 5–10%. Los corticoides son de utilidad únicamente en condiciones inflamatorias asociadas al prurito y la xerosis10.
Respecto al tratamiento de las causas de prurito no debido a una importante xerosis existen muchos tratamientos descritos los cuales solo serán mencionados en esta revisión: mentol, anestésicos tópicos, antihistamínicos, capsaicina, antagonistas opiáceos, ondansetrón, colestiramina, gabapentina, antidepresivos, fototerapia, la psicoterapia y la acupuntura10.
La uña en el adulto mayorCon la edad, su composición química se altera. Existe una disminución en el contenido de calcio y de hierro asociado a un aumento del contenido de magnesio; además hay una disminución del contenido de sulfato de colesterol lo que explicaría la fragilidad ungueal13. Histológicamente, hay un aumento del número de queratinocitos del lecho ungueal; algunos con presencia de cuerpos de Pertinax (remanentes nucleares queratinocíticos)14. La velocidad de crecimiento de las uñas disminuye un 0,5% por año desde los 25 años; por tanto a los 65 años la uña ya crece un 20% menos15. También ocurren alteraciones del color, una quinta parte de los adultos mayores de 70 años presentará ausencia de lúnula y 3 bandas horizontales: blancas hacia proximal, luego rosadas en el medio y opacas hacia la porción distal de la uña, conocidas como «uña napolitana»16. Esta alteración podría asociarse a osteoporosis16. Las uñas de Terry corresponden a una banda rosada transversal distal, con ausencia de lúnula y lecho ungueal blanco; son características del daño hepático crónico y la insuficiencia cardíaca pero también se han visto como cambio no patológico asociado a la edad15,17. Las uñas se tornan más frágiles en el 20% de los adultos mayores y el tratamiento con biotina 2,5mg al día durante 1,5 a 15 meses ha mostrado algún beneficio15.
Otras alteraciones son el onicoauxis: pérdida de la transparencia ungueal e hiperqueratosis subungueal mayoritariamente en el hallux. Se debe al trauma repetitivo por calzado rígido o deformidades ortopédicas asociadas a la edad. Los tratamientos incluyen la avulsión mecánica o los tratamiento tópicos con urea en concentraciones superiores al 40%.
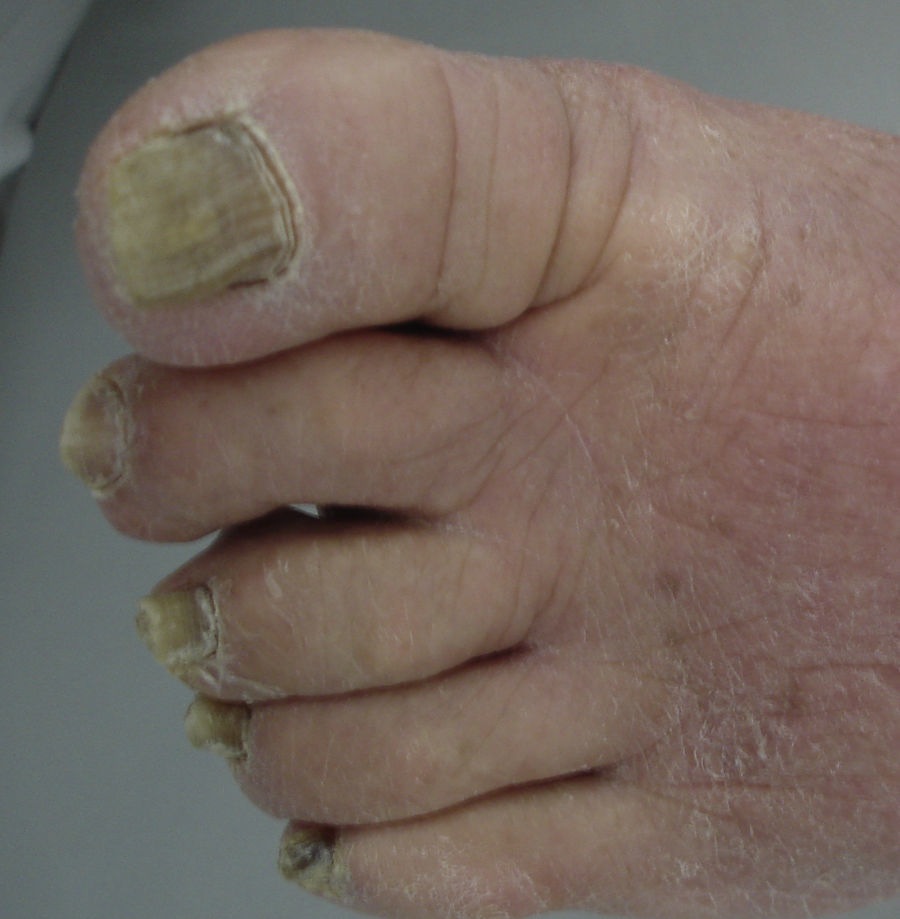
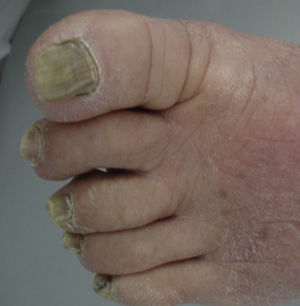
Las infecciones ungueales son más frecuentes en este grupo etario como se vio anteriormente. El conjunto de alteraciones les dan mayor susceptibilidad a padecer de onicomicosis, que es causada –al igual que en otros grupos etarios– en un 99% de las veces por dermatofitos. La tríada clínica incluye onicólisis, hiperqueratosis y xantoniquia (fig. 2). El tratamiento se hará igual que en la población no geriátrica, con la salvedad de tener en cuenta las comorbilidades de este grupo. En caso de no poder recibir medicamentos sistémicos, se pueden usar técnicas mecánicas como la avulsión de la uña13.
Infecciones de transmisión sexualGeneralmente se asume que la población mayor de 65 años es un grupo etario sexualmente inactivo. Con el advenimiento de nuevos tratamientos para tratar las disfunciones sexuales y una mejor salud global en estos grupos esta aseveración está cambiando. Algunos estudios han mostrado que pese a que la función fisiológica sexual disminuye, no disminuye el deseo sexual18. En un estudio retrospectivo se encontró que un 10,7% de las consultas de adultos mayores en un centro dermatológico eran por enfermedades de transmisión sexual; de ellas, un 66,8% correspondía a escabiosis, un 13,5% a verrugas genitales, un 8% a pediculosis pubis, un 6% a herpes genitales, un 2% a gonorrea y un 1,6% a sífilis precoz19. Por estas razones, las infecciones de transmisión sexual deben considerarse como parte del diagnóstico diferencial en dermatología geriátrica20.
AlopeciaLa alopecia androgénica aumenta con la edad; un 25% de los hombres de 25 años la presentan, aumentando su prevalencia progresivamente: el 50% a los 50 años y aproximadamente el 60% de los hombres a los 60 años. En las mujeres es menos frecuente y afecta a alrededor del 40% de mujeres de 70 años. Todos estos pacientes presentan miniaturización del folículo, siendo la alopecia androgénica la principal causa de alopecia en este grupo etario21.
Se ha planteado la posibilidad de una entidad patológica aislada conocida como «alopecia senescente» que correspondería a un adelgazamiento de los pelos terminales sin evidencia de miniaturización del folículo. Existe poca evidencia científica que la avale y no explicaría más del 10% de los alopecias en los mayores de 50 años y no más del 2% en el grupo de 80 a 99 años21.
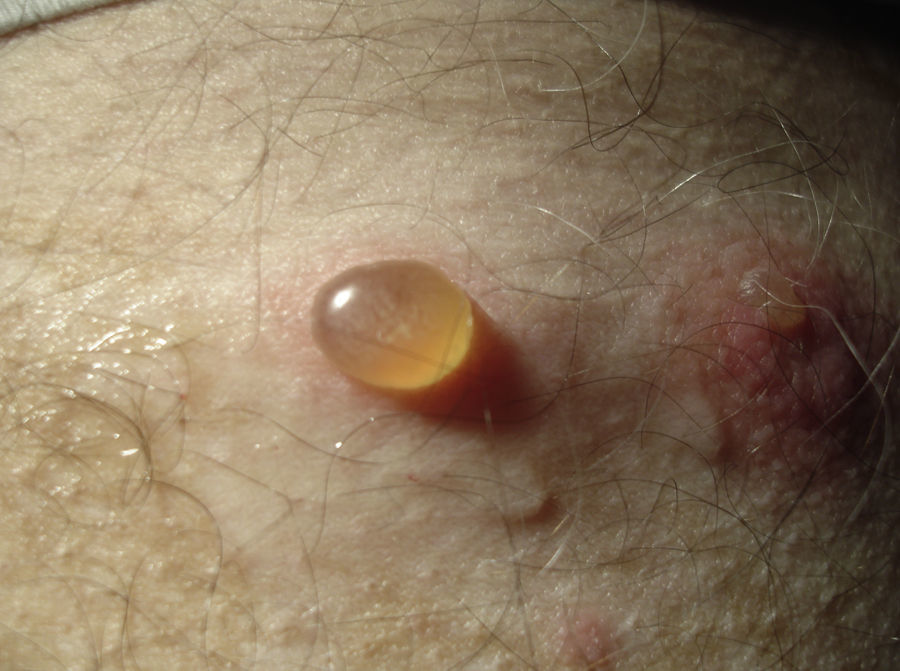
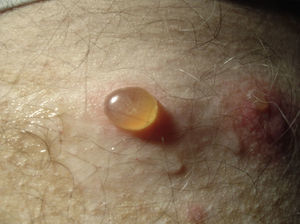
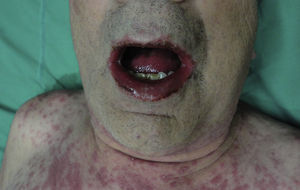
Erupciones ampollares autoinmunesLos adultos mayores son un grupo propenso a desarrollar enfermedades ampollares autoinmunes como el penfigoide ampollar (fig. 3). Esto se podría explicar por alguna disregulación autoinmune atribuida a la edad. Existen otras causas que pueden explicar erupciones ampollares en el adulto mayor como son el edema agudo secundario a fallo cardiaco y la dermatitis de contacto aguda que es más frecuente en el adulto mayor, entre otras2. Varios estudios han mostrado una incidencia de hasta 4,8 nuevos casos de enfermedades ampollares por cada 100 adultos mayores por año2. Se debe considerar siempre la zona del pañal, debido a que en muchos casos las erupciones ampollares en esta zona se interpretaron erróneamente como dermatitis de contacto y solo la biopsia confirmó el diagnóstico certero. Por esta razón, la biopsia con inmunofluorescencia directa cumple un papel básico en el diagnóstico de este tipo de enfermedades2 y debe tenerse en consideración siempre que se encuentre una erupción ampollar, independiente de la zona afectada, especialmente en los adultos mayores22.
El penfigoide ampollar afecta a 4,4–13,4 personas por millón de habitantes por año, con un rango de edad que va entre los 68 y los 82 años, por lo que se considera una enfermedad casi exclusiva de la población geriátrica2.
Se debe considerar la posibilidad de que sea inducido por fármacos debido a que los adultos mayores generalmente se encuentran en tratamientos crónicos con polifarmacia.
Erupciones medicamentosasLa población geriátrica tiene características fisiológicas que favorecen la aparición de erupciones medicamentosas: siendo la disminución de la eliminación renal el principal predisponente. La disminución del metabolismo hepático de los fármacos y de la secreción de ácido gástrico también serían factores predisponentes23,24.
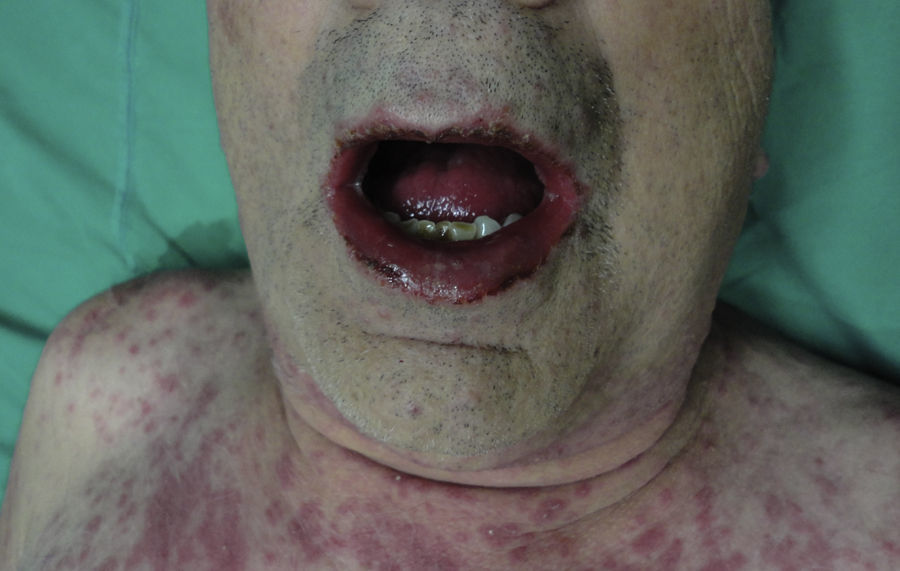
Por otro lado, la población geriátrica se caracteriza por consumir un alto número de fármacos, que cuando es mayor o igual a 5 se conoce como polifarmacia, lo que ocurre en el 20–40% de los adultos mayores25. Los antibióticos, anticoagulantes, diuréticos, agentes hipoglucemiantes, antineoplásicos, antiinflamatorios no esteroideos, los fármacos cardiovasculares y los analgésicos son responsables del 50% de las reacciones adversas a medicamentos (RAM) en este grupo de edad. Los antibióticos por si solos explican un 20% del total de RAM25. Se ha calculado una tasa de 50,1 por 1.000 personas-año; de estas un 7,9% fueron reacciones dermatológicas. El tipo de rash varía según el tipo de fármaco pero en general no es específico para ninguno, pudiendo ser una reacción urticarial, morbiliforme, liquenoide, de fotosensibilidad y vasculítica entre otras (fig. 4)25.
Los adultos mayores tienen mayor riesgo de presentar erupciones secundarias a fármacos. El factor de riesgo más importante es la polifarmacia. Por esta razón, y en la medida de lo posible, se debe intentar evitar las interacciones farmacológicas usando el menor número y la menor dosis de fármacos posible. De esta manera se podría prevenir un 27% de reacciones adversas a fármacos26.
Úlceras por decúbito (escaras)Las úlceras por decúbito o escaras se definen como la «pérdida de continuidad de la piel, usualmente sobre una prominencia ósea, debido al compromiso de la perfusión secundario a presión o compresión externa»27. Visto de este modo, la esencia natural de la úlcera por presión es permanecer en alguna posición constante donde se ejerza una presión sobre una prominencia ósea. No solo las presiones intensas, sino también las presiones moderadas que actuan durante un largo periodo de tiempo pueden llegar a producir úlceras por presión; transformándose la presión en el elemento más importante en el desarrollo de las escaras27.
Algunos estudios han mostrado que el 70% de todas las úlceras por presión ocurren en población mayor de 65 años de edad, e invariablemente, en aquellos pacientes que sean ingresados a unidades geriátricas se desarrollarán en un 8–20%28. Son factores de riesgo para las úlceras por presión: la edad, patología neurológica, trauma y pacientes con intervenciones quirúrgicas prolongadas. El sexo no es un factor de riesgo.
Respecto al tratamiento, si existe necrosis se debe hacer desbridamiento del tejido desvitalizado. Los antibióticos solo deben considerarse en caso de contaminación marcada e infección evidente. Se podría usar como indicador >100.000 bacterias en una biopsia de tejido, pero su validez sigue siendo cuestionada.
El tratamiento con apósitos de hidrocoloide es el gold standard en el tratamiento de las úlceras una vez que se ha desbridado el tejido necrótico. Otros tratamientos que podrían servir son la vitamina C a dosis de 500mg 2 veces al día29.
Pese a todo lo antes expuesto, el tratamiento más efectivo e importante es la prevención. Los colchones antiescaras han demostrado reducir la aparición de úlceras hasta en un 50% en pacientes hospitalizados30. El reposicionamiento y cambio de posición frecuente en pacientes postrados es también muy relevante. Otro punto importante en la prevención es el asegurar un buen estado nutricional. Es importante considerar que, aunque llevemos a cabo todas las medidas preventivas, no se puede llevar a cero el número de úlceras por presión.
Neoplasias cutáneas en el adulto mayorEl efecto acumulativo de la radiación UV y de la radiación ionizante ya comentado se expresa en este grupo etario con mayor fuerza.
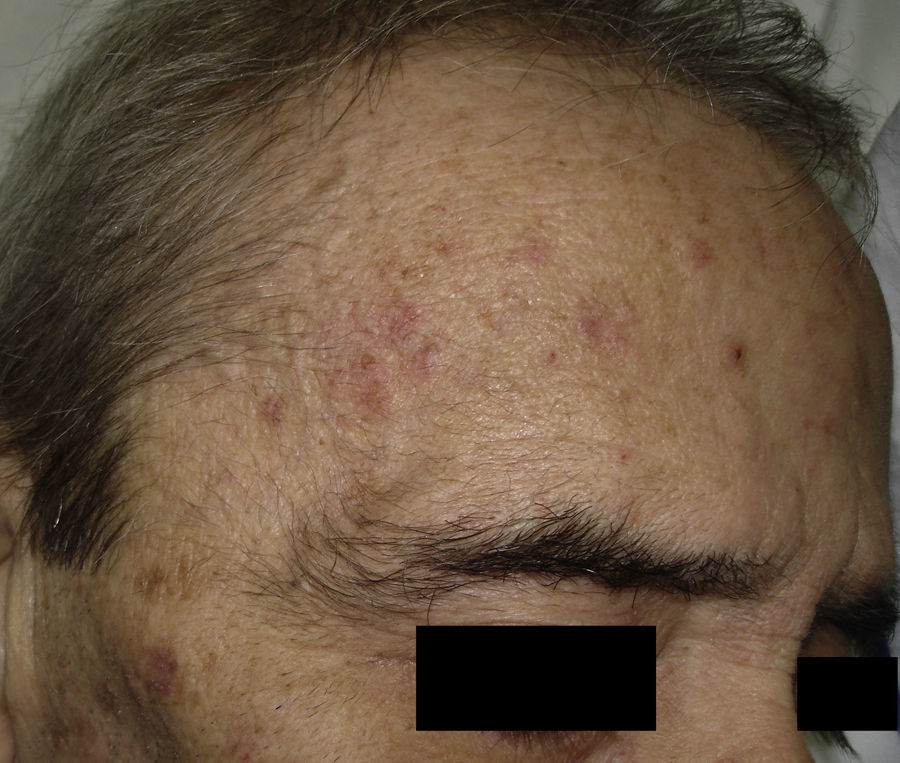
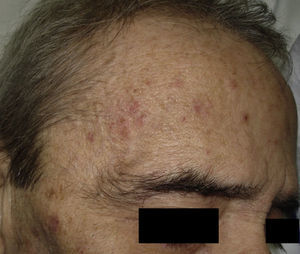
Existe una importante prevalencia de lesiones premalignas como lo son las queratosis actínicas (QA). Las QA aumentan con la edad desde un 10% entre los 20 y 29 años, hasta un 75% en los pacientes entre 80 y 89 años (fig. 5)31.
Hay un aumento en la aparición de carcinoma basocelular (CBC) con la edad; adicionalmente, en la población geriátrica se incrementa la proporción de CBC de comportamiento agresivo (infiltrativos, morfeiformes y micronodulares) llegando a ser hasta un 20,7% del total de CBC en este grupo etario comparado con un 2,5–10% en población general32. Esto es relevante porque el CBC morfeiforme tiende a recurrir con mayor frecuencia con la cirugía convencional, por lo que hay que resaltar la importancia de la cirugía de Mohs en este grupo. Otros estudios más recientes no han vuelto a confirmar este hallazgo, mostrando igual prevalencia de CBC morfeiforme con la edad33.
El melanoma es el cáncer de piel que confiere mayor letalidad. La edad mayor a 65 años es un factor de riesgo independiente para una disminución en la tasa de supervivencia a 5 años en los pacientes con melanoma34.
Finalmente, los signos y síntomas que con mayor frecuencia se asocian a cada una de estas neoplasias son: en CBC el sangrado fue lo más frecuente (37,2%), en el carcinoma espinocelular el dolor (40,8%) y en el melanoma la ausencia de síntomas fue lo más frecuente (82%)35.
Prevención del envejecimiento cutáneoEl envejecimiento cutáneo es producto de un fenómeno celular y molecular en el cual interactúan factores extrínsecos e intrínsecos.
El uso de fotoprotección es la medida más importante para mejorar la apariencia de la piel y se puede lograr mediante el uso de fotoprotectores UV y de medidas físicas3. La exposición solar, ya sea aguda o crónica, acelera el proceso de envejecimiento cutáneo. El uso constante de fotoprotección puede revertir el proceso de fotoenvejecimiento, dándole a la piel un aspecto más juvenil aunque sea iniciado tardíamente en la vida, ya que favorece la formación de neocolágeno y de nuevas fibras elásticas36.
Ciertamente no se puede permanecer joven para siempre; pero existe la posibilidad de revertir –aunque sea en parte– el fotoenvejecimiento cutáneo de la mano de la prevención en la aparición de lesiones malignas y premalignas36,37.
ConclusiónLa población geriátrica es una población que va anualmente en aumento y va a continuar en esta línea de crecimiento invariablemente. Año a año trataremos con más y más pacientes adultos mayores. Por esta razón, creemos necesario mantener actualizados los principales problemas que afectan a esta población.
Con el avance de la dermatología en esta área, se podría llegar en un futuro no muy lejano a una subespecialización en dermatología geriátrica; tal como hace años se creó la especialización en dermatología pediátrica.