Con los avances en la atención perinatal y neonatal, la sobrevivencia de recién nacidos prematuros ha aumentado, y el peso al nacer y la edad gestacional son los determinantes más importantes de la mortalidad y morbilidad neonatal. El objetivo del estudio fue determinar la morbilidad y la mortalidad en neonatos <1,500g al nacer egresados de la terapia intensiva neonatal de una institución de tercer nivel de atención.
Material y métodosSe realizó un estudio de análisis de una cohorte de recién nacidos <1,500g ingresados a la terapia, consignando variables prenatales (uso de esteroides prenatales, sulfato de magnesio, vía de resolución del embarazo) y neonatales (peso, edad gestacional, morbilidad, destino al egreso), para el análisis estadístico, en el grupo de pacientes que sobrevivió y los que fallecieron. Se calculó prueba de t de Student y chi2, así como razón de momios con IC 95%.
ResultadosSe incluyeron 135 recién nacidos, de los cuales sobrevivieron 113 (83.71%) y fallecieron 22 (16.29%). El peso al nacer fue menor para los que fallecieron (969g vs 842g, p=0.0074) al igual que la edad gestacional (29 vs 27.9 SDG p=0.01). En los que sobrevivieron, la DBP severa se presentó en el 38%, la HIV grado III/IV en el 20%, ROP estadio 3 en el 2.6%. La sepsis fue la causa principal de mortalidad.
DiscusiónLa mortalidad en este estudio es semejante a la de países como Noruega, España y algunos países de Latinoamérica.
ConclusiónLa sobrevida se presentó a mayor peso y edad gestacional, con una mortalidad del 16.29%.
With the advances of perinatal and neonatal care, the survival of premature infants has increased. The birth weight and gestational age are the most important determinants of morbidity and neonatal mortality rates. The objective of this study was to determine the morbidity and mortality of neonates with birth weight <1500g who required admission into NICU.
Material and methodsAn analysis of a cohort of neonates <1500g admitted to the NICU was carried out consecutively from January to December 2016, with the determination of prenatal care variables (prenatal steroids, use of magnesium sulphate, delivery mode), and neonatal variables (birth weight, gestational age, morbidity and mortality). Statistical analyses in the group of neonates who survived and those who died, included the calculation of chi squared test, Student t test, and Odds Ratio, with 95% confidence interval (OR, 95%CI).
ResultsThe study included 135 neonates, 113 (83.71%) of whom survived and 22 (16.29%) died. Birth weight was significantly lower for patients who died (969g vs 842g, P=.0074) as well as gestational age (29 vs 27.9, P=.01). As regards the morbidity of those who survived, severe BPD was present in 38%, severe IVH grade III/IV in 20%, and severe ROP in 2.6%. The principal cause of mortality was sepsis.
DiscussionIn this study, mortality was similar to other countries such as Norway, Spain, and some Latin American countries.
ConclusionSurvival occurred with increasing gestational age and birth weight, with a mortality of 16.29%.
Con los avances en la atención perinatal y neonatal, la sobrevivencia de recién nacidos prematuros ha aumentado en comparación con el siglo pasado1-3. Sin embargo, los índices de mortalidad y morbilidad neonatal grave aumentan con la disminución de la edad de gestación4-6. Esta tendencia es consistente entre los estudios, pero las tasas absolutas de mortalidad y morbilidad varían marcadamente según el país, el hospital y los especialistas4,7-10.
El nacimiento prematuro se asocia con inmadurez a muchos sistemas, por ejemplo, respiratorio, digestivo, oftalmológico y nervioso, que se deben, entre otros, a factores que precipitan el parto prematuro11, infección e inflamación12, inestabilidad fisiológica en la transición extrauterina13, factores protectores endógenos insuficientes, como tiroxina, cortisol14, el uso necesario de estos sistemas de órganos inmaduros para apoyar la vida extrauterina, y efectos secundarios, conocidos y en su mayoría desconocidos, de tratamiento15. La lesión del sistema de órganos resulta en las muchas complicaciones de la prematuridad, incluyendo la enfermedad pulmonar crónica, la enterocolitis necrosante, la lesión del sistema nervioso central (SNC) y la retinopatía de la prematuridad (ROP), entre otras. Las morbilidades neonatales ocurren con mayor frecuencia en los sobrevivientes más inmaduros, nacidos en el límite inferior de la viabilidad, y se asocian con altas tasas de mortalidad6,11,14,16,17.
Por otro lado, la morbilidad y la mortalidad de una terapia intensiva son indicadores de calidad de la atención médica. Los determinantes más importantes de la mortalidad son el peso al nacer y la edad gestacional. Como ya se dijo, la morbilidad asociada a pacientes prematuros es elevada, y la Sociedad Iberoamericana de Neonatología (SIBEN) reporta una gran disparidad en la tasa de mortalidad neonatal (TMN) en diferentes regiones entre países y dentro del mismo país18. En México, las principales causas de ingreso a unidad de cuidados intensivos neonatales (UCIN) reportadas son síndrome de dificultad respiratoria (SDR), sepsis, neumonía y asfixia19,20. En un estudio retrospectivo que analizó la morbimortalidad en menores de 1,500g, nuestra institución reporta una mortalidad del 9%, siendo el choque séptico y la hemorragia intraventricular (HIV) los diagnósticos más frecuentes; se calculó un RM 5.6 (IC95%: 2.3-13.8) para el desarrollo de HIV entre los menores de 1,000g21 En cuanto a la región del cono sur de América, se reporta una mortalidad global del 26%. En morbilidad, el 30.8% presentó ROP, el 25% displasia broncopulmonar (DBP), el 10.9% enterocolitis necrosante (ECN), el 7.2% HIV grave, y el 4.6% leucomalacia periventricular22.
ObjetivoDeterminar la morbilidad y la mortalidad de neonatos <1,500g que ingresaron a la UCIN.
Material y métodosSe realizó un estudio de análisis de una cohorte de recién nacidos <1,500g ingresados a la UCIN de manera consecutiva en el periodo comprendido entre enero y diciembre de 2016, del Instituto Nacional de Perinatología Isidro Espinosa de los Reyes. Se incluyó a recién nacidos egresados de la UCIN. Para fines de comparación se dividieron en dos grupos: los que sobrevivieron y los que fallecieron. Se analizaron variables prenatales (embarazo único o múltiple, uso de esteroides prenatales, uso de sulfato de magnesio como neuroprotector) y neonatales (peso al nacer, edad gestacional [SEG], uso de surfactante, fracción inspirada de oxígeno (FiO2) máxima utilizada en sala de partos, morbilidad neonatal y destino al egreso). Se utilizó la base de datos de la Red SIBEN para la captura de las diferentes variables. Para el análisis estadístico se utilizaron medidas de tendencia central y porcentajes, prueba t de Student en variables cuantitativas y chi cuadrada en variables cualitativas, y se calculó razón de momios con intervalo de confianza del 95% (RM, IC95%).
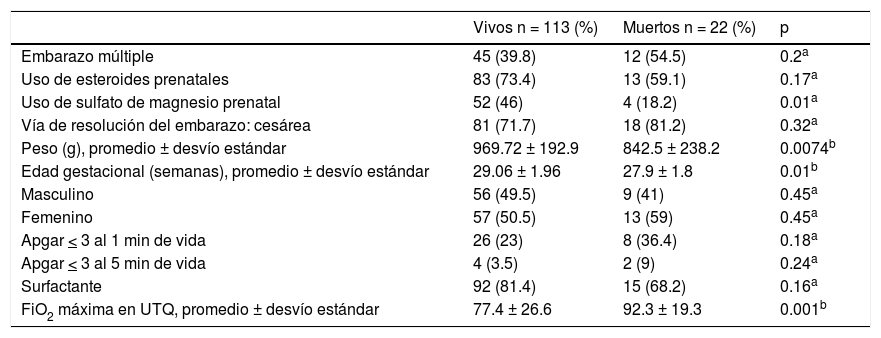
ResultadosSe incluyeron 135 recién nacidos egresados de la UCIN; sobrevivieron 113 (83.71%) y fallecieron 22 (16.29%). En la tabla 1 se muestra el peso al nacer, el cual fue significativamente menor para los pacientes que fallecieron (969g vs 842g, p=0.0074) al igual que la edad gestacional (29.06 vs 27.9, p=0.01), además de la necesidad de oxígeno en la sala de partos (77.4% vs 92.3%, p=0.01). El uso de sulfato de magnesio aplicado en la madre como protector neurológico para el neonato fue significativamente mayor en los pacientes que sobrevivieron (p=0.01).
Variables maternas y neonatales en neonatos < 1,500g UCIN
| Vivos n = 113 (%) | Muertos n = 22 (%) | p | |
|---|---|---|---|
| Embarazo múltiple | 45 (39.8) | 12 (54.5) | 0.2a |
| Uso de esteroides prenatales | 83 (73.4) | 13 (59.1) | 0.17a |
| Uso de sulfato de magnesio prenatal | 52 (46) | 4 (18.2) | 0.01a |
| Vía de resolución del embarazo: cesárea | 81 (71.7) | 18 (81.2) | 0.32a |
| Peso (g), promedio ± desvío estándar | 969.72 ± 192.9 | 842.5 ± 238.2 | 0.0074b |
| Edad gestacional (semanas), promedio ± desvío estándar | 29.06 ± 1.96 | 27.9 ± 1.8 | 0.01b |
| Masculino | 56 (49.5) | 9 (41) | 0.45a |
| Femenino | 57 (50.5) | 13 (59) | 0.45a |
| Apgar < 3 al 1 min de vida | 26 (23) | 8 (36.4) | 0.18a |
| Apgar < 3 al 5 min de vida | 4 (3.5) | 2 (9) | 0.24a |
| Surfactante | 92 (81.4) | 15 (68.2) | 0.16a |
| FiO2 máxima en UTQ, promedio ± desvío estándar | 77.4 ± 26.6 | 92.3 ± 19.3 | 0.001b |
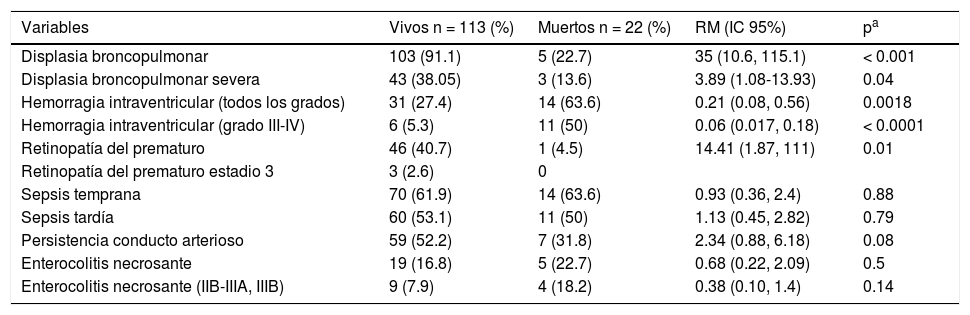
En la tabla 2 se muestran los riesgos para las diferentes patologías, donde sobresalen cuatro patologías: DBP con RM 35 veces mayor en los pacientes que sobrevivieron; además, la DBP severa se presentó en el 34% de toda la muestra, con diferencia significativa para los que sobrevivieron, así como la ROP, con una RM 14.41 veces más, y la grado 3 solo en 2.6%. El riesgo para todas las hemorragias cerebrales disminuyó para los que sobrevivieron (RM 0.21) como también las hemorragias grado III y IV (RM 0.06). En el resto de las patologías no hubo diferencias.
Morbilidad neonatal en < 1,500g UCIN
| Variables | Vivos n = 113 (%) | Muertos n = 22 (%) | RM (IC 95%) | pa |
|---|---|---|---|---|
| Displasia broncopulmonar | 103 (91.1) | 5 (22.7) | 35 (10.6, 115.1) | < 0.001 |
| Displasia broncopulmonar severa | 43 (38.05) | 3 (13.6) | 3.89 (1.08-13.93) | 0.04 |
| Hemorragia intraventricular (todos los grados) | 31 (27.4) | 14 (63.6) | 0.21 (0.08, 0.56) | 0.0018 |
| Hemorragia intraventricular (grado III-IV) | 6 (5.3) | 11 (50) | 0.06 (0.017, 0.18) | < 0.0001 |
| Retinopatía del prematuro | 46 (40.7) | 1 (4.5) | 14.41 (1.87, 111) | 0.01 |
| Retinopatía del prematuro estadio 3 | 3 (2.6) | 0 | ||
| Sepsis temprana | 70 (61.9) | 14 (63.6) | 0.93 (0.36, 2.4) | 0.88 |
| Sepsis tardía | 60 (53.1) | 11 (50) | 1.13 (0.45, 2.82) | 0.79 |
| Persistencia conducto arterioso | 59 (52.2) | 7 (31.8) | 2.34 (0.88, 6.18) | 0.08 |
| Enterocolitis necrosante | 19 (16.8) | 5 (22.7) | 0.68 (0.22, 2.09) | 0.5 |
| Enterocolitis necrosante (IIB-IIIA, IIIB) | 9 (7.9) | 4 (18.2) | 0.38 (0.10, 1.4) | 0.14 |
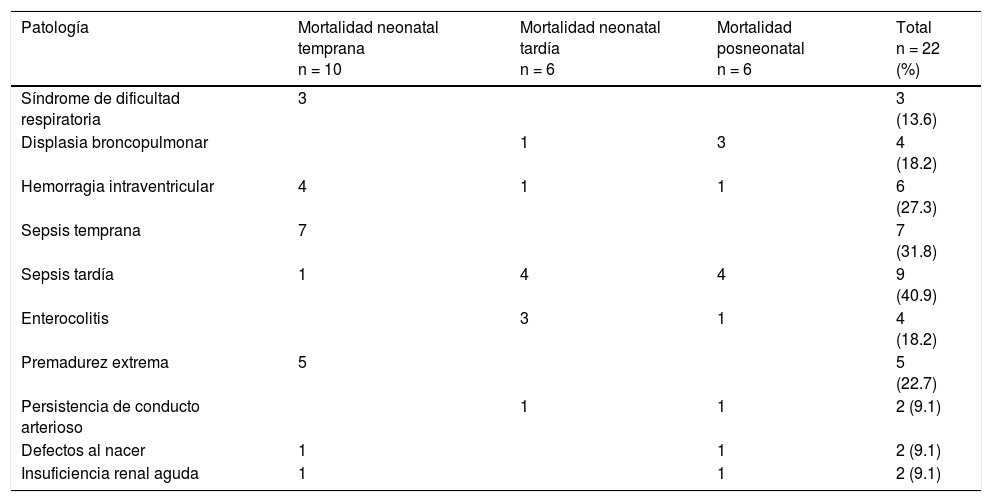
La mortalidad general de la población fue del 16.29%. De todos los pacientes que fallecieron, el 72.7% ocurrió en el periodo neonatal, el 45.4% fueron muertes tempranas (menos de 7días), predominando la sepsis, la premadurez extrema y la HIV; la mortalidad tardía se presentó en el 27.3% (7 a 27días), siendo la sepsis y la enterocolitis las de mayor frecuencia; la mortalidad posneonatal fue del 27.3%, y las causas más frecuentes fueron la sepsis y la DBP (tabla 3).
Causas de mortalidad en neonatos < 1,500g en UCIN
| Patología | Mortalidad neonatal temprana n = 10 | Mortalidad neonatal tardía n = 6 | Mortalidad posneonatal n = 6 | Total n = 22 (%) |
|---|---|---|---|---|
| Síndrome de dificultad respiratoria | 3 | 3 (13.6) | ||
| Displasia broncopulmonar | 1 | 3 | 4 (18.2) | |
| Hemorragia intraventricular | 4 | 1 | 1 | 6 (27.3) |
| Sepsis temprana | 7 | 7 (31.8) | ||
| Sepsis tardía | 1 | 4 | 4 | 9 (40.9) |
| Enterocolitis | 3 | 1 | 4 (18.2) | |
| Premadurez extrema | 5 | 5 (22.7) | ||
| Persistencia de conducto arterioso | 1 | 1 | 2 (9.1) | |
| Defectos al nacer | 1 | 1 | 2 (9.1) | |
| Insuficiencia renal aguda | 1 | 1 | 2 (9.1) |
Con los avances en la atención perinatal y neonatal, la sobrevivencia de recién nacidos prematuros ha aumentado en comparación con el siglo pasado1-3. Sin embargo, los índices de mortalidad y morbilidad neonatal grave aumentan con la disminución de la edad gestacional4-6.
Los beneficios prenatales de los esteroides administrados a los fetos en riesgo de parto prematuro superan en gran medida los riesgos potenciales. En el metaanálisis más reciente de 21 estudios (3.885 mujeres y 4.269 niños)23, además de su efecto sobre el SDR, se asoció con una reducción general en HIV, con RR 0.54 (IC95%: 0.43, 0.69) y HIV severa RR 0.28 (IC95%: 0.16, 0.50)24. Aunque en el trabajo que nos ocupa no hubo diferencias entre los grupos en el uso de esteroides, sí se observó una mayor frecuencia de la aplicación en los que sobrevivieron. El 71% de toda la muestra se beneficiaron de los esteroides.
El sulfato del magnesio (MgSO4) se ha utilizado como agente neuroprotector prenatal y también para prevenir la eclampsia. Varios estudios observacionales reportan una reducción variable en el riesgo de parálisis cerebral, lesiones cerebrales o morbilidad perinatal en neonatos prematuros25. De los cuatro ensayos aleatorizados controlados (ECA) que estudiaron el uso de MgSO4 para la neuroprotección fetal en madres en riesgo de parto prematuro26,27, ninguno de ellos reportó individualmente cualquier diferencia estadística en las tasas de su principal resultado compuesto (muerte/parálisis cerebral), aunque en nuestro trabajo existió diferencia significativa en el uso de sulfato de magnesio para los que sobrevivieron. El diseño del trabajo no alcanza para poder observar protección neurológica y muerte en los neonatos.
Con relación al peso y a la edad gestacional, diversas publicaciones documentan que la morbilidad grave y la mortalidad se presentan en los pacientes de corta edad gestacional y bajo peso al nacer. En la mayoría de nuestros pacientes el peso fue menor de 1,000g y la edad gestacional entre 27 y 29semanas de gestación, lo que los hizo vulnerables a una mayor morbilidad4,6,24.
Por otro lado, los efectos de la morbilidad en estos pacientes son una constante; las patologías que presentan son semejantes en diferentes países, aunque los porcentajes suelen ser diferentes. Los datos epidemiológicos recientes indican un aumento de la incidencia de DBP entre los lactantes prematuros, que pueden ser resultado de una mayor supervivencia. Terapias farmacológicas para prevenir DBP incluyen cafeína, vitaminaA y corticoesteroides. Aunque existen preocupaciones con respecto a los efectos adversos del SNC de los corticoesteroides, particularmente dexametasona, su uso se ha limitado28. Existen informes de tasas de DBP ≤15% en Israel, España, Suiza y China; para Inglaterra, del 32%, y entre el 16 y el 25% en otros países29,30. Sin embargo, en Estados Unidos, Stoll et al.31 reportan aumento de la displasia entre 2009 a 2012 para recién nacidos de 26 a 27semanas de edad gestacional hasta del 50 al 55%. Existen informes no publicados de SIBEN del 35.5% en DBP severa; en nuestro estudio se presentó en el 95% de toda la muestra, predominando la diferencia para los que sobrevivieron, siendo la DBP severa significativa para estos mismos del 38% (p=0.04), confirmando que esta patología se presenta en forma crónica por el uso de oxígeno a altas concentraciones, y sobre todo en pacientes de corta edad gestacional y bajo peso.
Una de las patologías catastróficas que se presentan en las terapias intensiva es la HIV. Anderson et al.10 informan un 25% de HIV grado III/IV en pacientes entre 27 a 28semanas de edad gestacional La HIV se presenta con mayor frecuencia en los pacientes que fallecen, como lo demuestran Schindler et al.32 al reportar el 32% con HIV grado III/IV. Shah et al.29, en un análisis de 9 países de diferentes partes del mundo, encuentran que el menor porcentaje de HIV grado III/IV se presentó en Japón, con el 4%; en España fue del 10%, y el mayor se presentó en Israel, con el 12%. En contraste con los resultados en Suiza33, donde se informa que del 2 al 2.7% presentan grado III/IV y que en un periodo de 13años lograron disminuir la HIV en un 7.8%.
En el estudio que nos ocupa el porcentaje para todas las hemorragias fue del 33.3%, pero las HIV III/IV se presentaron en el 12.6%, comparable con otros países, como España e Israel; así mismo, Schindler et al.32 refieren que la mayoría se produjeron en los pacientes que fallecieron, como sucedió en nuestra muestra.
Otra de las patologías de la premadurez es la ROP, que se acentúa en los menores de 30 SEG. En países industrializados, como Nueva Zelanda y Canadá, en pacientes <29 SEG se presenta en el 8.6%, siendo la grave del 3.7 y del 9.8%, con el 5.4% de la retinopatía grave, respectivamente; Japón reporta un 16%, más elevada que en otros países, posiblemente porque la sobrevida de sus pacientes es muy alta en prematuros extremos29. En resultados no publicados de la red SIBEN se informa el 28%. Nuestros resultados son del 40.7%, lejos de los resultados de los países industrializados, aunque la ROP estadio 3 fue muy baja, con solo el 2.6%, comparable con los resultados de Nueva Zelanda y Canadá.
La sepsis es una de las patologías frecuentes en las unidades de terapia intensiva neonatal. En nuestro estudio no resultó significativa cuando se compararon los grupos de estudio, y la sepsis temprana para ambos grupos ocupó el 62%. Anderson et al.10 informan el 44.2% en prematuros de 27 SEG y el 41.5% en los de 28 SEG. Schindler et al.32 refieren que la causa común de muerte en su estudio fue la sepsis 12×1000NV en ≤32 SEG y de 54×1000 NV en los de 22 a 25 SEG, siendo la sepsis temprana la más frecuente. En relación con la sepsis tardía nuestros resultados aún son elevados, del 52% de toda la muestra, si la comparamos con Nueva Zelanda (23.8%) y Canadá (28.3%).
La ECN es la complicación gastrointestinal más común en los neonatos prematuros. La mortalidad por causa específica en neonatos de extremado bajo peso al nacer se estima en el 30 al 40%28. Sigue siendo una patología con alta mortalidad en las UCIN. Aunque la enterocolitis necrosante no fue significativa en nuestro estudio, la grave se presentó en el 9.6%, predominando en los pacientes que fallecieron, porcentaje cerca del de Nueva Zelanda (6.1%) y Canadá (8.5%) en prematuros <29 SEG29. Anderson et al.10 reportan en California USA el 8.9% para los de 27 SEG y el 6.7 para los de 28 SEG, y Stoll et al.31, en 2012, el 9%.
Siguiendo las tendencias de décadas, la supervivencia continúa mejorando en neonatos prematuros. Datos recientes de varias fuentes indican mejoras en supervivencia en los Estados Unidos y otros países desarrollados4-34, aunque cada semana decreciente de edad de gestación tiene un sustancial efecto sobre la mortalidad, en particular para los bebés nacidos de 22 GA a 25SEG. Los nacidos antes de las 32 semanas de gestación representan menos del 2% de todos los nacimientos, pero hasta la mitad de las muertes infantiles35.
El estudio Epicure registró una disminución de la mortalidad de 60 al 47% en lactantes de 22-26 semanas SEG entre 1995 y 2006, mientras que la proporción de los sobrevivientes afectados permaneció sin cambios1. Los estudios de Noruega revelaron más del 50% de mortalidad y casi el 50% de discapacidad de moderada a severa en la supervivencia de menores de 26 semanas de gestación36,37. Durante un tiempo similar, la red de investigación neonatal NICHD divulgó mortalidad sin cambios entre los lactantes nacidos antes de las 27semanas, entre 2003 y 2007; durante un período más largo, de 2000 a 2009, otro estudio NICHD encontró una disminución en la mortalidad por los infantes que pesaron 501-1,500g del 14.3 al 12.4%, pero las morbilidades se mantuvieron altas: el 41.4% de los sobrevivientes en 2009. Sin embargo, Japón reporta las tasas más bajas de mortalidad, con el 5%, y las de España son del 17%29. Nuestro estudio, en cuanto a mortalidad, no está lejos de algunos países, como Noruega, España o Latinoamérica, y datos no publicados de la Red SIBEN reportan el 30.5%. La muerte a menudo es ampliamente atribuible a nacimiento prematuro, pero es importante identificar las causas específicas de la muerte y de las complicaciones subyacentes del nacimiento prematuro. Nosotros estamos informando el 16.2%, siendo la mortalidad temprana la que ocupó el mayor porcentaje (45%), mientras que el 27% fueron tardías y posneonatales; las causas de muerte fueron la premadurez extrema, la sepsis y la hemorragia intraventricular, aunque Suecia, Estados Unidos e Inglaterra refieren que una mayor proporción de lactantes están muriendo de ECN en años recientes28,31,38.
En conclusión, en nuestro estudio la sobrevida se presentó a mayor peso y edad gestacional. Concentraciones más elevadas de oxígeno se presentaron en los pacientes que fallecieron. Nuestra mortalidad del 16% es equiparable a la de países como España y China, entre otros. La morbilidad no es diferente a otros países, aunque hay diferencias en porcentajes. La DBP severa se presentó en el 34%, la ROP severa estuvo presente, en los neonatos que sobrevivieron, solo en el 2.6%, y la HIV grado III/IV, en el 50% de los que fallecieron.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.