El ictus es un problema de salud pública; mundialmente constituye una importante causa de muerte y la principal razón de discapacidad. A pesar de que el 85% de las muertes por ictus ocurren en países en desarrollo, son pocas las publicaciones que han analizado esta entidad en la región.
ObjetivoCaracterizar la población de pacientes con ictus isquémico tratados en un hospital terciario de Costa Rica.
Pacientes y métodosSe analizan los registros médicos, considerándose aspectos sociodemográficos y clínicos, de los pacientes con ictus isquémico, tratados en la Unidad de Ictus del Hospital San Juan de Dios de la Caja Costarricense de Seguro Social, desde agosto del 2011 hasta diciembre del 2015.
ResultadosSe incluyó a 745 expedientes. La proporción hombre:mujer fue de 1,5:1 y la edad media ± desviación estándar al ictus de 67,9 ± 13,7 años. El 93,4% (n = 696) de los pacientes presentó al menos un factor de riesgo y la cantidad promedio de los mismos fue 2,61 ± 1,46. La hipertensión arterial fue el factor de riesgo más prevalente, hallándose más frecuentemente en las mujeres. Otros factores de riesgo de alta frecuencia fueron: tabaquismo, sedentarismo, diabetes e hipercolesterolemia. La mayoría de los eventos (61,4%) ocurrieron durante el día y los de tipo parcial de circulación anterior fueron más frecuentes (36,4%). La estancia hospitalaria promedio fue de 8,98 ± 6,09 días, durante la hospitalización el 6,1% (n = 45) de los pacientes falleció y alrededor del 17,0% presentó complicaciones.
ConclusionesLas características sociodemográficas y clínicas de los pacientes con ictus isquémico, así como su manejo y resultado, son similares a las descritas en otras latitudes.
Stroke is a public health concern worldwide, a leading cause of mortality and the main reason for disability. Although approximately 85% of all stroke deaths occur in developing countries, few publications have analyzed this entity in the region.
AimTo characterize ischemic stroke patients treated at a tertiary hospital in Costa Rica.
Patients and methodsThis study presents an analysis of socio-demographic and clinical factors of all ischemic stroke patients treated at the Stroke Unit of Hospital San Juan de Dios (Caja Costarricense de Seguro Social) from August, 2011 to December, 2015.
ResultsThe clinical records of 745 patients were studied. The male:female ratio was 1.5:1, the mean age at the time of the event was 67.9 ± 13.7 years, and 93.4% (n = 696) of the patients had at least one risk factor. The mean number of risk factors was 2.61 ± 1.46, being high blood pressure the most prevalent (75.8%) and the most frequently found in women. Other high-frequency risk factors were: smoking, sedentary lifestyle, diabetes and hypercholesterolemia. Most events (61.4%) occurred during daytime, and partial anterior circulation infarcts were the most frequent (36.4%). The mean hospital stay was 8.98 ± 6.09 days, in-hospital mortality was 6.1% (n = 45), and almost 17,0% of patients presented complications during hospitalization.
ConclusionsThe socio-demographic profile, clinical characteristics, management, and outcomes of ischemic stroke patients treated at the Stroke Unit are similar to those described in other latitudes.
A nivel mundial, la enfermedad vascular cerebral (EVC) aguda constituye una de las principales causas de muerte en países desarrollados, la primordial razón de discapacidad, un origen de demencia en adultos, el motivo más frecuente de hospitalización neurológica y una fuente importante de reducción de años de vida1. En Latinoamérica, el ictus es considerado un problema de salud pública2 y en el 2013 Costa Rica reportó alrededor 1.300 muertes relacionadas3. La Organización Mundial de la Salud estima que ocurren 20,5 millones de ictus anuales en todo el mundo, de los cuales más de una cuarta parte son fatales. La información epidemiológica de la EVC se basa en estudios europeos y norteamericanos que establecen una incidencia anual de 200 casos por cada 100.000 habitantes; sin embargo, esta varía considerablemente según las distintas latitudes4,5. El ictus representa elevados costos económicos para la sociedad y los sistemas de salud, y tiene un gran impacto en la calidad de vida de los pacientes6.
El ictus de naturaleza isquémica es más frecuente, presentándose en un 80 a un 85% de todos los casos7. Los factores de riesgo de la EVC pueden ser no modificables, como: edad, sexo, infarto cerebral previo y antecedentes familiares; o bien modificables, como: hipertensión arterial (HTA), tabaquismo, alcohol, dislipidemias, diabetes mellitus (DM), estenosis carotidea, fibrilación auricular (FA) y sedentarismo8. La edad es el principal factor de riesgo, demostrándose un aumento de casos en mayores de 55 años, mientras que la HTA constituye el factor de riesgo modificable más importante9.
A pesar de que en el 2001 el 85,5% de todas las muertes por EVC ocurrieron en países en desarrollo y que el ictus constituye la segunda causa de muerte de las enfermedades del sistema circulatorio en los países centroamericanos3, la región cuenta con escasas publicaciones relacionadas al tema10-12. En Costa Rica, con excepción de esfuerzos aislados5, la carencia de datos que describan la población que presenta EVC aguda obliga a la adopción de parámetros ajenos, aspecto no conveniente debido a la existencia de factores predisponentes y patrones epidemiológicos según el grupo étnico y geográfico13. Debido a la importancia nacional y al impacto del ictus, este estudio busca identificar el perfil de los pacientes con ictus isquémico tratados en la Unidad de Ictus (UI) del Hospital San Juan de Dios (HSJD) de la Caja Costarricense de Seguro Social (CCSS) entre los años 2011 y 2015.
Pacientes y métodosSe realizó un estudio retrospectivo, observacional de registros médicos de pacientes con ictus isquémico según la Asociación Americana del Corazón/Asociación Americana del Ictus14, tratados desde el 2011 hasta el 2015 en la UI del Servicio de Neurología de un hospital de tercer nivel (centro asistencial especializado de referencia) de la CCSS. Se excluyeron de este análisis registros médicos de pacientes menores a 13 años, al no ser atendidos en este centro.
Las variables analizadas se clasificaron en 5 grupos: aspectos sociodemográficos, factores de riesgo, manejo del evento previo al ingreso, manifestaciones clínicas y características de la hospitalización. Dentro de los aspectos sociodemográficos se consideraron: edad, sexo, nivel educativo, condición laboral y lugar de residencia. Los factores de riesgo analizados fueron: HTA, DM, hipercolesterolemia, sedentarismo, tabaquismo, arritmia cardiaca por FA, antecedentes vasculares, ictus previo, cardiopatías y otros. Con respecto al manejo del evento previo al ingreso se valoraron: espacio temporal del evento, jornada al ingreso, intervención del servicio de urgencias 911, traslado en ambulancia y asistencia a otro centro. Las manifestaciones clínicas estudiadas fueron: clasificación topográfica según el Oxfordshire Community Stroke Project (OCSP) y deficiencias neurológicas focales (debilidad, trastornos del habla y disfunción sensitiva). Con relación al internamiento se estudiaron: días de estancia hospitalaria, atención en otras unidades, complicaciones, mortalidad hospitalaria y destino postegreso.
Se determinaron frecuencias absolutas y relativas de las variables categóricas y medidas de tendencia central y dispersión para las variables cuantitativas. Se realizaron correlaciones, comparaciones de variables categóricas entre grupos mediante la prueba de la chi cuadrado o prueba exacta de Fisher y contrastes de medias utilizando t de Student o ANOVA, previa comprobación de normalidad e igualdad de varianzas. En caso de no cumplirse estos supuestos, se utilizaron pruebas no paramétricas y un análisis post hoc. El análisis se realizó con el programa SPSS v. 22.0. (SPSS, Inc., Armonk, NY, EE. UU.) y se consideró estadísticamente significativo un valor de p < 0,05. Los gráficos se realizaron con Sigmaplot v 11.0 (Systat Software, San Jose, CA, EE. UU.). El presente protocolo se realizó en seguimiento a estándares éticos, principios de la declaración de Helsinki y fue aprobado por el Comité Ético Científico del HSJD (CCSS).
ResultadosSe identificaron 745 registros de pacientes con ictus isquémico tratados en la UI del HSJD (CCSS) entre el 2011 y el 2015. Estos corresponden a un 90,6% de la totalidad de eventos vasculares cerebrales agudos atendidos en dicha Unidad; en ningún caso se administró terapia trombolítica, ya que para ese periodo no se tenía disponible en el centro hospitalario.
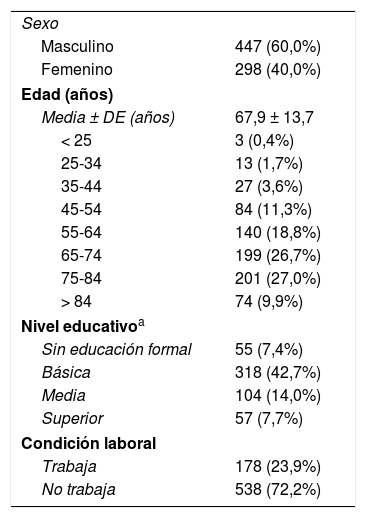
Sociodemográficamente, la población está compuesta mayoritariamente por hombres en una proporción de 1,5:1. La edad media ± desviación estándar en el momento del ingreso fue 67,9 ± 13,7 años, con un rango de 24 a 98 años, donde más del 50% (n = 400) presenta entre 65 y 84 años y el 93,7% (n = 698) era mayor a 45 años. El promedio de edad de los hombres es menor que el de las mujeres, 67,5 ± 13,2 y 68,6 ± 14,5 años, respectivamente; sin embargo, esta diferencia no fue significativa. La proporción hombre:mujer varía considerablemente según grupos de edad: antes de los 45 años fue muy cercana a 1,0, entre los 46 y 74 años fue de 1,8, en el intervalo entre los 75 y 84 años alcanzó 1,2; y posterior a los 85 años se ubicó en 0,9.
La población reside principalmente en la provincia de San José (96,4% n = 718), posee un nivel educativo básico y solo una cuarta parte presenta una condición laboral activa siendo este porcentaje significativamente mayor en los hombres (tabla 1).
Características sociodemográficas de los pacientes con ictus isquémico
| Sexo | |
| Masculino | 447 (60,0%) |
| Femenino | 298 (40,0%) |
| Edad (años) | |
| Media ± DE (años) | 67,9 ± 13,7 |
| < 25 | 3 (0,4%) |
| 25-34 | 13 (1,7%) |
| 35-44 | 27 (3,6%) |
| 45-54 | 84 (11,3%) |
| 55-64 | 140 (18,8%) |
| 65-74 | 199 (26,7%) |
| 75-84 | 201 (27,0%) |
| > 84 | 74 (9,9%) |
| Nivel educativoa | |
| Sin educación formal | 55 (7,4%) |
| Básica | 318 (42,7%) |
| Media | 104 (14,0%) |
| Superior | 57 (7,7%) |
| Condición laboral | |
| Trabaja | 178 (23,9%) |
| No trabaja | 538 (72,2%) |
Valores como cantidad y porcentaje si no se indica lo contrario.
DE: desviación estándar.
Los pacientes presentaron en promedio 2,61 ± 1,46 factores de riesgo, con un rango entre 0 y 7, donde el 6,58% (n = 49) no presentó factores de riesgo, mientras que el 76,5% (n = 570) presentaba al menos 2. No hubo diferencia entre la cantidad de factores de riesgo y el sexo o el nivel educativo.
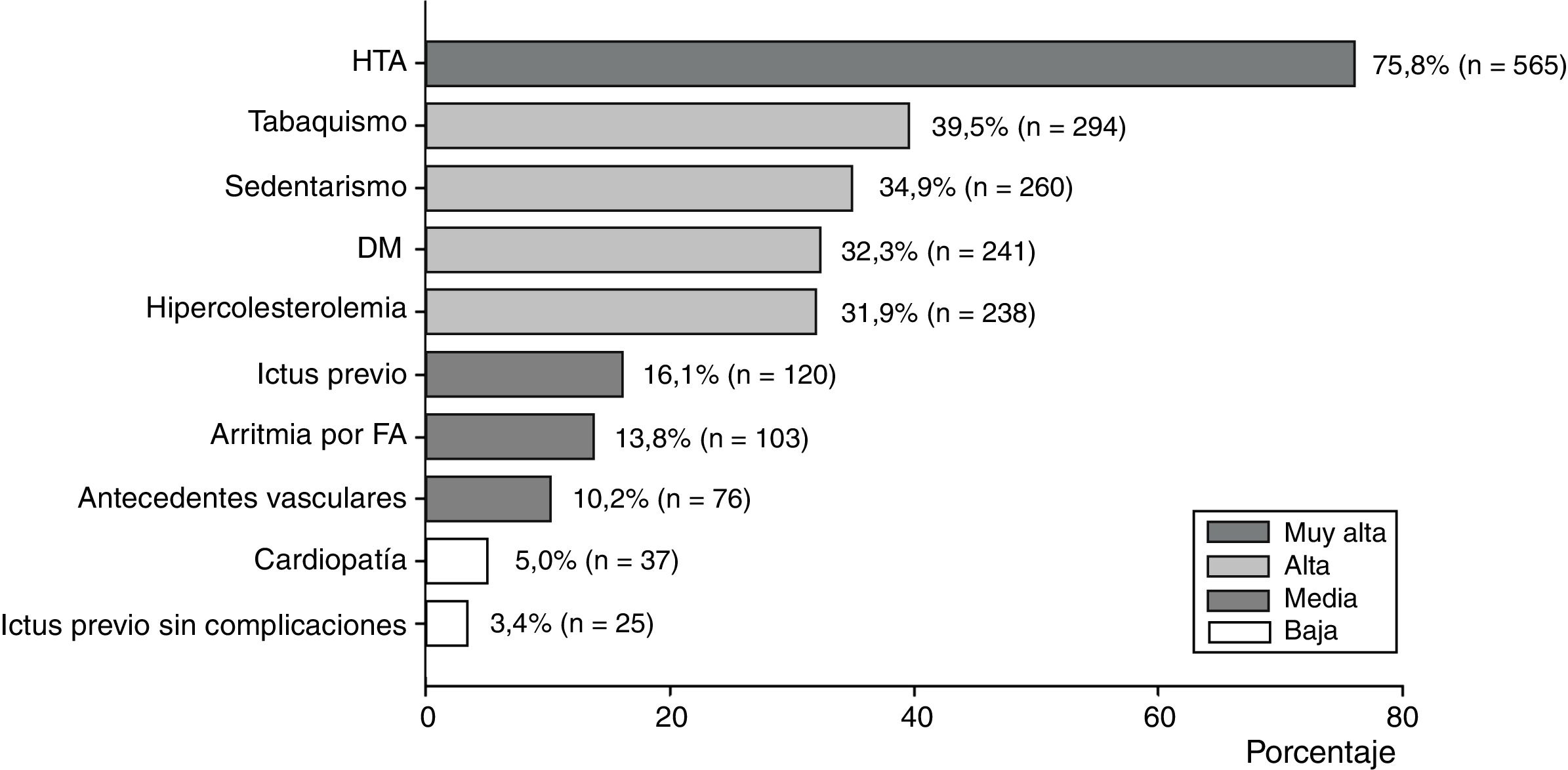
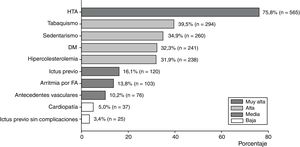
Según su frecuencia porcentual en los pacientes, los factores de riesgo se clasificaron en: muy alta (más del 60%), alta (entre el 60 y el 30%), media (entre menos del 30 y 10%) y baja (menos de 10%). Presente en el 75,8% de los pacientes, la HTA fue el factor de riesgo de mayor prevalencia. Los factores de riesgo de alta frecuencia fueron: tabaquismo, sedentarismo, DM e hipercolesterolemia, mientras que antecedentes de ictus previo, arritmias por FA y antecedentes vasculares presentaron una frecuencia media. Los de baja frecuencia incluyen: cardiopatías y antecedentes de ictus previo sin consecuencias (fig. 1). Los pacientes que nunca habían tenido un ictus presentaron una edad menor que aquellos con evento cerebrovascular recurrente (67,8 ± 13,5 y 71,4 ± 14,8 años, respectivamente), sin embargo, esta diferencia no fue significativa.
Con excepción del tabaquismo, que se asoció significativamente al sexo masculino (51,4% contra 21,4%, p < 0,005), y la HTA, la cual fue más frecuente en mujeres (81,9 contra 71,8%, p = 0,007), no se encontró diferencia significativa en la prevalencia de los otros factores de riesgo según sexo, aunque la DM, la hipercolesterolemia, los antecedentes vasculares y las arritmias por FA se observaron más frecuentemente en mujeres.
De los eventos que contaban con registro de la hora de inicio del ictus (n = 572), el 61,4% (n = 351) ocurren durante el día y en el 42,1% (n = 222) de los eventos que contaban con registro de traslado (n = 527) se dio en ambulancia. La admisión de los pacientes al centro hospitalario se realiza de forma casi equivalente entre jornada ordinaria y extraordinaria, menos de una tercera parte utiliza el servicio de urgencias 911 para reportar el evento, cerca de la mitad (48,9%) acudió inicialmente a un centro asistencial de primer o segundo nivel y en el 84,0% (n = 503) el hogar constituye el principal destino postegreso.
Con respecto a la clasificación topográfica del ictus, la mayoría corresponde a parciales de circulación anterior (PACI) con un 36,4%, le siguen los lacunares (LACI) con 33,2%, el ictus de circulación posterior (PoCI) con 16,2% y, por último, los completos de circulación anterior (TACI) con una frecuencia del 14,2%. La clasificación topográfica no evidencia una diferencia significativa según sexo (tabla 2).
Clasificación topográfica de los ictus isquémicos
| Clasificación topográfica | Hombre | Mujer | Total |
|---|---|---|---|
| PACI | 143 (20,9%) | 106 (15,5%) | 249 (36,4%) |
| LACI | 134 (19,6%) | 93 (13,6%) | 227 (33,2%) |
| PoCI | 83 (12,1%) | 28 (4,1%) | 111 (16,2%) |
| TACI | 52 (7,6%) | 45 (6,6%) | 97 (14,2%) |
Valores como cantidad y porcentaje.
LACI: ictus lacunar; PACI: ictus parcial de circulación anterior; PoCI: ictus de circulación posterior; TACI: ictus completo de circulación anterior.
Al ingreso, el 74,8% (n = 498) de los pacientes presentó síntomas de debilidad, el 55,4% (n = 369) trastornos del habla y el 14,7% (n = 98) alteraciones sensitivas.
La estancia hospitalaria promedio de los pacientes en la UI fue de 8,98 ± 6,09 días, con una mediana de 7 y un rango entre 1 y 37 días. No se identificó diferencia entre la estancia hospitalaria y el sexo o la edad del paciente. El 33,7% (n = 251) recibió atención en otras unidades del centro hospitalario al salir de la UI.
El 16,5% de los pacientes presentó complicaciones durante su internamiento; no hubo diferencia en la cantidad de complicaciones y el sexo. Se observó una correlación entre el número de complicaciones y la edad (p = 0,005), evidenciando un mayor número de complicaciones en edades avanzadas y en internamientos prolongados; sin embargo, la diferencia encontrada no fue significativa. El 55,5% de los pacientes que fallecen durante la hospitalización presentaron al menos una complicación, evidenciando una diferencia significativa entre la mortalidad y la cantidad de complicaciones durante el internamiento.
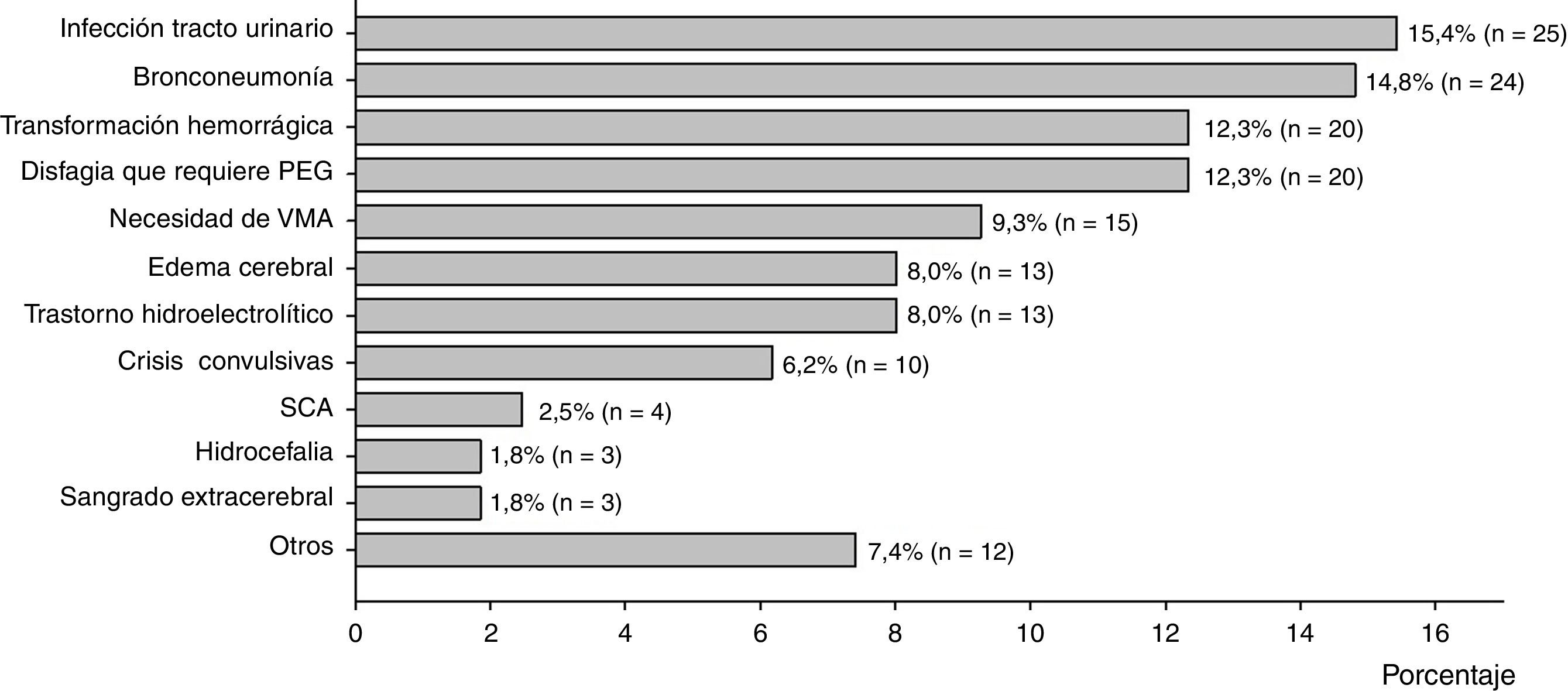
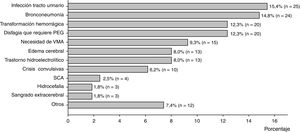
Las principales complicaciones durante la hospitalización fueron: infecciones de tracto urinario, bronconeumonía, transformación hemorrágica, disfagia que requiere de gastrostomía endoscópica percutánea y necesidad de ventilación mecánica asistida por alteraciones diversas. Otras complicaciones incluyen: úlceras por decúbito, trombosis venosa profunda, flebitis y broncoaspiración (fig. 2).
El 6,1% (n = 45) de los pacientes fallecen durante la hospitalización; se observó una diferencia significativa entre la mortalidad y la edad del paciente (p = 0,004) y el análisis de correlación (p = 0,004) reveló una asociación baja entre variables (ρ = 0,107). El fallecimiento durante la hospitalización no presentó asociación con el número de factores de riesgo, presencia de HTA, días de internamiento o sexo del paciente. Del total de defunciones, el 37,8% (n = 17) se asocia a causas neurológicas, donde complicaciones por edema cerebral y el aumento de la presión intracraneal son las principales; el 62,2% (n=28) de los fallecimientos se asocian a otra etiología, fundamentalmente sepsis por bronconeumonía.
DiscusiónDe la totalidad de eventos vasculares cerebrales agudos, el porcentaje de accidentes isquémicos identificados en la presente investigación (90,6%) está en concordancia con lo identificado en poblaciones latinoamericanas con predominio de ascendencia europea15,16.
La edad promedio de los pacientes es equivalente a la reportada en otras investigaciones de la región17, así como los hallazgos obtenidos con respecto a los rangos de edad de mayor frecuencia18, donde a su vez se comprueba que la incidencia de la enfermedad es mayor a partir de los 60 años. Aunque en la presente investigación no se observa una diferencia significativa entre géneros con relación a la edad del evento, esta es menor en los hombres, aspecto que ha sido ampliamente descrito19.
Al igual que en la generalidad de los estudios epidemiológicos, se reporta una mayor incidencia de la EVC isquémica en el sexo masculino para la mayoría de los grupos de edad, donde la proporción identificada (1,5:1) coincide con lo descrito9,20. La caída en la relación de incidencia hombre mujer al aumentar la edad y la inversión de la misma para edades superiores a los 85 años es conforme con otras investigaciones19.
Estudios publicados han identificado una asociación entre el componente socioeconómico, comprendido por nivel educativo, estado laboral e ingreso económico, y la probabilidad de acontecer enfermedades vasculares, donde un menor nivel socioeconómico se relaciona con una mayor incidencia y mortalidad del ictus21. Sin embargo, en nuestro caso, para los pacientes que ya presentaron el evento isquémico no se encontró diferencia entre la cantidad de factores de riesgo y el nivel educativo. En distintos países latinoamericanos situaciones similares han sido reportadas para las enfermedades vasculares al considerar individualmente los componentes socioeconómicos22,23.
Al igual que en la nuestra, la mayoría de investigaciones identifica la HTA como el factor de riesgo más importante en la EVC de naturaleza isquémica. Otros factores de riesgo de alta frecuencia también identificados, como tabaquismo, DM, sedentarismo, e hipercolesterolemia, forman parte de las principales condiciones reportadas que aumentan la probabilidad de presentar un ictus9,24. A su vez, las diferencias determinadas en cuanto a HTA y tabaquismo según sexo han sido descritas en otros estudios25,26.
Es más frecuente que ictus de naturaleza isquémica ocurran durante el día específicamente durante las horas de la mañana27,28, aspecto que pudimos constatar.
La presente investigación está en concordancia con estudios previos donde se indica que menos de la mitad los pacientes con ictus utilizan los servicios de urgencia y son trasladados al hospital en ambulancia29,30. Recientemente, en otras latitudes, dicho porcentaje ha aumentado; sin embargo, la utilización de servicios de urgencia para el traslado al centro hospitalario en estos pacientes se ve muy influida por aspectos culturales y educativos31.
Con respecto a la clasificación topográfica, los porcentajes encontrados según el tipo de ictus son similares a los reportados en otros estudios donde el PACI es el más frecuente y el TACI es el más escaso; y no se evidencia asociación según sexo16,32,33. En la presente investigación los signos neurológicos focales agudos de ingreso coinciden con los comúnmente descritos y utilizados en el diagnóstico diferencial del evento vascular cerebral34.
El porcentaje de pacientes tratados por ictus isquémico que fallecen en la UI del HSJD (CCSS) coincide con el límite inferior de la mortalidad intrahospitalaria estimada en la mayoría de estudios, donde el evento isquémico sin trombólisis presenta la menor mortalidad35-37. De la misma manera, la tasa de mortalidad por sexo no muestra diferencias significativas25.
Así mismo, de conformidad con otras investigaciones, la estancia hospitalaria en la UI se encuentra dentro de los intervalos descritos y no se ve afectada por la edad o el sexo37-39. Igualmente, la presente investigación identifica la edad como un factor pronóstico de corto plazo de importancia37,38 y la baja asociación entre variables indica la influencia de otros factores en la mortalidad.
Generalmente, el porcentaje de complicaciones observado en otras investigaciones es mayor40 al identificado por nosotros, diferencia posiblemente atribuible a la falta de un procedimiento estándar para el registro de complicaciones. A pesar de eso, el aumento de complicaciones con la edad y la naturaleza de las mismas no difieren de la literatura, donde las infecciones de tracto urinario y vías respiratorias constituyen las comorbilidades más frecuentes40,41. Otras complicaciones, como la transformación hemorrágica, las crisis convulsivas, los trastornos hidroelectrolíticos y la necesidad de gastrostomía endoscópica percutánea y de ventilación mecánica asistida son, a su vez, frecuentes42,43.
La presente investigación posee gran relevancia ya que caracteriza el comportamiento del ictus isquémico en un hospital especializado de referencia en América Latina, una de las enfermedades neurológicas de alta incidencia en la región, la cual cuenta con pocos estudios de este tipo.
Conflicto de interesesEl Dr. Henríquez-Varela ha impartido charlas para Abbott, Merck, Novartis y Roche. La Dra. Rojas-Villalobos es MSL de Novartis.
A Ericka Araya-Cárdenas.