El síndrome de médula anclada es una malformación de la región caudal de la columna vertebral de inicio inhabitual en la vida adulta. Provoca ocupación de espacio que compromete raíces y médula caudal, resultando en un trastorno variable de la marcha de progresión lenta y asimétrica.
Casos clínicosPresentamos 4 pacientes adultos diagnosticados en el área de Albacete en 2009 con características clínicas típicas, neuroimagen demostrativa, estigmas cutáneos específicos y electrodiagnóstico confirmatorio de síndrome de médula anclada, así como evolución clínica y tratamiento requerido en todos los casos. En los 4 pacientes realizamos estudio de la vía motora piramidal mediante técnica de estimulación magnética transcraneal, aportando en todos ellos una buena tipificación del proceso, incluso en alguno en momentos incipientes de su desarrollo.
ConclusionesPresentamos 4 individuos con síndrome de médula anclada de inicio sintomático en la vida adulta. En todos ellos los estigmas de la piel orientaron en el diagnóstico. La evaluación de la vía motora mediante electromiografía, y especialmente estimulación magnética, ayudaron a la caracterización, así como a la diferenciación de otras enfermedades que pudieran provocar confusión, en especial enfermedad de motoneurona. La electrofisiología es un instrumento eficiente que puede facilitar el manejo del síndrome de médula anclada.
Tethered cord syndrome is a malformation of the spine start flow uncommon in adulthood. Root causes commitment and conus medullaris, resulting in a slow and lopsided variable disorder, especially walking.
Clinical cases4 adults with typical clinical features, neuroimaging demonstration, specific cutaneous stigmata confirmatory electrodiagnostic and developments and treatments. In every study conducted pyramidal motor pathway by transcranial magnetic stimulation technique, obtaining a good offense, even in some cases emerging at a time.
ConclusionsWe present 4 patients with tethered cord syndrome started in adulthood. All had skin stigmata. The electromyography and transcranial magnetic stimulation, especially lumbar showed adequate characterization and differential diagnosis. Electrophysiology is an efficient exploration and it can facilitate the diagnosis and management of tethered cord syndrome.
El síndrome de médula anclada (SMA) de inicio en la vida adulta constituye un raro conjunto de manifestaciones resultado de diversas malformaciones regionales de la médula caudal. Provoca inmovilidad estructural por defecto del cierre óseo y/ o medular caudal, y la consecuente fijación de estructuras intracanaliculares, es decir, una médula fija dentro de una columna en crecimiento. Pueden ser procesos abiertos, como el meningocele o el mielomeningocele, o cerrados en los que es habitual encontrar asociados lipomas o quistes dermoides. El mecanismo responsable del daño neurológico reside en las alteraciones crónicas y progresivas de la irrigación médulo-radicular por procesos de elongación y/ o compresión que conllevan con el tiempo una disfunción neuronal regional1.
El SMA suele diagnosticarse en la infancia y solo en raras ocasiones en adultos. Los afectados presentan debilidad progresiva y amiotrofia asimétrica en piernas, hipoarreflexia, a veces trastornos sensitivos poco significativos y en algunos piramidalismo como resultado del conflicto por tracción en las regiones más caudales de la médula.
El estudio de cualquier lesión focal de la vía piramidal mediante estimulación magnética transcraneal (EMT) está considerado un método de valoración funcional motora informativo. Esto es así incluso para procesos oligosintomáticos o en aquellos en los que no se evidencien todavía signos clínicos de enfermedad2–5. Los parámetros más importantes a evaluar son latencias, que viene a ser el tiempo transcurrido entre el estímulo y el músculo diana. Metodológicamente es un método simple que consiste en la estimulación del córtex motor primario en el cuero cabelludo y de la médula cervical y lumbar en el territorio correspondiente (niveles de columna vertebral correspondiente). El período que se tarda en recorrer la vía piramidal desde el córtex y el punto cervical o lumbar constituye el tiempo de conducción central (TCC) córtico-cervical o córtico-lumbar, respectivamente. El estímulo es indoloro, inocuo y sencillo, lo que convierte esta técnica, además de en muy sensible, en una herramienta de gran eficiencia.
Presentamos 4 casos de SMA iniciados en la vida adulta en el área de Albacete (España) en el año 2009 en los que valoramos clínica, neuroimagen y neurofisiología, incluyendo EMT, y revisamos la bibliografía sobre el tema.
Casos clínicosCaso 1Paciente varón de 31 años, español, que acudió a consulta por trastorno progresivo de la marcha con pérdida de masa muscular en la pierna derecha en los últimos tres años. No refirió antecedentes familiares o personales de interés. En ningún momento ha presentado calambres o contracturas musculares, sintomatología sensitiva relevante en las piernas, alteraciones esfinterianas, lumbalgia o cérvico-dorsalgia. En la exploración neurológica las funciones corticales y los pares craneales fueron normales. Se objetivaron pies cavos, y desde el punto de vista motor una debilidad importante en la pierna derecha, en flexión plantar de tobillo-dedos 0-1/ 5 (Medical Research Council), en flexión dorsal y eversión 3/ 5, en flexión de rodilla 3/ 5, en extensión de rodilla 4/ 5. Asimismo presentó amiotrofia derecha muy marcada de la región gemelar, e importante aunque en menor medida pretibial. Era significativa la hiperreflexia de miembros inferiors, con aumento de área reflexógena, algo más marcada en la pierna izquierda, con difusión llamativa a la extremidad contralateral, así como fasciculaciones en la musculatura afectada derecha. El reflejo cutáneo plantar era bilateralmente indiferente, y no se encontraron alteraciones en la exploración de las sensibilidades ni tampoco ataxia.
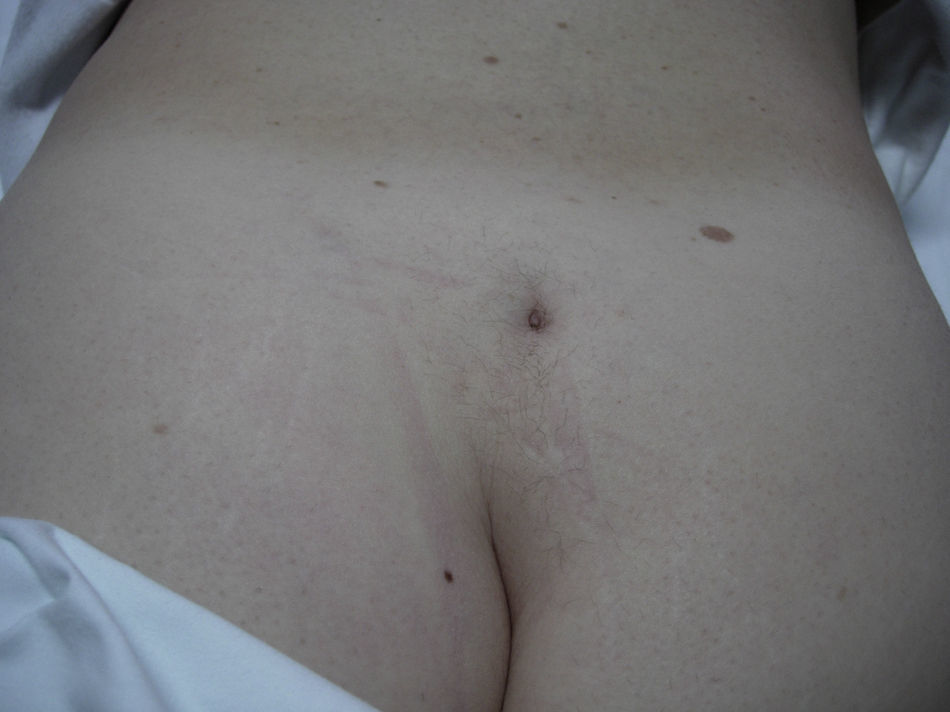
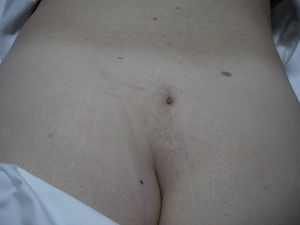
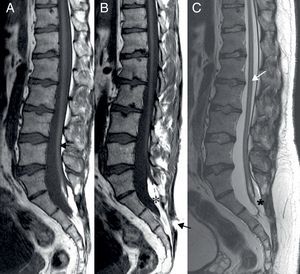
En la piel de la región sacra, en la línea media, el paciente mostró un orificio cutáneo del tracto fibroso (fig. 1), hallazgo que en los primeros exámenes no fue descubierto. Las resonancias magnéticas nuclear (RMN), craneal y cérvico-torácica fueron normales. Sin embargo, en la RMN lumbo-sacra (fig. 2) se apreció un lipoma de unos 3cm, posterior a S1-S2, junto a espina bífida por detrás de S3, con comunicación de la grasa del espacio epidural posterior por un fino trayecto con la piel, comunicado con el orificio antes descrito sin evidencia de mielomeningocele. El paciente fue sometido a tratamiento rehabilitador, tras el cual mejoró de manera muy significativa, en especial en su funcionalidad motora. En la actualidad sigue revisiones periódicas en el Servicio de Rehabilitación.
Clínica: paciente 3.
Izquierda: A unos 3cm por encima del surco interglúteo en la línea media presenta una depresión bien delimitada, de unos 6mm de diámetro mayor, que profundiza 3-4mm, compatible con hoyuelo atípico en el contexto de disrafismo espinal. No se observa pelo terminal.
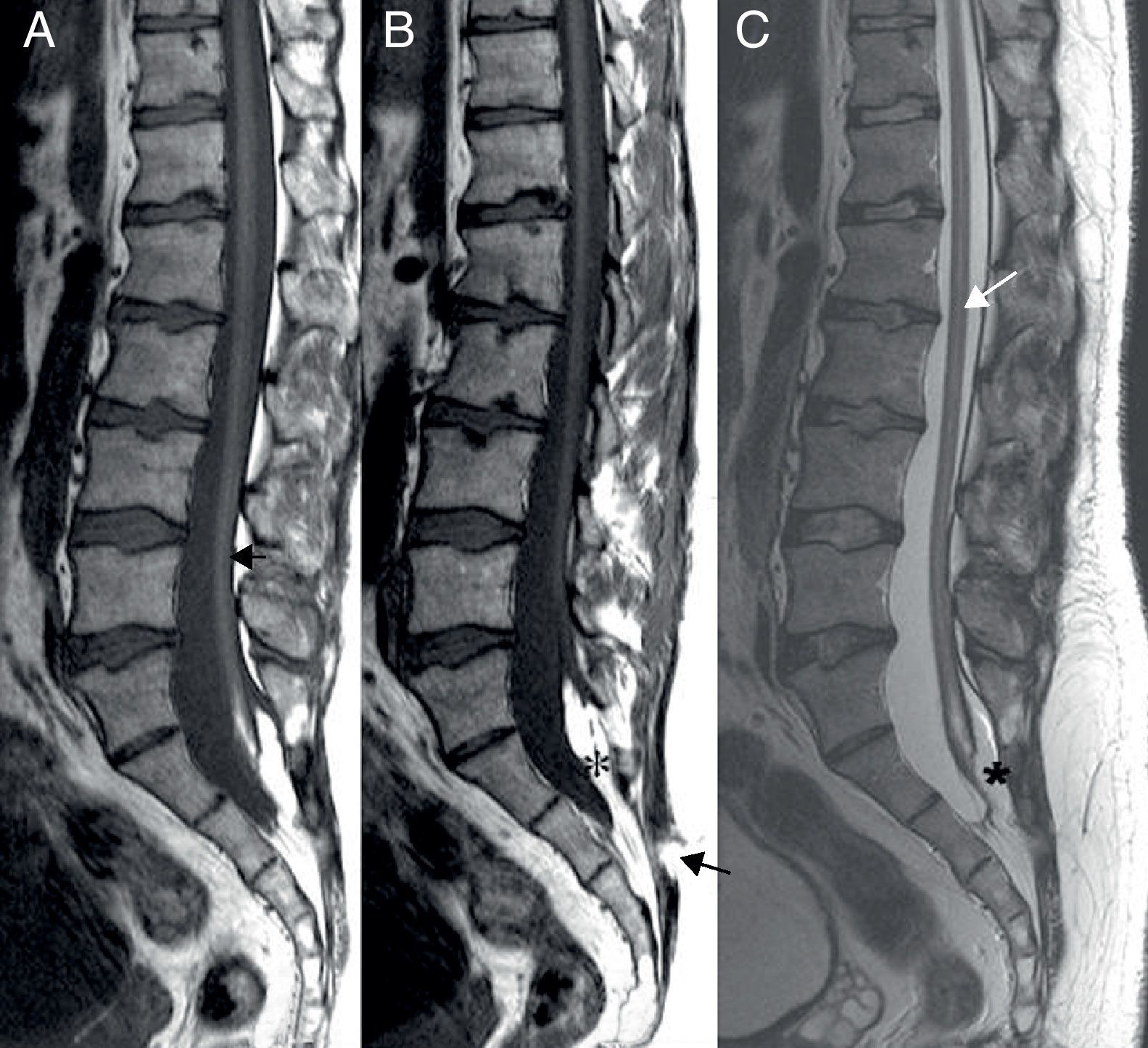
RMN. A, B. Sagital SE T1.Terminación del cono medular (flecha) por detrás de S1 en un lipoma (*).
B. Sagital SE T1. Espina bífida oculta en S3 (flecha).
C. Sagital SE T2. Terminación del cono medular por detrás de S1 en un lipoma (*). Canal central dilatado en T12 por leve hidromielia o mielomalacia (flecha).
Varón de 30 años, deportista habitual (atletismo), que fue remitido por trastorno progresivo de la marcha y atrofia muscular de pierna izquierda desde hacía al menos dos años. El inicio fue insidioso, indoloro, sin síntomas sensitivos ni esfinterianos asociados. La exploración neurológica demostró debilidad en la flexión dorsal de pie izquierdo 4/ 5 y flexión plantar de dedos-pie 2-3/ 5 y flexión de rodilla izquierda 4/ 5, arreflexia aquílea izquierda y evidente amiotrofia plantar y de compartimentos pretibial y tibial posterior de pierna izquierda, y en menor medida de la derecha. No presentó fasciculaciones, piramidalismo o signos de irritación radicular. El resto de la exploración neurológica fue completamente normal. En la RMN se identificó imagen de formación ovoidea bien delimitada, hiperintensa en secuencias T1, localizada en saco tecal en su lado izquierdo a nivel L2-L3, correlacionable con lipoma interespinal, condicionando el aspecto de médula anclada. El Servicio de Neurocirugía realizó laminectomía y extirpación de lipoma con desanclaje de filum terminale. En el seguimiento el paciente manifestó dolor lumbar y disestesias dolorosas en la pierna izquierda, pero especialmente no se evidenció recuperación de la flexión dorsal del pie. Los datos clínicos, y en especial la última resonancia, no permitieron determinar claramente el éxito del desanclaje. Sigue revisiones periódicas en el Servicio de Rehabilitación.
Caso 3Mujer de 52 años remitida por lumbociatalgia crónica bilateral y trastorno sensitivo parestésico continuo en la pierna derecha. La paciente presentó en al menos 4 ocasiones, en los últimos 5 años, ciatalgia relacionada con esfuerzos o posturas y parestesias en la región latero-distal de la pierna derecha. Nunca tuvo debilidad, trastorno de la marcha o alteraciones esfinterianas. En la exploración neurológica tan solo se evidenció arreflexia aquílea bilateral, sin otro hallazgo de interés. La RMN mostró médula anclada con lipoma del filum terminale. Se desechó la cirugía ante la escasa repercusión clínica. Se sigue su evolución en consultas externas.
Caso 4Varón de 34 años remitido por trastorno progresivo de la marcha por debilidad en la pierna derecha desde hacía varios años, y ocasional lumbociatalgia derecha sin parestesias. También en la región sacra, al nivel de línea media, se apreció un meningocele. En la exploración neurológica se objetivó en la pierna derecha paresia 2/ 5 en flexión de dedos-pie, eversión-inversión, con hipoarreflexia e intensa amiotrofia pretibial y pedia, así como marcha en estepaje. La RMN lumbo-sacra asimismo mostró médula anclada con lipoma del filum terminale. El paciente experimentó mejoría de su cuadro doloroso lumbar de manera espontánea, y fue remitido a rehabilitación con buena evolución funcional hasta hoy.
Estudio neurofisiológicoEn los 4 pacientes se realizó bilateralmente electromiografía con aguja coaxial en los músculos tibialis anterior, peroneus longus, tensor de fascia lata, gastrocnemius medialis y lateralis, vastus medialis y rectus femoris, y electroneurografía motora de nervios tibial posterior y peroneal y sensitiva (antidrómicos registrados con aguja subdermal) de sural y peroneal superficial. Asimismo se realizó estudio de la vía piramidal mediante estimulación magnética registrando en I interosseus dorsalis, rectus femoris, tibialis anterior y abductor hallucis de ambas extremidades, estimulando en córtex, región cervical y lumbar. Las señales EMG (PEM) fueron amplificadas usando un XLTEK protektor (2008). Utilizamos, asimismo, un estimulador magnético Magstim 200 (the Magstim Co, Withland, Dyfed, UK). El coil se situó sobre el vértex con el paciente en reposo, activando el músculo target no más de un 20% de su actividad máxima, determinado con manometría.
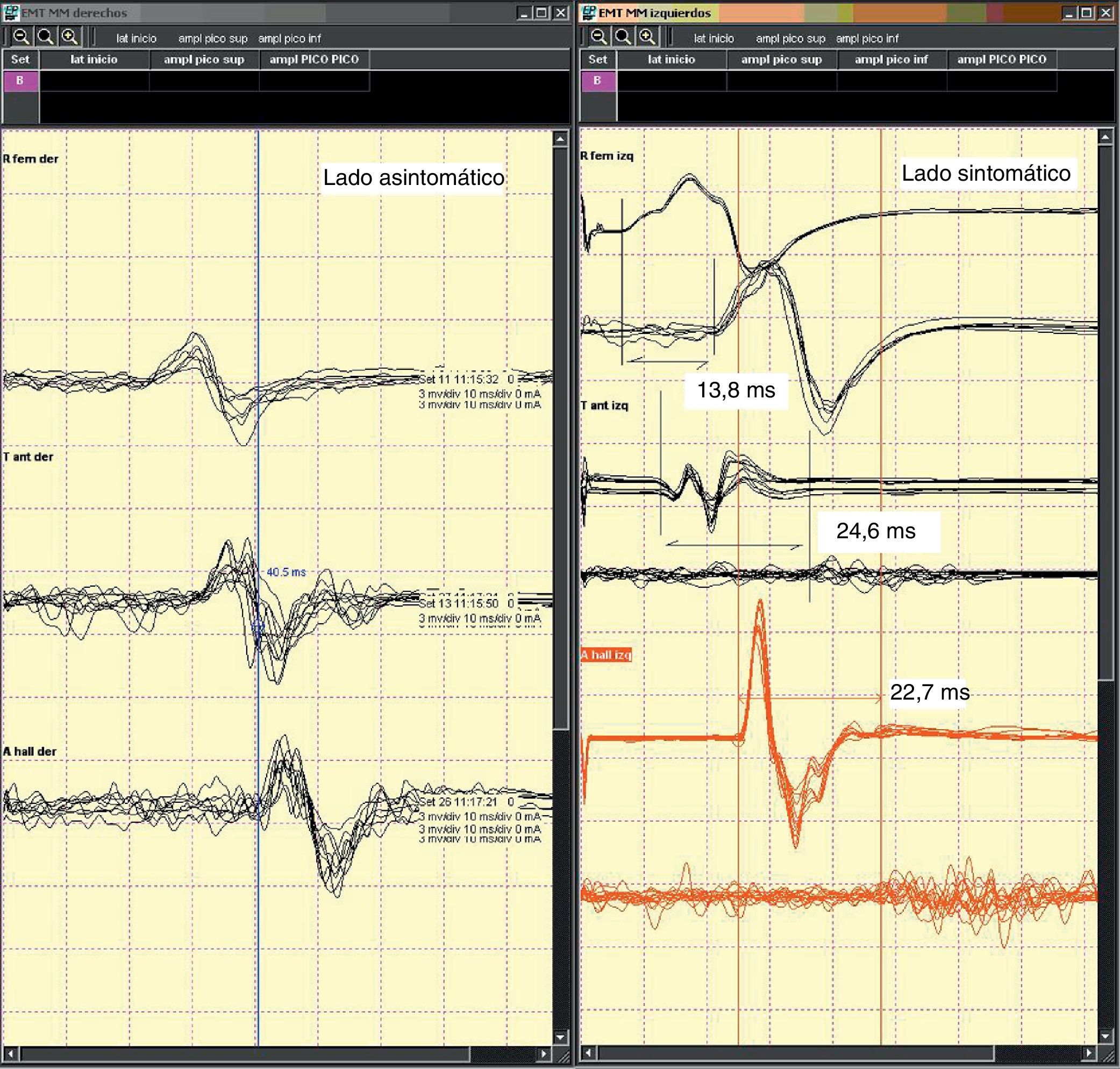
En todos ellos se evidenció lesión neurogénica de larga evolución, preganglionar y distribución miotómica, en los pacientes 2 y 4 sobre todo afectando de manera severa la raíz L5 unilateralmente, y en los pacientes 1 y 3 la raíz S1 de manera asimétrica, de intensidad severa en 1 y leve en 3. En todos se objetivó una alteración segmentaria de la conducción motora a miembros inferiores, compatible con afectación lumbar radicular intracanalicular. Inicialmente comprobamos la completa normalidad de los parámetros en el estudio de la vía córtico-espinal registrando en miembros superiores. Las características lesionales encontradas en inferiores se caracterizaron por la presencia de daño axonal, definido especialmente por la pérdida de amplitud del potencial con estímulo lumbar generado en proximidades de agujero de conjunción, así como del cortical, o muy probablemente desmielinizantes si el hallazgo predominante fuera un tiempo de conducción central prolongado con preservación del potencial periférico. Los hallazgos encontrados en los pacientes 1, 2 y 4 fueron de ambos tipos, es decir mixtos, y en el paciente 3 más desmielinizantes (fig. 3). Otro dato de interés fue la aparición de aumentos significativos del tiempo de conducción central en otras raíces no implicadas clínicamente.
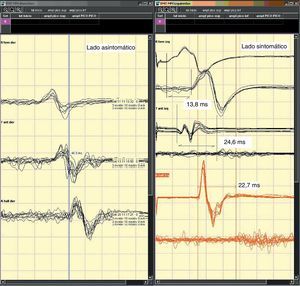
EM: estudio mediante EM del paciente 2. En el lado izquierdo el lado asintomático y en el derecho el sintomático.
Izquierda: registro en rectus femoris, tibialis anterior, abductor hallucis. Las latencias globales con estímulo en córtex parasagital eran de 23,5 msg, 32,5 msg y 40,9 msg, respectivamente. Para tibialis anterior y abductor hallucis puede considerarse una latencia ligeramente patológica si tenemos en cuenta la altura del paciente (155 cm).
Derecha: 2 primeros registros en rectus femoris, los 2 siguientes en tibialis anterior, y los 2 últimos en abductor hallucis. El primer potencial de cada nivel es con estímulo lumbar y el segundo cortical.
El TCC era normal para rectus femoris. El registro sobre tibialis anterior demostraba una importante caída de amplitud, un TCC prolongado, además de la llamativa dispersión y degradación el potencial cortical. El registro de abductor hallucis mostraba un potencial con estímulo lumbar de gran amplitud, homogéneo, mientras que el cortical era muy disperso, con importante pérdida de amplitud y un TCC prolongado también de manera significativa.
Presentamos 4 pacientes con evidencia clínica y radiológica de SMA de inicio sintomático en la vida adulta. El estudio neurofisiológico mediante EMG, ENG y EMT en los 4 pacientes confirmó la presencia de daño neurológico, pero sobre todo caracterizó la lesión focal radicular y medular caudal, además de descartar otros procesos que pudieran plantear confusión diagnóstica. La expresión clínica del SMA, en especial por la debilidad progresiva, las fasciculaciones y los signos piramidales, puede inducir diagnósticos erróneos como el de enfermedad de motoneurona (EMN), especialmente importante por la alarma que suscita. Los datos que obtenemos de una buena historia clínica y de una exploración neurológica rigurosa, apoyados en la RMN y los estudios electrofisiológicos, permiten una diferenciación bastante rotunda de los dos procesos. En ese sentido la presencia de estigmas en la piel de la región media lumbosacra constituye un signo muy orientativo de SMA, y que en todos nuestros pacientes estuvo presente.
El diagnóstico diferencial de SMA incluye EMN, neuropatía hereditaria, plexopatía, neuropatía peroneal y miopatías distales. En todos ellos la EMG y ENG constituyen instrumentos diagnósticos valiosos, probablemente determinantes en el diagnóstico final. En nuestros pacientes demostramos denervación crónica de distribución miotómica preganglionar, indicativa de polirradiculopatía lumbosacra de larga evolución. El estudio de la vía motora con EMT objetivó una lesión segmentaria asimétrica en territorios caudales médulo-radiculares, rostrales al agujero de conjunción, axonal pero con componente desmielinizante. Todo ello apoyó la localización del proceso en la región intracanalicular caudal lumbo-sacra. Las características obtenidas son más compatibles con afectaciones crónicas del sistema nervioso periférico, en los que los mecanismos más relacionables son compresión o elongación mantenidas, así como isquemia crónica o repetida.
La RMN, técnica de elección en SMA, ofrece datos diagnósticos bien definidos1,6. La sensibilidad es tan elevada que en casos en los que la exploración radiológica basal fuera normal y la sospecha clínica alta, se hace recomendable la realización de RMN en prono/supinación para valorar la movilidad del cono medular y del filum terminale. Los hallazgos más habituales son el descenso por debajo de L2-3 y desplazamiento posterior del cono medular y del filum contra el plano dural, así como la presencia de otras disrafias en el canal sacro como lipomas, quistes dermoides1,6 o banda fibrosa7. Por el contrario, la RMN no es una exploración especialmente rentable en el diagnóstico de EMN por su baja sensibilidad, aunque es una exploración imprescindible para la diferenciación de mielopatía cervical.
La EMT en mielopatías segmentarias se considera un método de alto rendimiento, más sensible que los potenciales evocados somatosensoriales, sobre todo si están afectadas regiones antero-laterales de la médula, como ocurre en la mielopatía cervical osteoartrósica8–10. Permite valorar disfunción en pacientes asintomáticos o con mielopatía incipiente o subclínica8–11, ayuda a cuantificar6 y aporta información sobre el mecanismo fisiopatológico1. En general, se acepta que la EMT en lesiones focales medulares supera en sensibilidad los resultados diagnósticos en la evaluación de disfunción motora piramidal segmentaria a la que puede ofrecer la RMN2. Asimismo, y como ya comentamos, ayuda al diagnóstico diferencial, especialmente con respecto a EMN. En EMN pueden apreciarse retrasos en la conducción motora piramidal poco significativos, apenas de milisegundos, relacionados con la pérdida de motoneuronas; sin embargo en enfermedades segmentarias focales piramidales, incluso poco o nada sintomáticas, muestra retrasos de gran significación, habitualmente de algunas decenas de milisegundos, como ocurrió en nuestros pacientes (fig. 3). La proporción de axones dañados con respecto a normofuncionantes es el elemento clave en esta semiología, de tal modo que pocos axones enfermos provocan poca sintomatología clínica en el paciente, y sin embargo mucha semiología electrofisiológica en EMT en función de un fenómeno físico eléctrico denominado «cancelación de fase».
En conclusión, el SMA es un proceso de evolución progresiva e insidiosa, habitualmente indoloro, que pese a ser infrecuente en el adulto debe ser tenido en cuenta en trastornos de la marcha por ser una enfermedad potencialmente tratable. Es por tanto recomendable en estos pacientes un examen clínico exhaustivo, general y neurológico, que además incluya exploraciones complementarias. La EMT ha demostrado ser una exploración de gran sensibilidad y especificidad en patologías focales de la vía motora córtico-espinal, que ayuda a una buena caracterización de procesos estructurales segmentarios medulares o médulo-radiculares. En cualquier caso, y a este respecto, es recomendable un estudio prospectivo amplio que lo corrobore.