El tiempo de inicio de anticoagulación (TI-ACO) después del ataque cerebrovascular cardioembólico es controvertido, no existe evidencia suficiente sobre el momento oportuno para comenzarla.
ObjetivosConocer los criterios utilizados por los neurólogos en Argentina para establecer el TI-ACO en ataque cerebrovascular cardioembólico.
Materiales y métodosEstudio observacional, transversal mediante una encuesta autoadministrada, anónima, distribuida por el correo electrónico de la Sociedad Neurológica Argentina y redes sociales, entre febrero-julio de 2017.
ResultadosSe envió la encuesta a 762 neurólogos, obteniéndose 101 respuestas. La edad fue 38,2+/-8,45 años, 49% mujeres, 39,60% de la ciudad de Buenos Aires, 60,40% de las provincias. El 48,51% tienen >10 años de ejercicio, el 83,17% refirieron decidir sobre el TI-ACO. Esta decisión es mayormente tomada por neurología y al menos una especialidad más, siendo «neurólogo-hematólogo» la combinación predominante (41%). Al enumerar libremente factores considerados principalmente para TI-ACO, refirieron: tamaño del infarto (55,95%), transformación hemorrágica (28,57%), «etiologías» (27,38%), edad (26,19%) y tiempo de evolución (19,05%). Respecto al TI-ACO, ante un paciente considerado de «bajo riesgo» de sangrado, el promedio de inicio de anticoagulación fue 4,73+/-3,96 días; en los de «alto riesgo» fue 13,39+/-6,03 días. Preferentemente utilizan antivitamina-K (70,37%). El 45,24% realizan una neuroimagen rutinariamente previo al inicio de anticoagulación.
ConclusionesLas opiniones recabadas muestran una actitud hacia una ACO precoz. Las variables principalmente consideradas fueron: etiología, extensión del infarto y transformación hemorrágica. Este estudio permite dimensionar las conductas tomadas en nuestro medio, representando una medida inicial para el abordaje del problema.
Timing of anticoagulation (TI-ACO) after cardioembolic stroke is controversial. There is not enough evidence about the opportune moment to start it.
ObjectiveTo know the criteria of Argentinian neurologists to establish TI-ACO in cardioembolic stroke.
Material and methodsObservational, cross-sectional study using a self-administered anonymous survey distributed by e-mail by Sociedad Argentina de Neurología and social networks between February and July 2017.
ResultsThe survey was sent to 762 neurologists, obtaining 101 responses. The median age was 38.2+/-8.45 years, 49% women, 39.60% were from city of Buenos Aires, 60,40% from provinces. 48.51% have >10 years of practice and 83.17% reported deciding TI-ACO. This decision was mainly made by the Neurology Department with at least another specialty, being “neurologist-hematologist” the predominant combination (41%). When enumerating freely factors considered mainly for TI-ACO, they reported: infarct size (55.95%), hemorrhagic transformation (28.57%), etiologies (27.38%), age (26.19%) and time since onset of stroke (19.05%). Regarding the TI-ACO in a patient considered with a “low risk” of bleeding, the onset of anticoagulation was at 4.73+/-3.96 days< in those of “high-risk” it was 13.39+/-6.03 days. Anti-vitamin-K drugs (70.37%) were preferred. 45.24% repeat neuroimages routinely before starting anticoagulation.
ConclusionsThe opinions gathered show an attitude towards an early anticoagulation. Variables considered were: etiology, extent of infarction and HT. This study allows us to take a dimension of local therapeutics, representing an initial measure at approaching to the problem.
El ataque cerebrovascular (ACV) es la principal causa de discapacidad neurológica y la segunda causa de muerte a nivel mundial1,2. Es una entidad heterogénea con causas diversas, que incluyen entre otras: infarto lacunar, enfermedad vascular ateroesclerótica y embolia de diversos tipos3,4. La fibrilación auricular (FA) con tromboembolismo es una causa importante de ACV isquémico, siendo responsable de aproximadamente el 20% de los casos5. La FA puede resultar en recurrencia de evento isquémico, estimándose que el riesgo de que ocurra dentro de los primeros 14 días es de 0,1-0,3% por día6,7.
Los ACV de tipo cardioembólico con frecuencia presentan transformación hemorrágica (TH), relacionada con un proceso dinámico donde se produce disfunción endotelial. La tasa de TH espontánea varía de 38 a 71%8. La isquemia cerebral conlleva a el aumento de aminoácidos, radicales libres e inflamación9. En la isquemia focal experimental, se ha demostrado una pérdida significativa de los componentes de la lámina basal de la microvasculatura. Esta pérdida de integridad de los vasos se asocia con el desarrollo de hemorragia petequial. La extravasación de plasma y glóbulos rojos inicia tempranamente y se vuelve evidente dentro de las 24 h de producida la oclusión arterial5.
Dentro de los factores, reportados en la literatura, que han sido estudiados para predecir el riesgo de TH se encuentran: edad del paciente, tamaño del infarto, presencia de enfermedad vascular previa, localización del infarto, efecto de masa, tensión arterial, presencia de microsangrados no relacionados con el evento agudo, evidencia radiológica de ACV hemorrágico previo, bajo recuento de plaquetas, proteína C reactiva elevada, presencia de trombo intraventricular, puntuación elevada de NIHSS de ingreso, entre otros.
El tiempo de inicio de la anticoagulación (TI-ACO) en pacientes con ACV de etiología cardioembólica es un tema controvertido. Si bien existe consenso sobre la necesidad de anticoagulación (ACO) para prevenir la recurrencia de cardioembolismo y se conoce el aumento del riesgo de TH con el uso temprano de ACO, no hay evidencia suficiente sobre el momento oportuno para el inicio de la misma en estos pacientes. De esta manera distintos profesionales consideran diversas variables relacionadas con el paciente para recomendar su ACO. Existen grupos que intentan normatizar estas conductas con un grado variable de aceptación global10–14.
Esta situación no es diferente en nuestra práctica diaria, se observan diversos criterios en distintos centros e incluso entre profesionales de una misma institución al momento de decidir sobre el inicio de ACO, después de un ACV cardioembólico. Si bien esto proviene de observaciones personales ya que no existe un relevamiento organizado sobre estas condiciones en nuestro medio.
Objetivos del trabajoObjetivo primario- -
Conocer los criterios considerados por médicos neurólogos en Argentina para establecer el tiempo de inicio de la terapia anticoagulante en pacientes que presentan ACV isquémico de origen cardioembólico.
- -
Conocer el rango de tiempo de espera empleado habitualmente para el inicio de ACO según el riesgo de sangrado.
- -
Evaluar diferencias regionales sobre las conductas de inicio de ACO en pacientes con ACV de origen cardioembólico.
Se diseñó un estudio observacional de corte transversal. Para la recolección de datos, se elaboró una encuesta autoadministrada y anónima (anexo I,material adicional en la web), de acceso en línea, distribuida a través del listado de correo electrónico de la Sociedad Neurológica Argentina (SNA), y redes sociales (Twitter y Facebook de neurólogos de la SNA). Se seleccionó a la SNA como medio de distribución de la misma ya que es la organización societaria con mayor representación en todo el país, para lo cual se solicitó autorización a la comisión directiva de la SNA para la distribución de encuesta a través de sus socios. Se envió la encuesta a neurólogos del país y se preguntó la especialidad para descartar a quienes no lo fueran. Se recabaron los datos demográficos y variables epidemiológicas como edad, sexo, lugar de ejercicio de profesión, existencia de residencia, concurrencia o becarios (centros académicos) en la institución, grado de complejidad de la misma, etc. Para diferenciar el TI-ACO utilizado en pacientes con alto riesgo o bajo riesgo de sangrado, se aclaró que dicha calificación sería en base a los criterios de quien completa la encuesta, para de esta manera poder tener la información sobre la conducta referida a estos grupos de pacientes sin sesgos basados en opiniones de casos clínicos. El periodo de recolección fue comprendido entre los meses de febrero y julio de 2017. Para el análisis de los datos epidemiológicos se consideró a la ciudad autónoma de Buenos Aires (CABA) y el resto de las provincias del país como grupos diferentes. El análisis de datos se efectuó mediante estadística descriptiva y testeos no paramétricos, empleándose para la comparación de grupos cualitativos test de Chi2 y corrección mediante test exacto de Fisher para grupos pequeños. Se empleó el paquete estadístico G-Stat 2.0, considerándose valores estadísticamente significativos aquellos con p < 0,05.
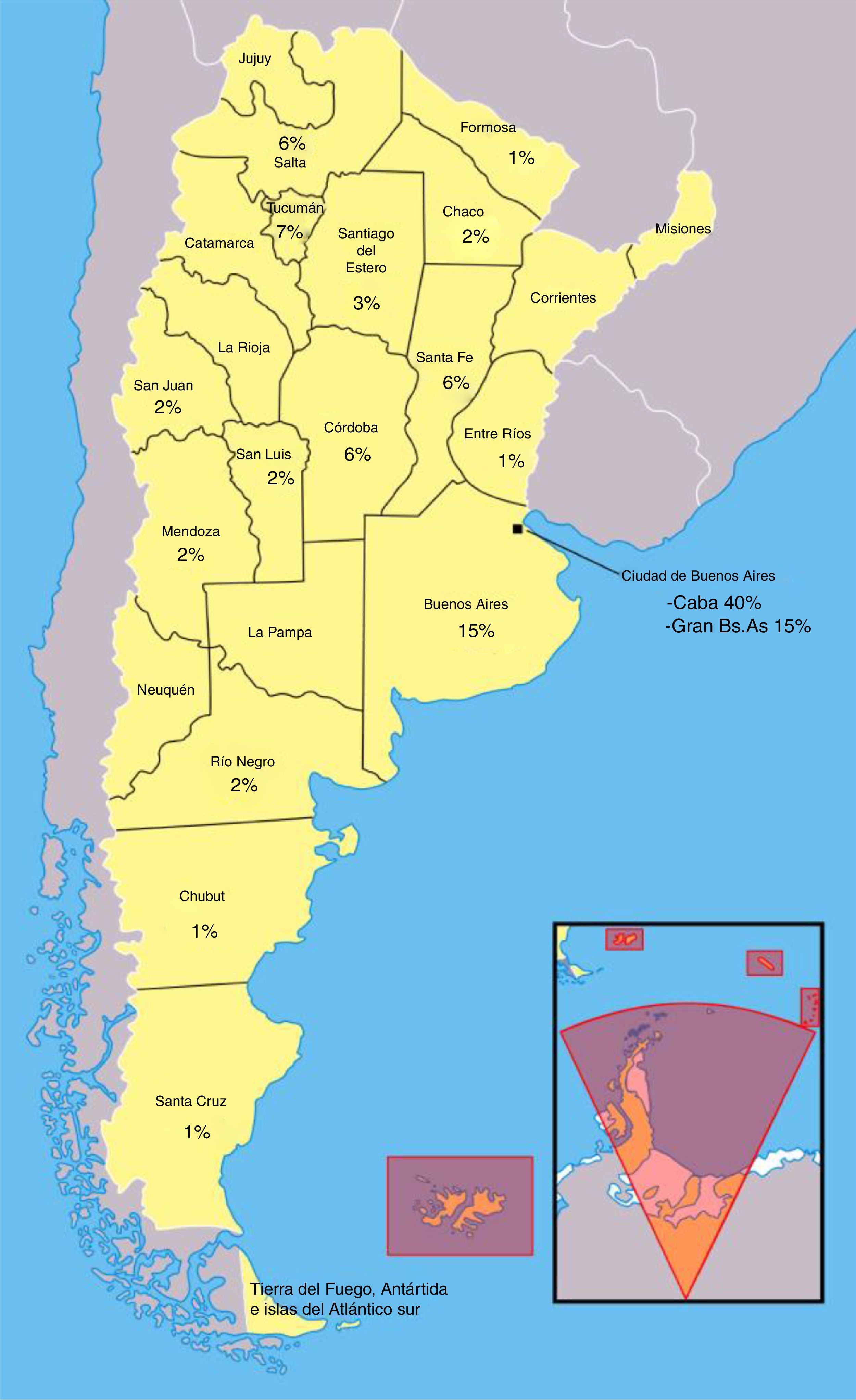
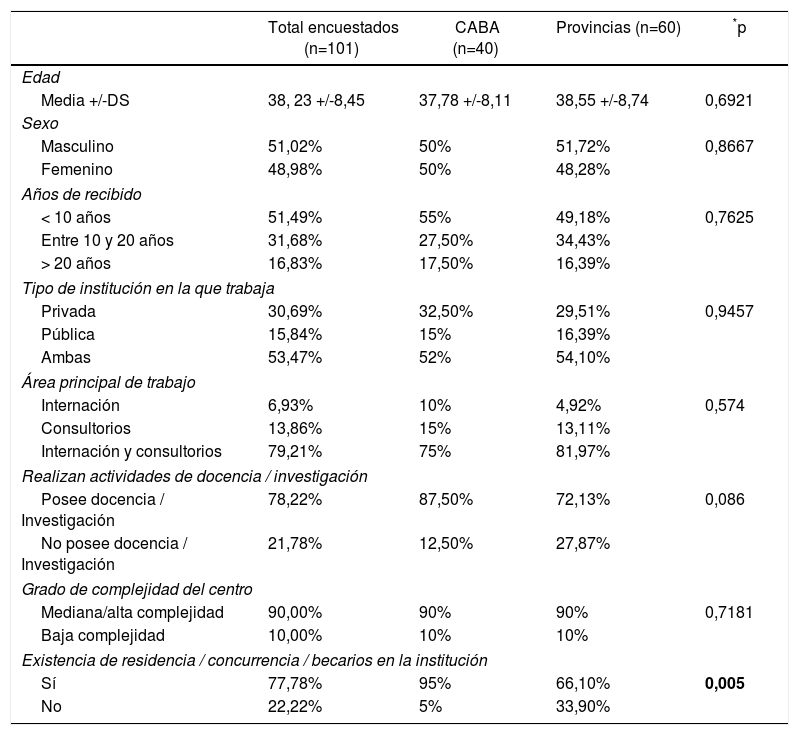
ResultadosSe envió la encuesta a 762 neurólogos, recolectándose 101 encuestas completas. La edad media de la muestra fue de 38,2 +/- 8,45 años (con un rango de 26 a 63 años), 49% mujeres.
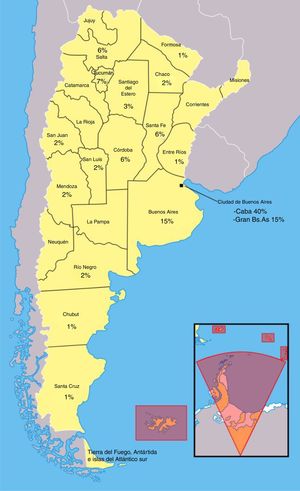
El 39,60% del total de los encuestados refirieron ejercer su profesión en CABA y el 60, 40% en el resto del país (fig. 1).
El 51,49% de los neurólogos llevaban menos de 10 años de ejercicio de la medicina, 31,68% entre 10 y 20 años; y 16,83% más de 20 años. El 53,47% de la población encuestada trabaja tanto en el ámbito público como privado, el 79% ejerce su práctica diaria tanto en internación como en consultorios externos. El 78% realiza tareas de docencia e investigación, 89% trabaja en centros de mediana/alta complejidad y el 76,24% respondió que trabaja en centros académicos. Al realizar la comparación entre CABA y el resto de las provincias, respecto a las variables demográficas, no se hallaron diferencias significativas, a excepción del porcentaje de neurólogos que trabajan en centros académicos, siendo mayor en CABA (95%) que en el resto del país dado que, en esta área, un tercio (33,9%) refirió que no trabajaban en centros académicos (p 0,005). Las diferencias regionales entre las variables epidemiológicas de los encuestados se observan en la tabla 1.
Datos demográficos
| Total encuestados (n=101) | CABA (n=40) | Provincias (n=60) | *p | |
|---|---|---|---|---|
| Edad | ||||
| Media +/-DS | 38, 23 +/-8,45 | 37,78 +/-8,11 | 38,55 +/-8,74 | 0,6921 |
| Sexo | ||||
| Masculino | 51,02% | 50% | 51,72% | 0,8667 |
| Femenino | 48,98% | 50% | 48,28% | |
| Años de recibido | ||||
| < 10 años | 51,49% | 55% | 49,18% | 0,7625 |
| Entre 10 y 20 años | 31,68% | 27,50% | 34,43% | |
| > 20 años | 16,83% | 17,50% | 16,39% | |
| Tipo de institución en la que trabaja | ||||
| Privada | 30,69% | 32,50% | 29,51% | 0,9457 |
| Pública | 15,84% | 15% | 16,39% | |
| Ambas | 53,47% | 52% | 54,10% | |
| Área principal de trabajo | ||||
| Internación | 6,93% | 10% | 4,92% | 0,574 |
| Consultorios | 13,86% | 15% | 13,11% | |
| Internación y consultorios | 79,21% | 75% | 81,97% | |
| Realizan actividades de docencia / investigación | ||||
| Posee docencia / Investigación | 78,22% | 87,50% | 72,13% | 0,086 |
| No posee docencia / Investigación | 21,78% | 12,50% | 27,87% | |
| Grado de complejidad del centro | ||||
| Mediana/alta complejidad | 90,00% | 90% | 90% | 0,7181 |
| Baja complejidad | 10,00% | 10% | 10% | |
| Existencia de residencia / concurrencia / becarios en la institución | ||||
| Sí | 77,78% | 95% | 66,10% | 0,005 |
| No | 22,22% | 5% | 33,90% | |
Del total de neurólogos encuestados, 84 (83,17%) refirieron tomar decisiones con respecto al TI-ACO. De estos neurólogos que refirieron tomar habitualmente decisiones con respecto al TI-ACO, el 61,90% ejerce su profesión en CABA, el 92,86% trabajan en centros de mediana/alta complejidad y el 80% refirió trabajar en centros académicos. El 9% refirió usar guías institucionales para determinar el TI-ACO en pacientes con ACV cardioembólico.
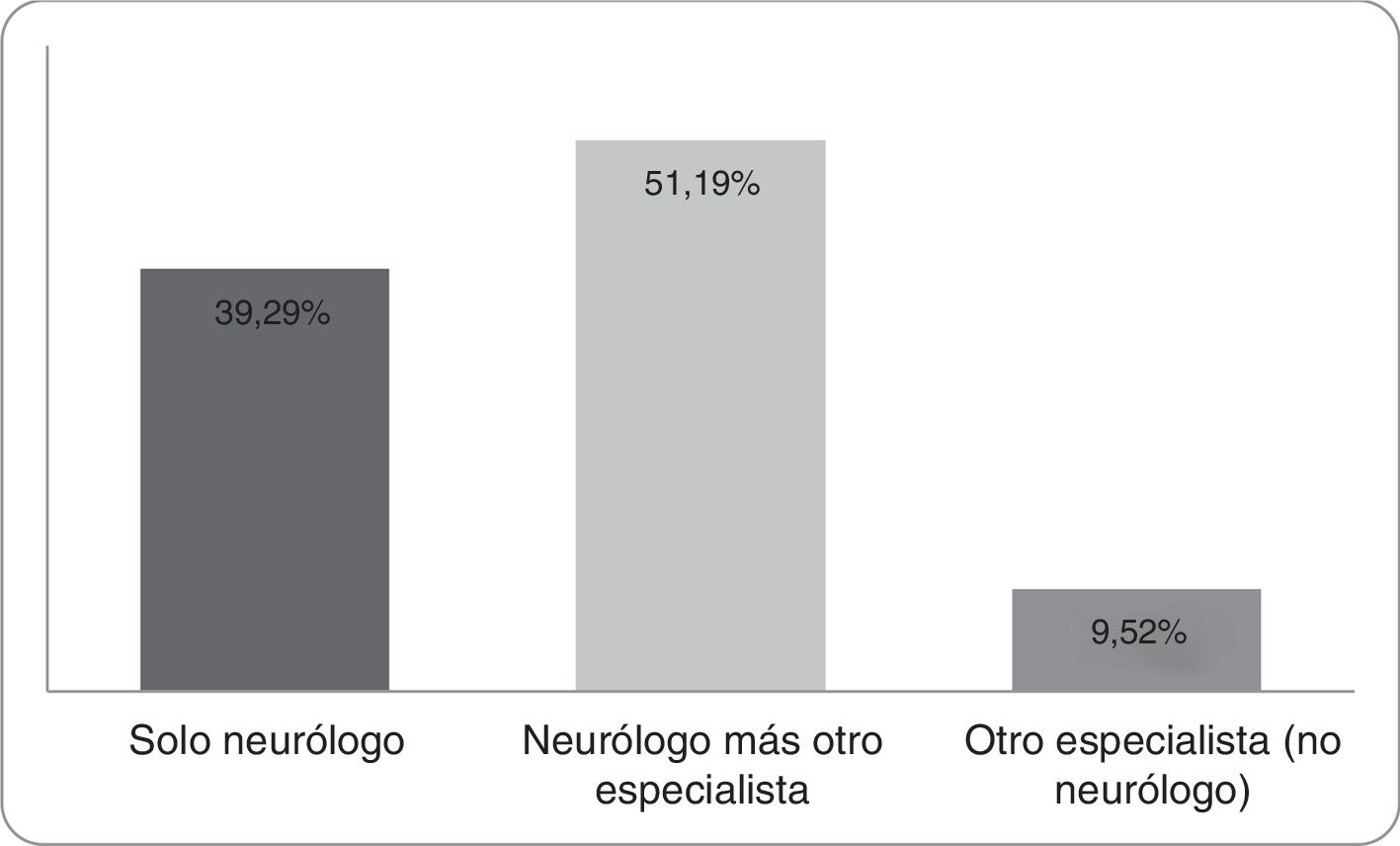
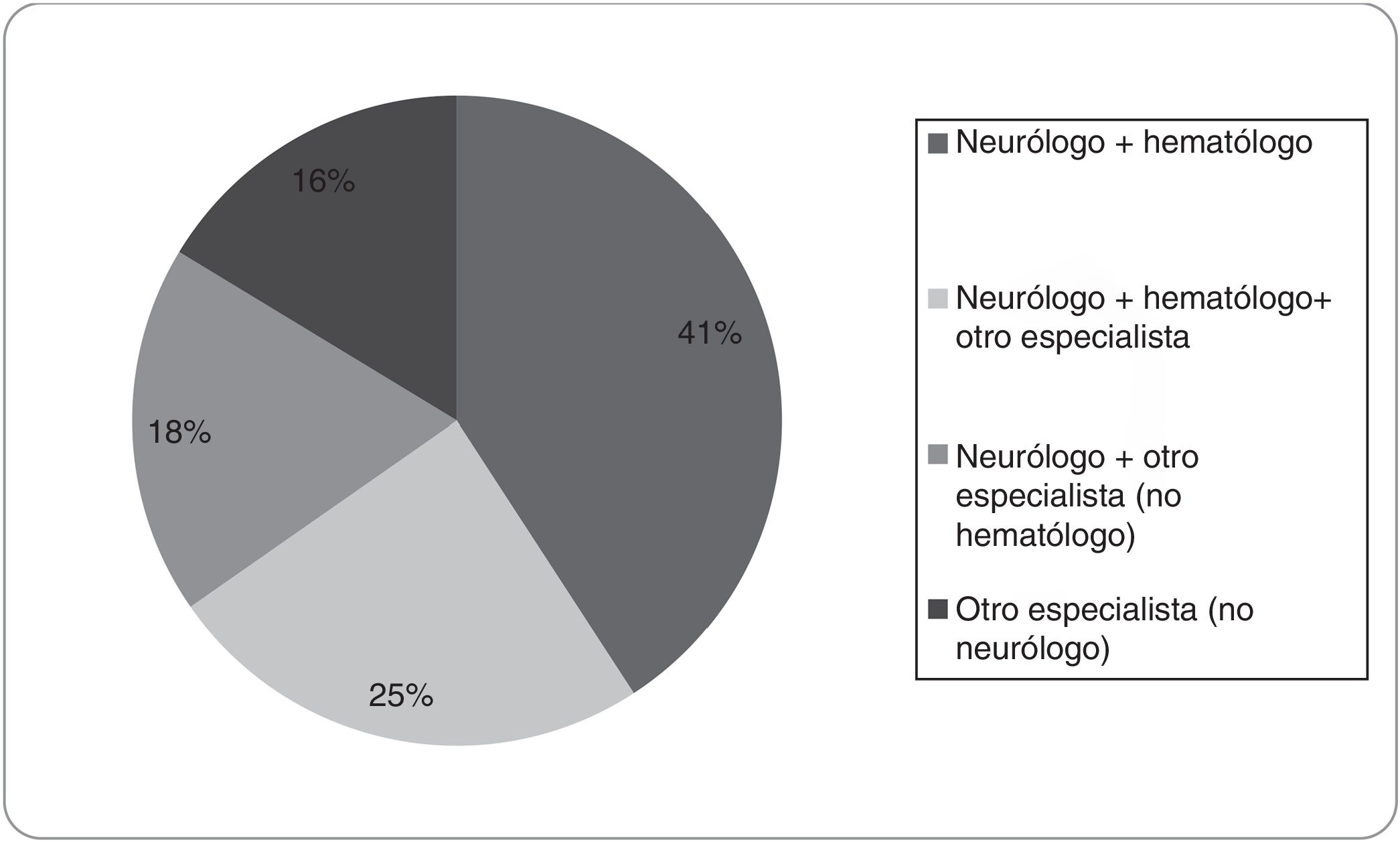
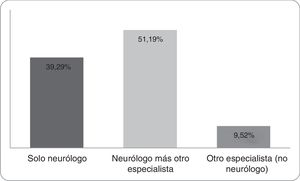
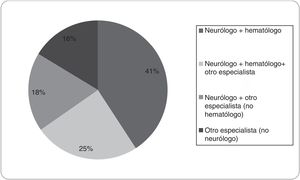
La decisión de TI-ACO, según los encuestados, es tomada solo por el neurólogo en el 39,29%, por otro especialista (no neurólogo) en el 9,52% y en un 51,19%, la decisión es tomada por el neurólogo y al menos un especialista más (fig. 2); siendo el neurólogo y hematólogo la combinación más frecuente (41%) (fig. 3), esto no difirió por regiones. Otras especialidades fueron cardiología, terapia intensiva y clínica médica en un grado menor de frecuencia.
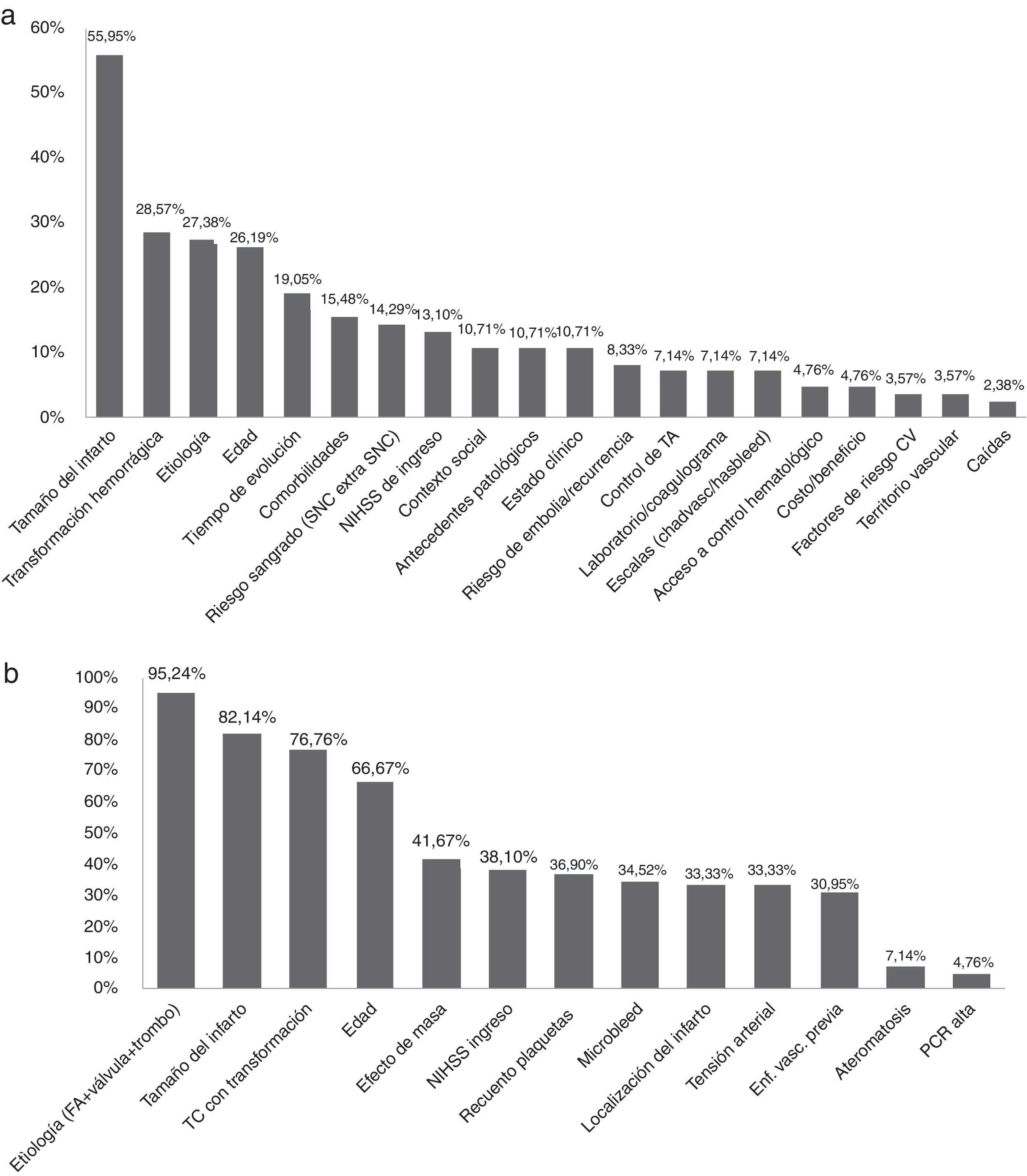
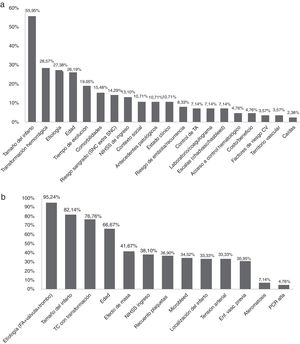
Al solicitar que enunciaran, de manera espontánea, cuáles eran los principales factores a tener en cuenta para decidir el TI-ACO, las variables postuladas por los encuestados fueron: tamaño del infarto (55,95%), TH (28,57%), «etiologías» (27,38%), edad (26,19%) y tiempo de evolución (19,05%) (fig. 4a).
Frecuencia de factores referidos por los encuestados como relevantes a) de manera espontánea para el inicio de anticoagulación en ACV cardioembólico y b) a partir de una lista referida por la literatura para el inicio de anticoagulación realizando agrupamiento de las variables FA/trombo y válvula mecánica como etiología.
Al solicitar que marcaran los parámetros considerados como «más importantes» en base a una lista basada en determinantes relevantes según la literatura, los principales factores fueron: presencia de FA (84,52%), tamaño del infarto (82,14%), presencia de trombo (80,95%), tomografía con TH (76,76%), presencia de válvula mecánica (76,19%) y edad (66,67%).
Si se agrupan las variables referentes a etiología (FA, válvula mecánica y trombo intraventricular) se observa que el 94,24% de los encuestados tomó esta variable como ítem más relevante (fig. 4b).
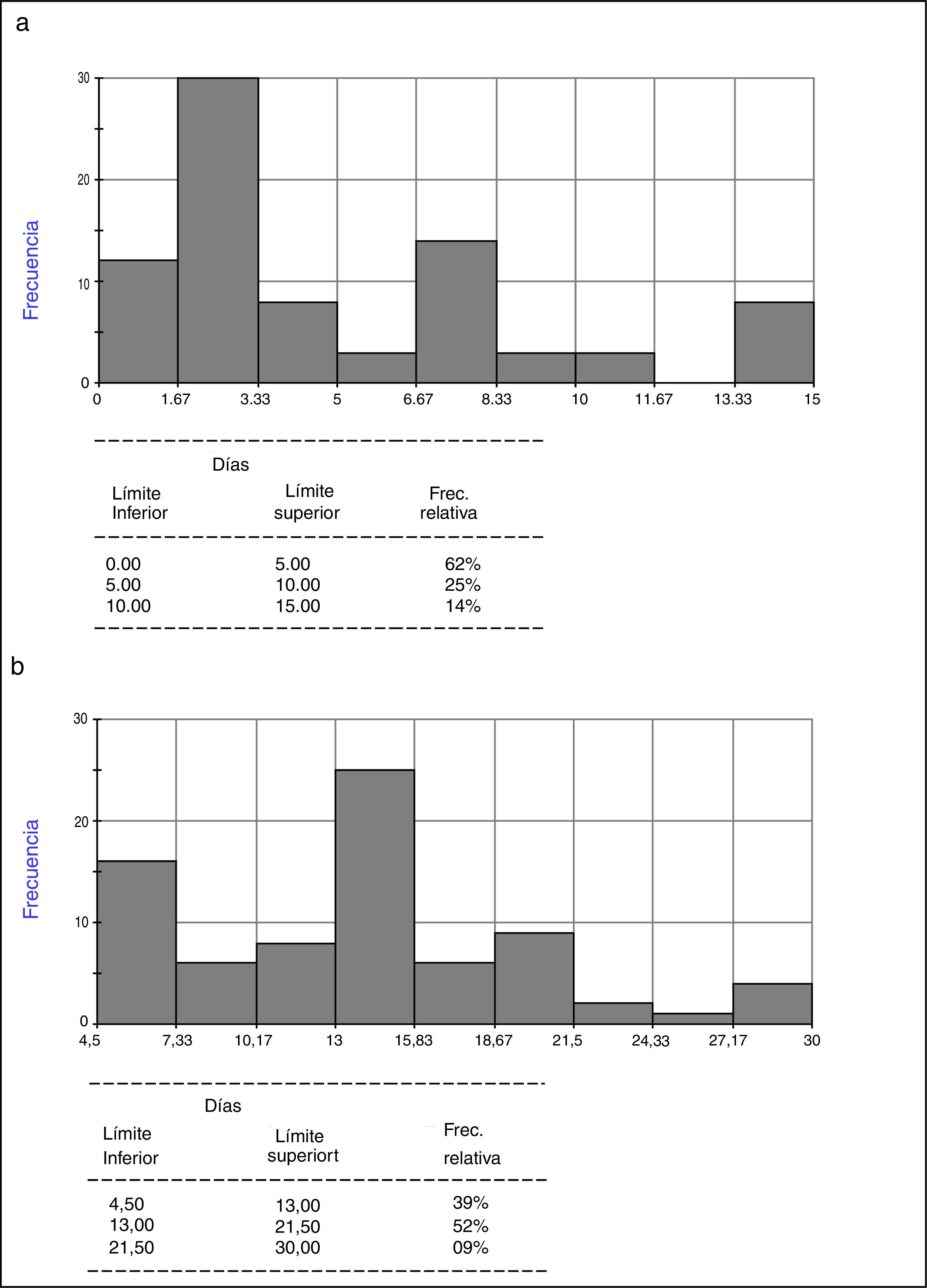
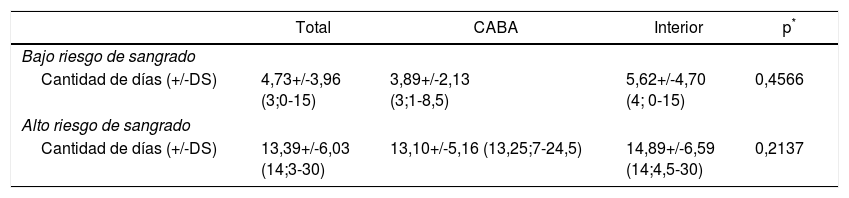
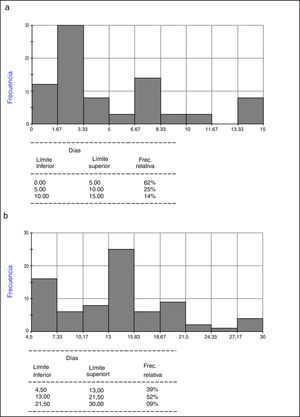
En referencia al TI-ACO en un paciente con «bajo riesgo» de TH, el 62% de los encuestados refirieron que lo realizan antes de los 5 días (50,62% en los primeros 3 días) (tabla 2 y fig. 5a). En el caso de aquellos pacientes considerados como de «alto riesgo» de TH, el 52% lo realizan entre el día 13 a 21 (tabla 2 y fig. 5b), siendo la mayor tasa de respuesta el día 14 (fig. 5b). No se observan diferencias estadísticamente significativas por región o años de recibido.
Diferencias regionales respecto a cantidad de días transcurridos para inicio de anticoagulación en paciente considerado de alto y bajo riesgo de sangrado. En promedio entre el máximo y el mínimo indicado
| Total | CABA | Interior | p* | |
|---|---|---|---|---|
| Bajo riesgo de sangrado | ||||
| Cantidad de días (+/-DS) | 4,73+/-3,96 (3;0-15) | 3,89+/-2,13 (3;1-8,5) | 5,62+/-4,70 (4; 0-15) | 0,4566 |
| Alto riesgo de sangrado | ||||
| Cantidad de días (+/-DS) | 13,39+/-6,03 (14;3-30) | 13,10+/-5,16 (13,25;7-24,5) | 14,89+/-6,59 (14;4,5-30) | 0,2137 |
Los resultados se expresan en días promedio +/-DS (mediana; rango).
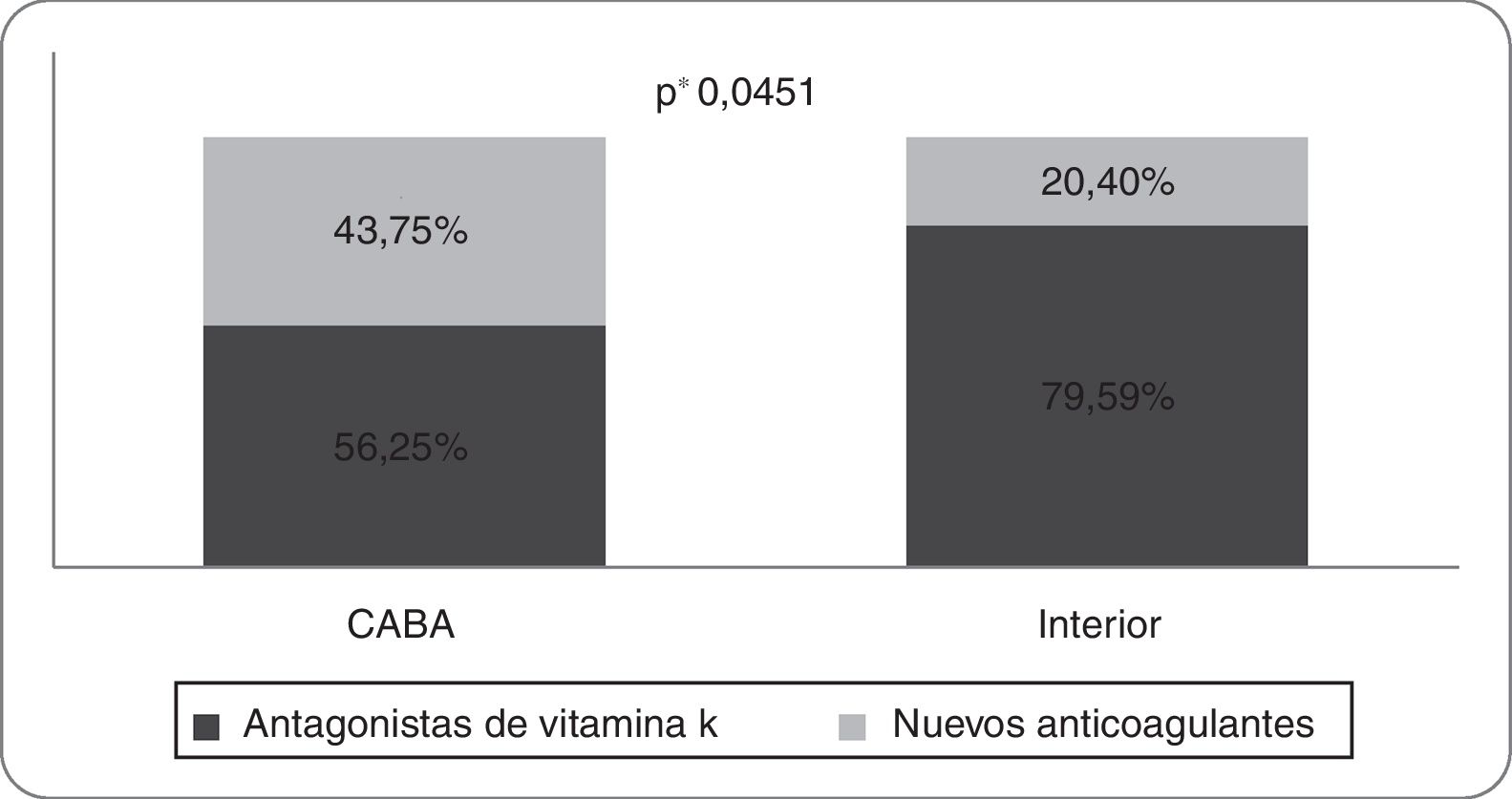
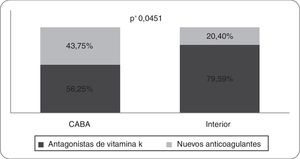
Al interrogar sobre la preferencia para iniciar ACO, el tipo de anticoagulante de elección fueron los inhibidores de la vitamina K en el 70,37% de los encuestados. Por otro lado, la elección de nuevos anticoagulantes fue proporcionalmente mayor en los encuestados de CABA (43,75% vs. 20,40%, p: 0,0451) (fig. 6).
Con respecto a la realización de una neuroimagen previo al inicio de ACO, el 45,24% de los encuestados refirieron repetir una neuroimagen de rutina, siendo la tomografía el método más frecuentemente empleado (76,19%).
Con respecto a la presencia de microhemorragias (microbleeds) en la resonancia magnética, refirieron en el 53,57% que su presencia no modificaba su conducta.
DiscusiónNuestro estudio aborda un dilema común en la práctica neurológica diaria ya que, si bien existe consenso a nivel mundial sobre la necesidad de iniciar anticoagulación en pacientes con ACV de etiología cardioembólica, no existe hasta ahora una respuesta clara al interrogante que plantea cuál es el momento oportuno para el inicio de la misma, ni cuáles los parámetros ciertos a tener en cuenta para realizarla. A pesar de esto, existirían algunos puntos de acuerdo entre los neurólogos que a diario toman decisiones respecto de este tema. De manera cotidiana se plantea la necesidad de determinar el tiempo de inicio de anticoagulación para cada paciente. Es por tal motivo que realizamos la presente encuesta, con el fin de conocer cuáles son los parámetros más frecuentemente utilizados por los neurólogos en Argentina. Si bien la tasa de respuesta fue relativamente baja, el número de encuestados es representativo, ya que corresponde al 13,25% de los neurólogos de Argentina, miembros de la SNA (equivalente a consultar aproximadamente 1 de cada 7 a 8) y dado que además, no existen otros datos al respecto. Por otra parte, los sujetos encuestados no se encuentran nucleados en una sola región sino que el 60% ejercen su profesión en las provincias. Se obtuvo además, una buena distribución por sexo y años de ejercicio de la medicina.
Respecto a las especialidades involucradas en la decisión de TI-ACO es llamativo que un 9,5% refirió que el neurólogo no formaba parte de esta. Por otro lado, la mayoría refirió que esta decisión es tomada de manera interdisciplinaria por el neurólogo y al menos un especialista más; en general con el hematólogo y menos frecuentemente con cardiología, terapia intensiva y clínica médica. Si bien el momento de inicio está relacionado con aspectos neurológicos de la patología, este resultado puede tener relación con la necesidad y experiencia en el control de la ACO, por parte de los hematólogos.
Cuando se preguntó directamente sobre qué factores consideraban más importantes, no se obtuvo una respuesta con conceptos uniformes, dado que la variedad de opiniones fue muy amplia. De hecho, si bien la opción más frecuentemente referida espontáneamente fue el tamaño del infarto, esta solo fue manifestada por el 56% de los encuestados y la siguiente opción (referida a transformación hemorrágica) por menos del 30%. Por otra parte, del total de las opciones postuladas, se incluían varios determinantes que no se encuentran descriptos en la literatura tradicional sobre el tema, como el contexto social, el acceso a controles hematológicos, la presencia de comorbilidades y el riesgo de caídas, entre otros.
En referencia al TI-ACO en un paciente con «bajo riesgo» de TH, alrededor del 50% de los neurólogos lo realizan dentro de los primeros 3 días, y en el caso de aquellos pacientes considerados como de «alto riesgo» de TH, la mayoría se agrupa en torno al día 14. Esta conducta no difirió significativamente por años de ejercicio de la profesión o por región. El promedio de días para el inicio de ACO, en el caso de los pacientes considerados de «alto riesgo» fue el que evidenció mayor disparidad en los resultados. Esto podría ser consecuencia de la incertidumbre que plantea al momento de decidir, el alto riesgo de sangrado y sus probables consecuencias, y por lo tanto resulta más difícil poder determinar el momento oportuno. En este aspecto es llamativo que la mayor duda se plantea principalmente sobre la necesidad de iniciar la ACO antes de los 14 días, ya que como se puede observar en la (fig. 5b), el 39% de los encuestados refirió que iniciaría la ACO dentro de las dos semanas y solo el 9% esperó más de tres semanas. De esto puede inferirse que en nuestro medio los tiempos de anticoagulación tienden a ser «cortos», aún en pacientes de alto riesgo de TH.
Así como el tiempo de inicio es un factor controversial, actualmente también lo es la elección del tipo de anticoagulante a emplear15. En este aspecto, los inhibidores de la vitamina K fueron los más elegidos por los neurólogos en ambas regiones, aunque la elección de nuevos anticoagulantes fue mayor en los neurólogos de CABA.
En cuanto a la realización de neuroimágenes, este estudio muestra una clara postura de realizarla previo al inicio de ACO de manera rutinaria, utilizando de preferencia la tomografía. Esto tampoco fue diferente por regiones geográficas o complejidad de los centros, esta conducta puede fundamentarse en que la tomografía es un método sencillo de realizar, que permite adecuadamente detectar hemorragia de manera precoz y que se encuentra disponible en la mayoría de los centros.
ConclusiónEs importante conocer las características locales sobre el abordaje de temas complejos, como medida inicial para una correcta aproximación a este problema. Podemos destacar que en base a estos resultados se aprecian conductas en referencia a tiempo y variables a tener en cuenta, que hasta ahora solo podíamos suponer en virtud de la experiencia personal.
Las opiniones recabadas en este trabajo, muestran una actitud a favor de no demorar la ACO. Las variables consideradas son muy diversas, pero parece haber acuerdo en considerar la etiología, extensión del infarto y TH.
Creemos que este estudio tiene el valor de ser uno de los pocos trabajos realizados en nuestra población sobre el tema, no existiendo en nuestro conocimiento estudios locales publicados, sobre esta problemática. Sus resultados nos permiten tomar una dimensión de los puntos en los cuales existe mayor acuerdo y en cuáles aún tenemos interrogantes, dada la falta de guías locales.
Conflicto de interesesEl Dr. Gabriel Persi y la Dra. Parisi Virginia perciben honorarios del laboratorio Bayer por el estudio Navigate Esus (BAY 59-7939/16573). El resto de autores declaran no tener ningún conflicto de intereses.
Los autores agradecen especialmente a los neurólogos que participaron contestando la encuesta y a la Sociedad Neurológica Argentina por efectuar su distribución.