Presentamos nuestra experiencia en el manejo diagnóstico y terapéutico de los angiolipomas espinales.
MétodosHemos realizado una revisión en nuestra base de datos quirúrgica correspondiente al diagnóstico patológico de angiolipoma, recogiendo las variables epidemiológicas, clínicas, diagnósticas, terapéuticas y de seguimiento de cada caso. Para la valoración funcional de los pacientes se utilizó la escala de mielopatía modificada de la Asociación Japonesa de Ortopedia (EAJO).
ResultadosObtuvimos un total de 7 casos, con edades comprendidas entre los 42 y 63 años; 4 eran mujeres. Todas las lesiones se localizaron en el espacio epidural torácico, con extensión extrarraquídea en 2 casos. La presentación más frecuente fue la combinación de dolor y mielopatía progresiva, con una puntuación entre 5 y 9 en la EAJO. Los hallazgos radiológicos fueron variables, claramente influenciados por la proporción de los componentes tumorales, identificándose un caso de variante celular, uno de predominio angiomatoso y otro mixoide. Cuatro estudios evidenciaban signos de afectación ósea. Tras el tratamiento quirúrgico se registraron puntuaciones óptimas en la EAJO, salvo en un caso (puntuación de 10 en la EAJO), sin evidenciarse recurrencias tras un periodo de seguimiento que varió entre uno y 5 años.
ConclusionesLos angiolipomas epidurales pueden dar lugar a manifestaciones clínicas y radiológicas muy variables. Su tratamiento quirúrgico debe diseñarse de acuerdo a la extensión de la tumoración, incluyendo en ocasiones un procedimiento reconstructivo espinal, y se traduce en resultados excelentes con independencia de la situación clínica previa. La posibilidad de recurrencia es baja, incluso en caso de resección incompleta.
We present our experience with the diagnosis and treatment of spinal angiolipomas (SAL).
MethodsWe used our database of surgical patients to gather epidemiological, clinical, diagnostic, treatment, and follow-up data from confirmed cases of SAL. Patients’ functional status was evaluated using the modified Japanese Orthopaedic Association (mJOA) score for thoracic myelopathy.
ResultsWe included 7 patients with ages ranging between 42 and 63 years; 4 were women. Lesions in all patients were located in the thoracic epidural space; in 2 cases, lesions extended outside the spinal canal. The most frequent form of presentation was pain combined with progressive myelopathy; patients scored 5 to 9 points on the mJOA scale. Radiological findings varied; this variability clearly depended on the proportion of tumour components (cellular variant in one case, predominantly angiomatous in another, and myxoid in yet another case). Four cases displayed radiological signs of bone involvement. Surgery resulted in excellent mJOA scores except in one case (mJOA score of 10); no recurrences were detected during follow-up (periods ranging from 1 to 5 years).
ConclusionsExtradural SAL can present with highly variable radiological and clinical features. Surgery must be tailored to each individual situation according to tumour extension; in some cases, it may include spinal reconstruction. Surgery results in excellent outcomes regardless of preoperative functional status and it is associated with low recurrence rates, even in case of incomplete resection.
Los angiolipomas (AL) son tumores benignos compuestos por tejido graso maduro y elementos vasculares anómalos, que afectan con mayor frecuencia al tejido celular subcutáneo del tronco y las extremidades1. Aunque las primeras descripciones de afectación del espacio epidural espinal se remontan a la primera mitad del siglo xix, hasta la fecha se han publicado menos de 200 casos en la literatura científica2. Este hecho, junto con unas características clínicas y radiológicas muy polimorfas, hace que puedan constituir un reto diagnóstico. En este manuscrito presentamos una serie de AL espinales intervenidos en nuestro servicio, discutiendo los resultados a la luz de la literatura científica relevante publicada hasta la fecha.
Pacientes y métodosHemos realizado una búsqueda retrospectiva en el archivo clínico informatizado de nuestro hospital de aquellos casos con diagnóstico patológico inequívoco de AL espinal. Se recogieron los datos relativos a su epidemiología, presentación clínica, diagnóstico radiológico, tratamiento quirúrgico, estudio patológico y seguimiento. La valoración de la situación funcional pre y posquirúrgica de los pacientes se llevó a cabo mediante la escala modificada de la Academia Japonesa de Ortopedia (EAJO) para enfermedad espinal torácica, que contempla una puntuación mínima de 0 (lesión completa) y máxima de 11 (función normal)3.
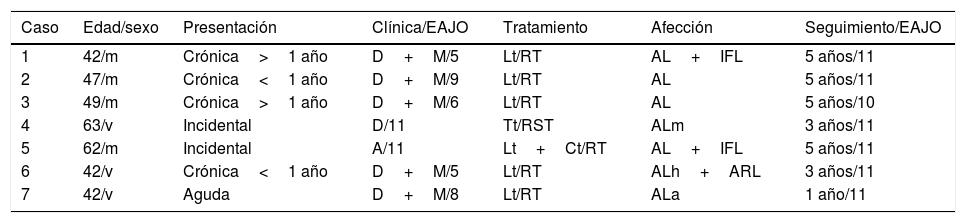
ResultadosObtuvimos un total de 7 pacientes, cuyos datos clínicos y radiológicos se exponen en las tablas 1 y 2, respectivamente. El caso más antiguo databa del año 1994. Sus edades estaban comprendidas entre los 42 y los 63 años; 4 eran mujeres. La forma de presentación más frecuente fue dolor de características mecánicas con o sin irradiación radicular (6 casos), seguida de síntomas y signos de compresión medular (4 casos). Estos últimos se desarrollaron característicamente de forma progresiva, en 2 casos a lo largo de varios años, con una puntuación en la EAJO que varió entre 5 y 9. Un paciente experimentó un inicio clínico brusco tras sufrir un accidente de tráfico (caso 7). En un caso la lesión constituyó un hallazgo incidental radiológico durante un estudio por insuficiencia respiratoria crónica (caso 4). Por último, un AL se detectó durante un estudio de extensión en un paciente oncológico (caso 5).
Características clínicas de nuestra serie de angiolipomas epidurales
| Caso | Edad/sexo | Presentación | Clínica/EAJO | Tratamiento | Afección | Seguimiento/EAJO |
|---|---|---|---|---|---|---|
| 1 | 42/m | Crónica>1 año | D+M/5 | Lt/RT | AL+IFL | 5 años/11 |
| 2 | 47/m | Crónica<1 año | D+M/9 | Lt/RT | AL | 5 años/11 |
| 3 | 49/m | Crónica>1 año | D+M/6 | Lt/RT | AL | 5 años/10 |
| 4 | 63/v | Incidental | D/11 | Tt/RST | ALm | 3 años/11 |
| 5 | 62/m | Incidental | A/11 | Lt+Ct/RT | AL+IFL | 5 años/11 |
| 6 | 42/v | Crónica<1 año | D+M/5 | Lt/RT | ALh+ARL | 3 años/11 |
| 7 | 42/v | Aguda | D+M/8 | Lt/RT | ALa | 1 año/11 |
A: asintomático; AL: angiolipoma; Ala: Angiolipoma con prominencia de áreas angiomatosas; ALm: angiolipoma con áreas mixoides, ALh: angiolipoma hipercelular, ARL: áreas reactivas laminares; Ct: costotransversectomía; D: dolor; EAJO: puntuación en la escala modificada de mielopatía dorsal de la Academia Japonesa de Ortopedia; IFL: infiltración focal de lámina; Lt: laminectomía, m: mujer; M: mielopatía; RST: resección subtotal; RT: resección total; Tt: toracotomía; v: Varón.
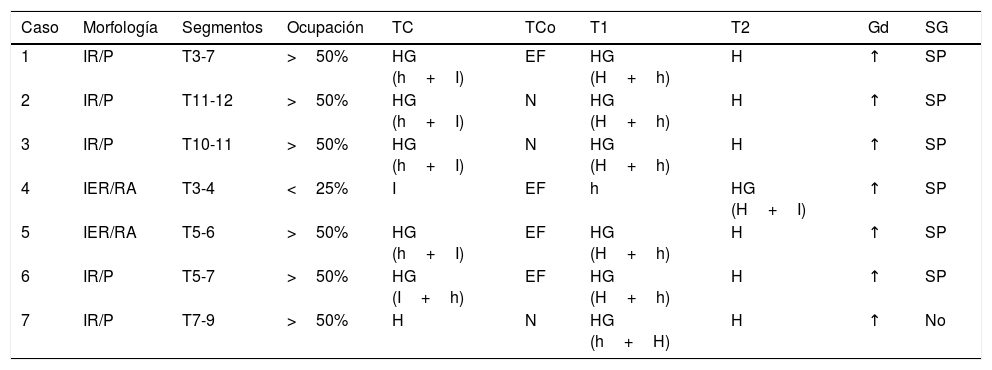
Características radiológicas de nuestra serie de angiolipomas epidurales
| Caso | Morfología | Segmentos | Ocupación | TC | TCo | T1 | T2 | Gd | SG |
|---|---|---|---|---|---|---|---|---|---|
| 1 | IR/P | T3-7 | >50% | HG (h+I) | EF | HG (H+h) | H | ↑ | SP |
| 2 | IR/P | T11-12 | >50% | HG (h+I) | N | HG (H+h) | H | ↑ | SP |
| 3 | IR/P | T10-11 | >50% | HG (h+I) | N | HG (H+h) | H | ↑ | SP |
| 4 | IER/RA | T3-4 | <25% | I | EF | h | HG (H+I) | ↑ | SP |
| 5 | IER/RA | T5-6 | >50% | HG (h+I) | EF | HG (H+h) | H | ↑ | SP |
| 6 | IR/P | T5-7 | >50% | HG (I+h) | EF | HG (H+h) | H | ↑ | SP |
| 7 | IR/P | T7-9 | >50% | H | N | HG (h+H) | H | ↑ | No |
↑: captación intensa de contraste paramagnético; EF: erosión focal; h: hipo (intenso/denso); H: hiper (intenso/denso); HG: heterogéneo, homo: homogéneo; I: iso (intenso/denso); IER: intra-extrarraquídeo; IR: intrarraquídeo; N: ausencia de afectación ósea; No: ausencia de supresión; ocupación: ocupación del canal raquídeo en porcentaje; P: posterior, PL: posterolateral, RA: reloj de arena; SG: secuencia de supresión grasa; SP: supresión parcial, TCo: TC con ventana ósea.
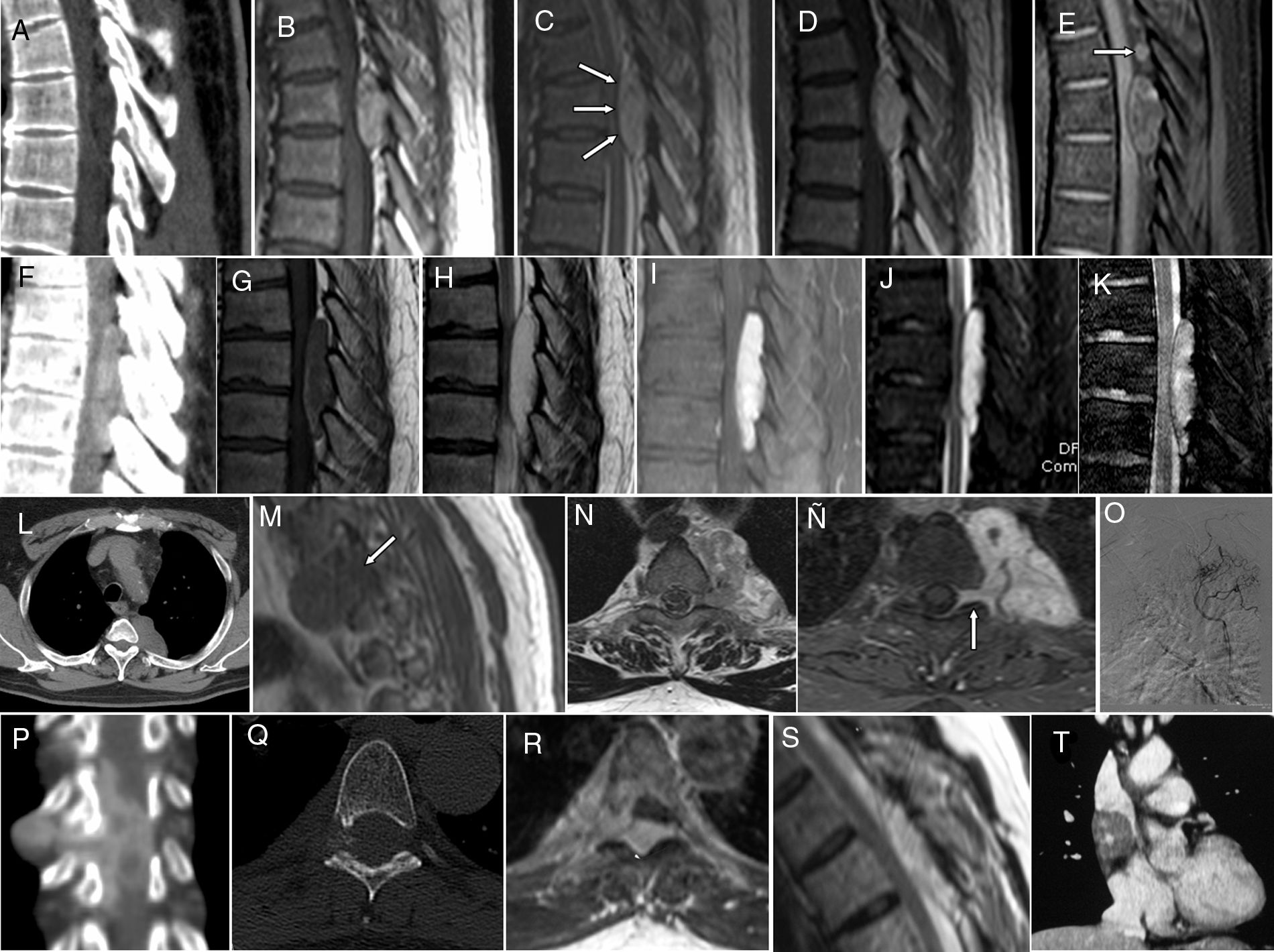
Todos los pacientes fueron estudiados mediante TC y RM (tabla 2, fig. 1A-T). Las lesiones se identificaron en el compartimento epidural de los segmentos espinales torácicos en todos los casos, con una extensión variable (de 2 a 5 niveles). Las 5 lesiones confinadas al canal raquídeo presentaron una morfología fusiforme, mientras que en los pacientes 4 y 5 se identificaron tumores con extensión en reloj de arena, de morfología irregular y polilobulada en el último caso. En 3 pacientes se identificaron lesiones angiomatosas adicionales, incluyendo angiomas vertebrales múltiples (casos 4 y 7) y un angioma cavernoso mediastínico (caso 5).
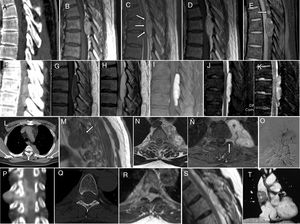
AL epidurales espinales: galería de diagnóstico por imagen. Caso 6: A. Reconstrucción sagital de TC con ventana de partes blandas que muestra una lesión bien delimitada, fusiforme, heterogénea, con densidad grasa predominante, ocupando la porción posterior del canal raquídeo, con signos de remodelación de la lámina vertebral. En la RM, dicha lesión es heterogénea, predominantemente hiperintensa en T1 (B) y T2 (C); comprime la médula espinal respetando la barrera dural (flechas en C) y presenta captación intensa de contraste (D) así como áreas de supresión en secuencia SPIR (E), que pone de manifiesto una porción nodular periférica angiomatosa (flecha). Caso 7: lesión hipercaptante en TC (F), hipointensa en T1 con áreas periféricas de mayor señal (G), hiperintensa en T2 (H), con realce homogéneo en SPIR con contraste (I), brillante en STIR (J) y sin signos de sangrado en secuencia eco de gradiente (K). Caso 4: corte axial de TC torácico (L) que muestra una lesión bien delimitada, homogénea, que ocupa la región mediastínica costovertebral izquierda. Dicha lesión es isointensa en T1 (M), heterogénea isohiperintensa en T2 (N), con captación de contraste intensa y homogénea en secuencia T1 con supresión grasa (Ñ), y se extiende a la región foraminal ipsilateral (flechas en M y Ñ). Angiografía tras canalización selectiva de un tronco intercostal superior izquierdo, de cuya rama superior salen vasos que irrigan la neoplasia (O). Caso 5: TC espinal con reconstrucción coronal que muestra una lesión heterogénea, de contorno irregular, con captación heterogénea de contraste (P); presenta componentes epidural posterior, foraminal y paravertebral, con signos de remodelado del agujero de conjunción derecho en la TC axial en ventana ósea (Q). La lesión es hiperintensa en T1 (R) y T2 (S). TC con reconstrucción coronal que demuestra la coexistencia de una lesión del mediastino medio, que resultó ser un angioma cavernoso (T).
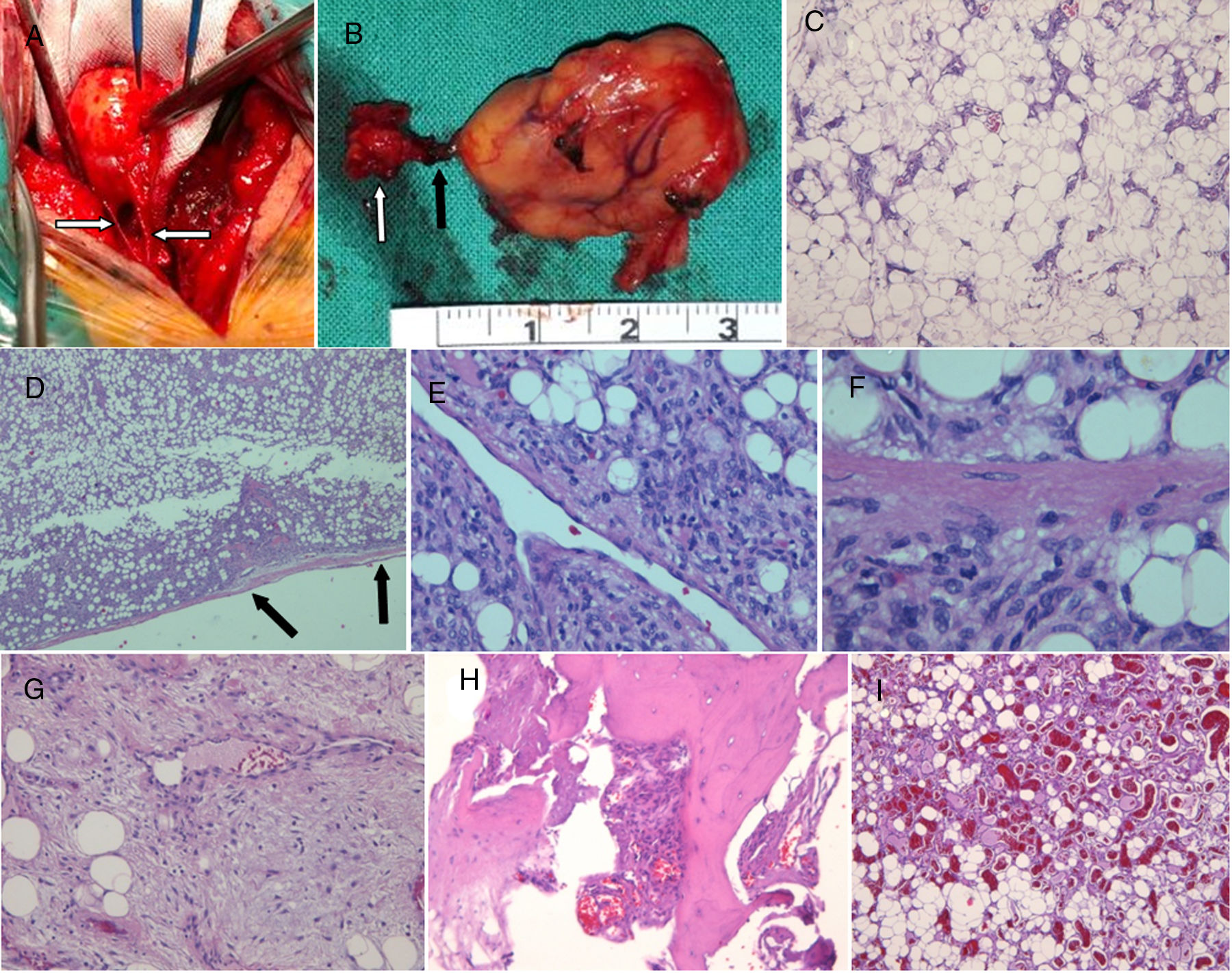
Desde el punto de vista anatomopatológico, se identificaron 4 AL clásicos, una variante mixoide, una celular y otra con predominio de áreas angiomatosas, objetivándose afectación del hueso laminar en 3 casos, consistente en erosión cortical profunda y ocupación de la cavidad creada por el tumor (tabla 1, fig. 2A-I).
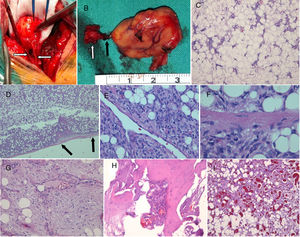
AL epidurales espinales: galería patológica. A. Fotografía intraoperatoria (caso 6) que muestra una lesión bien delimitada, rojo-amarillenta, encapsulada, ligeramente lobulada, de consistencia elástica, disecable de la superficie dural, con numerosos canales vasculares procedentes de dicho espacio (flechas). B. Está conectada a otro componente nodular (flecha blanca) pon un pedículo vascular (flecha negra). C. Angiolipoma clásico, con proliferación de adipocitos maduros y vasos de fina pared y tamaño capilar (H-E ×4). D. Angiolipoma delimitado por una fina cápsula conjuntiva (flechas) (caso 6, H-E ×4), con áreas hipercelulares (E) (caso 6, HE ×20) compuestas de células fusiformes que resultaron positivas para marcadores endoteliales. F. Identificación de mitosis en el seno de área hipercelular (caso 6, H-E ×40). G. Angiolipoma con áreas mixoides, ricas en matriz extracelular (caso 4, H-E×10). H. Infiltración focal de hueso esponjoso (caso 5, H-E×10). I. Angiolipoma con áreas angiomatosas prominentes y frecuentes trombos (caso 7, H-E ×4).
La mayoría de los tumores fueron intervenidos mediante laminectomía, ampliada con costotransversectomía en el caso 5, lográndose una resección completa con técnica microquirúrgica. Como excepción, en el caso 4 se practicó una resección subtotal mediante toracotomía, con detección de un resto tumoral subcentimétrico foraminal en el estudio de imagen de control. En todos los casos las lesiones se describieron macroscópicamente como procesos bien delimitados, encapsulados, separables mediante disección roma de los tejidos adyacentes, con múltiples canales vasculares en su superficie provenientes del espacio epidural. Ningún paciente precisó la realización de un procedimiento estabilizador espinal.
El tiempo de seguimiento varió entre uno y 5 años. No se identificaron cambios residuales de la señal medular, recidivas ni recrecimientos tumorales en los estudios evolutivos. Ningún paciente desarrolló signos clínicos o radiológicos de inestabilidad espinal. Todos los sujetos experimentaron una mejoría clínica significativa, con puntuación de 11 en la EAJO, salvo el paciente 3 que presentó una afectación esfinteriana vesical persistente.
DiscusiónLos AL son entidades poco frecuentes, que suponen un 0,14-1,2% de los tumores espinales y un 2-3% de los tumores epidurales raquídeos1. En nuestra serie recogimos un total de 7 casos en los últimos 22 años, lo que da cuenta de la baja incidencia de esta neoplasia también en nuestro medio. La topografía de los AL observada en nuestros pacientes verifica su preferencia por el compartimento epidural espinal, con localización preferentemente dorsal, aunque se han descrito casos a nivel de todos los segmentos espinales2,4,5. Las lesiones estaban confinadas al canal raquídeo en 5 pacientes, con localización epidural posterior (porcentaje ligeramente inferior al 90% descrito en la literatura), morfología fusiforme y longitud variable, habiéndose descrito casos de hasta 8 niveles de extensión5. Con menor frecuencia los AL también pueden ocupar el/los agujeros de conjunción y presentar extensión extraespinal, como en el caso 5, o incluso desarrollarse como masas de componente tumoral mayoritario extrarraquídeo, como ocurrió en el caso 4, dificultando el diagnóstico diferencial respecto a otros procesos expansivos epidurales2.
La clasificación de la OMS describe los AL como un subgrupo de lipomas compuestos por una proporción variable de células grasas maduras y elementos vasculares de dimensión capilar, con presencia de trombos y fibrosis intersticial en las lesiones de larga evolución6. Ambos componentes celulares se caracterizan por la ausencia de mitosis, atipia o pleomorfismo6. El diagnóstico diferencial patológico no suele presentar dificultades, salvo en el caso de los AL celulares, que deben distinguirse de los angiosarcomas fusocelulares y del sarcoma de Kaposi.
El origen de los AL ha constituido históricamente un objeto de debate. En función de su composición microscópica, han sido considerados sucesivamente como tumores derivados de células pluripotenciales mesenquimales, lesiones hamartomatosas, malformaciones congénitas y hemangiomas con inclusiones de tejido graso epidural4. Esta última hipótesis se apoya en las observaciones por algunos autores de vasos de mayor tamaño, incluso cavernomatosos7, en los AL epidurales con respecto a los AL subcutáneos, llegando a sugerir un cambio de nomenclatura de la entidad hacia lipoma vascular o angioma infiltrante de la grasa epidural8. Esta consideración enlaza con la controversia en torno a los denominados AL infiltrantes9–11, inicialmente empleado para calificar aquellos AL de partes blandas poco o nada encapsulados, que infiltran los tejidos vecinos y tienden a la recurrencia si su tratamiento quirúrgico no contempla la obtención de márgenes de resección amplios9. En el caso de los AL epidurales, la variante infiltrante suele localizarse en posición anterior o anterolateral al saco dural, con afectación de uno o varios cuerpos vertebrales y pedículos, pudiendo presentar una localización posterior de forma excepcional, por lo que podría representar una extensión de una lesión angiomatosa de origen vertebral12. Otros autores proponen, sin embargo, que las áreas de erosión ósea estarían causadas por compresión, con bordes libres de infiltración neoplásica3, y que el término infiltrante debería reservarse para aquellos casos excepcionales en los que el AL invada la duramadre13.
Aunque se ha atribuido tradicionalmente a Berenbruch, el primer caso de AL espinal fue descrito en la primera mitad del siglo xix y representa un ejemplo magistral de descripción de su historia natural, en una joven de 24 años que desarrolló una afectación funcional lentamente progresiva de los miembros inferiores a lo largo de 5 años, con progresión a una lesión medular completa y fallecimiento por las complicaciones derivadas, incluyendo úlceras por decúbito1,4,14. En la autopsia se evidenció una lesión grasa bajo las láminas de la décima a la duodécima vértebras dorsales, que respetaba la duramadre, con una médula subyacente completamente atrófica en el segmento comprimido14. Hoy sabemos que, tal y como se ha descrito en nuestra serie, los AL epidurales afectan con preferencia a individuos adultos de edad intermedia, especialmente en la quinta década de la vida, con ligera predilección por el sexo femenino2. Los síntomas suelen reflejar una disfunción neurológica lentamente progresiva, describiéndose casos de hasta 17 años de evolución2,5. También se han descrito cursos clínicos remitente-recurrentes, que se han relacionado con cambios dinámicos en el componente vascular tumoral como las situaciones de incremento de la presión venosa epidural, redistribución sanguínea y maniobras de Valsalva (embarazo, parto), fenómenos de robo de flujo sanguíneo, afectación del retorno venoso medular o trombosis, influencias hormonales (esteroides) y obesidad2,3,5,15. La presentación también puede ser aguda, especialmente en caso de aparición de fenómenos hemorrágicos intratumorales, que parecen tener un ligero predominio en aquellos AL cervicales localizados en torno al segmento C616. Uno de nuestros pacientes presentó sintomatología aguda tras sufrir un politraumatismo, sin evidencia de fenómenos de sangrado en la lesión tumoral. Finalmente, estas neoplasias también pueden constituir un hallazgo incidental durante un estudio sistémico por otro proceso patológico, como describimos en los casos 4 y 5.
Las peculiaridades de los AL en las pruebas de imagen constituyen un reflejo de las características patológicas descritas previamente. Los estudios de radiografía simple pueden poner de manifiesto signos de afectación ósea, incluyendo erosión pedicular, expansión foraminal o trabeculación del cuerpo vertebral12. La TC espinal aporta una mayor sensibilidad para la detección de estos cambios, mientras que puede resultar poco específica a la hora de definir los tejidos blandos debido a la variabilidad en la proporción de los componentes tumorales, y la posible presencia de fenómenos intralesionales como calcificación y/o hemorragia2. Esta consideración también resulta válida a la hora de interpretar los hallazgos en los estudios de RM3,15,17. El tejido graso da lugar a señal alta, tanto en secuencias T1 como T2, con pérdida de señal en las secuencias de atenuación grasa, que incluyen fundamentalmente las secuencias STIR y SPIR3,15. Esta última es una técnica híbrida que incluye un pulso de radiofrecuencia selectivo para el tejido graso y un pulso de gradiente spoiler, junto con una anulación de la magnetización residual de la grasa mediante un mecanismo de inversión de la recuperación similar al STIR, que permite acentuar el contraste de las zonas suprimidas con respecto a aquellas que captan gadolinio (fig. 1E). Estas secuencias resultan de especial utilidad en el diagnóstico de los AL, ya que el componente angiomatoso es hipointenso o isointenso respecto a la médula espinal en T1 e hiperintenso en T2, con intenso realce tras la administración de contraste paramagnético (fig. 1)3,15. Los AL se caracterizan, además, por la ausencia de vacío de señal por flujo vascular dada la ausencia de vasos bien desarrollados17. La integridad de la duramadre se valora de forma óptima en la secuencia T2 con cortes sagitales, en la que aparece como una línea de baja señal entre el tumor y el líquido cefalorraquídeo del espacio subaracnoideo o el cordón medular, dependiendo del grado de ocupación del canal raquídeo (fig. 1). En distintos intentos de sistematización de su aspecto radiológico, Hu et al. han clasificado los AL en tipos 1 (componente graso predominante y aspecto fusiforme) y 2 (componente vascular predominante, agrupado en la zona tumoral central)15, mientras que Si et al. los han sistematizado como tipo i o confinados al espacio raquídeo (IA o sin lipomatosis y IB o con lipomatosis periférica) y tipo ii o en reloj de arena3. Sin embargo, desde nuestro punto de vista, dichas clasificaciones carecen de valor pronóstico y presentan serias limitaciones a la hora de abarcar las distintas formas de presentación radiológicas de los AL, como hemos demostrado en nuestra serie (tabla 2 y fig. 1). En los raros casos en que se realiza un estudio angiográfico este suele evidenciar un aporte arterial procedente de ramas de las arterias intercostales, como ocurrió en nuestro caso 4 (fig. 1), sin que la embolización preoperatoria suponga una ventaja significativa durante el acto quirúrgico, ya que habitualmente se puede lograr un adecuado control de los aportes vasculares2.
El diagnóstico diferencial radiológico fundamental de los AL con predominio de tejido graso incluye el lipoma y la lipomatosis, resultando de especial importancia la presencia de realce tras la administración de contraste paramagnético y la presencia de señal en supresión grasa, que pueden poner en evidencia un escaso componente vascular. Además, los AL de componente vascular prominente o agrupado en la zona tumoral central pueden confundirse con angiomas o tumores neurogénicos, ya que el componente graso periférico puede interpretarse como grasa epidural comprimida por el tumor. Dependiendo de la proporción de los componentes tumorales, su variable morfología, la presencia o no de complicaciones (sangrado) y la identificación de afectación ósea podemos asistir a una gran variabilidad de presentaciones radiológicas que, en función del contexto clínico (especialmente oncológico o traumático), puede suponer un serio reto diagnóstico.
El tratamiento de elección de los AL epidurales es quirúrgico5. Dada su localización preferente resultan habitualmente abordables mediante laminectomía. Durante el acto quirúrgico se describen como lesiones rojo-amarillentas, muy vascularizadas y con tendencia al sangrado (fig. 2A y B). Suelen ser fácilmente disecables de los tejidos adyacentes, aunque presentan múltiples puntos de anclaje a los vasos epidurales que lo nutren, permitiendo habitualmente su resección en bloque o en fragmentos en el caso de las lesiones más extensas. Los AL con extensión extra-foraminal torácica pueden abordarse mediante la realización de una costo-transversectomía, optándose por un abordaje anterolateral en el caso de que el componente tumoral mayoritario sea extrarraquídeo, y en aquellos tumores infiltrantes con extensa afectación del cuerpo vertebral. La necesidad de realización de un proceso estabilizador espinal dependerá del grado de resección osteoligamentosa requerido para el abordaje y la resección tumoral, resultando especialmente recomendable en el caso de corpectomía vertebral, abordajes combinados anteriores y posteriores, y en aquellas intervenciones que impliquen las charnelas y regiones de mayor movilidad2. En el contexto clínico más frecuente que, como hemos mencionado, contempla un abordaje mediante laminectomía torácica, la planificación de una artrodesis pedicular o una laminoplastia constituyen opciones reservadas para los abordajes más extensos, dada la estabilidad biomecánica de este segmento espinal. Efectivamente, en nuestra serie no hemos observado el desarrollo de deformidad cifótica, ni siquiera en los abordajes torácicos posteriores más extensos.
Los AL son tumores de pronóstico muy favorable tras el tratamiento quirúrgico, obteniéndose en la práctica totalidad de los casos un grado satisfactorio de recuperación funcional, independientemente del grado de afectación inicial y del tiempo de instauración2. Asocian, además, una probabilidad de recidiva prácticamente nula con independencia del grado de resección y la variante histológica tumoral5,12. El factor pronóstico más importante es la rapidez de instauración del déficit neurológico, especialmente en aquellos casos que se inician de forma brusca con un déficit neurológico severo por sangrado intratumoral18, en los que debe plantearse un tratamiento urgente. Aunque se han descrito casos de AL tratados con radioterapia, en la actualidad esta modalidad terapéutica se considera carente de utilidad en el tratamiento de esta entidad2,5.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Parte del contenido de este trabajo fue presentada por el Dr. Gutiérrez Cierco como comunicación en formato póster en el Congreso de la Sociedad Europea de Neurocirugía, que tuvo lugar en Madrid del 18 al 21 de octubre de 2015.