La capacidad organizativa en términos de recursos y circuitos asistenciales que permiten acortar el tiempo de respuesta ante un nuevo caso de ictus es clave para obtener un buen resultado. En este estudio se compararon el abordaje terapéutico y los resultados del tratamiento de centros de asistencia tradicional (equipos de ictus, sin Unidad de Ictus) y con Unidad de Ictus.
MétodosEstudio de tipo prospectivo, cuasiexperimental (sin aleatorización de las unidades analizadas) para realizar comparaciones entre 2 centros con Unidad de Ictus y 4 centros con atención tradicional por Neurología, sobre una selección de indicadores consensuados para monitorizar la calidad de la atención en ictus. Participaron 225 pacientes. Además, se utilizaron cuestionarios autoadministrados para recoger la valoración del servicio y la asistencia sanitaria recibida por parte de los pacientes.
ResultadosLos centros con Unidad de Ictus mostraron menores tiempos de respuesta tras el inicio de los síntomas, tanto al tiempo para llegar al centro, como para el diagnóstico por imagen considerando la hora de llegada del paciente al hospital. La capacidad de respuesta para aplicar tratamiento con trombólisis intravenosa fue mayor entre los hospitales con Unidad de Ictus frente a los centros con atención tradicional por Neurología.
ConclusiónLos centros con Unidad de Ictus mostraron un mejor ajuste a los estándares de tiempos de respuesta de referencia en el ictus, calculados en el estudio Quick frente a los centros con atención tradicional por Neurología.
Organisational capacity in terms of resources and care circuits to shorten response times in new stroke cases is key to obtaining positive outcomes. This study compares therapeutic approaches and treatment outcomes between traditional care centres (with stroke teams and no stroke unit) and centres with stroke units.
MethodsWe conducted a prospective, quasi-experimental study (without randomisation of the units analysed) to draw comparisons between 2 centres with stroke units and 4 centres providing traditional care through the neurology department, analysing a selection of agreed indicators for monitoring quality of stroke care. A total of 225 patients participated in the study. In addition, self-administered questionnaires were used to collect patients’ evaluations of the service and healthcare received.
ResultsCentres with stroke units showed shorter response times after symptom onset, both in the time taken to arrive at the centre and in the time elapsed from patient's arrival at the hospital to diagnostic imaging. Hospitals with stroke units had greater capacity to respond through the application of intravenous thrombolysis than centres delivering traditional neurological care.
ConclusionCentres with stroke units showed a better fit to the reference standards for stroke response time, as calculated in the Quick study, than centres providing traditional care through the neurology department.
El ictus representa la segunda causa de muerte en la población, primera causa médica de discapacidad y la segunda de demencia. Esta morbimortalidad ha propiciado una mayor accesibilidad a unidades especializadas1-3 y la puesta en marcha de planes integrales de actuación4,5.
La capacidad organizativa en términos de recursos y circuitos asistenciales que permiten acortar el tiempo de respuesta ante un nuevo caso de ictus es clave para una adecuada respuesta terapéutica6-12. Pese a ello, en España persiste una notable heterogeneidad interhospitales en la atención a pacientes con ictus, por lo que la monitorización del nivel de calidad asistencial reviste especial importancia.
El objetivo de este estudio fue comparar el abordaje terapéutico y los resultados del tratamiento de centros de asistencia tradicional (equipos de ictus, sin Unidad de Ictus) y con Unidad de Ictus.
Sujetos y métodoEstudio de tipo prospectivo, cuasiexperimental (sin aleatorización de las unidades analizadas), que permitió realizar comparaciones en un conjunto de indicadores entre 2 centros con Unidad de Ictus (grupo A: Hospital Ramón y Cajal, Complejo Hospitalario de Pamplona) y 4 centros con atención tradicional por Neurología —–equipo de ictus— (grupo B: Hospital de Jaén, de Serranía de Ronda, San Jorge de Huesca y el Complejo Asistencial de Salamanca). El conjunto de 6 centros ofrecía cobertura sanitaria a un total de 1.685.008 habitantes. Todos los hospitales, menos el Hospital Ramón y Cajal y el de Serranía de Ronda, recibían pacientes con ictus de otros hospitales locales. En todos los centros se aplicaba el protocolo del código ictus, tanto extrahospitalario como intrahospitalario13. La ratio de enfermería fue la misma en ambos grupos de hospitales, pero existieron diferencias entre los hospitales en la disponibilidad de neurólogo de guardia presencial. Todos los centros contaban con unidad de imagen por resonancia magnética (a excepción del Hospital de Serranía de Ronda) y todos disponían de un escáner de tomografía computarizada. Todos los centros participaron de forma voluntaria en el estudio tras conocer los objetivos, el método y el cuadro de mando de indicadores que permitirían monitorizar y comparar datos entre centros.
En este estudio se definió Unidad de Ictus como unidades de cuidados agudos no intensivos, con un número limitado de camas, localizadas o dependientes de Neurología, que atienden de forma exclusiva a pacientes con ictus agudo13. Esta atención debía estar protocolizada (contar con criterios de ingreso preestablecidos y una sistemática diagnóstica y terapéutica específica). Se definió equipos de ictus como un grupo multidisciplinario de especialistas que colaboran en el diagnóstico y el tratamiento del paciente con ictus, coordinados por un neurólogo experto y que cuentan con protocolos de cuidados sistematizados, sin disponer de una estructura geográficamente delimitada13.
La selección de indicadores se basó en un trabajo previo para definir un conjunto de indicadores para monitorizar la calidad de la atención en ictus14. Los indicadores empleados en este estudio se pueden consultar en los anexos 1 y 2.
La selección de los pacientes se realizó mediante muestreo sistemático considerando todos los ingresos producidos entre el 18 de enero y el 31 de mayo del 2016, que cumplieran criterios de inclusión y consintieron participar, hasta saturar el tamaño muestral establecido. El tamaño muestral se calculó para detectar diferencias iguales o superiores a 15 puntos porcentuales entre hospitales, asumiendo una proporción 0,5 y estimando una tasa de pérdidas del 25%. Se consideró aceptable un nivel de confianza del 95% y una potencia de 0,8. De este modo, el número total de pacientes participantes se fijó en 240 (50% en cada grupo de hospitales).
Como criterios de inclusión se definieron: paciente que ingresaba en el hospital por presentar un episodio de infarto cerebral agudo. La derivación a Neurología podría producirse por indicación desde Atención Primaria, Urgencias del propio hospital o de otro centro. Se excluyeron los casos de ictus intrahospitalario y hemorrágico.
A todos los pacientes se les solicitó su consentimiento. Se utilizó un sistema ciego simple para la identificación de pacientes que permitiera garantizar su intimidad y anonimato.
El registro de datos para el cálculo de indicadores se llevó a cabo por medios digitales, en concreto mediante formularios Googledocs. Cada centro dispuso de una dirección Web, donde se alojaba exclusivamente el formulario del centro, que permaneció activo durante el período establecido para el estudio de campo. El acceso se produjo mediante clave personalizada conocida por un responsable del estudio en cada centro. Adicionalmente, las medidas subjetivas de valoración del servicio y asistencia sanitaria recibida, contemplada en los indicadores, fueron recogidas a través de cuestionarios autoadministrados en papel, que los pacientes cumplimentaron al recibir el alta.
El análisis estadístico se realizó mediante pruebas no paramétricas mediante el estadístico chi al cuadrado en el caso de comparación de proporciones; la prueba t de Student o la prueba de U de Mann-Whitney, según la normalidad de las distribuciones, para comparar medias y la prueba de la mediana basada en la chi al cuadrado. El criterio de decisión de las pruebas estadísticas se estableció en 0,05.
Este estudio fue aprobado como Estudio Observacional No Posautorización (No-EPA) por la Agencia Española de Productos Sanitarios y por los comités de ética de la investigación de la Universidad Miguel Hernández y el Hospital de Jaén.
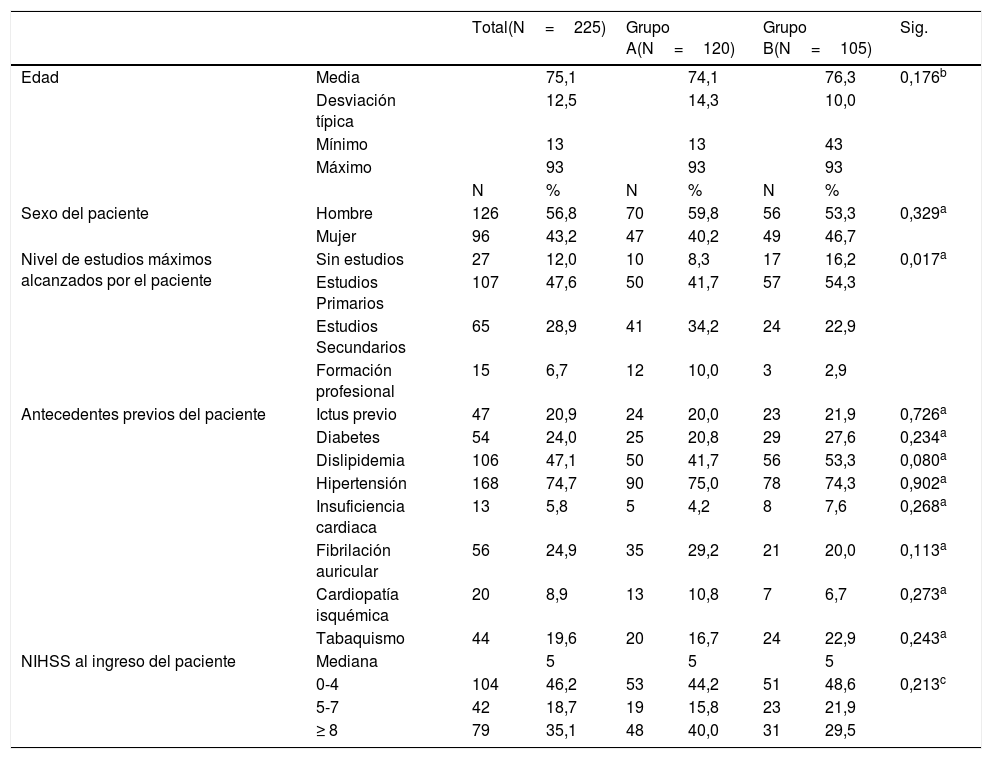
ResultadosEn total participaron 225 pacientes —120 del grupo A y 105 del Grupo B—, tasa de aceptación para participar en el estudio del 99%. La edad media de estos pacientes fue de 75 años (desviación típica 12), 96 (43%) mujeres y, aproximadamente, el 50% cursó estudios primarios. Los factores de riesgo más frecuentes fueron la dislipidemia (47%) y la hipertensión arterial (> 70%). La gravedad (NIHSS al ingreso) fue similar entre los pacientes del grupo A y los del B (tabla 1).
Descripción de la muestra
| Total(N=225) | Grupo A(N=120) | Grupo B(N=105) | Sig. | |||||
|---|---|---|---|---|---|---|---|---|
| Edad | Media | 75,1 | 74,1 | 76,3 | 0,176b | |||
| Desviación típica | 12,5 | 14,3 | 10,0 | |||||
| Mínimo | 13 | 13 | 43 | |||||
| Máximo | 93 | 93 | 93 | |||||
| N | % | N | % | N | % | |||
| Sexo del paciente | Hombre | 126 | 56,8 | 70 | 59,8 | 56 | 53,3 | 0,329a |
| Mujer | 96 | 43,2 | 47 | 40,2 | 49 | 46,7 | ||
| Nivel de estudios máximos alcanzados por el paciente | Sin estudios | 27 | 12,0 | 10 | 8,3 | 17 | 16,2 | 0,017a |
| Estudios Primarios | 107 | 47,6 | 50 | 41,7 | 57 | 54,3 | ||
| Estudios Secundarios | 65 | 28,9 | 41 | 34,2 | 24 | 22,9 | ||
| Formación profesional | 15 | 6,7 | 12 | 10,0 | 3 | 2,9 | ||
| Antecedentes previos del paciente | Ictus previo | 47 | 20,9 | 24 | 20,0 | 23 | 21,9 | 0,726a |
| Diabetes | 54 | 24,0 | 25 | 20,8 | 29 | 27,6 | 0,234a | |
| Dislipidemia | 106 | 47,1 | 50 | 41,7 | 56 | 53,3 | 0,080a | |
| Hipertensión | 168 | 74,7 | 90 | 75,0 | 78 | 74,3 | 0,902a | |
| Insuficiencia cardiaca | 13 | 5,8 | 5 | 4,2 | 8 | 7,6 | 0,268a | |
| Fibrilación auricular | 56 | 24,9 | 35 | 29,2 | 21 | 20,0 | 0,113a | |
| Cardiopatía isquémica | 20 | 8,9 | 13 | 10,8 | 7 | 6,7 | 0,273a | |
| Tabaquismo | 44 | 19,6 | 20 | 16,7 | 24 | 22,9 | 0,243a | |
| NIHSS al ingreso del paciente | Mediana | 5 | 5 | 5 | ||||
| 0-4 | 104 | 46,2 | 53 | 44,2 | 51 | 48,6 | 0,213c | |
| 5-7 | 42 | 18,7 | 19 | 15,8 | 23 | 21,9 | ||
| ≥ 8 | 79 | 35,1 | 48 | 40,0 | 31 | 29,5 | ||
Grupo A: hospitales con Unidad de Ictus para la atención del perfil de estos pacientes.
Grupo B: hospitales que atienden este perfil desde el Servicio de Neurología.
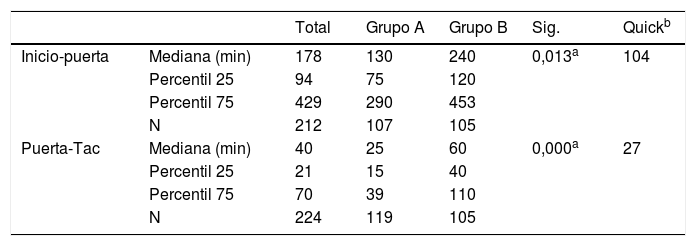
En 96 (43%) casos se activó el código ictus extrahospitalario (grupo A: 71, 59%; grupo B: 25, 24%, p<0,0001) y en 116 (52%) el intrahospitalario (grupo A: 94, 78%; grupo B: 22, 21%, p<0,0001). Los hospitales del grupo A mostraron tiempos de respuesta más reducidos tras el inicio de los síntomas, tanto en el indicador inicio-puerta, como en el de puerta-tomografía computarizada (tabla 2). La capacidad de respuesta para aplicar tratamiento con trombólisis intravenosa (TPA-iv) fue mayor en los hospitales del grupo A frente al grupo B (tabla 3).
Comparativa de indicadores de proceso inicio-puerta y puerta-TAC entre hospitales con Unidad de Ictus y sin Unidad de Ictus (todos los pacientes)
| Total | Grupo A | Grupo B | Sig. | Quickb | ||
|---|---|---|---|---|---|---|
| Inicio-puerta | Mediana (min) | 178 | 130 | 240 | 0,013a | 104 |
| Percentil 25 | 94 | 75 | 120 | |||
| Percentil 75 | 429 | 290 | 453 | |||
| N | 212 | 107 | 105 | |||
| Puerta-Tac | Mediana (min) | 40 | 25 | 60 | 0,000a | 27 |
| Percentil 25 | 21 | 15 | 40 | |||
| Percentil 75 | 70 | 39 | 110 | |||
| N | 224 | 119 | 105 |
Grupo A: hospitales con Unidad de Ictus para la atención del perfil de estos pacientes.
Grupo B: hospitales que atienden este perfil desde el Servicio de Neurología.
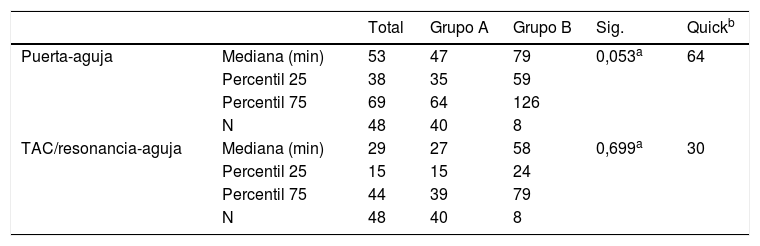
Comparativa indicadores de proceso entre hospitales con Unidad de Ictus y sin Unidad de Ictus, considerando el número de pacientes sometidos a tratamiento de reperfusión (trombólisis intravenosa)
| Total | Grupo A | Grupo B | Sig. | Quickb | ||
|---|---|---|---|---|---|---|
| Puerta-aguja | Mediana (min) | 53 | 47 | 79 | 0,053a | 64 |
| Percentil 25 | 38 | 35 | 59 | |||
| Percentil 75 | 69 | 64 | 126 | |||
| N | 48 | 40 | 8 | |||
| TAC/resonancia-aguja | Mediana (min) | 29 | 27 | 58 | 0,699a | 30 |
| Percentil 25 | 15 | 15 | 24 | |||
| Percentil 75 | 44 | 39 | 79 | |||
| N | 48 | 40 | 8 |
Grupo A: hospitales con Unidad de Ictus para la atención del perfil de estos pacientes.
Grupo B: hospitales que atienden este perfil desde el Servicio de Neurología.
Se sometió a TPA-iv a 48 (21,3%) pacientes, 40 (33,3% del grupo A y 8 (7,6%) del grupo B (p<0,0001). En el caso de los hospitales del grupo B, la activación del código ictus extrahospitalario no supuso una mayor proporción de pacientes con tratamiento de TPA-iv (4 vs. 4, p=0,17).
En los casos en los que se activó el código ictus extrahospitalario aumentó la proporción de pacientes sometidos a TPA-iv (34 vs. 14, p<0,0001). Al tener en cuenta únicamente los hospitales del grupo A, se observó que también la activación del código ictus extrahospitalario aumentó la proporción de pacientes sometidos a TPA-iv (30 vs. 10, p<0,05). Sin embargo, en los hospitales del grupo B el total de pacientes sometidos a TPA-iv tras activar el código ictus resultó similar (4 vs. 4, p=0,07). Lo mismo sucedió en el caso de activación del código ictus intrahospitalario (45 vs. 3, p<0,001), y al distinguir por hospitales del grupo A (39 vs. 1 p<0,001) y grupo B (6 vs. 2 p<0,001).
En los hospitales con unidades de ictus (grupo A), 11 (4,9%) pacientes recibieron tratamiento endovascular mediante trombectomía mecánica. Ninguno de los pacientes atendidos en los hospitales del grupo B fue tratado mediante esta técnica.
Entre los 79 pacientes con puntuaciones iguales o superiores a 8 (percentil 60) en la escala NIHSS en el momento del ingreso, se observó una mayor mortalidad (13,9-0,7%, p<0,000) y un peor pronóstico según la puntuación en la escala de Rankin modificada (mRS) (64,6-28,1%, p<0,000) que entre los que tenían puntuaciones en la escala inferiores a 8. Además, en el caso de los hospitales del grupo A, estos pacientes fueron sometidos en mayor proporción a TPA-iv (28 vs. 20, p<0,001), hecho no observable entre hospitales del grupo B (6 vs. 25, p<0,003). Los pacientes sometidos a TPA-iv desarrollaron un mayor número de complicaciones hemorrágicas (7,6-0,7%, p=0,004) e infección nosocomial (35,4-6,2%, p<0,000).
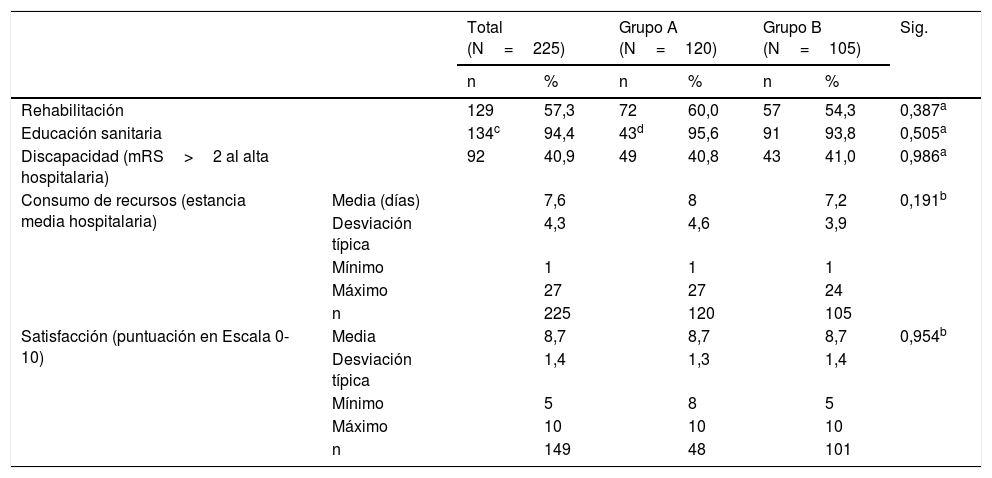
Se sometieron a tratamiento de rehabilitación una proporción similar de pacientes en ambos grupos de hospitales (p=0,387) (tabla 4). En el caso de los hospitales del grupo A, las necesidades de tratamiento rehabilitador entre pacientes sometidos a TPA-iv y los no sometidos a TPA-iv resultaron similares (25 vs. 15, p=0,693). Sin embargo, entre los hospitales del grupo B, las necesidades de tratamiento rehabilitador resultaron ser menores entre los pacientes sometidos a TPA-iv que entre los que no se sometieron (7 vs. 50, p=0,05). La proporción de pacientes que recibieron educación sanitaria fue similar entre los pacientes atendidos en hospitales del grupo A o B (p=0,505). La duración de la estancia fue similar entre ambos grupos de hospitales (p=0,191). Tampoco se hallaron diferencias entre los pacientes atendidos en los hospitales del grupo A y B en cuanto a la discapacidad al alta (mRS>2) (p=0,986) y nivel de satisfacción con la atención recibida (p=0,954). Sin embargo, entre los pacientes que fueron sometidos a TPA-iv, se observa una menor proporción de pacientes con discapacidad al alta (mRS>2), tanto en hospitales del grupo A (19 vs. 30, p<0,05) como del grupo B (2 vs. 41, p<0,001).
Comparativa indicadores de resultado entre hospitales con Unidad de Ictus y sin Unidad de Ictus
| Total (N=225) | Grupo A (N=120) | Grupo B (N=105) | Sig. | |||||
|---|---|---|---|---|---|---|---|---|
| n | % | n | % | n | % | |||
| Rehabilitación | 129 | 57,3 | 72 | 60,0 | 57 | 54,3 | 0,387a | |
| Educación sanitaria | 134c | 94,4 | 43d | 95,6 | 91 | 93,8 | 0,505a | |
| Discapacidad (mRS>2 al alta hospitalaria) | 92 | 40,9 | 49 | 40,8 | 43 | 41,0 | 0,986a | |
| Consumo de recursos (estancia media hospitalaria) | Media (días) | 7,6 | 8 | 7,2 | 0,191b | |||
| Desviación típica | 4,3 | 4,6 | 3,9 | |||||
| Mínimo | 1 | 1 | 1 | |||||
| Máximo | 27 | 27 | 24 | |||||
| n | 225 | 120 | 105 | |||||
| Satisfacción (puntuación en Escala 0-10) | Media | 8,7 | 8,7 | 8,7 | 0,954b | |||
| Desviación típica | 1,4 | 1,3 | 1,4 | |||||
| Mínimo | 5 | 8 | 5 | |||||
| Máximo | 10 | 10 | 10 | |||||
| n | 149 | 48 | 101 | |||||
Grupo A: Hospitales con Unidad de Ictus para la atención del perfil de estos pacientes
Grupo B: Hospitales que atienden este perfil desde el Servicio de Neurología.
Los resultados confirman que el código ictus aumenta el número de pacientes que se benefician de un tratamiento de TPA-iv, en forma acorde con otros resultados publicados1,3,5,8. En este caso, se concreta que hasta 5 veces más pacientes logran beneficiarse de esta técnica cuando la organización sanitaria está preparada para ello.
Por otro lado, los datos en los indicadores de proceso empleados sugieren que los hospitales del grupo A mostraron un mejor ajuste que los hospitales del grupo B a los estándares de tiempos de respuesta de referencia en el ictus, calculados en el estudio Quick7. En los hospitales con Unidad de Ictus se observó una mayor frecuencia de pacientes con tratamiento de TPA-iv. Además, solo en los hospitales del grupo A hubo pacientes tratados con trombectomía mecánica. En los hospitales del grupo B no hubo ningún paciente remitido a un centro de ictus al no tener establecido el circuito asistencial. De forma indirecta, ponen de relieve la necesidad de llevar a cabo en el ámbito de la atención neurológica, en los hospitales de menor tamaño, normalmente sin unidad de ictus, una reorganización y una revisión de los procedimientos para ofrecer una respuesta adecuada a los pacientes con episodio de infarto cerebral agudo, incluyendo los circuitos de derivación a centros de referencia de ictus.
Los resultados de las valoraciones de los pacientes, sin embargo, no difirieron entre ambos grupos de hospitales y la satisfacción media con la atención recibida fue similar.
La interpretación de estos resultados debe tener en cuenta las siguientes limitaciones. Aunque han participado centros de diferentes servicios de salud y, por tanto, con distintos modelos de organización, hay que considerar que todos participaron de forma voluntaria sin una selección aleatoria del conjunto de centros. En alguno de los hospitales de menor tamaño no se ha logrado incluir en el estudio el número de pacientes previsto para cada unidad de análisis, lo que ha producido una pérdida del 6% sobre el tamaño muestral establecido debido a una menor casuística durante la fase del estudio de campo. La disponibilidad de neurólogo de guardia presencial, y de guardia no presencial, según los centros, influyó probablemente en las diferencias entre los hospitales incluidos en el grupo B y puede haber tenido, además, repercusión en las diferencias halladas entre ambos grupos de hospitales.
Tomados en su conjunto, estos resultados indican que los hospitales que no cuentan con una Unidad de Ictus deberían abordar una reorganización para ser capaces de ofrecer una respuesta más adecuada a los pacientes con episodio de infarto cerebral agudo y que en esta fase aguda debe iniciarse la rehabilitación de estos pacientes para lograr los mejores resultados.
FinanciaciónEsta publicación ha sido patrocinada en el marco de un convenio de colaboración con Boehringer Ingelheim España, S.A.
Conflicto de interesesLos participantes que firman este trabajo declaran que no existe conflicto de interés alguno.
| Definición | Inicio-puerta |
| Fórmula cálculo | Tiempo (en minutos) desde el inicio de los primeros síntomas hasta el momento de llegada al hospital |
| Tipo | Proceso |
| Estándar referencia | 104 mn |
| Definición | Puerta-aguja |
| Fórmula cálculo | Tiempo (en minutos) para iniciar TPA-iv desde la llegada del paciente al hospital |
| Tipo | Proceso |
| Estándar referencia | 60 mn |
| Definición | Inicio-aguja |
| Fórmula cálculo | Tiempo (en minutos) para iniciar TPA-iv desde que se produce el inicio de los primeros síntomas |
| Tipo | Proceso |
| Estándar referencia | 157 mn |
| Definición | Puerta-TAC |
| Fórmula cálculo | Tiempo (en minutos) para realizar la primera valoración de diagnóstico por imagen desde la hora de llegada al hospital del paciente |
| Tipo | Proceso |
| Estándar referencia | 20 mn |
| Definición | TAC/resonancia-aguja |
| Fórmula cálculo | Tiempo (en minutos) para iniciar TPA-iv desde que finaliza el primer procedimiento diagnóstico por imagen (TAC o resonancia) |
| Tipo | Proceso |
| Estándar referencia | 30 mn |
| Definición | Pacientes sometidos a TPA-iv |
| Fórmula cálculo | Número total de pacientes con infarto cerebral tratados mediante TPA-iv/número total de pacientes con infarto cerebral ingresados en el centro en el mismo período×100 |
| Tipo | Resultado |
| Estándar referencia | 15% |
| Definición | Pacientes sometidos a trombectomía mecánica |
| Fórmula cálculo | Número total de pacientes con infarto cerebral tratados mediante trombectomías mecánicas/número total de pacientes con infarto cerebral ingresados en el centro en el mismo período×100 |
| Tipo | Resultado |
| Estándar referencia | 8-10% |
| Definición | Mortalidad |
| Fórmula cálculo | Número total de pacientes con infarto cerebral que fallecen por cualquier causa durante el ingreso/número total de pacientes con infarto cerebral en tratamiento en el centro durante el mismo período×100 |
| Tipo | Resultado |
| Estándar referencia | 7% |
| Definición | Complicaciones en el curso del tratamiento |
| Fórmula cálculo | Número total de pacientes con infarto cerebral sometidos a TPA-iv que desarrollan complicaciones sintomáticas tras trombólisis/número total de pacientes con Infarto cerebral en tratamiento con TPA-iv en el centro en el mismo período×100 |
| Tipo | Resultado |
| Estándar referencia | 4% |
| Definición | Evento adverso en el curso de tratamiento |
| Fórmula cálculo | Número total de pacientes con infarto cerebral con transformación hemorrágica sintomática durante TPA-iv/número total de pacientes con infarto cerebral en tratamiento en el centro en el mismo período×100 |
| Tipo | Resultado |
| Estándar referencia | 3% |
| Definición | Evento adverso por infección nosocomial |
| Fórmula cálculo | Número total de pacientes con infarto cerebral que durante el ingreso requieren tratamiento por infección por cualquier causa/número total de pacientes con infarto cerebral en tratamiento en el centro en el mismo período×100 |
| Tipo | Resultado |
| Estándar referencia | 18% |
| Definición | Evento adverso en el curso del tratamiento |
| Fórmula cálculo | Número total de pacientes con Infarto cerebral que durante el ingreso presentan embolismo pulmonar/número total de pacientes con Infarto cerebral en tratamiento en el centro en el mismo período×100 |
| Tipo | Resultado |
| Estándar referencia | < 1% |
| Definición | Rehabilitación |
| Fórmula cálculo | Número total de pacientes con infarto cerebral con evaluación de las necesidades de tratamiento rehabilitador en las primeras 48 h tras el ingreso/número total de pacientes con infarto cerebral en tratamiento en el centro en el mismo período×100 |
| Tipo | Resultado |
| Estándar referencia | 80% |
| Definición | Educación sanitaria |
| Fórmula cálculo | Número total de pacientes con infarto cerebral con, al menos un día de estancia, que reciben información verbal y escrita sobre cómo cuidarse y precauciones con el tratamiento antes del alta/número total de pacientes con infarto cerebral que reciben el alta hospitalaria en el centro en el mismo período×100 |
| Tipo | Resultado |
| Estándar referencia | 95% |
| Definición | Discapacidad |
| Fórmula cálculo | Número total de pacientes con Infarto cerebral con mRS>2 al producirse el alta hospitalaria/número total de pacientes con infarto cerebral que reciben el alta hospitalaria en el centro en el mismo período×100 |
| Tipo | Resultado |
| Estándar referencia | < 40% |
| Definición | Consumo recursos |
| Fórmula cálculo | Estancia media de los pacientes con infarto cerebral. Se considera estancia cuando el paciente pernocta una noche o realiza una estancia de 24 h en el centro |
| Tipo | Resultado |
| Estándar referencia | 7-8 días |
| Definición | Satisfacción |
| Fórmula cálculo | Número total de pacientes con infarto cerebral con una puntuación media de 5 o más puntos en la escala/número total de pacientes con Infarto cerebral que reciben el alta hospitalaria en el centro en el mismo período×100 |
| Tipo | Resultado |
| Estándar referencia | > 8 |
Parte de este trabajo ha sido presentado al XXXIV Congreso de la Sociedad Española de Calidad Asistencial.