La enfermedad difusa por cuerpos de Lewy (EDCL) es una enfermedad que cursa con un espectro de expresión clínica, caracterizada por la presencia de deterioro cognitivo, fluctuaciones en el estado de alerta, trastornos senso-perceptivos tipo alucinaciones visuales y parkinsonismo de acuerdo con los criterios internacionales más aceptados hoy en día1–3. Desde hace varios años se reconocen las características espectrales de esta enfermedad, estando en un extremo los pacientes que comienzan y en quienes predominan los síntomas cognitivos y en un otro extremo, los pacientes en quienes predominan los síntomas parkinsonianos4, llegando ambos extremos a coincidir a medida que la enfermedad progresa, como así lo demuestran los estudios de correlación neuropatológicos5–7. Por otra parte, los síntomas neuropsiquiátricos son ampliamente descritos por diferentes autores en ambos grupos de pacientes, pero poco se ha estudiado en cuanto al inicio y a la evolución de estos síntomas en la EDCL. Describimos brevemente en este artículo a un paciente que cumple con criterios de EDCL que debutó con síntomas neuropsiquiátricos (depresión severa y alucinaciones visuales), muchos años antes de presentar síntomas cognitivos y parkinsonismo, lo cual nos ha llevado a una revisión del tema y a sugerir que algunos pacientes afectados de EDCL pueden comenzar exclusivamente con síntomas neuropsiquiátricos y persistir muchos años sólo con estos síntomas antes de presentar un deterioro cognitivo y/o un parkinsonismo.
Paciente varón de 79 años, diagnosticado de trastorno depresivo mayor recurrente de inicio tardío, con un primer episodio depresivo mayor en diciembre de 1994. Desde el inicio presentó alteraciones sensoperceptivas tipo alucinaciones visuales, con respuesta parcial a múltiples estrategias terapéuticas, por lo que requirió ingresos hospitalarios en varias ocasiones. La valoración neuropsicológica inicial no mostró un deterioro cognitivo (MMSE: 29/30, MIS 8/8, GDS 1) pero sí un trastorno leve disejecutivo y leves alteraciones en la memoria visual que se atribuyeron al gran componente depresivo y que no afectaba en gran medida las actividades básicas de la vida diaria. En vista de la poca mejoría clínica, se instauró un tratamiento con terapia electro-convulsiva (TEC), con remisión completa de los síntomas depresivos pero con persistencia de las alucinaciones visuales. El paciente presenta recurrencia del cuadro depresivo y alucinaciones visuales en varias ocasiones hasta enero de 2003, con un episodio depresivo delirante, por lo que requirió un nuevo ingreso hospitalario que llevó también a nuevas sesiones de TEC debido a la pobre respuesta terapéutica (neurolépticos, antidepresivos, litio entre otros), mostrando síntomas confusionales que mejoraron al espaciar las sesiones de TEC hasta la remisión completa de la sintomatología.
En diciembre de 2006 presentó agravamiento de los síntomas depresivos, con un componente delirante y confusional (discurso incoherente ocasional); además, el paciente mostraba un temblor de reposo en la extremidad superior derecha, así como torpeza en su mano derecha, dificultad en la marcha y alucinaciones visuales, que no habían remitido en todos estos años pero sí disminuido; se orientó como un parkinsonismo estadio II Hoenh y Yahr8, probablemente relacionado a neurolépticos (olanzapina). El paciente estuvo ingresado y fue tratado con dosis bajas de haloperidol, con lo que se lograron controlar los síntomas delirantes. El paciente mostró una clara mejoría de los síntomas psiquiátricos, por lo que se retiraron los fármacos neurolépticos a los 3 meses; sin embargo, persistieron y se agravaron los síntomas parkinsonianos, con un mayor deterioro funcional, por lo que se inició levodopa 50mg cada 8h, con lo que mostró una exacerbación de las alucinaciones visuales, que remitieron tras la retirada de la L-dopa. En mayo de 2009 presentó nuevamente una exacerbación de las alucinaciones visuales complejas y síntomas confusionales, persistiendo síntomas depresivos (ánimo triste, fatigabilidad y apatía), así como agravamiento del parkinsonismo a pesar de haber retirado los otros neurolépticos y de estar en tratamiento sólo con clozapina y venlafaxina. En ese momento se objetivó un parkinsonismo asimétrico en estadio 3 de la escala de Hoeh y Yahr y el 70% en la escala de actividades básicas de la vida diaria de Schwab y England9. La escala unificada de la enfermedad de Parkinson (UPDRS) mostró un total de 32 puntos. Las escalas cognitivas mostraron: MMSE 22/30 (fallo memoria diferida), MIS 4/8, Blessed: 2/3/4 total=9, GDS 5. Esta nueva valoración neuropsicológica concluyó que el paciente presentaba un deterioro cognitivo en fase de demencia leve (CDR 1), con un patrón córtico-subcortical, resaltando un severo déficit en la orientación visuo-espacial y disejecutiva, compatible con los patrones neuropsicológicos observados en los pacientes con parkinsonismo.
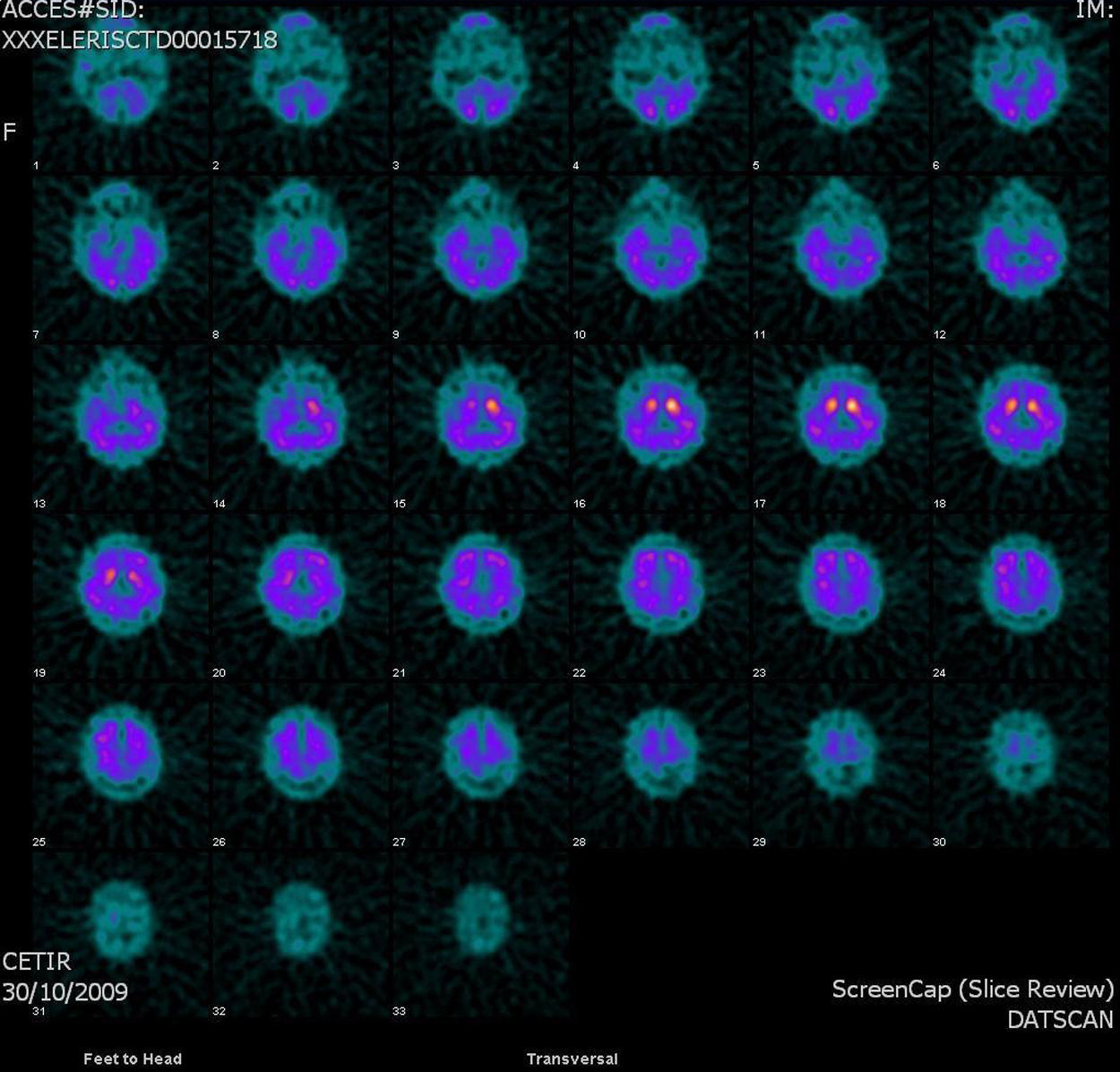
Los estudios paraclínicos mostraron: resonancia magnética craneal: hipotrofia craneal generalizada, más acentuada en ambas amígdalas e hipocampos; el electroencefalograma fue normal. La analítica mostró todos los parámetros normales, incluida serología para lúes y virus de la inmunodeficiencia humana, niveles de vitamina B12 y folatos, así como hormonas tiroidales. El DAT-scan mostró una hipocaptación bilateral en el estriado, asimétrica, más marcada en el estriado derecho. (fig. 1). En vista del deterioro motor, iniciamos tratamiento con agonistas de la dopamina (rotigotina) a dosis bajas debido al antecedente de agravamiento de las alucinaciones visuales con L-dopa. El paciente mostró una mejoría del parkinsonismo a dosis de 8mg de rotigotina, pero se agravaron las alucinaciones visuales, por lo que decidimos bajarla a 6mg/día, con lo que se ha mantenido estable, con una discreta mejoría del parkinsonismo del 30-40% de la escala UPDRS previa y pocas alucinaciones visuales, previamente aumentamos la dosis de clozapina a 75mg/día; dosis mayores aumentaron los síntomas depresivos en el pasado.
Se trata de un paciente de 79 años de edad con un cuadro de depresión mayor de más de 10 años de evolución, con alucinaciones visuales desde el inicio de la enfermedad, refractario a múltiples estrategias con fármacos antidepresivos convencionales y que desde el punto de vista psiquiátrico mostraba desde el inicio de la enfermedad, elementos que orientaban hacia un cuadro depresivo asociado a una patología orgánica cerebral, tales como la presencia de alucinaciones visuales y la mala respuesta a la politerapia antidepresiva y neurolépticos; en aquel momento, las pruebas neuropsicológicas mostraron solo un trastorno disejecutivo y visual leves sin signos de deterioro cognitivo, lo que se atribuyó a la depresión mayor; en vista de la pobre respuesta a estos fármacos, fue sometido a terapia electroconvulsiva que fue poco eficaz y con efectos secundarios importantes (cuadros confusionales). El paciente presentó los primeros síntomas neurológicos (parkinsonismo asimétrico) 8 años después del inicio de los síntomas neuropsiquiátricos, que fueron atribuidos inicialmente a fármacos (litio/olanzapina) pero que persistieron y progresaron en los meses siguientes a pesar de retirar todos los fármacos que pudieran causar o agravar este parkinsonismo. Luego se agregó un deterioro cognitivo leve con elementos córtico-subcorticales que nos llevó a pedir una prueba DAT-scan fluorodopa y pudimos observar la hipocaptación dopaminérgica estriatal asimétrica, lo cual nos orientó hacia un parkinsonismo presináptico. La presencia de un parkinsonismo asimétrico y el hecho de progresar los síntomas, a pesar de retirar los fármacos relacionados con parkinsonismo descarta la etiología farmacológica, luego la presencia de fluctuaciones en el estado de alerta y las alucinaciones visuales completan los criterios aceptados para un parkinsonismo atípico probable enfermedad difusa de cuerpos de Lewy10. El paciente fue valorado desde el punto de vista neuropsicológico al inicio del cuadro depresivo, mostrando un leve trastorno disejecutivo y una leve alteración de la memoria visual, luego en una segunda valoración al cabo de 7 años, mostró un agravamiento de estos síntomas (visual y disejecutivo) y se evidenció una demencia leve con un patrón córtico subcortical como está descrito en algunos caso de de EDCL.
La EDCL es una enfermedad espectral en donde la demencia y el parkinsonismo son dos formas de expresión clínica frecuentes, de acuerdo con muchas publicaciones y consensos internacionales, como el de la Asociación Americana para la Demencia por Cuerpos de Lewy11. Se reconoce que muchos pacientes con EDCL inician el cuadro clínico con una profunda y rápida demencia con elementos fluctuantes, tanto en lo cognitivo como en el estado de alerta, y otro grupo de pacientes debutan con un parkinsonismo inicial con manifestaciones psiquiátricas sensoperceptivas (alucinaciones), con respuesta variable a la L-dopa, fármaco que suele exacerbar estos síntomas. A pesar de que muchos grupos de investigación consideran que las alucinaciones visuales son un síntoma crucial en la EDCL, existe muy poca información reportada en la literatura médica en relación con el inicio de la EDCL con síntomas neuropsiquiátricos, como depresión severa y alucinaciones visuales. Un estudio español reportó un grupo de pacientes con EDCL con síntomas neuropsiquiátricos muy graves, con un predominio de las alucinaciones y delirios12, como los que presentó nuestro paciente; no obstante, existe poca información médica sobre la evolución de estos síntomas en pacientes con EDCL. Por otra parte, somos conscientes de que la orientación diagnóstica de nuestro paciente está basada en criterios clínicos, como es lo habitual, y que no disponemos de un estudio neuropatológico para realizar el diagnóstico de certeza, lo cual limita nuestras observaciones; no obstante, el paciente cumple con los criterios clínicos de EDCL ampliamente aceptados, mostramos un DAT-scan fluorodopa cerebral compatible con un parkinsonismo presináptico y un estudio neuropsicológico compatible con los descritos en pacientes afectados de alfa-sinucleinopatías. También queremos resaltar que, a pesar de que describimos en este articulo un caso aislado, existen algunos estudios de correlación clínico-patológica en donde algunos pacientes debutan con síntomas neuropsiquiátricos y en un tiempo no bien precisado completan el resto de síntomas neurológicos13,14.
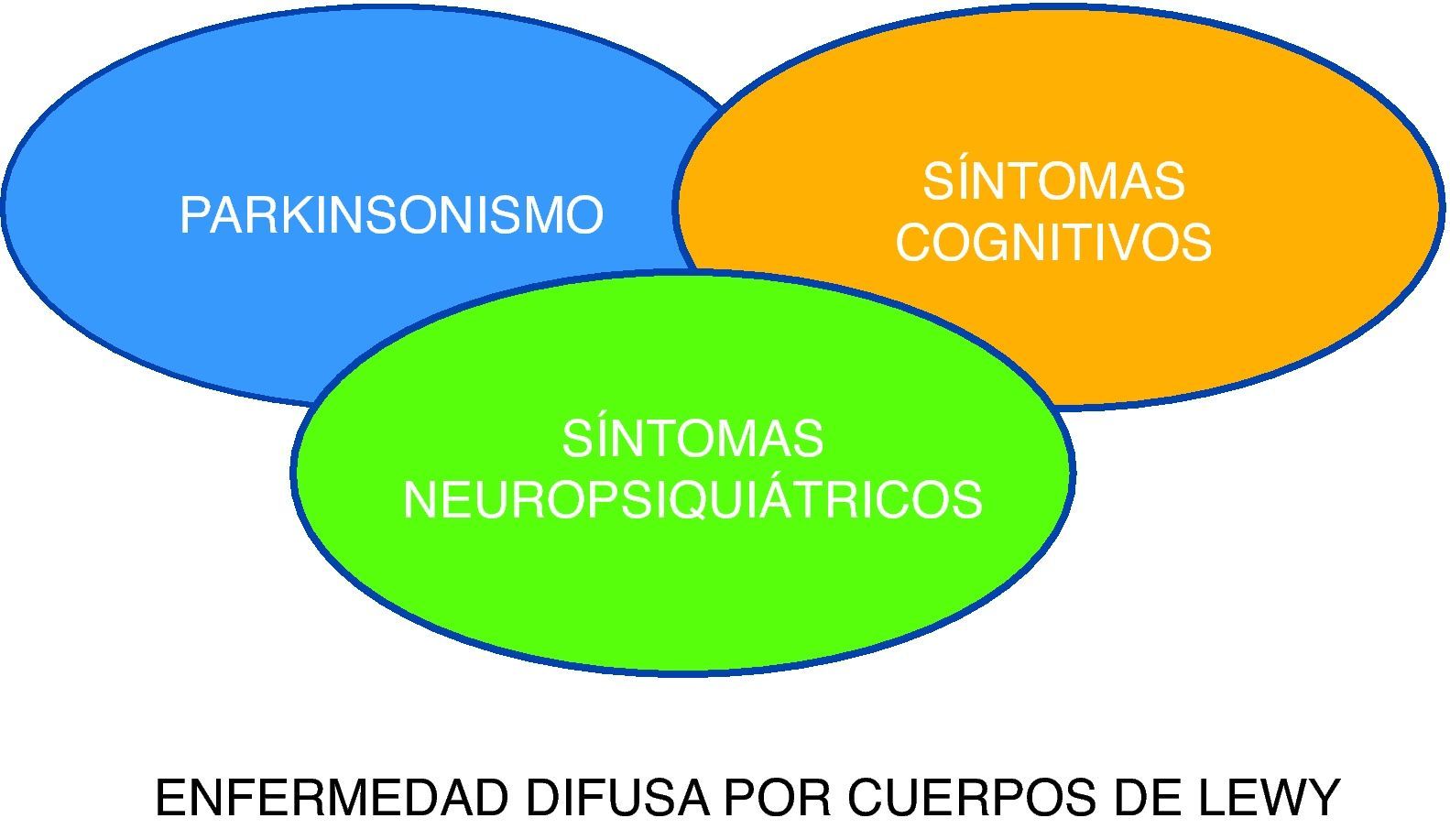
Posiblemente, un grupo de pacientes con EDCL inician sus primeras manifestaciones clínicas con alucinaciones visuales y al cabo de un tiempo no bien conocido pudieran aparecer los síntomas cognitivos y extrapiramidales (fig. 2). Creemos que sería interesante realizar estudios prospectivos con valoraciones neuropsicológicas en pacientes con alucinaciones visuales no filiadas y que no puedan explicarse por alguna patología psiquiátrica u otras etiologías conocidas (tóxicas, neoplásicas etc.) y valorar la utilidad del DAT-scan flurodopa en estos pacientes.