La infección por Toxoplasma gondii, protozoo y parásito intracelular obligado, es asintomática en más del 90% de los adultos inmuncompetentes1. La toxoplasmosis cerebral (ToxC) es una enfermedad que aparece fundamentalmente en enfermos inmunosuprimidos por VIH no tratados y con linfocitos T CD4+<100mm3, siendo excepcional en otros pacientes, excepto en receptores de trasplante2,3. La toxoplasmosis tras un trasplante de órgano sólido generalmente se diagnostica después del primer mes postrasplante. Es más frecuente en trasplantados cardiacos, siendo una rara complicación en renales4. A continuación se describe un caso de toxoplasmosis cerebral tras 18 años del trasplante.
Caso clínicoMujer de 74 años con antecedentes de hipertensión arterial, obesidad e insuficiencia renal crónica severa secundaria a nefroangioesclerosis y nefropatía por analgésicos, que requirió trasplante renal derecho en 1996, sufriendo rechazo agudo que fue controlado con OKT3. Durante estos años ha seguido tratamiento inmunosupresor con ciclosporina, prednisona y ácido micofenólico. La enferma es valorada por el servicio de neurología por presentar un cuadro de inicio agudo de disartria y hemiparesia derecha, con recuperación espontánea. Durante el ingreso en nuestro hospital presentó 3 episodios de similares características, que cedieron tras iniciar tratamiento con levetiracetam e incrementar la dosis de corticoides.
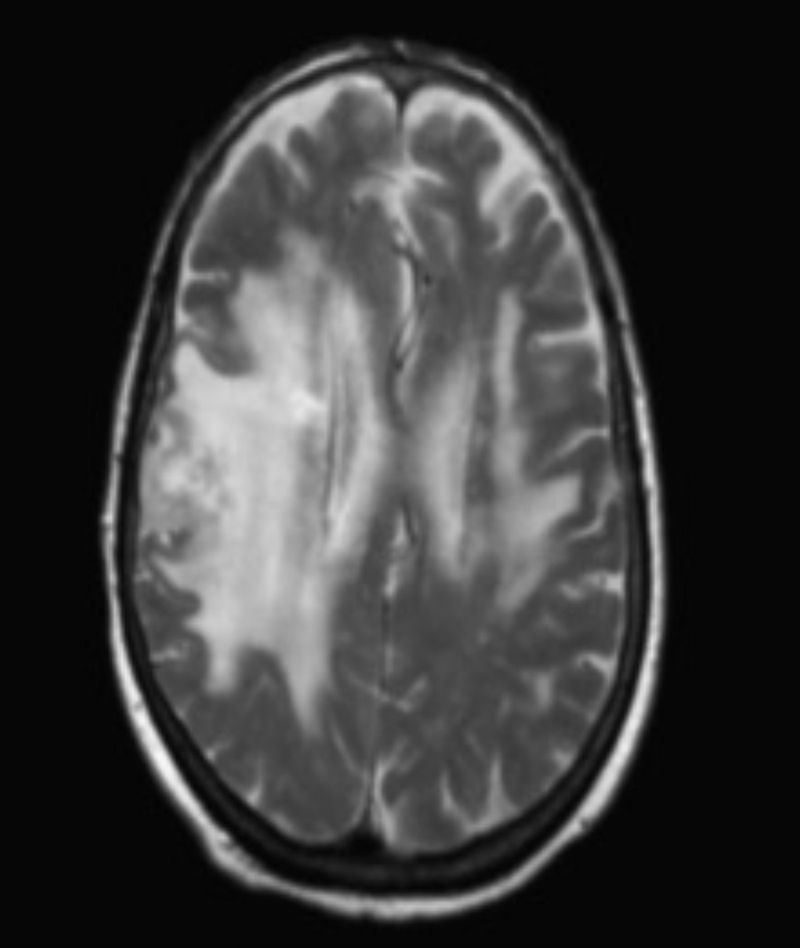
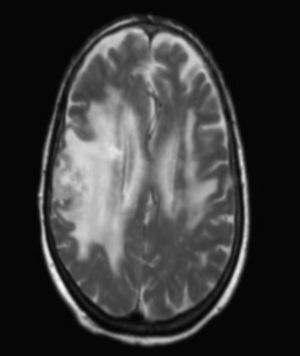
La tomografía computarizada (TC) craneal mostraba lesiones hipodensas difusas con borramiento de surcos de la convexidad en territorios frontoparietotemporal derecho y frontoparietal izquierdo, así como múltiples lesiones hipercaptantes subcorticales. En la RM craneal se objetivaba edema vasogénico subcortical frontoparietal derecho y temporal posterior contralateral, y 3 imágenes nodulares subcorticales (fig. 1). El electroencefalograma era normal. La TC toraco-abdomino-pélvica y los marcadores tumorales fueron negativos. La tomografía por emisión de positrones (PET) mostraba que las lesiones eran hipermetabólicas, sugestivas de malignidad.
Se realizó biopsia cerebral. El resultado del estudio histopatológico inicial, donde se describía la presencia de infiltrado linfoproliferativo, fue inespecífico, por lo que se solicitó una segunda reevaluación de la misma muestra, donde se objetivaron trofozoitos, diagnosticándose ToxC. La PCR para toxoplasma fue negativa.
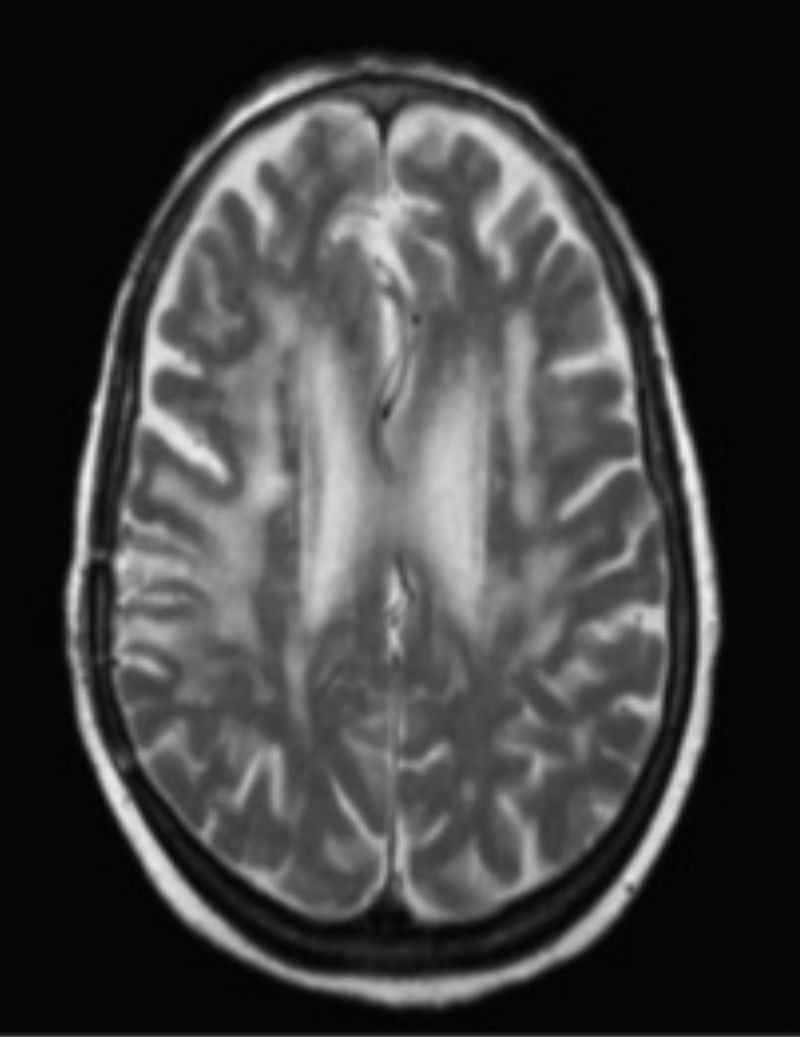
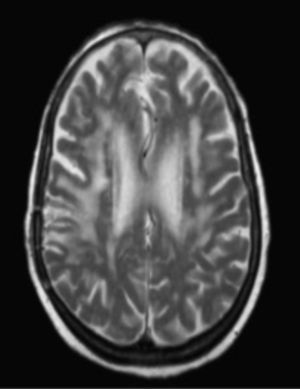
La evolución, tanto clínica como radiológica (fig. 2) fue favorable tras el inicio del tratamiento con pirimetamina más clindamicina.
DiscusiónDescribimos el caso de una paciente receptora de trasplante renal 18 años antes, e inmuno-suprimida no-sida, que es diagnosticada de toxoplasmosis cerebral y tratada con terapia específica.
Las complicaciones neurológicas por toxoplasmosis son poco frecuentes en receptores de trasplante de órgano sólidos, especialmente en trasplantados renales. En la literatura se hallan descritos 35 casos4,5,7,8.
La infección por toxoplasma en pacientes que han recibido trasplante de órgano sólido, conlleva una elevada mortalidad. En una serie de 6 casos de toxoplasmosis en trasplantados renales, la mortalidad fue de un 64,5%, mientras que las complicaciones neurológicas fueron menos frecuentes5. El tiempo de aparición de dichos síntomas tras el trasplante varía entre el 1.° y 4.° mes, pero existen formas tardías, las cuales son excepcionalmente raras6,7. Nuestra paciente presentó los primeros síntomas neurológicos tras 18 años de haber sido trasplantada, sin cambios previos en el tratamiento inmunosupresor, por lo que es posible una presentación tardía de ToxC en este tipo de pacientes.
El diagnóstico de toxoplasmosis en enfermos inmuno-suprimidos no-sida puede ser difícil de realizar, de hecho el 30% de las veces se realiza en la autopsia7. Ante un paciente trasplantado renal e inmunodeprimido con lesiones cerebrales, las principales opciones etiológicas a plantear son infecciosas o neoplásicas. Los organismos a tener en cuenta serían Aspergillus, Nocardia, Cryptococcus, Listeria, Tuberculosis y Toxoplasma. El LCP es la opción más frecuente dentro de las neoplásicas9. En ocasiones es difícil distinguir tan solo por medios radiológicos si se trata de una u otra entidad, y más aún en pacientes inmunocomprometidos en los que el LCP puede manifestarse como lesiones múltiples7,9, aunque existen determinadas características radiológicas que pueden ayudarnos a diferenciarlas10. Sin embargo, en la mayoría de los casos es necesario realizar una biopsia con el objetivo de obtener una muestra histológica para determinar la naturaleza de las lesiones. En nuestro caso, el primer diagnóstico histopatológico era sugestivo de LCP y fue en una segunda evaluación donde se objetivó la presencia de trofozoitos.
Se considera que una PET positiva indica etiología neoplásica, sin embargo, no hay estudios concluyentes del comportamiento de la ToxC en este aspecto11. Similar a nuestro caso, se ha descrito otro ejemplo de positividad en PET de ToxC12. Se cuestiona la utilidad de esta prueba a la hora de distinguir entre LCP y ToxC.
No se inició tratamiento empírico para la toxoplasmosis, como se realiza en pacientes sida, ya que por el factor temporal (más de 15 años tras el trasplante) no se consideró la toxoplasmosis como posibilidad diagnóstica.
ConclusiónPara finalizar queremos resaltar: primero, que la ToxC puede manifestarse de forma tardía en receptores de trasplante renal. Segundo, que dicha entidad debería incluirse dentro del diagnóstico diferencial de lesiones cerebrales en este tipo de pacientes, siendo el LCP la principal alternativa diagnóstica. Tercero, y fundamental, que es necesario realizar una revisión adecuada del estudio anatomopatológico, ya que el pronóstico puede variar drásticamente haciéndose favorable.
FinanciaciónLos autores declaran no haber recibido financiación para su desarrollo.
Este trabajo fue presentado como póster en la LXVI Reunión Anual de la Sociedad Española de Neurología.