La leishmaniasis cutánea por Leishmania infantum es una enfermedad parasitaria ampliamente distribuida en algunas zonas del territorio español cuya manifestación más frecuente es la aparición de una pápula o nódulo aislado y autolimitado, más conocido como botón de oriente. Sin embargo en inmunodeprimidos la enfermedad se caracteriza por una afectación extensa, progresiva y evolución más tórpida llegando incluso a la afectación sistémica1. Presentamos un caso de leishmaniasis cutánea agresiva en una paciente con esclerosis múltiple recurrente remitente (EMRR) en tratamiento con fingolimod, hipotetizando la linfopenia inducida por fingolimod como causa de la agresividad de la enfermedad.
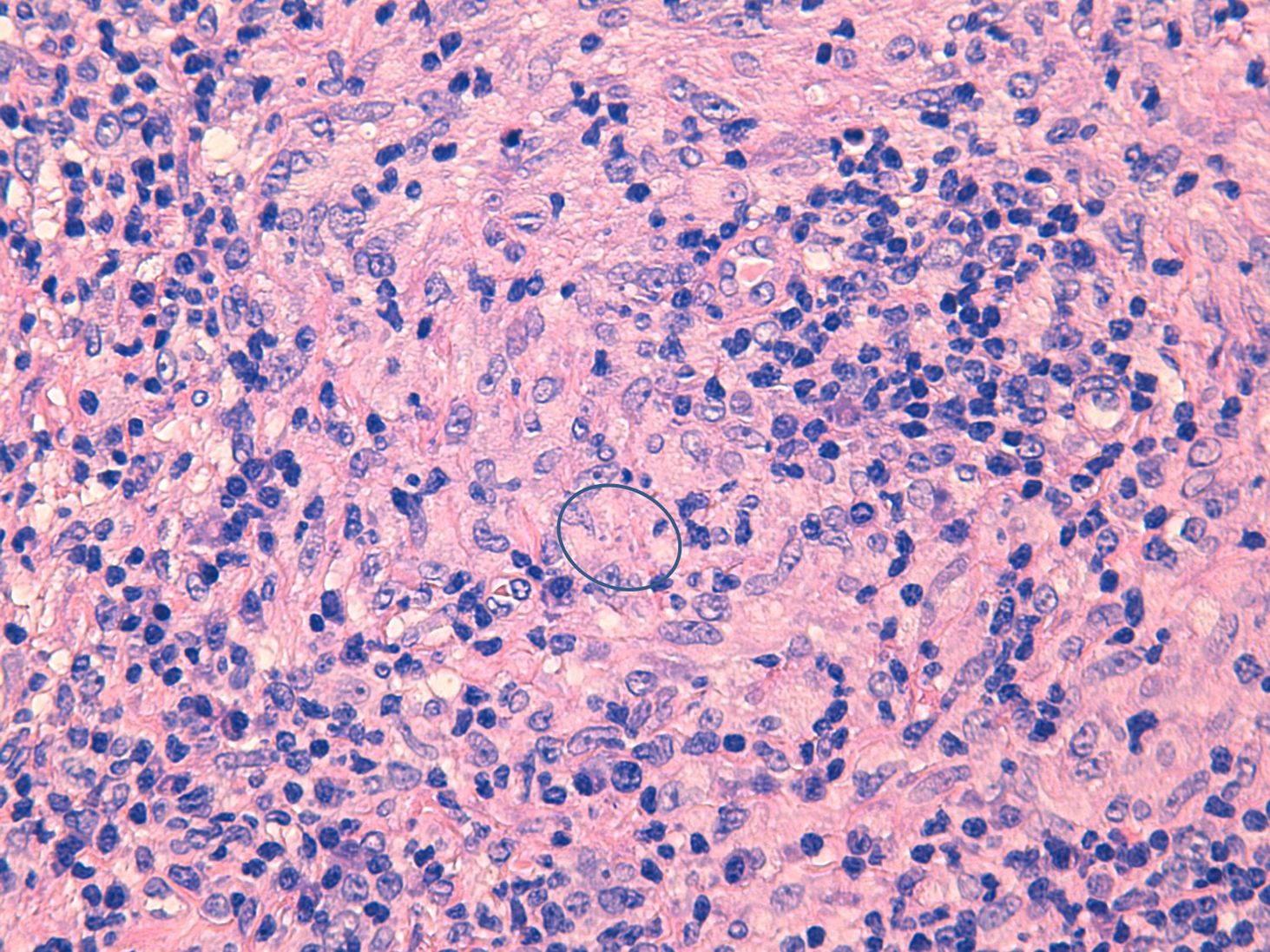
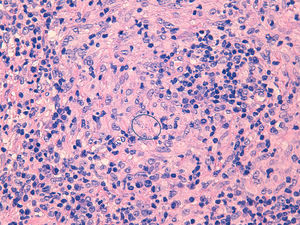
Mujer caucásica de 32 años diagnosticada de EMRR en el año 2009 en tratamiento con fingolimod 0,5mg diario durante 25 meses. Desde el inicio del tratamiento está estable neurológicamente con una linfopenia mantenida grado 3 de la OMS (linfocitos absolutos<500cél/mm3). La paciente refiere la aparición de una pápula dolorosa en borde auricular derecho que en los meses siguientes se extiende por todo el pabellón auricular adquiriendo aspecto granulomatoso e infiltrativo y presenta adenopatías cervicales dolorosas asociadas. No presenta síntomas sistémicos y la exploración física general está dentro de la normalidad. Una biopsia de la lesión revela un infiltrado inflamatorio linfoplasmocitario con granulomas no caseificantes y amastigotes (fig. 1) y PCR positiva para Leishmania infantum, por lo que se inicia tratamiento con anfotericina B intralesional y posteriormente endovenosa por ausencia de respuesta.
El desarrollo de nuevos fármacos inmunosupresores para el tratamiento de la EM ha aportado una mayor eficacia en el control de la enfermedad a cambio de un mayor riesgo de complicaciones infecciosas asociadas con la inmunosupresión2. El fingolimod, primer fármaco oral para el tratamiento de la EMRR, actúa bloqueando la migración de los linfocitos de los ganglios linfáticos, afectando de forma selectiva a los linfocitos T que expresan el receptor de membrana CCR7, como los CD4+ y CD8+ naïve y linfocitos T centrales de memoria3. Este mecanismo de acción produce una linfopenia por redistribución linfocitaria selectiva con preservación de la memoria inmunológica, por lo que en principio no se traduce en un aumento del riesgo de infecciones oportunistas relacionadas con la inmunosupresión celular4. Aunque en los ensayos clínicos previos a su aprobación para el tratamiento de la EM no se evidenció una mayor asociación a infecciones en general ni a infecciones oportunistas en particular frente al tratamiento con placebo e interferón si podemos encontrar casos aislados en la literatura5–7. En nuestra paciente la evolución de la infección, la agresividad y la extensión a nivel local, con adenopatías asociadas y la necesidad de tratamiento intravenoso para la resolución sugieren que la linfopenia persistente asociada al tratamiento con fingolimod podría conllevar un riesgo mayor de infecciones oportunistas o manifestaciones más agresivas de estas que en pacientes inmunocompetentes.