La enfermedad de Behçet (EB) es una enfermedad multisistémica inflamatoria recurrente de etiología desconocida con mayor prevalencia en países asiáticos. Esta entidad se ha relacionado con determinados antígenos de histocompatibilidad (HLA) como el B5, B27, B56 y A26, mientras que HLA-B*49 y HLA-B*03 son considerados alelos de protección1. Actualmente, se discute su base autoinmune, pues a pesar de la asociación con algunos autoanticuerpos, su papel patogénico es controvertido y algunos autores optan por considerarla una enfermedad de tipo autoinflamatoria2. Otra característica de la EB es su particular distribución geográfica a lo largo de la antigua ruta de la seda, desde el Mediterráneo hasta el este asiático y el hecho de que la prevalencia de las diferentes manifestaciones clínicas varía según el origen étnico de los pacientes3. Las manifestaciones neurológicas de la EB o neuro-Behçet (NB) ocurren solo en el 5-10% de los pacientes4,5. La distribución de la afectación puede ser parenquimatosa, que constituye el 80% de los casos, y no parenquimatosa6. Esta última implica estructuras vasculares y la trombosis venosa cerebral (TVC) es la complicación más habitual. Las fístulas arteriovenosas (FAV) son poco frecuentes y se han descrito previamente en la retina7. Describimos el caso de un paciente de 37 años con FAV durales (FAVD) secundarias a TVC como primera manifestación neurológica de EB.
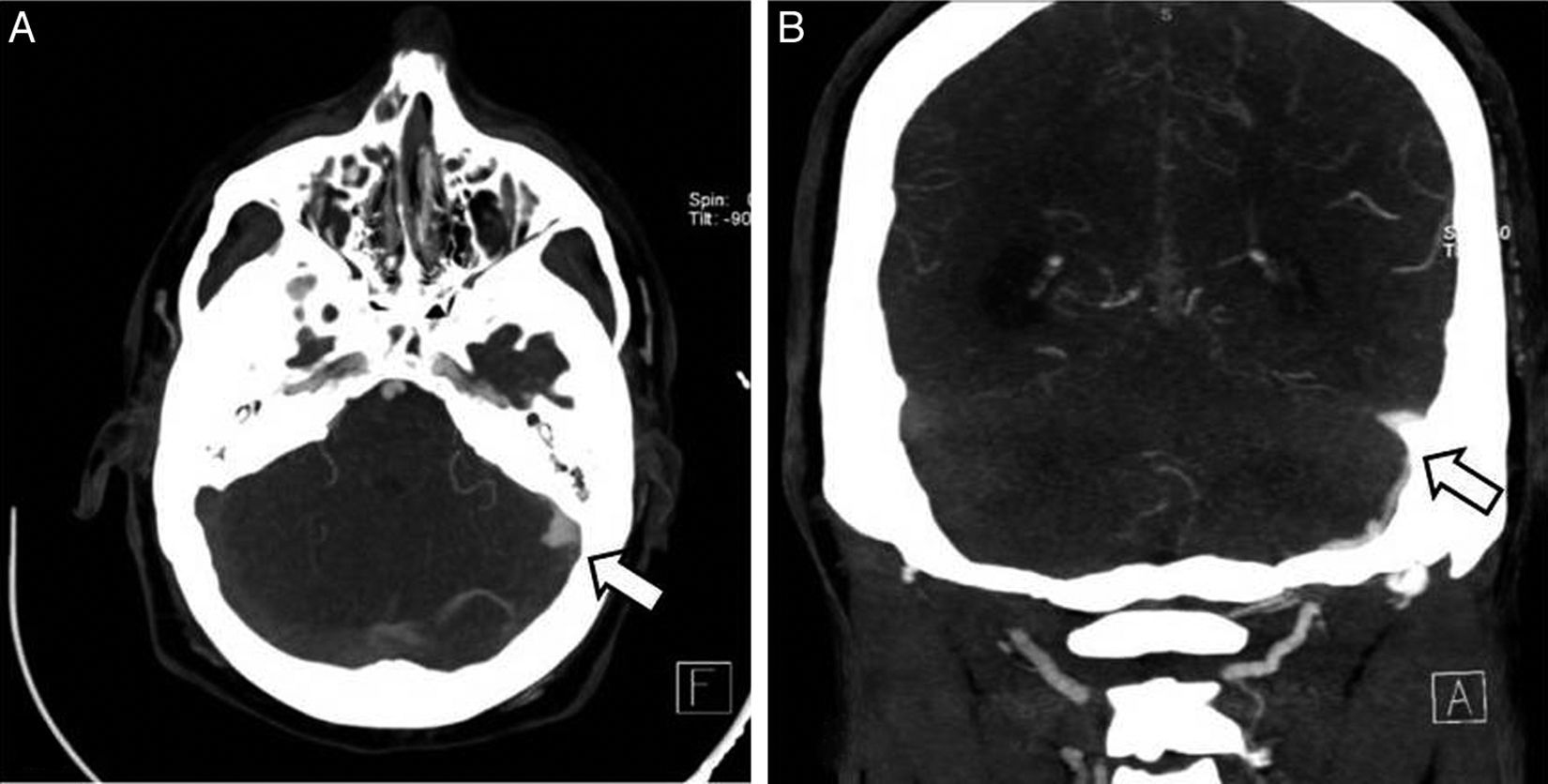
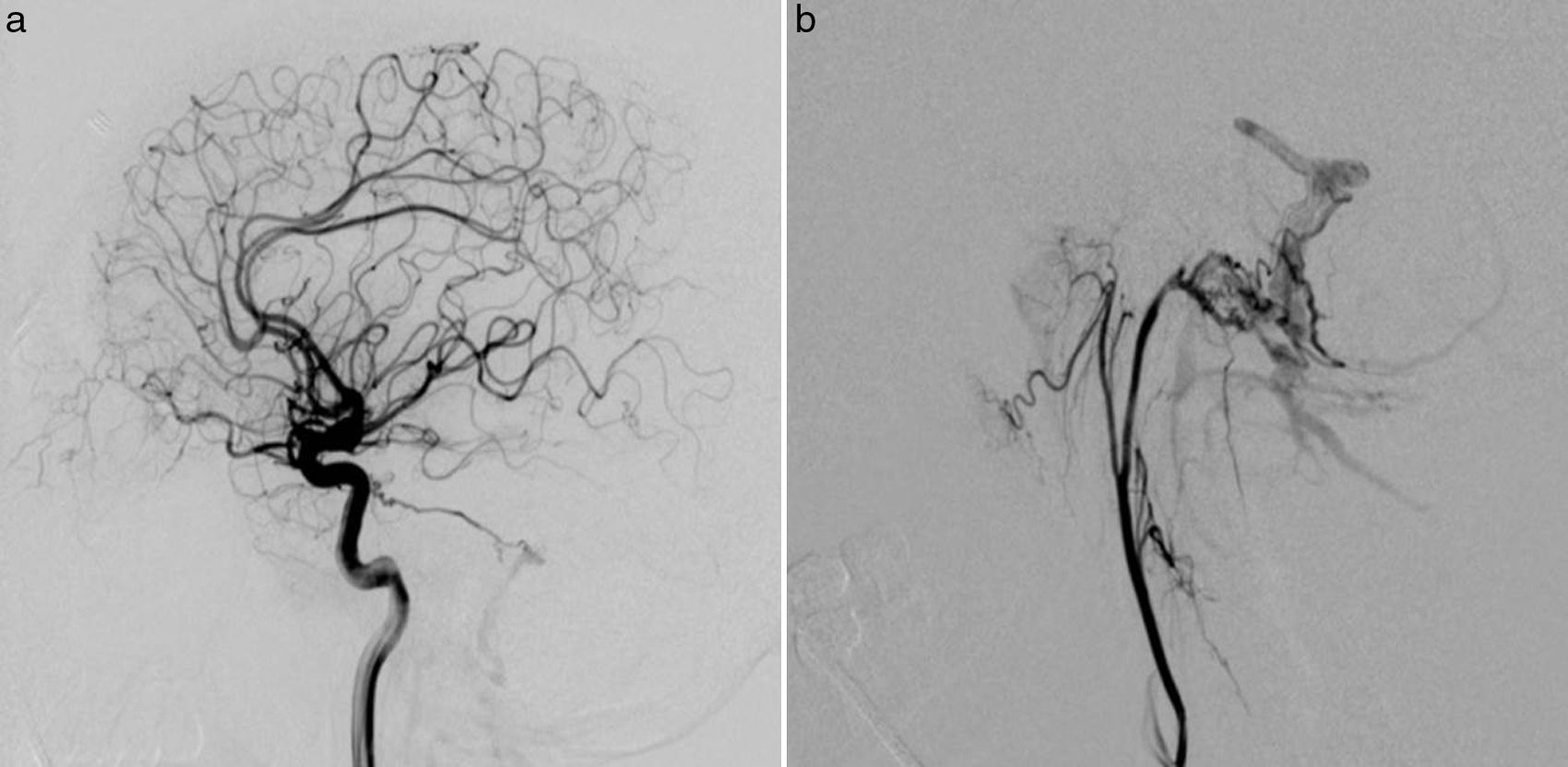
Caso clínicoSe trata de un varón de 37 años que acudió al hospital por un cuadro de cefalea de inicio subagudo, hipoestesia transitoria del brazo izquierdo y pérdida súbita de consciencia. La tomografía computarizada cerebral (TC) mostró una hemorragia subaracnoidea focal frontal derecha (fig. 1) pero la angio-TC y el estudio arteriográfico no mostraron alteraciones. Seis meses después, el paciente presentó un episodio de cefalea y mareo, por lo que consultó de nuevo a nuestro centro. Se realizó otra angio-TC que demostró la presencia de estructuras vasculares anómalas en la fosa posterior y una irregularidad en el seno sigmoideo acompañado de ingurgitación de las ramas de la arteria carótida externa (fig. 1). La nueva arteriografía cerebral reveló la presencia de 2 FAVD: una en la fosa posterior con aferencias de las arterias carótidas interna y externa con drenaje venoso a través de los senos sigmoideo y transverso, y venas corticales (tipo a + b de la clasificación de Cognard II)8, y la segunda incluía el seno sagital superior, con aferencia de la arteria meníngea izquierda y reflujo venoso cortical (Cognard III) (fig. 2). La resonancia magnética cerebral (RM) con venografía mostró la presencia de trombosis del seno transverso izquierdo.
El paciente presentaba historia previa de aftas orales y foliculitis cutánea. No refería historia de patología ocular, úlceras genitales y el test de patergia fue negativo, al igual que el estudio de trombofilia. El antígeno de histocompatibilidad HLA-B51 fue positivo. Se realizó el diagnóstico de EB sobre la base de los criterios del International Team for the Revision of the International Criteria for Behçet's Disease (ITR-ICBD)4.
La clasificación de Cognard distingue 5 tipos de FAVD en relación con el patrón de drenaje, lo que permite determinar el riesgo de complicaciones y la toma de decisiones terapéuticas. De acuerdo con la clasificación de Cognard, las FAVD tipo ii a + b y la tipo iii, como las que presentaba este paciente, presentan un elevado riesgo de sangrado8. Por este motivo se decidió ocluir las FAVD con Onyx®, un agente de embolización líquido, y se añadió inmunoterapia con colchicina, dosis bajas de prednisona y azatioprina. En un primer momento se decidió no iniciar tratamiento antitrombótico debido al elevado riesgo de complicaciones hemorrágicas cerebrales. Desde el punto de vista sistémico, en los meses siguientes el paciente solo presentó aftas orales de forma ocasional. Un año más tarde, aparecieron episodios repetidos de cefalea intensa y tinnitus en el oído derecho. Se realizó una nueva RM con venografía y una arteriografía que mostraron la presencia de otra gran FAVD con 2 componentes: una en la tórcula con drenaje venoso cortical asociado (Cognard II a + b) y otra afectando a los senos sigmoide y transverso derechos, con aferencia de ramas de la arteria carótida interna derecha (Cognard I), que fueron tratadas de nuevo de forma exitosa. Con la sospecha diagnóstica de que las FAVD recurrentes eran secundarias a una TVC crónica no recanalizada, se decidió iniciar tratamiento anticoagulante por vía oral con el objetivo de obtener una international normalized ratio entre 2-3 y se dobló la dosis de azatioprina.
Durante el seguimiento clínico bajo tratamiento anticoagulante (8 meses), el paciente no ha presentado trombosis venosa profunda ni otros fenómenos vasculares y se ha mantenido estable desde el punto de vista radiológico.
DiscusiónLa TVC es la complicación vascular más frecuente en la EB. Constituye un 18% de los casos de NB9 y se produce en aproximadamente el 8% de los pacientes con EB10. Algunos autores han descrito unas características específicas de la TVC en estos pacientes con una mayor frecuencia de un curso crónico o subagudo11, mayor afectación del seno sagital y transverso12,13 y un pronóstico más favorable11. Se desconoce la patogenia de la formación del trombo en la EB, de manera que los factores trombóticos clásicos no explican la elevada incidencia de trombosis en esta enfermedad14.
Desde el punto de vista de la coagulación, existen múltiples estudios que han intentado identificar trastornos específicos de algún proceso o reacción en la cascada de la coagulación como proteína C, proteína S, concentraciones elevadas de trombomodulina, alteraciones en la funcionalidad de la antitrombina y a diferentes niveles de la fibrinólisis plasmática, tanto en su activador (activador tisular del plasminógeno [t-PA]) como de su inhibidor (inhibidor tipo 1 del t-PA)14. Sin embargo, los resultados son contradictorios, probablemente por un sesgo de selección (pacientes en fase activa e inactiva de la enfermedad), diferencias metodológicas a la hora de realizar determinados ensayos de laboratorio o, de nuevo, por el diferente origen étnico de los pacientes, como ocurre en relación con el papel que el factor V Leiden o la mutación G20210A del gen de la protrombina pueden tener con las trombosis15. Otras formas menos frecuentes de afectación neurovascular en la EB son las disecciones arteriales, la trombosis arterial, la hemorragia intracraneal y los aneurismas cerebrales.
Las FAVD son un conjunto de condiciones heterogéneas que tienen en común la presencia de comunicaciones o shunts arteriovenosos de vasos durales. Estas conforman hasta el 10-15% de todas las malformaciones vasculares con shunts16. Las FAVD relacionadas con EB han sido descritas una sola vez en la literatura17. En este caso previo, la primera manifestación neurológica de la enfermedad fue un sangrado subaracnoideo focal probablemente en relación con una trombosis venosa cortical. El desarrollo de una FAVD en el paciente que presentamos ha sido interpretado como consecuencia de la alta resistencia del flujo sanguíneo en relación a una TVC crónica no recanalizada.
En cuanto al tratamiento de la trombosis en la EB, no se dispone de recomendaciones acerca de la anticoagulación a largo plazo18. Por una parte, debe considerarse la coexistencia potencial de aneurismas arteriales y el riesgo de complicaciones hemorrágicas asociadas19. Por otro lado, la presencia de un proceso inflamatorio subyacente que adhiere el trombo a la pared vascular20 hace que muchos expertos consideren solo la terapia inmunosupresora pero no el tratamiento anticoagulante. Un estudio en 64 pacientes con EB y TVC, en el que se utilizó la anticoagulación en 62 (96%) de ellos, mostró que el uso de anticoagulantes es seguro y efectivo en estos pacientes y que la inmunosupresión no supuso ningún beneficio adicional13. Sin embargo, un reciente consenso internacional de expertos no ha sido capaz de llegar a una recomendación definitiva respecto a la anticoagulación/inmunosupresión a largo plazo en pacientes con TVC y EB6. En casos recurrentes o refractarios al tratamiento convencional, cabe tener presente el uso de las terapias biológicas, especialmente los agentes anti-TNF y alfa-interferón. A pesar de que se han demostrado muy eficaces en las manifestaciones oculares o mucocutáneas, su uso en pacientes con Behçet con afectación vascular es, por ahora, anecdótico y, por tanto, la decisión debe ser individualizada21.
El presente caso es el segundo de FAVD descrito en el contexto de EB, presuntamente asociada a la presencia de una TVC crónica. Esta complicación podría ser la única manifestación de una trombosis venosa cortical silente y requiere de cambios terapéuticos en caso de ser diagnosticada.
Conflicto de interesesNinguno.