La trombólisis intravenosa con alteplasa es un tratamiento efectivo para el ictus isquémico si se aplica dentro de las primeras 4,5 horas, pero al que acceden <15% de los pacientes. La trombectomía mecánica recanaliza más obstrucciones proximales en las grandes arterias, pero necesita una infraestructura que la hace menos disponible.
MétodosSe detalla la evolución del código ictus en el Principado de Asturias y la adaptación del mismo a los sucesivos recursos para la atención urgente al ictus en la región. Teniendo en cuenta dichos recursos, las circunstancias poblacionales y geográficas de nuestra región, se plantea la reorganización del código ictus buscando la optimización del tiempo y la adecuación a cada paciente.
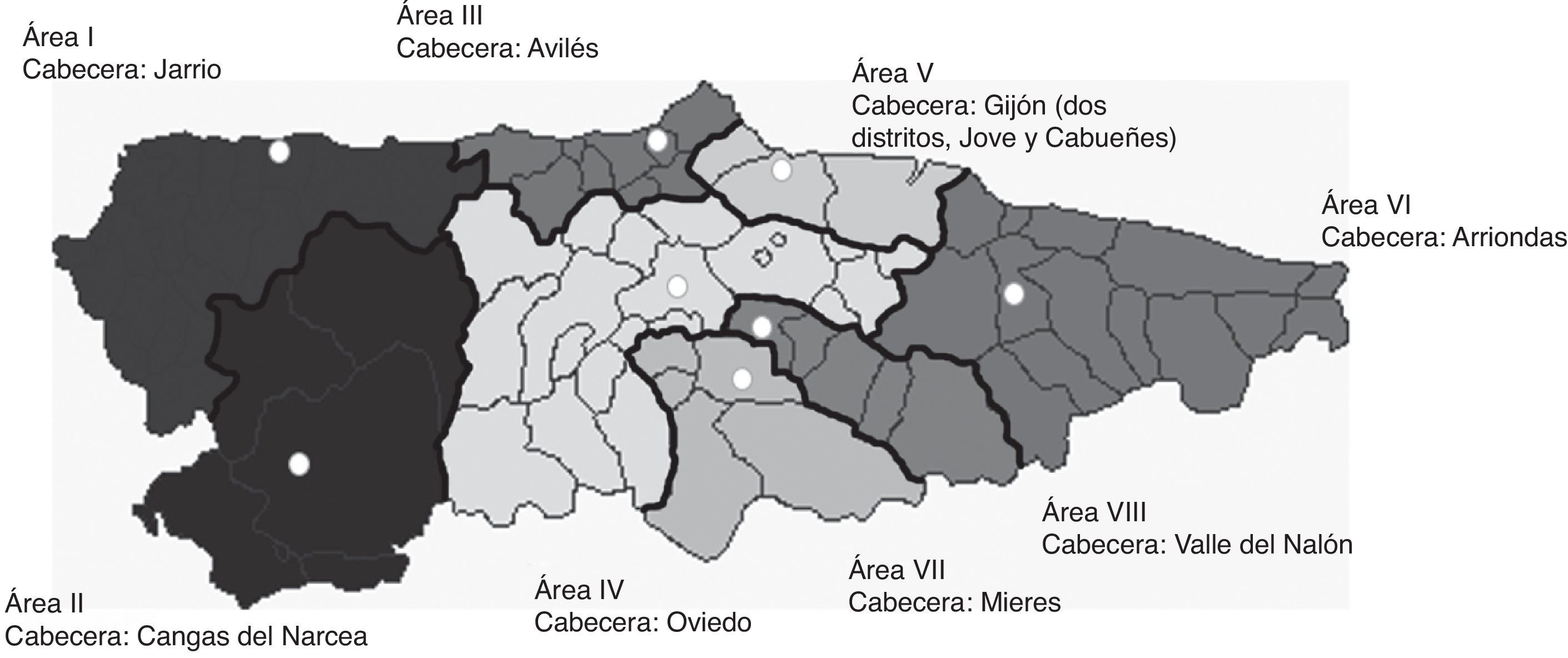
ResultadosReparto de las ocho áreas sanitarias de Asturias para derivar los pacientes candidatos a tratamientos de reperfusión hacia los dos hospitales donde se dispone de Unidad de Ictus y guardia de Neurología, con posibilidad de aplicar la fibrinólisis IV. Este reparto se realizó en función de la proximidad y la gravedad de los mismos, derivando todos los casos más graves directamente al hospital que dispone de guardia de Neurorradiología Intervencionista. El cribado del paciente se realizó por los Servicios de Emergencias Extrahospitalarias según la escala NIHSS.
ConclusionesLas modificaciones en el código ictus de Asturias permiten ofrecer tratamientos recanalizadores con buenos resultados, buscando la equidad y optimizando el manejo del binomio gravedad-tiempo para ofrecer a cada paciente el tratamiento óptimo en el menor plazo de tiempo posible y en condiciones de seguridad.
Intravenous thrombolysis with alteplase is an effective treatment for ischaemic stroke when applied during the first 4.5hours, but less than 15% of patients have access to this technique. Mechanical thrombectomy is more frequently able to recanalise proximal occlusions in large vessels, but the infrastructure it requires makes it even less available.
MethodsWe describe the implementation of code stroke in Asturias, as well as the process of adapting various existing resources for urgent stroke care in the region. By considering these resources, and the demographic and geographic circumstances of our region, we examine ways of reorganising the code stroke protocol that would optimise treatment times and provide the most appropriate treatment for each patient.
ResultsWe distributed the 8 health districts in Asturias so as to permit referral of candidates for reperfusion therapies to either of the 2 hospitals with 24-hour stroke units and on-call neurologists and providing IV fibrinolysis. Hospitals were assigned according to proximity and stroke severity; the most severe cases were immediately referred to the hospital with on-call interventional neurology care. Patient triage was provided by pre-hospital emergency services according to the NIHSS score.
ConclusionsModifications to code stroke in Asturias have allowed us to apply reperfusion therapies with good results, while emphasising equitable care and managing the severity-time ratio to offer the best and safest treatment for each patient as soon as possible.
El ictus es la causa más frecuente de discapacidad permanente en la edad adulta y una de las primeras causas de muerte en nuestro país y en todo el mundo occidental, ocasionando por ello un enorme sufrimiento personal y un ingente coste a la sociedad1. En el caso particular de España, la tasa de incidencia acumulada por 100.000 habitantes de la enfermedad vascular cerebral asciende en la población >24 años a 218 nuevos casos en varones y 127 en mujeres2.
La trombólisis intravenosa con activador tisular del plasminógeno es un tratamiento efectivo para el ictus isquémico agudo si se aplica en una ventana terapéutica de 4,5 horas desde el inicio de los síntomas3. Por su parte, la trombectomía mecánica parece ser más eficaz en el caso de pacientes con obstrucciones proximales de grandes arterias, si bien hasta la actualidad no hubo estudios sólidos que permitieran establecer indudablemente su papel3–10. Sea como sea, la eficacia de ambos tratamientos será mayor cuanto antes se apliquen, aun dentro del margen establecido por la ventana terapéutica11.
El código ictus es un sistema de identificación y derivación de pacientes cuyo objetivo es asegurar el acceso a un centro de referencia de patología cerebrovascular a todos los pacientes con ictus agudo en el menor tiempo posible. El sistema requiere una estrecha coordinación dentro de unos límites geográficos definidos entre los servicios de emergencias médicas, los centros de atención primaria y los hospitales comarcales, y el centro de referencia de ictus, donde es posible ofrecer una atención especializada y tratamientos específicos a dichos pacientes de forma continuada12.
En determinadas ocasiones los tratamientos dirigidos a conseguir una rápida y eficaz recanalización arterial se basan en técnicas avanzadas de neuroimagen o neurorradiología intervencionista, disponibles únicamente en centros terciarios. Por ello el código ictus debe considerar varios niveles de atención en función de las posibilidades terapéuticas indicadas en cada caso, disponibles en centros de referencia básicos o terciarios13.
El establecimiento de sistemas de código ictus ha demostrado ser eficaz, reduciendo el tiempo desde el inicio de los síntomas hasta el acceso a un diagnóstico y tratamiento especializados, y aumentando el número de pacientes atendidos en unidades de ictus, así como tratados con fármacos fibrinolíticos14.
Recursos asistenciales en AsturiasEl Principado de Asturias es una comunidad autónoma uniprovincial que ocupa un área total de 10.603,57km2, en la que habitan 1.068.165 personas (INE 2014). Asturias posee la más alta tasa de mortalidad de España (11,77 por mil) y la más baja tasa de natalidad (6,91 por mil), lo que condiciona un crecimiento vegetativo negativo y un progresivo envejecimiento poblacional. El grueso de dicha población tiende a concentrarse en la zona central de la región, a la par que se han ido despoblando progresivamente las zonas oriental y occidental.
El relieve de Asturias es sumamente accidentado, lo que históricamente ha condicionado una gran dificultad en la comunicación. Este problema se ha paliado en parte en los últimos años con la construcción de autovías pero, aun así, el acceso a algunas zonas rurales sigue siendo muy dificultoso.
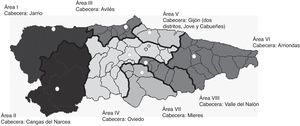
La ordenación sanitaria territorial se estructura en ocho áreas administrativas (fig. 1), cada una de las cuales tiene como cabecera un hospital (excepto el área V, que se divide en dos distritos, con sendos hospitales de referencia) y en total hay 66 centros de salud en la región. De los 9 hospitales mencionados, solo el Hospital Universitario Central de Asturias (HUCA), en Oviedo, cuenta con un servicio de neurología. En otros cinco hospitales (Cabueñes y Jove, en Gijón, Avilés, Valle del Nalón y Mieres) existen secciones de neurología dentro de los servicios de medicina interna y un hospital (Jarrio) cuenta con un neurólogo. Los otros dos (Cangas del Narcea y Arriondas) carecen de neurólogos en sus plantillas. Existen unidades de ictus con guardias de neurología de 24 horas en el HUCA y el Hospital de Cabueñes, y guardia de neurointervencionismo y servicio de neurocirugía exclusivamente en el HUCA.
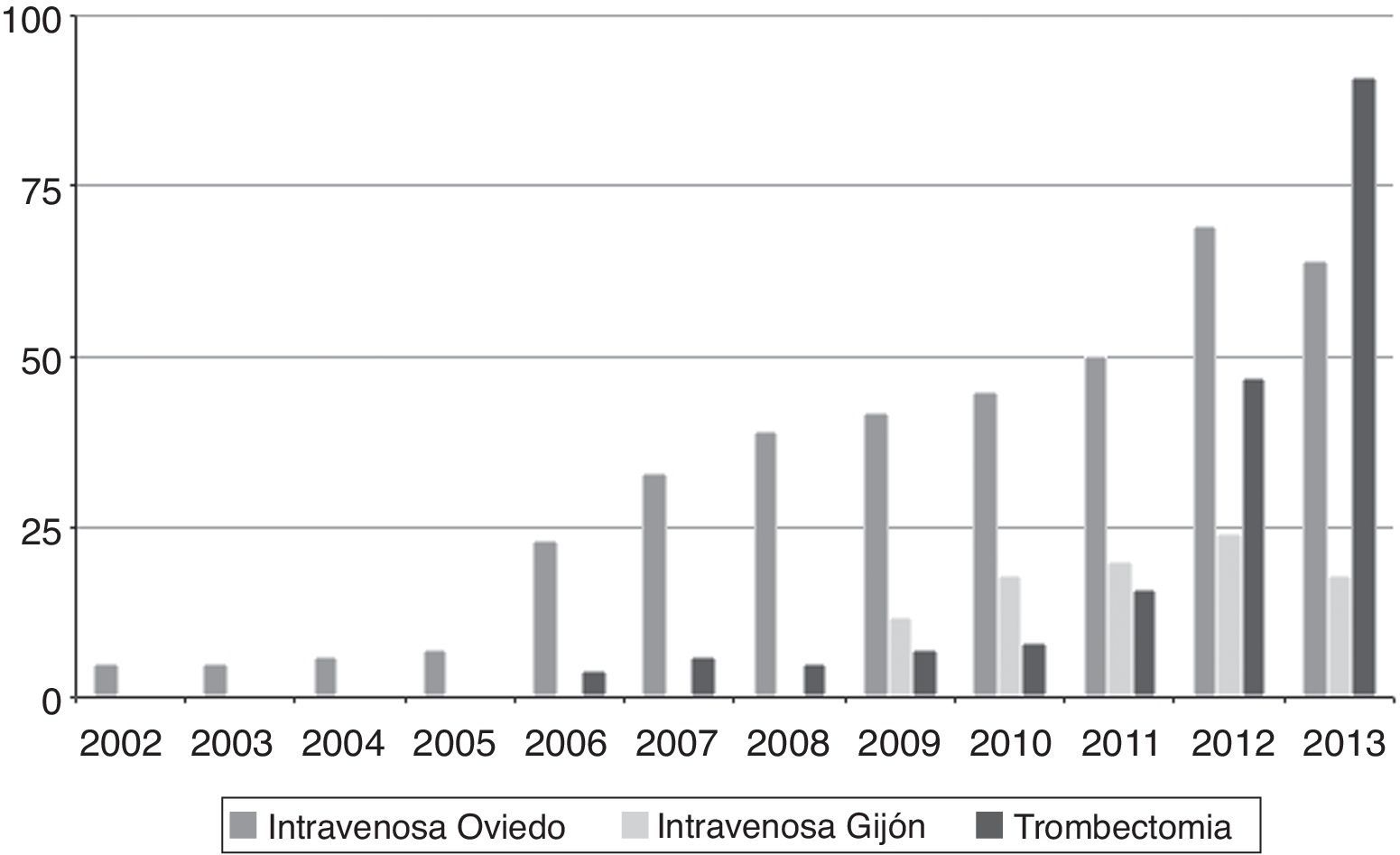
Evolución de la atención al ictus agudo en AsturiasLa primera fibrinólisis intravenosa se practicó en el Hospital Universitario Central de Asturias en febrero de 2002, bajo un protocolo de uso compasivo. No existían aún unidades de ictus en la región y los pacientes fibrinolisados eran posteriormente monitorizados en la unidad de cuidados intermedios, dependiente del servicio de medicina intensiva. En aquel momento se estableció el primer embrión del código ictus, si bien este atendía exclusivamente a los pacientes del área sanitaria IV, con cabecera en el propio HUCA. En el año 2005 se estableció el código ictus con carácter regional, prestando atención a todo el territorio de la Comunidad y centrado en Oviedo, ya que el HUCA seguía siendo el único hospital que llevaba a cabo tratamientos fibrinolíticos para el ictus y el único que tenía guardia de neurología. Un año más tarde comenzaron a realizarse en el HUCA los primeros procedimientos de neurointervencionismo, exclusivamente en horario de mañana.
En el año 2008 se inauguró la primera unidad de ictus en Asturias, en el Hospital de Cabueñes, y en 2009 se comenzó a dispensar tratamiento fibrinolítico intravenoso en dos puntos de atención: Cabueñes y HUCA. El Hospital de Cabueñes actuaba como centro de referencia para su área sanitaria (V) y el HUCA para el resto de la región. Dos años después, en 2010, se inauguraría la segunda unidad de ictus, en el HUCA. Ese mismo año comenzaron a utilizarse los modernos stent-retrievers en los procedimientos neurointervencionistas, si bien este tratamiento seguía dispensándose exclusivamente en horario de mañana.
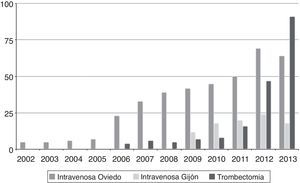
Los progresivos pasos referidos redundaron en un paulatino incremento del número de pacientes que se beneficiaban de los nuevos tratamientos. En la figura 2 se puede apreciar la evolución en el número de casos tratados desde 2002 a 2013.
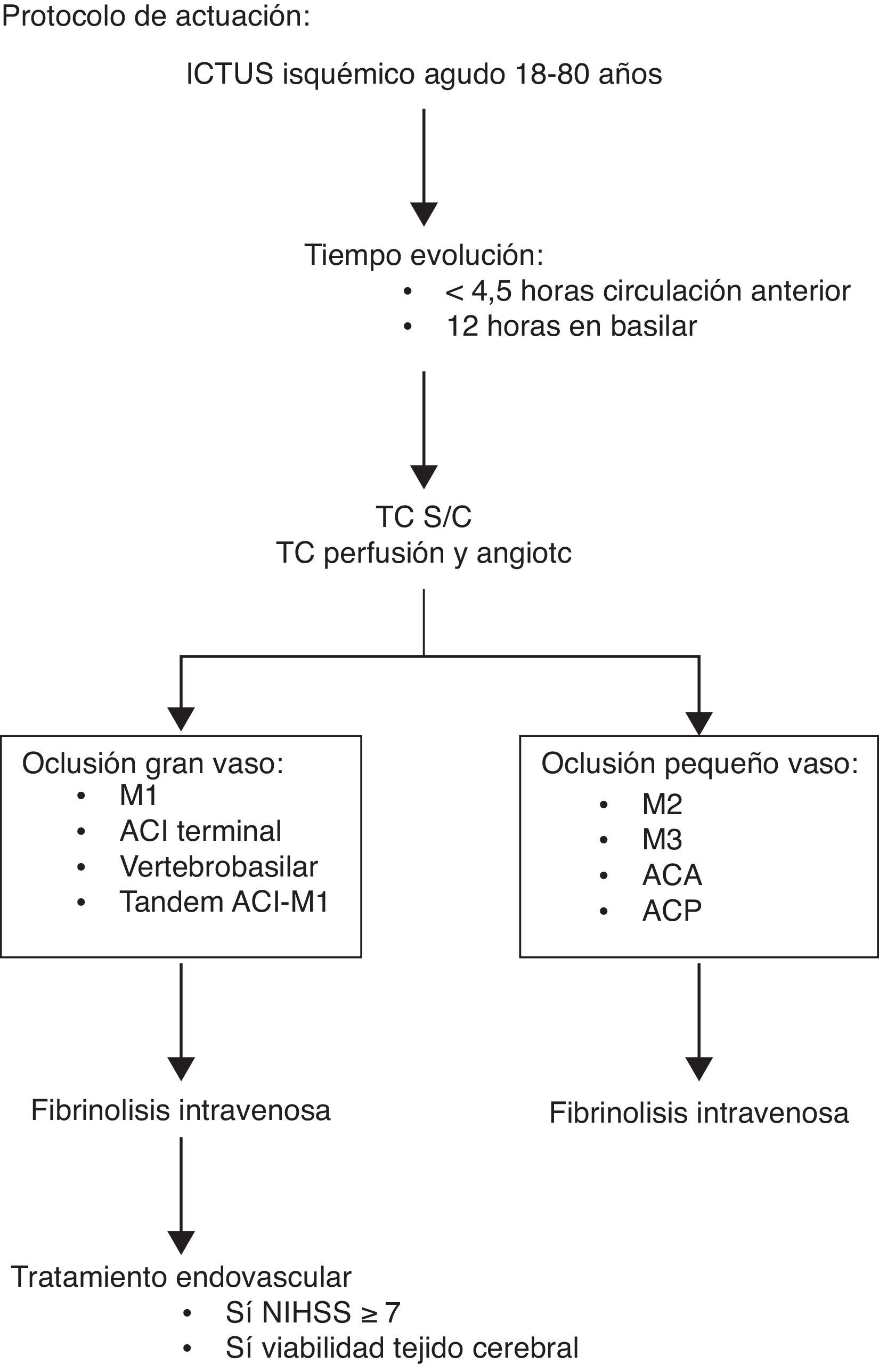
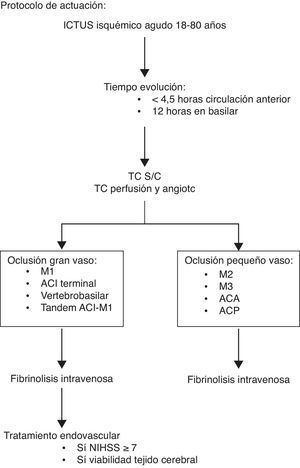
Protocolo código ictus 2013En junio del año 2012 comenzó su andadura la guardia de neurointervencionismo del HUCA. Por primera vez las técnicas de trombectomía mecánica, con utilización de dispositivos de extracción tipo stent-retrievers, estaban disponibles 24 horas al día, siete días a la semana. El protocolo de atención aguda al ictus del HUCA fue modificado para incluir esta nueva opción terapéutica, tal como se detalla en el algoritmo de la figura 3 y siguiendo las recomendaciones consensuadas por el Grupo de Estudio de Enfermedades Vasculares Cerebrales de la SEN15. Cabe destacar el criterio de inclusión hasta los 80 años en el caso de las terapias intervencionistas. En el momento de la puesta en marcha de nuestro protocolo estos tratamientos aún no tenían una solidez validada, y varios de los ensayos clínicos en marcha tenían en cuenta esa edad5,8,10. Pero en la actualidad, a la luz de los resultados de los nuevos ensayos clínicos, deberá ser modificado nuestro protocolo al respecto4,6,7,9.
Protocolo intrahospitalario del código ictus de Asturias. ACA: arteria cerebral anterior; ACI: arteria carótida interna; ACP: arteria cerebral posterior; M1, M2, M3: segmento 1, 2, 3 de arteria cerebral media; NIHSS: National Institutes of Health Stroke Scale; TC S/C: TC sin contraste.
Hasta ese momento el código ictus regional establecía que los pacientes del área V, con cabecera en el Hospital de Cabueñes, debían ser referidos al mencionado hospital, en tanto que los pacientes del resto de la región tendrían como hospital de referencia el HUCA, en Oviedo. Rápidamente se puso de manifiesto que la introducción del neurointervencionismo añadía un elemento de desigualdad, ya que los pacientes referidos a Oviedo podían ser tratados con procedimientos intraarteriales una vez que se estableciera la indicación de estos, mientras que los referidos a Gijón debían ser trasladados a Oviedo una vez constatada la ineficacia del tratamiento intravenoso, con la demora de tiempo que esto significaba, casi siempre superior a una hora. Adicionalmente se daba la circunstancia de que en Gijón no se disponía de TAC multimodal en Urgencias, por lo que no era posible establecer la indicación en función de los hallazgos radiológicos, sino exclusivamente basándose en la valoración clínica del paciente y su respuesta al tratamiento administrado.
La variable más importante que predice la respuesta al tratamiento recanalizador en el ictus agudo es, sin duda, el tiempo transcurrido entre el inicio de los síntomas y el inicio del tratamiento16. Sin embargo es necesario considerar un segundo elemento al evaluar los tratamientos del ictus agudo: la eficacia de la fibrinólisis intravenosa es muy escasa en los pacientes con oclusiones de gran arteria. Solo uno de cada tres pacientes tratados con rtPA intravenoso durante las tres primeras horas de evolución de sus síntomas volverán a una puntuación en la escala modificada de Rankin de 0 o 117, pero si la oclusión arterial está localizada en la arteria cerebral media proximal solo el 15-20% de los casos recanalizarán en las dos horas siguientes a la infusión del rtPA, y las cifras son aún peores para oclusiones de la carótida o de la arteria basilar18.
Por tanto se presenta un dilema en la atención prehospitalaria al ictus: los pacientes precisan ser tratados lo más rápidamente posible, y por tanto deberían ser trasladados al centro hospitalario más cercano con capacidad para administrar fibrinólisis intravenosa, pero aquellos con ictus más graves se van a beneficiar poco de dicho tratamiento, y estarían mejor en centros con capacidad para realizar tratamientos avanzados. El problema que se plantea es cómo realizar el cribado prehospitalario y decidir a dónde trasladar a cada paciente.
Es sabido que la probabilidad de una oclusión de una gran arteria cerebral es proporcional a la severidad del ictus medida con la escala de ictus de los National Institutes of Health (NIHSS)19. En los Estados Unidos, donde la atención prehospitalaria es administrada fundamentalmente por paramédicos se idearon escalas sencillas de utilización in situ para mejorar el diagnóstico del ictus. La escala motora de Los Ángeles ha mostrado capacidad para predecir una oclusión de gran arteria cuando su puntuación es mayor o igual a 4, con una sensibilidad de 0,81, especificidad de 0,79 y exactitud de 0,8520, y está siendo utilizada en algunos programas de selección prehospitalaria en los Estados Unidos21.
La atención prehospitalaria en nuestro país es proporcionada por equipos sanitarios compuestos por médico y enfermera. En Asturias el personal del Servicio de Atención Médica Urgente fue instruido sobre el manejo de la escala NIHSS y actualmente la activación del código ictus en nuestra región conlleva la determinación por los equipos de atención extrahospitalaria de la gravedad del ictus y su cuantificación mediante dicha escala. Pero los resultados obtenidos al comparar el manejo de la escala NIHSS por los médicos del Servicio de Atención Médica Urgente y los neurólogos en nuestro medio alcanzan una alta correlación, que apoya la validación del triaje por dicho personal22.
Distintos estudios han venido a determinar que un umbral de 10 puntos en esta escala es capaz de discriminar fiablemente a los paciente con oclusión de gran arteria (eventualmente candidatos a tratamiento intravascular) de aquellos que no la tienen11,23.
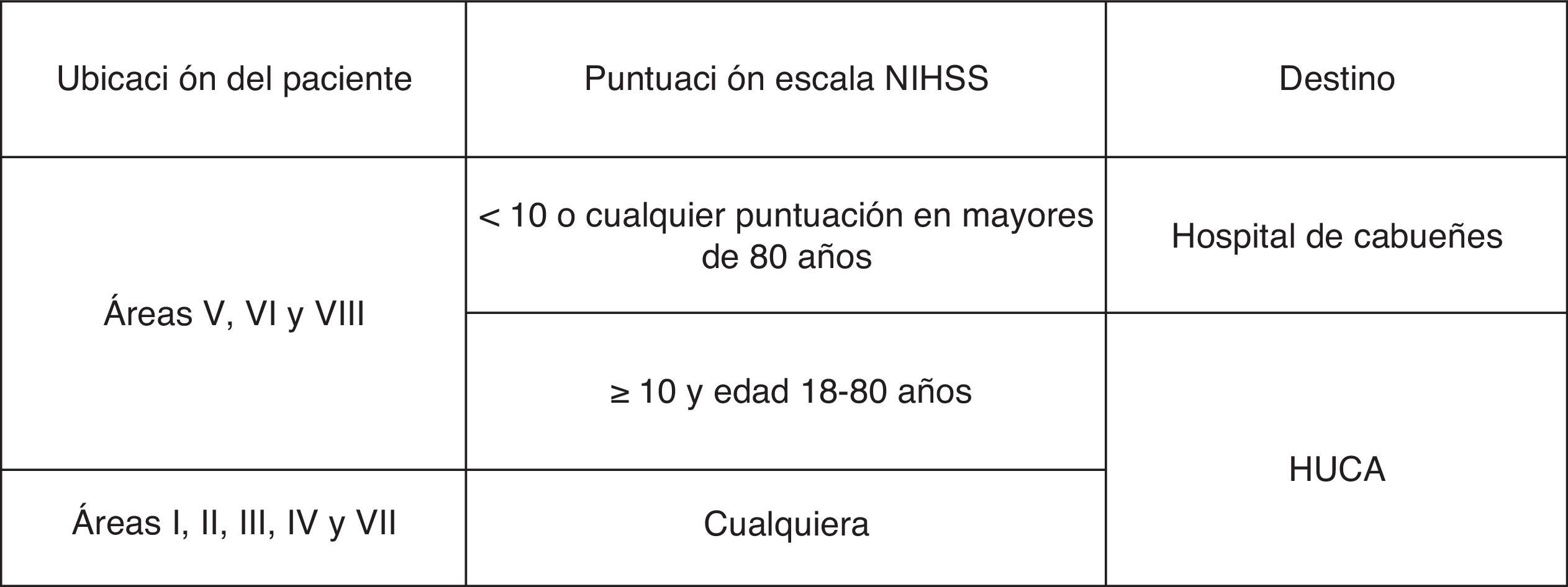
De acuerdo con estas premisas se estableció la siguiente estructura territorial para la atención al ictus agudo (fig. 4):
- •
Los pacientes de las áreas V, VI y VII tienen como centro primario de ictus el Hospital de Cabueñes y son derivados a dicho hospital, a no ser que cumplan alguna de las siguientes condiciones, en cuyo caso son trasladados directamente al Hospital Universitario Central de Asturias:
- •
Puntuación en la escala NIHSS mayor o igual de 10.
- •
Pacientes anticoagulados.
- •
Pacientes con algún criterio de contraindicación para la fibrinólisis intravenosa en quienes sí se podría aplicar la trombectomía mecánica.
- •
Los pacientes del resto de áreas sanitarias de la región y los de las áreas V, VI y VII que cumplan los requisitos anteriormente mencionados, serán derivados directamente al Hospital Universitario Central de Asturias.
Las últimas modificaciones llevadas a cabo en el protocolo del código ictus de Asturias permiten ofrecer tratamientos recanalizadores a los pacientes con ictus agudos en las mejores condiciones de equidad, minimizando las limitaciones impuestas por la geografía e intentando optimizar el manejo del binomio gravedad-tiempo para ofrecer a cada individuo el tratamiento óptimo en el menor plazo de tiempo posible.
Estas actuaciones requieren ser complementadas con otras destinadas a optimizar el conocimiento por los médicos de urgencias extrahospilarias, de Atención Primaria, y de toda la población de la enfermedad, sus síntomas de alarma y la forma de proceder en caso de que se presente dicha clínica. Sin este complemento nos encontraremos con un techo en el porcentaje de pacientes tratados que no podrá ser superado independientemente de los avances terapéuticos que se produzcan.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.