El síndrome de apnea-hipopnea del sueño (SAHS) tiene numerosas repercusiones sobre la salud y puede afectar a las funciones neurocognitivas de los pacientes.
ObjetivoInvestigar las funciones neuropsicológicas que resultan más afectadas por el SAHS, los factores asociados a la gravedad del SAHS relacionados con tales limitaciones y el efecto de la terapia con presión positiva continua en la vía aérea.
Pacientes y métodoLa muestra estuvo compuesta por 60 participantes: 30 pacientes con diagnóstico de SAHS (grupo clínico) y 30 personas sin él (grupo control). La memoria, los procesos intelectuales y la atención fueron analizados por los subtests de la batería neuropsicológica de Luria-DNA (subtest de memoria inmediata, memoria lógica, dibujos temáticos y textos, actividad conceptual y discursiva y control atencional).
ResultadosLos pacientes mostraron puntuaciones significativamente inferiores a los controles en la mayoría de las áreas evaluadas. Se encontraron asociaciones de la calidad de sueño subjetiva con la actividad conceptual (r=−0,279; p<0,05) y con el control atencional (r=−0,392; p<0,01); de la saturación media de oxígeno con la memoria inmediata (r=0,296; p<0,05) y con los dibujos temáticos (r=0,318; p<0,05); del índice de apnea-hipopnea con la memoria inmediata (r=−0,303; p<0,05), con la memoria lógica (r=−0,359; p<0,01) y con los dibujos temáticos (r=−0,302; p<0,05) de la muestra total. La presión positiva continua en la vía aérea resultó eficaz solamente en la mejora de la memoria inmediata (p=0,03) de los pacientes con SAHS.
ConclusionesLos pacientes con SAHS grave mostraron alteraciones atencionales y mnésicas relacionadas con un empeoramiento de la calidad del sueño, con unos peores índices de apnea-hipopnea y saturación media de oxígeno. El tratamiento con presión positiva continua en la vía aérea mejoró el rendimiento en la memoria de los pacientes.
Obstructive sleep apnoea syndrome (OSAS) has numerous implications for health and can affect neurocognitive functions in patients.
ObjectiveTo evaluate the neuropsychological functions most affected by OSAS, the factors associated with OSAS severity that are related to those functional limitations, and the effect of therapy with continuous positive airway pressure.
Patients and methodThe sample consisted of 60 participants: 30 patients diagnosed with OSAS (clinical group) and 30 people without the disorder (control group). Memory, intellectual processes, and attention were analysed with selected subtests from the Luria-Nebraska neuropsychological battery (immediate memory, logical memory, intellectual processes, and attentional control subtests).
ResultsPatients obtained significantly lower scores than controls in most of the areas evaluated. Associations were identified between subjective sleep quality and conceptual activity (r=−0.279; P<.05) and attentional control (r=−0.392; P<.01); between oxygen saturation and both immediate memory (r=0.296; P<.05) and thematic drawings (r=0.318; P<.05); and between apnoea-hypopnoea index and immediate memory (r=−0.303; P<.05), logical memory (r=−0.359; P<.01), and thematic drawings (r=−0.302; P<.05). Continuous positive airway pressure was shown to be effective (P=.03) only for improving immediate memory in patients with OSAS.
ConclusionsPatients with severe OSAS showed memory and attentional limitations, associated with poorer quality of sleep and with worst AHI and SaO2 mean. The CPAP use improved memory of the patients evaluated.
El síndrome de apnea-hipopnea del sueño (SAHS) es un trastorno caracterizado por episodios recurrentes de limitación del flujo del aire durante el sueño que causan descensos en la saturación de oxígeno (SaO2) nocturna y microdespertares1. Aunque se trata de una enfermedad aún infradiagnosticada, en la sociedad occidental la sufren el 24% de los varones y el 9% de las mujeres de mediana edad2. La prevalencia es más elevada en poblaciones con altas tasas de obesidad, aumenta con la edad3 y se asocia a trastornos metabólicos4 y cardiovasculares5. El SAHS está asociado con una elevada mortalidad6 y se ha observado que estos pacientes tienen un riesgo superior de padecer accidentes de tráfico7 y laborales8 respecto a las personas sin trastorno respiratorio del sueño.
La presencia de SAHS afecta de manera negativa a la calidad de vida de los pacientes9, puesto que interfiere con el funcionamiento diario y con las relaciones sociales. En los pacientes con SAHS puede observarse a menudo un empeoramiento del estado de ánimo consistente en niveles más elevados de ansiedad y depresión10, falta de vitalidad y fatiga11. Los síntomas que más afectan a la vida diaria de estos pacientes son la excesiva somnolencia diurna (ESD) y el cansancio, causados por los repetidos despertares nocturnos y la mala calidad de sueño. El SAHS y la somnolencia asociada provocan también algunas alteraciones en el lugar de trabajo como bajo rendimiento laboral y absentismo12,13.
Entre las numerosas consecuencias del SAHS se hace a menudo referencia a los déficits cognitivos. Varias investigaciones han analizado las limitaciones en funciones neuropsicológicas como la memoria, la vigilancia, la atención, las funciones ejecutivas y los tiempos de reacción de los pacientes con SAHS14–17. No se ha encontrado ningún efecto del síndrome sobre las habilidades intelectuales18 y según Alchanatis et al.19 un mayor nivel intelectual podría ser un factor protector contra el deterioro cognitivo relacionado con el SAHS. Varios estudios han intentado encontrar los factores que provocan las alteraciones neuropsicológicas en los enfermos con SAHS20–23. Estas limitaciones, según algunos autores, podrían estar directamente relacionadas con la gravedad del SAHS representada por el índice de apneas-hipopneas (IAH)20,21, mientras que según otros investigadores, es la desaturación del oxígeno en la sangre el agente responsable del empeoramiento del rendimiento cognitivo en esta enfermedad22,23. Sin embargo, no hay un claro consenso con respecto a cuáles son los efectos del SAHS a niveles neurocognitivo y qué factores serían los responsables de estos daños.
El tratamiento de elección para el SAHS es el dispositivo de presión positiva continua en la vía aérea (CPAP)24. En la literatura específica se informa que la CPAP puede mejorar la ESD y el estado de ánimo también después de un periodo muy breve de tratamiento25. Varios estudios han intentado aclarar el efecto de la CPAP sobre las disfunciones neurocognitivas pero no hay conclusiones claras respecto a la reversibilidad de estas limitaciones y al efecto de la CPAP sobre estos aspectos. Barbé et al.26, en un estudio aleatorizado y con grupo control tratado con CPAP a una presión subterapéutica, no encontraron ningún cambio significativo en el rendimiento cognitivo tras 6 semanas de terapia con CPAP en las áreas de atención, vigilancia, memoria visual, coordinación o control mental. Kylstra et al.27 en un metaanálisis que tenía el objetivo de analizar la eficacia del tratamiento con CPAP en la recuperación de las capacidades neurocognitivas han encontrado un efecto limitado y significativo únicamente en la atención. Sin embargo, en otras revisiones de la literatura se hace referencia a efectos significativos de la CPAP en la vigilancia, la memoria y las funciones ejecutivas como memoria de trabajo, flexibilidad mental, fluencia verbal y de razonamiento, e inhibición de conductas14,17,22,28.
La escasa concordancia entre las conclusiones de los estudios podría ser debida a las diferencias de método y de medidas neuropsicológicas analizadas, a la escasa homogeneidad de las características clínicas de los pacientes y de adherencia al tratamiento con CPAP25. A la luz de la falta de consenso con relación a las repercusiones del SAHS sobre las habilidades neurocognitivas y al efecto de la CPAP sobre estas limitaciones, se diseña un estudio con el objetivo de investigar qué funciones neuropsicológicas resultan más afectadas por el SAHS, qué factores asociados al SAHS se relacionan con tales limitaciones y cuál es el efecto a medio plazo de la terapia con CPAP.
MétodoSujetosLa muestra de este estudio cuasiexperimental con una valoración pre- y postintervención estuvo compuesta por 60 participantes: 30 pertenecían al grupo de enfermos diagnosticados de SAHS e indicación de tratamiento con CPAP1 (grupo clínico), y 30 personas sin SAHS (grupo control). Se seleccionaron solamente trabajadores activos, dispuestos a colaborar y a firmar el consentimiento informado. Los criterios de exclusión fueron el diagnóstico de otros trastornos del sueño o de otras enfermedades limitantes graves (insuficiencia cardíaca congestiva grado iii-iv de la NYHA, cirrosis hepática o insuficiencia renal en diálisis), la adicción al alcohol u otras drogas, y el tratamiento con fármacos neurolépticos, tranquilizantes u otros medicamentos que puedan alterar el sueño o producir somnolencia diurna.
ProcedimientoLos datos fueron recogidos entre 2011 y 2012 en la Unidad de Trastornos Respiratorios del Sueño del Hospital Universitario Reina Sofía de Córdoba, España. Todos los participantes contestaron a un cuestionario con el objetivo de recoger algunas informaciones sociodemográficas, de salud general y de síntomas subjetivos del SAHS. Tanto el grupo control como el grupo SAHS fueron evaluados por medio de la batería neuropsicológica de Luria29. Los pacientes con SAHS a los que se prescribió la terapia con CPAP se citaron para la evaluación neuropsicológica antes de iniciar el tratamiento y después de 4 meses del mismo.
Evaluación polisomnográficaTodos los participantes procedían del mismo centro y fueron seleccionados de forma consecutiva. El diagnóstico del SAHS fue realizado con un estudio polisomnográfico de noche completa en la Unidad de Trastornos Respiratorios del Sueño del hospital. Se utilizaron 3 canales de electroencefalograma (F4-M1, C4-M1 y O2-M1), 2 canales de electrooculograma, 2 canales de electromiografía submentoniana y 2 situados en la región tibial, y un canal de electrocardiograma. Se registró la SaO2 periférica, el pulso y la frecuencia de los ronquidos. El flujo aéreo se midió por medio de cánula de presión y termistor. El esfuerzo torácico y abdominal fue medido con bandas elásticas. Los estudios de sueño fueron analizados manualmente por profesionales especializados según las recomendaciones de la American Academy of Sleep Medicine30. El diagnóstico de SAHS se determinó mediante el IAH y se consideró que, en un paciente con síntomas, un valor≥5 es diagnóstico de SAHS.
Evaluación neuropsicológicaLa presencia de somnolencia diurna se evaluó con la escala de somnolencia de Epworth31,32 y la calidad de sueño subjetiva con el índice de calidad de sueño de Pittsburgh33,34. La evaluación neuropsicológica se centró en evaluar 3 áreas: memoria, procesos intelectuales/conceptuales y atención. Fueron empleadas algunas pruebas de la batería Luria-DNA (Diagnostico Neuropsicológico de Adultos): el subtest de memoria inmediata, el de memorización lógica, el de dibujos temáticos y textos, el de la actividad conceptual y discursiva, y la prueba de control atencional29. La batería Luria-DNA es un instrumento para el análisis de los procesos neuropsicológicos superiores de los adultos. Esta batería neuropsicológica está compuesta por 9 pruebas que valoran diferentes funciones y habilidades cognitivas agrupadas en 5 áreas: (i) Visuoespacial (pruebas de percepción visual y de orientación espacial), (ii) Lenguaje (prueba de habla receptiva y de habla expresiva), (iii) Memoria (prueba de memoria inmediata y de memoria lógica), (iv) Procesos intelectuales (prueba de dibujos temáticos y textos y de actividad conceptual y discursiva) y (v) Atención (prueba de control atencional). Los análisis factoriales efectuados por los autores presentaron una solución de 5 factores que confirma la composición factorial para los 8 subtests de que consta la prueba. En el análisis de la fiabilidad se muestran puntuaciones elevadas en todas las áreas (0,66 para el área de la memoria; 0,75 para el área intelectual; 0,83 para el total). Las pruebas neuropsicológicas fueron administradas por una psicóloga entrenada. Cada paciente fue examinado antes y después del tratamiento por el mismo evaluador.
Análisis estadísticosLas características de la muestra fueron expresadas en medias y desviaciones típicas para las variables cuantitativas, y en porcentaje y número absoluto para las variables cualitativas. Para comparar las habilidades neuropsicológicas antes y después del periodo de terapia con CPAP se utilizó el t-Student y para las variables categóricas el test del Chi-cuadrado de Pearson. Para analizar las relaciones entre las variables relacionadas con el SAHS y las alteraciones cognitivas se utilizó el coeficiente de correlación de Pearson. Fue usado el paquete estadístico SPSS 20.0.
El proyecto fue aprobado por el Comité Ético de Investigación Clínica del hospital participante en el estudio. La inclusión en el estudio fue totalmente voluntaria, siendo los sujetos informados debidamente de los objetivos y habiendo firmado el consentimiento informado. Para la redacción de este manuscrito se han seguido las normas indicadas por Hartley35.
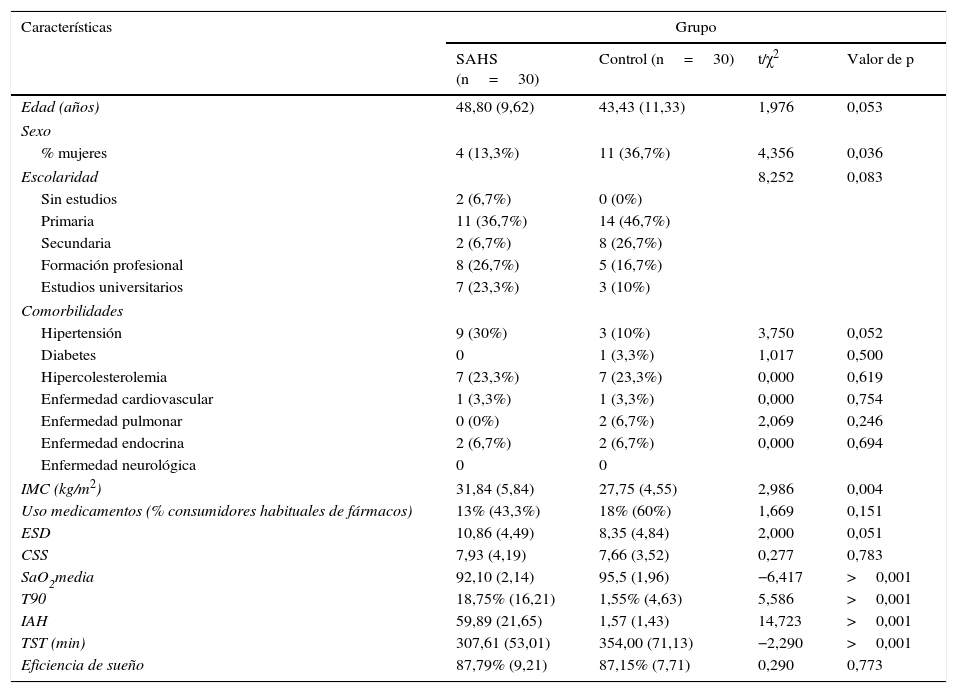
ResultadosLa muestra estaba formada por 45 hombres (75%) y 15 mujeres (25%) de edades comprendidas entre los 25 y los 65 años con una media de 46,12±10,77 y un índice de masa corporal de 29,83kg/m2±5,60. En la tabla 1 se exponen los demás datos relativos a las características sociodemográficas, clínicas y polisomnográficas de la muestra. Como puede observarse, los participantes del grupo control y el grupo de pacientes con SAHS no difieren por edad, pero sí por distribución por sexo e índice de masa corporal. Las 2 muestras obtienen puntuaciones similares en la escala de somnolencia de Epworth y en el índice de calidad de sueño de Pittsburgh mientras que fueron distintas en la gran mayoría de las variables polisomnográficas.
Características socio-demográficas, clínicas y polisomnográficas de los sujetos con SAHS y de los controles sanos
| Características | Grupo | |||
|---|---|---|---|---|
| SAHS (n=30) | Control (n=30) | t/χ2 | Valor de p | |
| Edad (años) | 48,80 (9,62) | 43,43 (11,33) | 1,976 | 0,053 |
| Sexo | ||||
| % mujeres | 4 (13,3%) | 11 (36,7%) | 4,356 | 0,036 |
| Escolaridad | 8,252 | 0,083 | ||
| Sin estudios | 2 (6,7%) | 0 (0%) | ||
| Primaria | 11 (36,7%) | 14 (46,7%) | ||
| Secundaria | 2 (6,7%) | 8 (26,7%) | ||
| Formación profesional | 8 (26,7%) | 5 (16,7%) | ||
| Estudios universitarios | 7 (23,3%) | 3 (10%) | ||
| Comorbilidades | ||||
| Hipertensión | 9 (30%) | 3 (10%) | 3,750 | 0,052 |
| Diabetes | 0 | 1 (3,3%) | 1,017 | 0,500 |
| Hipercolesterolemia | 7 (23,3%) | 7 (23,3%) | 0,000 | 0,619 |
| Enfermedad cardiovascular | 1 (3,3%) | 1 (3,3%) | 0,000 | 0,754 |
| Enfermedad pulmonar | 0 (0%) | 2 (6,7%) | 2,069 | 0,246 |
| Enfermedad endocrina | 2 (6,7%) | 2 (6,7%) | 0,000 | 0,694 |
| Enfermedad neurológica | 0 | 0 | ||
| IMC (kg/m2) | 31,84 (5,84) | 27,75 (4,55) | 2,986 | 0,004 |
| Uso medicamentos (% consumidores habituales de fármacos) | 13% (43,3%) | 18% (60%) | 1,669 | 0,151 |
| ESD | 10,86 (4,49) | 8,35 (4,84) | 2,000 | 0,051 |
| CSS | 7,93 (4,19) | 7,66 (3,52) | 0,277 | 0,783 |
| SaO2media | 92,10 (2,14) | 95,5 (1,96) | −6,417 | >0,001 |
| T90 | 18,75% (16,21) | 1,55% (4,63) | 5,586 | >0,001 |
| IAH | 59,89 (21,65) | 1,57 (1,43) | 14,723 | >0,001 |
| TST (min) | 307,61 (53,01) | 354,00 (71,13) | −2,290 | >0,001 |
| Eficiencia de sueño | 87,79% (9,21) | 87,15% (7,71) | 0,290 | 0,773 |
CSS: calidad subjetiva de sueño; ESD: excesiva somnolencia diurna; IAH: índice de apnea-hipopnea; IMC: índice de masa corporal; SaO2 media: saturación media del oxígeno en la sangre; SAHS: síndrome de apnea-hipopnea del sueño; t: test de t de Student; TST: tiempo total de sueño; T90: porcentaje de tiempo con una saturación de oxígeno inferior al 90%; χ2: prueba de contraste de Pearson.
Datos expresados en porcentaje y número absoluto para variables cualitativas, y media y desviación estándar para variables cuantitativas.
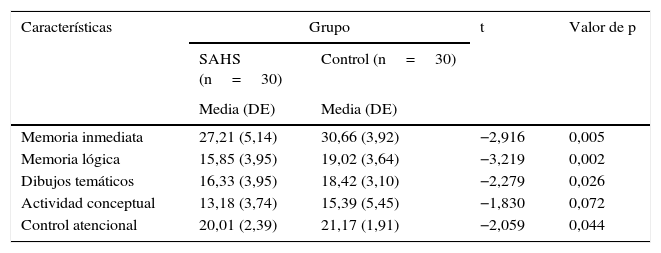
En la tabla 2 se comparan las puntuaciones obtenidas por el grupo SAHS y el grupo control en las variables neuropsicológicas. El grupo control obtuvo resultados más elevados en muchas de las pruebas neuropsicológicas, siendo las diferencias estadísticamente significativas excepto en la prueba de actividad conceptual. Si se comparan las puntuaciones del grupo SAHS con las del grupo control, se puede constatar que en la prueba de comprensión de mensajes transmitidos de forma pictórica y verbal y del control atencional los pacientes obtienen puntuaciones que se sitúan en el percentil 50, mientras que en las demás pruebas los resultados están entre los percentiles 31 y 7. Las puntuaciones obtenidas por el grupo control se situaron entre el percentil 50 y 69.
Evaluación de las variables neuropsicológicas en el grupo de pacientes con SAHS y grupo control
| Características | Grupo | t | Valor de p | |
|---|---|---|---|---|
| SAHS (n=30) | Control (n=30) | |||
| Media (DE) | Media (DE) | |||
| Memoria inmediata | 27,21 (5,14) | 30,66 (3,92) | −2,916 | 0,005 |
| Memoria lógica | 15,85 (3,95) | 19,02 (3,64) | −3,219 | 0,002 |
| Dibujos temáticos | 16,33 (3,95) | 18,42 (3,10) | −2,279 | 0,026 |
| Actividad conceptual | 13,18 (3,74) | 15,39 (5,45) | −1,830 | 0,072 |
| Control atencional | 20,01 (2,39) | 21,17 (1,91) | −2,059 | 0,044 |
DE: desviación estándar; SAHS: síndrome de apnea-hipopnea del sueño; t: test de t de Student.
Las puntuaciones reportadas son puntuaciones directas. Rango de puntuaciones de los subtests: Memoria inmediata: 0-42; Memoria lógica: 0-24; Dibujos temáticos: 0-23; Actividad conceptual: 0-27; Control atencional: 0-22.
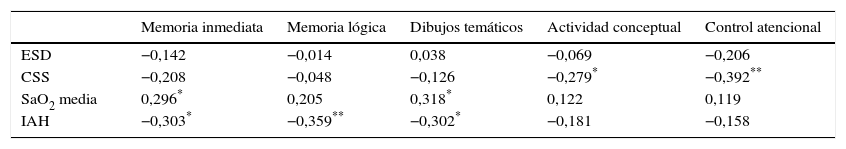
En la tabla 3 se exponen las correlaciones entre las variables subjetivas y objetivas relativas al SAHS y las variables neurocognitivas analizadas en la muestra total de participantes. Como se expresa en la tabla, existen algunas relaciones entre la calidad de sueño, la SaO2 media, el IAH y algunas de las funciones neurocognitivas analizadas. En el análisis de las correlaciones entre las variables clínicas y polisomnográficas y las funciones neurocognitivas realizado en pacientes con SAHS se observaron relaciones solamente entre el IAH, la memoria inmediata (r=−0,437; p=0,023) y la comprensión de mensajes transmitidos de forma pictórica y verbal (r=−0,484; p=0,010).
Relación entre las variables del sueño y las variables cognitivas en la muestra total
| Memoria inmediata | Memoria lógica | Dibujos temáticos | Actividad conceptual | Control atencional | |
|---|---|---|---|---|---|
| ESD | −0,142 | −0,014 | 0,038 | −0,069 | −0,206 |
| CSS | −0,208 | −0,048 | −0,126 | −0,279* | −0,392** |
| SaO2 media | 0,296* | 0,205 | 0,318* | 0,122 | 0,119 |
| IAH | −0,303* | −0,359** | −0,302* | −0,181 | −0,158 |
CSS: calidad de sueño subjetiva; ESD: excesiva somnolencia diurna; IAH: índice de apnea-hipopnea; SaO2 media: saturación media del oxígeno en la sangre.
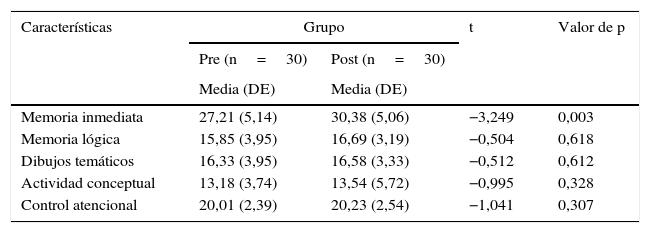
Los participantes tratados con CPAP reportaron una media de uso de la terapia de 6,7±0,7 días por semana y 6,1±0,5horas por noche. Con respecto al efecto de la CPAP sobre las variables subjetivas de ESD y calidad de sueño, se evidenció una mejora significativa solamente en la ESD (medida pre: 10,91±4,2; medida post: 8,18±5,0; p=0,013). En la tabla 4 se exponen los datos relativos a la comparación de las puntuaciones en las variables neuropsicológicas antes y después de 4 meses de terapia con CPAP. Se observó una mejoría estadísticamente significativa solamente en el área de la memoria, en el subtest de memoria inmediata. Comparada con la de la población general29, la puntuación en memoria inmediata llega a situarse en el percentil 50 de los baremos. En las demás áreas analizadas, especialmente en el área de la memoria lógica y de la actividad conceptual y discursiva, las puntuaciones quedan por debajo del percentil 50 también después de 4 meses de terapia con CPAP.
Evaluación de las variables neuropsicológicas en el grupo de pacientes con SAHS antes y después de 4 meses de terapia con CPAP
| Características | Grupo | t | Valor de p | |
|---|---|---|---|---|
| Pre (n=30) | Post (n=30) | |||
| Media (DE) | Media (DE) | |||
| Memoria inmediata | 27,21 (5,14) | 30,38 (5,06) | −3,249 | 0,003 |
| Memoria lógica | 15,85 (3,95) | 16,69 (3,19) | −0,504 | 0,618 |
| Dibujos temáticos | 16,33 (3,95) | 16,58 (3,33) | −0,512 | 0,612 |
| Actividad conceptual | 13,18 (3,74) | 13,54 (5,72) | −0,995 | 0,328 |
| Control atencional | 20,01 (2,39) | 20,23 (2,54) | −1,041 | 0,307 |
CPAP: presión positiva continua en la vía aérea; DE: desviación estándar; SAHS: síndrome de apnea-hipopnea del sueño; t: test de t de Student.
Las puntuaciones reportadas son puntuaciones directas. Rango de puntuaciones de los subtests: Memoria inmediata: 0-42; Memoria lógica: 0-24; Dibujos temáticos: 0-23; Actividad conceptual: 0-27; Control atencional: 0-22.
Los objetivos de este estudio fueron investigar las funciones neuropsicológicas que resultan más afectadas por el SAHS, analizar los factores asociados a la gravedad del SAHS que se relacionan con tales limitaciones y medir el efecto a medio plazo de la terapia con CPAP. En el presente estudio se ha evidenciado que los pacientes con SAHS presentan numerosas repercusiones en las funciones cognitivas como la memoria y en los procesos intelectuales, como la actividad conceptual y discursiva. Se han observado unas relaciones entre la calidad subjetiva de sueño, la actividad conceptual y el control atencional, mientras que no se obtiene ninguna asociación entre estas funciones y la ESD. También se han objetivado relaciones entre algunas variables asociadas con la gravedad del SAHS, como la SaO2 media y el IAH, la memoria y la comprensión de mensajes transmitidos de forma pictórica y verbal. La terapia con la CPAP parece efectiva solamente en la mejora de la memoria inmediata mientras que no se han evidenciado cambios significativos en las demás variables neurocognitivas evaluadas.
En este trabajo los pacientes con SAHS han presentado puntuaciones significativamente inferiores a las personas sin trastorno respiratorio del sueño en la gran mayoría de las funciones neurocognitivas evaluadas. Comparando los datos obtenidos por el grupo de pacientes con SAHS con los baremos reportados por Manga y Ramos29, se puede notar cómo los pacientes con SAHS logran puntuaciones por debajo del percentil 50 en la mayoría de las áreas neuropsicológicas analizadas, excepto en la atención y en la comprensión de mensajes transmitidos de forma pictórica y verbal. Estos datos confirman parcialmente lo resultados de investigaciones que mostraron alteraciones neuropsicológicas en los pacientes con SAHS. Bawden et al.36 también encontraron que los pacientes con SAHS muestran un rendimiento inferior a los controles en el área de la memoria. Estos autores, sin embargo, también reportaron limitaciones de los pacientes en el área de la atención. Ferini-Strambi et al.37 encontraron diferencias estadísticamente significativas entre enfermos con SAHS y sujetos control en diferentes funciones neurocognitivas como atención sostenida, funciones ejecutivas y capacidades visuoconstructivas pero no se observaron diferencias en el área de la memoria. Olaithe y Bucks14 en su estudio de revisión evidenciaron que el SAHS provoca grandes limitaciones en las funciones ejecutivas como capacidad de razonamiento, inhibición, flexibilidady monitorización.
En el presente estudio se analizó qué variables subjetivas y objetivas asociadas con el SAHS estaban relacionadas con las disfunciones neurocognitivas de los pacientes. En los datos obtenidos se observó que existe relación entre la calidad subjetiva de sueño, la actividad conceptual y el control atencional; y al contrario ocurrió entre estas funciones y la ESD. Estos resultados confirman los obtenidos por otros autores que tampoco han encontrado relaciones entre la ESD y las funciones neurocognitivas38,39. En nuestro estudio, sobre todo en el grupo de pacientes con SAHS, se han observado algunas relaciones entre el IAH y las limitaciones en las áreas de la memoria y en la comprensión de los mensajes transmitidos de forma pictórica y verbal. Entre las publicaciones existentes sobre el tema no hay un claro consenso respecto a la relación entre las variables polisomnográficas relacionadas con el SAHS y las funciones neurocognitivas. Por ejemplo, Ferini-Strambi et al.37 encontraron una relación entre la fluidez verbal y el T90, entre las habilidades visuoconstructivas y la SaO2 mínima pero no hallaron ninguna relación entre la memoria y los índices respiratorios o de sueño de los pacientes. Quan et al.23 en un estudio aleatorizado, doble ciego y multicéntrico, desarrollado con una muestra muy amplia de sujetos con SAHS, tampoco encontraron relaciones entre el IAH y las funciones neurocognitivas y observaron solamente algunas asociaciones entre el porcentaje del sueño en fase 1 y las funciones psicomotoras, así como entre la SaO2 y la inteligencia, el tiempo de reacción, la velocidad de cálculo y de procesamiento de la información oral. Sin embargo otros autores muestran, de manera similar al presente estudio, fuertes relaciones entre el IAH y los déficits cognitivos de estos enfermos21,28.
En este trabajo, sin embargo, se ha evidenciado una limitada eficacia de la CPAP en la mejoría de las alteraciones neuropsicológicas, que muestra un cambio significativo solamente en el área de la memoria. Antic et al.40, sin embargo, observaron diferencias entre las puntuaciones obtenidas antes y después de 3 meses de terapia con CPAP en el área de la memoria verbal y de las funciones ejecutivas, pero no en la de los tiempos de reacción. Lau et al.41 obtuvieron resultados similares ya que los pacientes tratados mostraron un rendimiento similar al grupo control en tareas básicas de memoria de trabajo, aunque continuaron con importantes alteraciones en funciones más complejas que requieren atención, funciones ejecutivas y velocidad psicomotora. Kushida et al.42 no obtuvieron cambios en relación con el efecto de la CPAP en las funciones neurocognitivas ya que la eficacia de la terapia resultó transitoria y limitada a las funciones ejecutivas y a la actividad del lobo frontal. Lim et al.38 analizaron el efecto a corto plazo de la terapia con CPAP (2 semanas) respecto al oxígeno y al CPAP placebo en la mejora de las funciones neurocognitivas y se evidenció una eficacia de la CPAP respecto a los demás tratamientos solamente en una tarea neurocognitiva que determinaba velocidad de procesamiento de la información, alerta y atención sostenida.
Hay que subrayar que este estudio presenta algunas limitaciones como la ausencia de un grupo control de sham-CPAP para analizar el efecto de una presión subterapéutica sobre la mejora de las funciones neurocognitivas analizadas. Además, el tamaño muestral de los 2 grupos es algo limitado.
En conclusión, se evidencia que el SAHS tiene numerosos efectos negativos sobre las funciones neurocognitivas de los pacientes, sobre todo respecto a la memoria y a la actividad conceptual. Entre las variables subjetivas y objetivas de la gravedad del SAHS, la calidad de sueño subjetiva, el IAH y la SaO2 media del oxígeno en la sangre resultaron los factores que más se relacionaron con las limitaciones en las áreas neurocognitivas. Se ha mostrado además una eficacia limitada de la terapia con CPAP puesto que los pacientes después de 4 meses de tratamiento presentaron mejoras solamente en el área de la memoria inmediata.
FinanciaciónEste trabajo ha sido posible gracias a una beca de formación de personal docente e investigador de la Junta de Andalucía, España, concedida al Departamento de Personalidad, Evaluación y Tratamiento Psicológico de la Facultad de Psicología de la Universidad de Granada, España.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Este trabajo ha sido posible gracias a una beca de formación de personal docente e investigador para áreas de conocimiento deficitarias de la Junta de Andalucía, España, destinada al Departamento de Personalidad, Evaluación y Tratamiento Psicológico de la Facultad de Psicología, Universidad de Granada, España.