Los planes estratégicos de cuidados paliativos reconocen la importancia de detectar las necesidades del paciente no oncológico como parte de los criterios para acceder a los programas paliativos.
ObjetivoIdentificar las necesidades de atención paliativa en pacientes no oncológicos con enfermedad crónica avanzada incurable o terminal.
MetodologíaRevisión sistemática de las bases de datos CINAHL, MEDLINE, Cochrane Library Plus, CUIDEN, Elsevier, LILACS y PsycINFO.
Resultados y conclusionesSe seleccionaron 22 artículos tras aplicar los criterios de inclusión y exclusión. Las necesidades de los pacientes afectaban a todas las esferas de la persona. Destaca la necesidad de soporte sanitario y atención paliativa, de información, control de síntomas, mantenimiento de la funcionalidad y cubrir necesidades emocionales y de soporte social. La depresión, la pérdida de dignidad y la culpabilidad son algunos de los problemas principales. Es primordial desarrollar protocolos que incluyan la valoración de las necesidades multidimensionales del paciente paliativo no oncológico que guíen a los profesionales para establecer intervenciones que aborden los problemas del paciente de forma integral.
A strategic plan of palliative care usually focuses on detecting the needs of non-cancer patients, in order for them to be admitted to palliative care programmes.
ObjectiveTo identify the needs of non-cancer palliative care patients with advanced chronic disease.
MethodsSystematic review of CINAHL, MEDLINE, Cochrane Library Plus, CUIDEN, Elsevier, LILACS and PsycINFO databases.
Results and conclusionsTwenty-two papers were included which met the inclusion and exclusion criteria. Patients’ needs affected their life in all fields. The review highlights the need for healthcare support and palliative care, for information about the disease and for effective symptom management, the need to maintain patients’ functional capacity and to cover emotional and social support needs. Depression, guilt and loss of dignity were the main problems. It is essential to develop palliative protocols involving the evaluation of the non-cancer palliative patient's multi-dimensional needs to guide professionals to establish interventions that address the problems of the patient in a comprehensive manner.
La evidencia muestra que la severidad de los síntomas en los pacientes con enfermedades no oncológicas es comparable a la de los enfermos oncológicos, además de que la atención paliativa en la etapa final de la cronicidad sigue siendo escasa y con frecuencia se pasa de un intenso tratamiento con intención curativa a la muerte del paciente sin los apoyos necesarios para afrontar esta etapa de la vida1,2.
Actualmente se ha demostrado que el paciente y la familia se pueden beneficiar de los cuidados paliativos (CP) en las etapas tempranas de la enfermedad no solo para planificar una buena muerte cuando corresponda, sino para beneficiarse de los CP a cualquier edad y en cualquier estadio de la enfermedad3. Esto implica que los cuidados curativos y los CP no se excluyen mutuamente y se puede trabajar con ambos tipos de atención de forma integrada, aumentando la intensidad de las medidas paliativas conforme avanza la enfermedad4.
La irregular trayectoria de la enfermedad supone un problema para determinar cuándo estos pacientes entran en fase terminal5, lo que, sumado a las largas expectativas de vida, hace necesario un abordaje multidimensional que incluya la perspectiva paliativa para cubrir todas las necesidades1.
Las revisiones de la literatura señalan que existen vacíos relacionadas con los aspectos psicosociales del paciente no oncológico, y estos son factores que juegan un papel importante en la predicción de supervivencia y la valoración de la atención paliativa del enfermo6.
Si bien el programa NECPAL facilita la identificación precoz de las personas con necesidades de atención paliativa con base en sus necesidades y pronóstico de vida, precisando, a su vez, de indicadores globales y/o relacionados con las enfermedades, es necesario7 conocer la mejor evidencia disponible de las necesidades de atención paliativa en la esfera física, psicosocial y espiritual de los enfermos no oncológicos con enfermedad crónica avanzada incurable o terminal desde la perspectiva de los pacientes.
Esto ayudaría a los profesionales a tomar decisiones al final de la vida y facilitaría el desarrollo de protocolos de coordinación y continuidad de cuidados entre la enfermera de atención primaria de referencia del paciente y la enfermera de CP. Asimismo, permitiría aumentar el número de pacientes con enfermedad crónica avanzada incluidos en los programas de paliativos.
Por tanto, esta revisión sistemática pretende explorar si los pacientes no oncológicos con necesidades paliativas ven cubiertas sus necesidades.
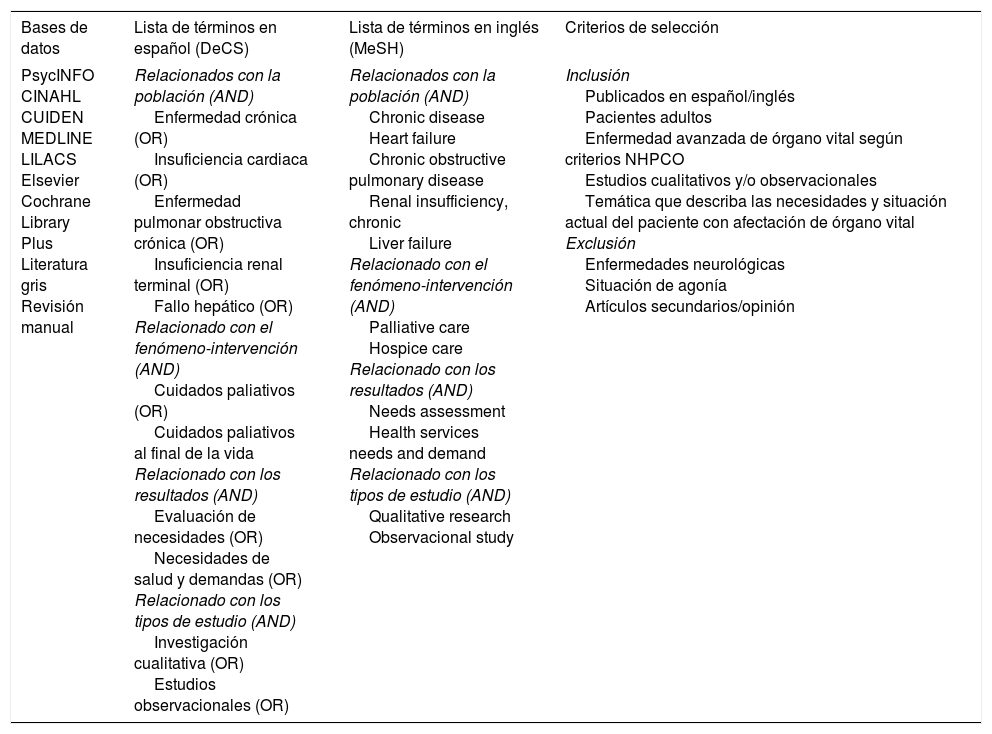
Material y métodoPara responder a la pregunta: ¿cuáles son las necesidades de atención paliativa en enfermos no oncológicos con enfermedad crónica avanzada incurable?, se realizó una revisión sistemática con búsqueda preliminar en Google Académico utilizando un lenguaje natural que ayudó a determinar el estado actual del tema y facilitó la selección de los descriptores para diseñar la estrategia de búsqueda en las bases de datos CINAHL, MEDLINE, Cochrane Library Plus, CUIDEN, Elsevier, LILACS y PsycINFO. La búsqueda se completó con la consulta de literatura gris y la consulta manual de revistas especializadas en CP (Palliative Medicine, Medicina Paliativa, Journal of Palliative Medicine, Annals of Palliative Medicine y BMJ Supportive and Palliative Care), así como la revisión de las listas de referencia de los artículos seleccionados.
Los descriptores de ciencias de la salud y los medical subject heading se combinaron con los operadores boleanos AND y OR para diseñar la estrategia de búsqueda agrupada de acuerdo con las diferentes partes de la pregunta de investigación. La estrategia utilizada queda resumida en la tabla 1.
Estrategia de búsqueda
| Bases de datos | Lista de términos en español (DeCS) | Lista de términos en inglés (MeSH) | Criterios de selección |
|---|---|---|---|
| PsycINFO CINAHL CUIDEN MEDLINE LILACS Elsevier Cochrane Library Plus Literatura gris Revisión manual | Relacionados con la población (AND) Enfermedad crónica (OR) Insuficiencia cardiaca (OR) Enfermedad pulmonar obstructiva crónica (OR) Insuficiencia renal terminal (OR) Fallo hepático (OR) Relacionado con el fenómeno-intervención (AND) Cuidados paliativos (OR) Cuidados paliativos al final de la vida Relacionado con los resultados (AND) Evaluación de necesidades (OR) Necesidades de salud y demandas (OR) Relacionado con los tipos de estudio (AND) Investigación cualitativa (OR) Estudios observacionales (OR) | Relacionados con la población (AND) Chronic disease Heart failure Chronic obstructive pulmonary disease Renal insufficiency, chronic Liver failure Relacionado con el fenómeno-intervención (AND) Palliative care Hospice care Relacionado con los resultados (AND) Needs assessment Health services needs and demand Relacionado con los tipos de estudio (AND) Qualitative research Observacional study | Inclusión Publicados en español/inglés Pacientes adultos Enfermedad avanzada de órgano vital según criterios NHPCO Estudios cualitativos y/o observacionales Temática que describa las necesidades y situación actual del paciente con afectación de órgano vital Exclusión Enfermedades neurológicas Situación de agonía Artículos secundarios/opinión |
DeCS: descriptores de ciencias de la salud; MeSH: medical subject heading; NHPCO: National Hospice and Palliative Care Organization.
Fuente: Elaboración propia.
Como criterios de selección se escogieron artículos que incluyeran las necesidades de soporte sanitario y atención paliativa, de información, de control de síntomas, la necesidad de mantenimiento de la funcionalidad y las necesidades emocionales y de soporte social. Esta selección se realizó hasta abril de 2015 sin acotación temporal y se limitó a artículos escritos en español o inglés, en pacientes adultos en situación de enfermedad avanzada incurable o terminal, que estudiaran sujetos afectados por una o más de las 4 enfermedades principales que deterioran órganos vitales, siguiendo los criterios de la National Hospice and Palliative Care Organization8.
Entre los criterios de selección se incluye «el soporte sanitario», que, aunque no es una necesidad como tal, es un elemento estructural imprescindible para poder llegar a cubrir las necesidades mencionadas.
Se excluyeron los estudios realizados con pacientes en situación de agonía y los afectados por enfermedades neurológicas por el posible deterioro cognitivo, y porque las enfermedades neurodegenerativas presentan unas características en cuanto a evolución y presentación similares a las neoplásicas, además de que evolucionan a una dependencia total para las actividades básicas de la vida diaria, a diferencia de los enfermos afectados por enfermedades crónicas, donde la dependencia suele ser parcial, con menos limitaciones funcionales9.
La identificación y la selección de los estudios se hizo en 2 pasos: primero, se seleccionó atendiendo a la lectura del título y la revisión de los resúmenes de todos los resultados obtenidos tras aplicar la estrategia de búsqueda; y posteriormente, atendiendo a los objetivos del estudio y los criterios de inclusión/exclusión.
En la evaluación de la validez de los estudios se usó la parrilla de valoración crítica para estudios cualitativos desarrollada por Gálvez Toro10 y la lista de verificación diseñada por Berra et al.11 para estudios transversales. No se excluyeron los estudios ponderados en función de su validez. Se consideraron artículos con buena calidad aquellos que cumplían el 50% de los criterios incluidos en las parrillas de valoración crítica.
Los conceptos clave de los artículos seleccionados relacionados con la pregunta de investigación se compararon en cuanto a similitudes y diferencias para detallar y establecer grupos categóricos de estudio y elaborar la síntesis de resultados.
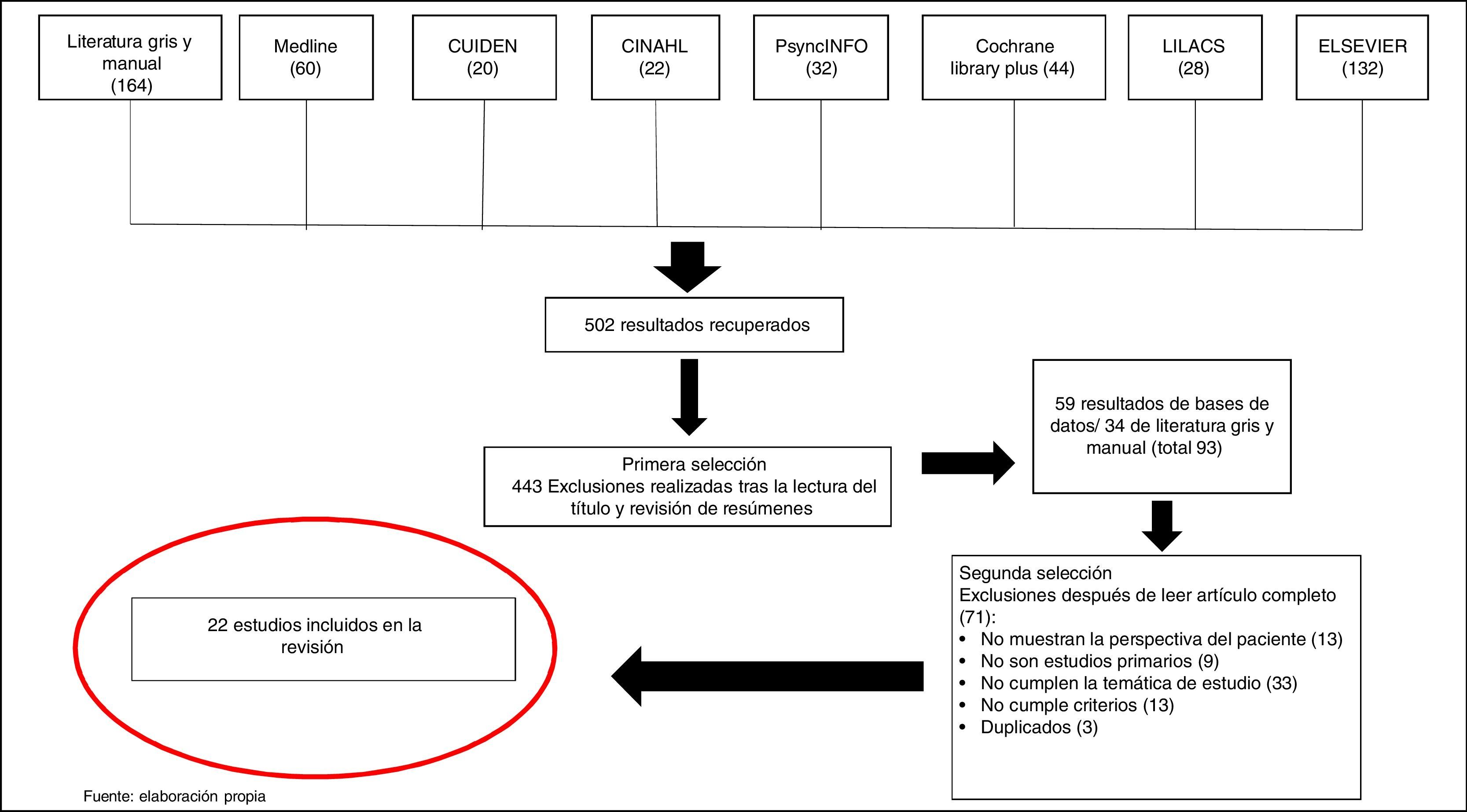
ResultadosSe identificaron 502 artículos, de los que en la primera fase de selección quedaron 59, a los que se sumaron 34 procedentes del seguimiento de referencias bibliográficas y revisión de la literatura gris y revistas especializadas. Tras realizar una segunda selección, quedaron 22 artículos que se acogían a los objetivos y criterios de inclusión. Todo el proceso queda resumido en la figura 1.
Los resultados finales se agruparon por orden cronológico en una tabla de diseño propio que recoge la referencia, el país de origen, el tipo de estudio, los objetivos y las conclusiones de cada artículo (tabla 2).
Resumen de los artículos de la revisión
| Estudio (autores, referencia y año) | País | Tipo de pacientes (n) | Objetivos del estudio | Diseño del estudio | Método de recogida de datos | Resultados |
|---|---|---|---|---|---|---|
| Schroedl et al.12, 2014 | Estados Unidos | EPOC Pacientes con EPOC avanzada (20) | Identificar las necesidades de salud insatisfechas en pacientes EPOC hospitalizados por exacerbación de la enfermedad | Estudio cualitativo | Entrevistas semiestructuradas | Hay muchas necesidades de salud insatisfechas en pacientes EPOC hospitalizados. Entre ellas, la mejora de síntomas, las limitaciones físicas, el distrés emocional, el aislamiento social y las inquietudes sobre el futuro son aspectos que se deberían incluir en el actual modelo de CP |
| Metzger et al.13, 2013 | Estados Unidos | Insuficiencia cardiaca Pacientes (24) Familiares (16) | Describir las perspectivas de un grupo de personas con IC y sus familiares derivados a las consultas de CP intrahospitalarias | Estudio cualitativo descriptivo longitudinal | Entrevistas semiestructuradas al inicio de la captación y al alta del paciente | La mayoría de los pacientes nunca han sido derivados a las consultas de CP. Dos de las barreras para la derivación son el desconocimiento de las funciones de los servicios de CP y su asociación con el final de la vida. A pesar de ello, los pacientes reconocen una mejora de su experiencia hospitalaria estando a cargo de estos servicios. Es necesario mejorar la satisfacción de las necesidades de estos pacientes y sus familiares |
| MacPherson et al.14, 2013 | Reino Unido | EPOC Pacientes (10) | Explorar las percepciones de los pacientes EPOC sobre la planificación anticipada de cuidados | Estudio cualitativo | Entrevistas semiestructuradas | La discusión sobre la planificación anticipada de cuidados debe estar integrada en el proceso que trata el pronóstico, las preocupaciones y las preferencias del paciente. No existe investigación sobre la persona responsable de la provisión de información y se requiere una mayor participación del paciente en el proceso |
| Kaasalainen et al.15, 2011 | Canadá | Insuficiencia cardiaca Pacientes (8), cuidadores (10) y profesionales sanitarios (17) | Conocer el proceso de cuidado y los retos que conlleva | Estudio cualitativo descriptivo | Entrevistas semiestructuradas | Hay baja accesibilidad al servicio de CP en comparación con pacientes oncológicos y cuando se hace es de forma tardía, basado en un modelo de provisión de cuidados orientado a pacientes oncológicos, difícil de asumir por el paciente y por la familia |
Pinnock et al.16, 2011 | Reino Unido | EPOC Pacientes (21), cuidadores (13) y profesionales (18) | Comprender la perspectiva del paciente en relación con la progresión de su enfermedad y la provisión de cuidados de los cuidadores y profesionales que le atienden | Estudio cualitativo longitudinal | Entrevistas semiestructuradas seriadas | Los pacientes y familiares se adaptan a los síntomas como una forma de vida más que como una enfermedad y la dificultad de conocer el pronóstico impide que se den buenos cuidados al final de la vida |
| Janssen et al.17, 2011 | Holanda | Insuficiencia cardiaca-EPOC Pacientes IC (80) y pacientes EPOC (105) | Valorar la severidad de los síntomas, la presencia de comorbilidades y la provisión de servicios de salud | Estudio descriptivo transversal | Índice de Charlson Escala visual analógica para valorar 20 síntomas físicos y psicológicos y valorar la satisfacción con los tratamientos Escala HADS Cuestionario de servicios de salud adaptado | Las comorbilidades son muy prevalentes y tienen múltiples síntomas, entre los que destacan disnea, fatiga, debilidad muscular, tos, estado de ánimo bajo, insomnio y micciones frecuentes. Aunque los síntomas se controlen, la prevalencia de distrés es alta y los pacientes muestran insatisfacción con el poco contacto que tienen con los servicios de salud. Son pocos los pacientes que siguen tratamiento con opioides o que reciben apoyo de un psicólogo o antidepresivos a pesar de mostrar síntomas depresivos Los cuidados de fisioterapia para los pacientes EPOC están bien cubiertos, sin embargo, son escasos en pacientes con IC |
| Janssen et al.18, 2011 | Holanda | Insuficiencia cardiaca-EPOC Pacientes IC (80) y pacientes EPOC (105) | Conocer las preferencias de los pacientes en relación con los tratamientos de soporte, plan de cuidados anticipados y calidad de la comunicación en el final de la vida | Estudio descriptivo transversal | Índice de Charlson Cuestionario Willingness to Accept Life-sustaining Treatment instrument Cuestionario Quality of Communication | Las preferencias de los pacientes raramente se comentan con los médicos especialistas y es necesario desarrollar un plan de cuidados anticipado que trate los tipos de tratamientos y sus resultados y las posibilidades de mejoría. También es necesario mejorar la comunicación entre médicos y pacientes en los cuidados al final de la vida |
| Murtagh et al.19, 2011 | Reino Unido | Insuficiencia renal Pacientes (74) | Conocer la trayectoria de síntomas y las preocupaciones relacionadas con la salud en el último año de vida de pacientes con enfermedad renal crónica estadio 5 con terapia conservadora | Estudio descriptivo longitudinal | MSAS-SF Escala de resultados del paciente paliativo (Palliative Care Outcome Scale) | En los 2 últimos meses antes de la muerte los pacientes experimentan un repunte en los síntomas relacionados con el distrés y aumentan las preocupaciones relacionadas con su salud. Se debe considerar en este momento la variación y las diferentes respuestas de los pacientes para ajustar y anticipar los cuidados a las necesidades de cada paciente |
| White et al.20, 2011 | Reino Unido | EPOC Pacientes (145) | Determinar las necesidades paliativas en pacientes con EPOC | Estudio descriptivo transversal | Cuestionario de necesidades paliativas desarrollado en un estudio piloto previo Cuestionario HADS Cuestionario clínico EPOC | Las necesidades paliativas en pacientes EPOC son elevadas, con muchas disneas sin tratar. El tratamiento de la disnea es una necesidad prioritaria, pero son pocas las necesidades que se abarcan en los cuidados de los últimos días |
| Bausewein et al.21, 2010 | Alemania | EPOC Pacientes EPOC (60) Pacientes oncológicos (49) | Describir y comparar los síntomas y las necesidades entre los pacientes EPOC y los oncológicos | Estudio descriptivo transversal | MSAS-SF La escala modificada Borg para medir la severidad de los síntomas Cuestionario HADS Escala de resultados del paciente paliativo (Palliative Care Outcome Scale) adaptada a estos pacientes (Palliative Care Outcome Scale Plus) | La carga de síntomas en pacientes EPOC es tan alta como en los pacientes oncológicos, aunque los primeros tienen una mayor supervivencia y los síntomas son más tempranos y duran más tiempo |
| O’Leary et al.22, 2009 | Irlanda | Insuficiencia cardiaca Pacientes IC (50) Pacientes cáncer (50) | Demostrar si los pacientes con IC y necesidades paliativas reciben una atención multidisciplinar y coordinada similar a los pacientes con cáncer con necesidades paliativas | Estudio descriptivo transversal comparativo utilizando metodología cuantitativa y cualitativa | Entrevistas semiestructuradas Cuestionario Nottingham Extended Activity Daily Living Scale para valorar el estado funcional Cuestionario Edmonton Symptom Assessment Scale para valorar el control de síntomas Cuestionario HADS para valorar el bienestar emocional Cuestionario Short Form-36 para valorar la calidad de vida Escala Likert para valorar la satisfacción con los servicios de salud | Se identifican los puntos más valorados por los pacientes con IC de los servicios especializados en su enfermedad y un punto de transición a partir del cual el tratamiento se debe centrar más en los aspectos paliativos |
| Hasson et al.23, 2008 | Reino Unido | EPOC Pacientes (13) | Explorar las necesidades de CP y la provisión y existencia de estos cuidados | Estudio cualitativo | Entrevistas semiestructuradas | Aunque los CP han aumentado, estos pacientes todavía tienen muchas necesidades insatisfechas relacionadas con el control de síntomas y el soporte informativo, emocional y social. Es necesario desarrollar herramientas de valoración para llevar a cabo una planificación anticipada |
| Fitzsimons et al.24, 2007 | Reino Unido | Insuficiencia cardiaca-EPOC-insuficiencia renal Pacientes IC (6) Pacientes EPOC (6) Pacientes IR (6) | Explorar las necesidades paliativas y sus significados en pacientes no oncológicos | Estudio mixto cuantitativo con diseño descriptivo y metodología cualitativa | Encuestas para valorar calidad de vida (cuestionario Short Form-36), ansiedad y depresión (cuestionario HADS) y entrevistas semiestructuradas | Los pacientes que mueren con enfermedades crónicas tienen muchas preocupaciones y necesidades insatisfechas |
| Murray et al.25, 2007 | Reino Unido | Insuficiencia cardiaca Pacientes con cáncer avanzado (24) y pacientes con IC | Conocer los aspectos sociales, emocionales y espirituales comunes en ambos grupos desde el diagnóstico hasta la enfermedad avanzada | Estudio cualitativo longitudinal | Análisis de las entrevistas semiestructuradas de 2 estudios preliminares | Los aspectos sociales y emocionales en pacientes con IC recorren la misma trayectoria que el deterioro físico, y el distrés espiritual tiene fluctuaciones a lo largo de la enfermedad. En pacientes con cáncer avanzado el deterioro físico y social van paralelos y el bienestar emocional y espiritual decrecen a lo largo de las diferentes etapas de la enfermedad. Diferentes modelos de cuidados podrían estar indicados para enfermedades oncológicas y no oncológicas |
| Murtagh et al.26, 2007 | Reino Unido | Insuficiencia renal Pacientes (66) | Describir la prevalencia, la severidad y la carga de síntomas de pacientes con enfermedad renal crónica estadio 5 con terapia conservadora | Estudio descriptivo transversal | MSAS-SF Cuestionario de valoración adicional de 7 síntomas característicos en enfermos renales Escala de valoración funcional Palliative Performance Scale, versión 2 | Este tipo de pacientes tienen síntomas y necesidades iguales a los pacientes oncológicos, pero con diferente severidad y patrones de síntomas individuales, especialmente en relación con el dolor, lo que tiene implicaciones futuras en la planificación y provisión de cuidados de los servicios de nefrología, CP y hospice |
| Shah et al.27, 2006 | Reino Unido | Enfermedades no oncológicas Pacientes oncológicos (20) Pacientes EPOC (9) Pacientes IC (6) Pacientes IR (5) Médicos a cargo | Comparar las estimaciones de pronóstico entre los profesionales y los pacientes Conocer la percepción de seriedad que tienen los pacientes de la enfermedad y las necesidades de soportes de cuidado Conocer la aceptación de la investigación entre los diferentes grupos de pacientes | Estudio descriptivo transversal | Cuestionario sociodemográfico Estado funcional y psicológico (WHO performance status) Cuestionario de calidad de vida EuroQol Valoración de síntomas y estrés psicológico con General Health Questionnaire Cuestionario del estado de salud Valoración del pronóstico de vida por los pacientes Valoración médica de las necesidades paliativas de los pacientes y el pronóstico de vida | Los pacientes son capaces de juzgar su salud y su esperanza de vida y no se oponen a preguntas relacionadas con la atención al final de su vida Los pacientes oncológicos y no oncológicos tienen necesidades similares de atención y soporte paliativo Se necesita una mayor evidencia sobre el valor pronóstico de autopercepción y cómo ofrecer un mayor soporte y CP en pacientes que están cerca de la muerte |
| Robinson28, 2005 | Reino Unido | EPOC Pacientes (10) | Describir la experiencia de vivir con total dependencia de oxígeno en la EPOC | Estudio cualitativo | Entrevistas semiestructuradas | La enfermedad afecta a todas las dimensiones de la calidad de vida. Una aproximación paliativa interdisciplinar desde atención primaria, especializada, servicios sociales y agencias de voluntariado debería tenerse en cuenta desde los estados iniciales de la enfermedad, animando al paciente a participar en una planificación anticipada del tratamiento para mejorar la experiencia de enfermedad en un futuro |
| Murray et al.29, 2004 | Reino Unido | Insuficiencia cardiaca Pacientes con cáncer de pulmón (20) y pacientes con IC (20) | Conocer las necesidades espirituales de pacientes y cuidadores y su variación a lo largo de la enfermedad | Estudio cualitativo longitudinal | Entrevistas semiestructuradas seriadas | Las necesidades espirituales de los pacientes con cáncer y de aquellos con IC no son iguales por las diferentes trayectorias de la enfermedad. Muchos profesionales de la salud no disponen del suficiente tiempo ni de las habilidades necesarias para conocer y realizar intervenciones en esta dimensión de la persona |
| Seamark et al.30, 2004 | Reino Unido | EPOC Pacientes (10) | Explorar las experiencias de pacientes con EPOC y el impacto en sus cuidadores | Estudio cualitativo | Entrevistas semiestructuradas | Los pacientes experimentan múltiples síntomas, una disminución en la capacidad para desarrollar las ABVD y aislamiento social. Valoran mucho el soporte del equipo de atención primaria y del especialista, pero necesitan más información sobre su enfermedad y un mayor seguimiento |
| Horne y Payne31, 2004 | Reino Unido | Insuficiencia cardiaca Pacientes (20) Pacientes NYHA IV (11) Pacientes NYHA II y III (9) | Explorar las experiencias de pacientes con IC severa e identificar sus necesidades de CP | Estudio cualitativo | Entrevistas semiestructuradas | Las experiencias de estos pacientes son iguales a las descritas por los pacientes oncológicos, pero con menor soporte paliativo |
| Murray et al.32, 2002 | Reino Unido | Insuficiencia cardiaca Pacientes con cáncer de pulmón (20) y pacientes con IC (20) | Comparar las trayectorias de enfermedad, necesidades y uso de los servicios de CP entre ambas poblaciones | Estudio cualitativo longitudinal | Entrevistas semiestructuradas seriadas | El cuidado de las personas con enfermedad avanzada se prioriza con relación al diagnóstico y no a sus necesidades. Los pacientes tienen poca información sobre la enfermedad y su pronóstico, no se tiene en cuenta su opinión en las decisiones, tienen numerosa sintomatología y los cuidados son escasos y descoordinados |
| Gore et al.33, 2000 | Reino Unido | EPOC Pacientes EPOC (50) y pacientes con cáncer de pulmón (50) | Examinar si los pacientes EPOC tienen desventajas a nivel médico y social comparados con pacientes con cáncer de pulmón | Estudio mixto cuantitativo con diseño descriptivo y metodología cualitativa | Calidad de vida (cuestionario Short Form-36), ansiedad y depresión (cuestionario HADS), el estado funcional (Nottingham Extended Activity Daily Living Scale) y entrevistas semiestructuradas | Los pacientes con EPOC avanzada tienen deficiencias en su calidad de vida y bienestar emocional en comparación con los pacientes con cáncer de pulmón y no reciben un cuidado holístico apropiado a sus necesidades |
ABVD: actividades básicas de la vida diaria; CP: cuidados paliativos; EPOC: enfermedad pulmonar obstructiva crónica; HADS: Hospital Anxiety and Depression Scale; IC: insuficiencia cardiaca; IR: insuficiencia renal; MSAS-MF: Memorial Symptom Assessment Scale-Short Form; NYHA: New York Heart Association.
Tras aplicar las listas de lectura crítica, se confirmó la buena calidad metodológica de los estudios cualitativos evaluados, aunque no se definió el marco teórico de referencia utilizado. Todos los estudios cuantitativos obtuvieron una buena valoración, exceptuando 2 con calidad media por sesgos de selección y de información17,18.
La dolencia no oncológica más estudiada en esta revisión fue la enfermedad pulmonar obstructiva crónica (EPOC), con 12 estudios, seguida de la insuficiencia cardiaca, con 11 trabajos. La insuficiencia renal se investigó en 4 estudios y no se encontró ninguno en muestras poblacionales con insuficiencia hepática que cumpliera los criterios de esta revisión.
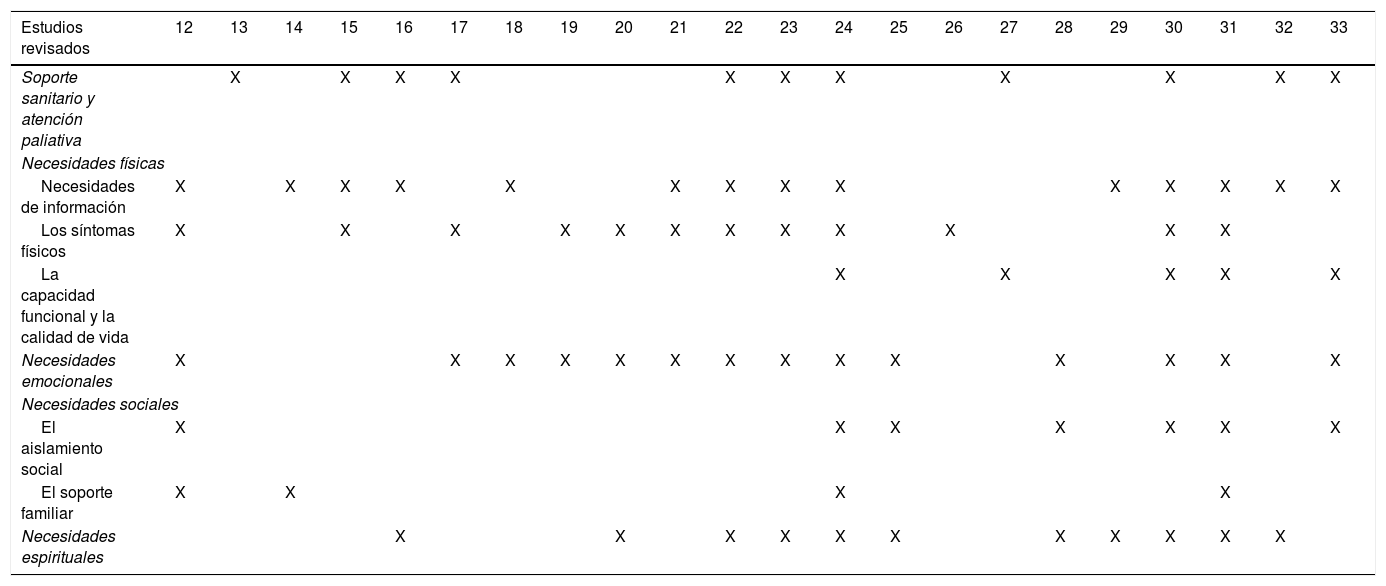
Los datos obtenidos se organizaron en 5 temas centrales, subdivididos en subtemas para una mejor comprensión del fenómeno (tablas 3 y 4).
Temas y subtemas identificados
| Estudios revisados | 12 | 13 | 14 | 15 | 16 | 17 | 18 | 19 | 20 | 21 | 22 | 23 | 24 | 25 | 26 | 27 | 28 | 29 | 30 | 31 | 32 | 33 |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Soporte sanitario y atención paliativa | X | X | X | X | X | X | X | X | X | X | X | |||||||||||
| Necesidades físicas | ||||||||||||||||||||||
| Necesidades de información | X | X | X | X | X | X | X | X | X | X | X | X | X | X | ||||||||
| Los síntomas físicos | X | X | X | X | X | X | X | X | X | X | X | X | ||||||||||
| La capacidad funcional y la calidad de vida | X | X | X | X | X | |||||||||||||||||
| Necesidades emocionales | X | X | X | X | X | X | X | X | X | X | X | X | X | X | ||||||||
| Necesidades sociales | ||||||||||||||||||||||
| El aislamiento social | X | X | X | X | X | X | X | |||||||||||||||
| El soporte familiar | X | X | X | X | ||||||||||||||||||
| Necesidades espirituales | X | X | X | X | X | X | X | X | X | X | X | |||||||||||
Definición de cada tema
| Soporte sanitario y atención paliativa | Red asistencial de apoyo y acceso a los recursos sanitarios |
|---|---|
| Necesidades físicas | Incluye el control de síntomas, la evaluación de la capacidad funcional y la calidad de vida, y el proceso de información que facilite al enfermo y su familia la toma de decisiones |
| Necesidades emocionales | Sentimientos y conductas adaptativos o no, que manifiesta el enfermo y son tenidas en cuenta por los profesionales de manera integral |
| Necesidades sociales | Incluye la necesidad de relación con la familia y red de apoyo hasta el final de la vida. Supone permitir que el enfermo sea tratado como persona viva hasta el final, evitando así la muerte social |
| Necesidades espirituales | Incluye varias dimensiones: estrategias culturales para afrontar la finitud de la persona, empatía para comprender el sufrimiento del enfermo (compasión), presencia (escucha activa, apoyo emocional, etc.) |
Fuente: Elaboración propia con base en Maté-Méndez et al.34.
Los pacientes necesitan más recursos comunitarios, siendo el principal la enfermera especialista de la enfermedad que les afecta, y pocos disponen de una asistencia multidisciplinar24,27,28. Muchos de ellos expresan quejas relacionadas con los servicios comunitarios, las ayudas económicas12,16,24,31,33 y el difícil acceso a los CP32, y destacan la deficiente continuidad de cuidados cuando reciben el alta hospitalaria, lo que aumenta su frustración y añade más carga a sus cuidadores23,24.
Algunos pacientes se encuentran incómodos con la visita de la enfermera especialista y prefieren los cuidados de un equipo conocido de atención primaria, aunque echan en falta una comunicación más abierta30 y un mayor número de visitas18,20,28,30,33.
Las visitas hospitalarias se describen como agotadoras e insatisfactorias22,30 y son escasas o nulas las visitas a otros profesionales como fisioterapeutas, psicólogos, trabajadores sociales, nutricionistas o terapeutas ocupacionales18.
Los pacientes que reciben CP sienten que estos equipos abogan por ellos para superar obstáculos facilitando y coordinando las altas complejas13; sin embargo, el modelo que se sigue es el de los enfermos oncológicos, pero con una menor accesibilidad a las ayudas y con una mala coordinación y continuidad de cuidados entre los especialistas de referencia y las unidades de CP, lo que dificulta el proceso de aceptación familiar de la situación de enfermedad incurable avanzada y refieren que este cambio debería ser gradual para afrontar mejor el proceso15.
Necesidad de informaciónLos pacientes no están contentos con la información recibida en el momento del diagnóstico de la enfermedad y expresan la necesidad de una mejor explicación del proceso14,28,32,33, encontrándose excluidos de las decisiones de tratamiento médico. Son pocos los que prefieren mantenerse al margen de estas decisiones14,32.
En algunos casos, los pacientes con EPOC no identifican sus crisis con la enfermedad y se consideran totalmente recuperados cuando remite, asociando la crisis a problemas de la edad sin demandar ni hacer uso de los servicios comunitarios16.
Se solicita más información sobre la gravedad de la enfermedad para tener un mayor control de la medicación y de las crisis de disnea12,20, así como aquella relacionada con la evolución y el desenlace14,22–24,31–33, ya que son varios los casos que advierten el mal pronóstico tras observar lo que les ocurre a personas cercanas en la misma situación o cuando ven cómo progresa la enfermedad en ellos mismos14,27,33; en algunos casos la necesidad de información es ambigua y contradictoria, reconociendo que el detalle sobre el progreso de la enfermedad puede hacer sufrir23,28,33.
En general se tiene poco conocimiento de las unidades de CP y cuando se transfieren los cuidados los pacientes reaccionan con escepticismo y rechazo13,15,22,23. Tras un primer contacto las impresiones cambian y califican estos servicios como un mundo diferente en el que se escucha, se es más compasivo y se tiene más tiempo, además de obtener más información sobre las opciones de tratamiento. Pero en algunos casos no hay buena aceptación por la pérdida de contacto con los equipos de atención primaria conocidos por el paciente y por la discontinuidad de cuidados y la brusquedad para transferir sus cuidados desde la unidad de referencia13.
Necesidad de control de síntomas físicosEn pacientes con EPOC la disnea es el síntoma más característico y el que más afecta a su vida diaria, ya que terminan siendo totalmente dependientes de los equipos de oxígeno23,30. Otros síntomas son la dificultad para el sueño, frecuentes infecciones respiratorias, cansancio, dolor en el pecho, pérdida de peso y apetito, boca seca, tos, cambios en la piel y estreñimiento20,21,23,30.
Los enfermos con insuficiencia cardiaca tienen que adaptarse a una sintomatología variable, como insomnio, dolor, edemas, pérdida de peso y apetito, náuseas y estreñimiento, aunque es la disnea la causa más común de los ingresos hospitalarios, con frecuentes cambios de medicación y efectos secundarios que limitan las salidas de casa, como ocurre con los diuréticos15,31,32. Sin embargo, es el cansancio lo que más limita la vida de estos enfermos31.
Los síntomas más prevalentes en enfermos con insuficiencia renal son el cansancio y el prurito, seguidos de somnolencia, disnea, edemas, dolor, boca seca y calambres musculares19,26. En la cercanía a la muerte, síntomas como el prurito, el cansancio, la somnolencia, la disnea y los edemas aumentan, y aparecen otros nuevos, como las náuseas19.
Necesidad de mantener la funcionalidadAlgunos estudios muestran que los pacientes no oncológicos tienen una peor percepción de la calidad de vida que los oncológicos27.
Las actividades del día a día quedan muy restringidas y dependen de una persona para que les atienda, lo que altera considerablemente la calidad de vida23,31. Tampoco pueden disfrutar de actividades como viajar, conducir, trabajar o salir a comer12,20,28. La constante experiencia de pérdidas en cada aspecto de la vida diaria afecta a todas las esferas de la persona31.
Necesidad de ver cubiertos los aspectos emocionalesEn los enfermos con insuficiencia cardiaca o EPOC se detectan mayores niveles de depresión y ansiedad que en pacientes oncológicos22,33 y, sin embargo, muchas veces este problema está infradiagnosticado e infratratado17,20,21,33; estas alteraciones están relacionadas con el deterioro de la salud, la incapacidad para realizar las actividades básicas, una vida encadenada al oxígeno y la medicación24,30, el miedo a la muerte, al dolor, a los reingresos hospitalarios y a los procedimientos médicos31.
La pérdida progresiva de la independencia produce sentimientos de frustración y rabia24,25,28,31–33, que se potencian con la sobreprotección familiar, a lo que responden con irritabilidad y enfado24.
Necesidad de evitar el aislamiento socialEs común en estos pacientes debido a las restricciones de movilidad, aunque es más evidente en enfermos respiratorios por las necesidades de oxígeno, que determinan que tengan que estar en una habitación específica del hogar, con la consiguiente alteración de la dinámica familiar12,23,24,28,30,32,33.
Los enfermos cardiacos reducen su mundo social gradualmente con las exacerbaciones de la enfermedad, y limitan sus salidas ante la necesidad constante de ir al baño25.
Necesidad de garantizar el soporte familiarEl principal apoyo físico y emocional es la familia, pero expresan sentimientos de culpabilidad y preocupación al considerarse una carga24,28, lo que en ocasiones hace que no pidan ayuda para no preocupar a sus familiares12,31. Son pocos los estudios que muestran resultados donde los enfermos expresan a la familia las preferencias de cuidado, y aunque no suelen hablar con los profesionales sobre estos temas, se sienten cómodos cuando lo hacen14.
Necesidades espiritualesExisten numerosas pérdidas paralelas a la evolución de la enfermedad y en un principio las respuestas del paciente son negativas, pero tras reflexionar afloran los aspectos positivos, como la valoración de la labor de los cuidadores, la fe y una espiritualidad más profunda, reconocer la amistad verdadera y aceptar que otros están peor que ellos30. La aceptación de la enfermedad en pacientes con EPOC hace que controlen mejor las crisis de disnea y que los síntomas depresivos sean menores28.
El cambio de rol familiar les hace cuestionarse su valor y lugar en la vida, y conforme la enfermedad les incapacita buscan el sentido de su vida, pero tienen dificultad para hallarlo por las restricciones de la edad, la incapacidad y la larga enfermedad. Suelen ocultar las necesidades emocionales y espirituales a los profesionales por problemas de comunicación25,29,30, pero aquellos que se sienten valorados por sus médicos describen mayores recursos para enfrentarse a la vida y encontrarle un significado a todo lo que les está pasando, además de relacionar la enfermedad y el sufrimiento con aspectos positivos como el amor, la esperanza, la confianza y el perdón25,29.
Los que deciden conversar sobre la planificación de cuidados anticipados valoran el lugar de los cuidados en sus últimos días y no consideran tratamientos específicos como la ventilación mecánica. El lugar de los cuidados está condicionado por las experiencias previas de cuidados y la disponibilidad de apoyo familiar para pasar los últimos días en el hogar14.
DiscusiónNinguno de los estudios seleccionados hace referencia a la prevalencia de alguna de las necesidades descritas sobre otras, si bien es cierto que las necesidades físicas destacan sobre el resto en gran número de estudios, especialmente la falta de información sobre el proceso y el pronóstico de la enfermedad y el escaso control de los síntomas. El insuficiente soporte sanitario relacionado con la continuidad de cuidados, el difícil acceso a los CP y la escasa colaboración entre los profesionales son otros aspectos a señalar.
Los resultados coinciden con el estudio de Marcucci et al.35, evidenciando que el aumento de pacientes con enfermedades crónicas, cuyo desarrollo y progreso les llevarán a la muerte, hace necesario facilitar el acceso a los CP para mejorar su calidad de vida y satisfacer las necesidades de los pacientes. Son varios los estudios revisados que apuestan por una transición gradual de unos cuidados activos a unos paliativos en el paciente no oncológico, con adecuada coordinación entre médico especialista, atención primaria y especialistas en CP13,15,22,24,28. Destaca el papel de la enfermera de referencia comunitaria, pero no se ha encontrado en esta revisión que se explicite el rol real de estas enfermeras de enlace, lo que hace pensar que sería importante sensibilizar a este colectivo en la importancia de llevar a cabo unos cuidados de transición mediante la formación en CP.
Los hallazgos relacionados con la escasez de información en el momento del diagnóstico, proceso de enfermedad y pronóstico de vida concuerdan con la revisión de Seamark et al.36 y señalan la poca aceptación y la mala interpretación de la planificación anticipada de atenciones sanitarias como consecuencia de no cubrirse esta necesidad13–17,23,32.
No se han encontrado estudios que analicen las necesidades de atención paliativa en pacientes con insuficiencia hepática que cumplan los criterios de inclusión. Hay una clara necesidad de investigar estos aspectos, puesto que hay estudios que indican que los afectados tienen mayores niveles de ansiedad y depresión y son más jóvenes que los que presentan otras enfermedades crónicas con afectación de órgano, además de que arrastran un importante estigma social37.
La escasez de estudios en el ámbito nacional pone de manifiesto la necesidad de llevar a cabo estudios amplios en contextos similares al mediterráneo-español dirigido a identificar las necesidades de estos enfermos.
La selección de los artículos la realizó un solo evaluador, lo que puede suponer un sesgo en la selección. El volumen de estudios finalmente seleccionados, el reducido tamaño de las muestras y la amplia variabilidad de los contextos de origen no permiten elaborar generalizaciones, pero a pesar de estas limitaciones, los resultados pueden ser útiles en la práctica clínica.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Este trabajo ha recibido un premio ex aequo en la modalidad trabajo fin de Máster en el XXXVI Certamen de Enfermería San Juan de Dios, celebrado el 8 de abril de 2016 en Madrid.