El presente estudio tiene 2 objetivos. El primero, ofrecer una revisión de las herramientas de medida de espiritualidad en el contexto español de los cuidados paliativos. El segundo, comparar el constructo de los instrumentos revisados desde la perspectiva antropológica del modelo de espiritualidad propuesto por el Grupo de Espiritualidad de la Sociedad Española de Cuidados Paliativos.
MétodoLa revisión sigue 5 pasos: 1. identificar las medidas de espiritualidad que se han utilizado en estudios relevantes; 2. conocer aquellos instrumentos con propiedades psicométricas adecuadas; 3. clasificar las medidas en función del tipo de instrumento; 4. identificar los instrumentos de medida de espiritualidad que han sido validados en población española; y 5. estudiar el contenido espiritual de las medidas validadas transculturalmente.
ResultadosLas bases de datos consultadas recogían 751 artículos científicos, 128 de los cuales se identificaron como relevantes. De estos, se obtuvieron 57 herramientas de medida de espiritualidad, que se categorizaron en: medidas multidimensionales generales (n=22), medidas funcionales de espiritualidad (n=21) y medidas sustantivas de espiritualidad (n=14). De estas, 9 habían sido validadas transculturalmente. El análisis del contenido espiritual de los 9 instrumentos mostró la presencia de las dimensiones de la espiritualidad definidas por el Grupo de Espiritualidad: intra, inter y transpersonal.
DiscusiónLos resultados encontrados se ponen en relación con la literatura actual, evidenciándose algunas de las limitaciones que detentan actualmente los instrumentos de medida y cómo estas se intentan paliar con el nuevo modelo que aporta el Grupo de Espiritualidad de la Sociedad Española de Cuidados Paliativos.
The current study has 2 aims. The first one is to present a review of the measures of spirituality in the Spanish palliative care context. The second, to compare the construct of the tools reviewed from the anthropological approach provided by the spirituality model of the Spirituality Group of the Spanish Society for Palliative Care.
MethodThe review followed 5 steps: 1. To identify the spirituality measures used in relevant studies; 2. To determine the tools with the appropriate psychometric properties; 3. To classify these measures depending on the type of tool; 4. To identify the spirituality measures that have been validated in a Spanish sample; and 5. To study the spiritual content of the transculturally validated measures.
ResultsThe data bases collected 751 scientific papers, 128 of which were identified as relevant. Among them, 57 spirituality measures were obtained, which were categorised into: general multidimensional measures (n=22), functional spirituality measures (n=21), and substantive spirituality measures (n=14). Among these, 9 tools were transculturally validated. The spiritual content analysis of these 9 tools showed the presence of the spirituality dimensions defined by the Spirituality Group: intra-, inter-, and trans-personal.
DiscussionThe results found were put in relationship with the current literature, and some of the limitations of the measurement tools are shown, and also how the Spirituality Group of the Spanish Society for Palliative Care attempts to mitigate them.
Desde los comienzos del movimiento Hospice, fundamento de los cuidados paliativos, la dimensión espiritual ha sido un objetivo central de la atención1. Posteriormente, tanto las definiciones de cuidados paliativos de la Organización Mundial de la Salud2 como las recomendaciones de la Sociedad Española de Cuidados Paliativos (SECPAL) y la European Association for Palliative Care contemplan la dimensión espiritual como parte esencial de los mismos. A pesar de ello, tanto por la naturaleza íntima y subjetiva de esta dimensión, como por la falta de consenso sobre sus características, hasta hace poco ha sido el área menos desarrollada de los cuidados paliativos. Partiendo de la consideración de que la espiritualidad es parte de la naturaleza del ser humano, bastantes estudios la exploran como un recurso o necesidad del paciente en el proceso de morir3–5, y surgen modelos de atención integral que incluyen la espiritualidad como dimensión crucial en cuidados paliativos6–9.
En general, los profesionales siguen encontrando muchas dificultades en la implementación de los cuidados espirituales dentro del marco de los cuidados paliativos10. Estos problemas se deben mayoritariamente a 2 razones: por un lado, la propia naturaleza de esta dimensión, que se resiste a ser explorada por el paradigma experimental y la hace de difícil conceptualización11 y, como consecuencia, ha llevado a una falta de consenso en su definición. La definición de espiritualidad ha sido objeto de interminables debates en la literatura científica (para una revisión, léase Vachon et al., 2009)5, de manera que los profesionales no disponen de una definición operativa que incluya sus componentes ni de los aspectos que deben evaluar y atender12,13. Esta falta de consenso tiene un profundo impacto en la evaluación del constructo, teniendo como consecuencia la proliferación de diversos instrumentos de medida14.
Por otro lado, la falta de consenso de sus características ha llevado al desarrollo de múltiples modelos y herramientas de evaluación, existiendo una falta de información sobre las propiedades psicométricas de la mayoría de ellas4. Escasea la información sobre las propiedades psicométricas de las herramientas que se utilizan actualmente, señalándose algunas deficiencias como la falta de precisión en las definiciones, conceptos de salud espiritual divergente, los efectos techo o la deseabilidad social15. Algunos investigadores han subrayado también sesgos culturales y la falta de validaciones transculturales de estos instrumentos4,15,16, dado que muchos de ellos han sido desarrollados en población caucásica de Estados Unidos4. Al estar la expresión de espiritualidad íntimamente relacionada con la cultura17,18, la exclusión de la población destinataria del proceso de desarrollo del instrumento de medida puede llevar a la falta de ajuste entre el enfoque espiritual de la medida y el de la población encuestada4, lo que a su vez conduce a una trasferencia acrítica de conceptos entre culturas19.
Recientemente se han revisado las herramientas de evaluación en espiritualidad y, salvo alguna excepción16, la mayoría se han realizado en el ámbito anglosajón4,20–22. Por ejemplo, Vivat23 identificó 29 medidas relevantes, entre las que tan solo el Functional Assessment of Chronic Illness Therapy-Spiritual Well-Being Scale (FACIT-Sp)24 había sido validada transculturalmente. Albers et al.20, en otra revisión, encontraron 15 medidas de calidad de vida que incluían ítems sobre espiritualidad. Selman et al.4, por su parte, citan solo 9 medidas validadas en población de cuidados paliativos que, por sus propiedades psicométricas, podrían ser utilizadas transculturalmente.
Junto con estas dificultades, en la base de muchos instrumentos hay una carencia de modelo conceptual sobre el sufrimiento, los recursos y las necesidades espirituales, necesario para sustentar el constructo. Finalmente, muchos de los cuestionarios desarrollados contienen muchos ítems sobre religión no emplazados en subescalas o dimensiones aparte25, por lo que mucha parte de la investigación se ve limitada al basarse en medidas de religiosidad en sentido estricto en lugar de espiritualidad en sentido amplio21,26,27.
En el año 2004 surge en la SECPAL el Grupo de trabajo sobre Espiritualidad (GES) con los objetivos de proponer medidas de mejora de la atención espiritual de enfermos y familias y estimular la elaboración de herramientas de exploración y acompañamiento. Inicialmente se planteó la necesidad de construir un marco conceptual que permitiera integrar la experiencia de sufrimiento de los pacientes y atender sus necesidades y recursos espirituales. Basándose en la búsqueda bibliográfica, las tradiciones de sabiduría y la experiencia clínica, se elaboró un modelo, integral y transconfesional, que permitiera dar un enfoque clínico a la atención espiritual y el sufrimiento para el entorno de los cuidados paliativos28,29.
Modelo de espiritualidadEl modelo de espiritualidad desarrollado por el GES se basa en diversas asunciones30:
- a)
Nuestra naturaleza esencial como seres humanos es espiritual. Recientemente se han desarrollado diversas definiciones de espiritualidad en EE. UU. y en Canadá,8 por la European Association for Palliative Care,31 y en nuestro contexto más cercano por la SECPAL28. Todas ellas presentan aspectos comunes, en su mayoría referentes a la dimensión dinámica de la espiritualidad, así como a la conceptualización de la persona, en su dimensión espiritual, como un ser en relación. Además, existe también acuerdo respecto a un mínimo de 3 niveles de estas relaciones: inter, intra, y transpersonal32. Tal y como afirma Mount33 «los humanos son intrínsecamente espirituales, puesto que todas las personas están en relación con si mismos, con los otros, la naturaleza y el significativo o sagrado».
- b)
«La espiritualidad puede ser un recurso poderoso para trascender el sufrimiento que acompaña la pérdida, así como para promover el desprendimiento y la aceptación implicados en el proceso de morir»34. El cuidado espiritual está basado en el modelo de cuidado bio-psico-social-espiritual35 y en una perspectiva integral de la persona36, mejorando los recursos de los pacientes y facilitando la trascendencia del sufrimiento.
- c)
El sufrimiento puede verse como una amenaza de pérdida de integridad, coherencia y conciencia de pertenencia, pero también como una llamada a la plenitud. El modelo asume que la muerte es más que un hecho biológico. Es un hecho humano, social y espiritual y también una oportunidad especial que presenta el reto de descubrir y sumergirnos en nuestra naturaleza espiritual y crecer37. En este contexto, el cuidado espiritual debería ser visto como un acercamiento profesional y ético a esta oportunidad que se ofrece para la sanación. La sanación ha sido definida como un proceso relacional que implica movimiento hacia la experiencia de integridad y plenitud38,39. Puede ser facilitada por las intervenciones de los cuidadores, pero depende de un potencial innato dentro del paciente40. El cuidado espiritual basado en la conexión espíritu-a-espíritu (entre paciente y cuidador) intenta facilitar la sanación.
- d)
La salud necesita ser entendida no solo como un constructo físico, sino también como un aspecto de nuestra red de relaciones, tal y como vienen sugiriendo muchos autores3,25,33,41,42.
Este marco conceptual de aproximación a la espiritualidad está en la línea de mucha de la literatura recogida sobre la espiritualidad. Ya en 1975, la Coalición Interreligiosa Nacional sobre el Envejecimiento describió el bienestar espiritual como la afirmación de la vida en relación con uno mismo, la comunidad, el entorno, y Dios. También Reed43 la definió como «la propensión a dar significado a través de un sentido de relación con las dimensiones que trascienden al ser de tal manera que empodere y no devalúe al individuo. Esta relación puede ser experimentada intrapersonalmente (como una conexión con uno mismo), interpersonalmente (en el contexto de otros y del entorno natural) y transpersonalmente (en referencia al sentido de relación con lo desconocido, Dios, o un poder más grande que uno mismo» (Reed, 1992, p. 350)43. Más recientemente, Jager Meezenbroek et al.25 también han apuntado la necesidad de adoptar un acercamiento no-teístico, en el que la espiritualidad se defina como la lucha de uno por experimentar la conexión con la esencia de la vida, que abarca, de nuevo, las dimensiones principales: la conexión con uno mismo, la conexión con otros y la naturaleza, y la conexión con lo trascendente.
Definición de la espiritualidad y otros conceptos de interésLa espiritualidad es un complejo concepto multidimensional18,26,44,45. Para el desarrollo del presente estudio, se tomó como punto de partida la definición de la espiritualidad desarrollada desde el GES de SECPAL, como: «naturaleza esencial que nos conforma y de la que surge la aspiración profunda e íntima del ser humano a una visión de la vida y la realidad que integre, conecte, trascienda y dé sentido a la existencia. Es el dinamismo de búsqueda personal en tres direcciones: hacia el interior de uno mismo en búsqueda de sentido; hacia el entorno en búsqueda de conexión; hacia el más allá en búsqueda de trascendencia»46.
Se trata de una definición inclusiva, que desde la perspectiva de dinámica, intrapersonal (nuestras relaciones con uno mismo; necesidad de sentido y coherencia), interpersonal (nuestras relaciones con otros; armonía en nuestras relaciones con las personas que más nos preocupan y necesidad de sentirnos amados y amar) y transpersonal (conciencia de pertenencia a una dimensión trascendente, confianza y esperanza, y/o legado que dejamos), permite incluir medidas de diferentes tipos que utilicen un amplio rango de constructos espirituales.
Otros conceptos merecen aclaración, por aparecer en el texto y ser claves para su lectura. Así constructo, un concepto formulado científicamente, susceptible de ser observado y medido y, por ende, cuantificable47. En la operacionalización de los constructos pueden utilizarse indicadores (ítems singulares que preguntan por el constructo en cuestión) o factores (variables categóricas con un pequeño número de niveles48, formadas a partir de diversos indicadores). Finalmente, cabe señalar que los constructos pueden ser unidimensionales o, lo que es más habitual, multidimensionales. En este caso, los constructos se pueden descomponer en diversas dimensiones, partes o categorías que lo forman.
Objetivos del trabajoEl presente estudio tiene un doble objetivo. Siguiendo con las recomendaciones del informe de la Conferencia Consenso, que subraya como área clave para la mejora del cuidado espiritual la valoración espiritual y recomienda la implementación de herramientas estructuradas de valoración para facilitar la documentación de las necesidades y evaluación de los resultados de los tratamientos10, el primer objetivo es ofrecer una revisión de las herramientas de medida de espiritualidad en el contexto español de los cuidados paliativos. Para ello, se revisa sistemáticamente la literatura científica existente, examinando los diversos instrumentos de medida de espiritualidad, sus propiedades psicométricas, sus características generales y su uso en población española. El segundo objetivo es comparar el constructo de los instrumentos revisados desde la perspectiva antropológica del modelo de espiritualidad propuesto por el GES, identificando las coincidencias/ausencias de los factores o dimensiones que proponemos para explorar y acompañar a nuestros pacientes.
MétodoDiseñoEl diseño de este estudio sigue las prácticas de Preferred Reporting Items for Systematic Reviews and Meta-Analyses49, adaptadas a los objetivos de esta investigación. La revisión sigue 5 pasos, que se corresponden con los objetivos del trabajo: 1. identificar las medidas de espiritualidad que se han utilizado en estudios relevantes, a partir de bases de datos de uso consolidado en la disciplina; 2. conocer aquellos instrumentos con propiedades psicométricas adecuadas; 3. clasificar las medidas en función del tipo de instrumento; 4. identificar los instrumentos de medida de espiritualidad que han sido validados en población española; y 5. estudiar el contenido espiritual de las medidas validadas transculturalmente.
Paso 1. Identificación de los instrumentos de medida de espiritualidad en la literatura. Para la búsqueda de dichos instrumentos se utilizó la plataforma ProQuest, en concreto en las bases de datos de Ciencias de la Salud, que incluyen: (1) CBCA Complete: Health & Medicine; (2) International Pharmaceutical News Index; (3) Published International Literature on Traumatic Stress (PILOTS); (4) ProQuest Career and Technical Education: Health & Medicine; (5) ProQuest Dissertations & Theses A&I: Health & Medicine; (6) ProQuest Family Health; (7) ProQuest Health & Medicine Complete; (8) ProQuest Nursing & Allied Health Source; (9) ProQuest Research Library: Health & Medicine; (10) PsycARTICLES; (11) PsycCRITIQUES; y (12) PsycINFO. En total, las diferentes bases de datos sumaban 3.721 publicaciones diferentes, de entre las cuales 2.570 eran revistas científicas. Los términos seleccionados para ser utilizados en la búsqueda siguieron la investigación de Selman et al.4, incluyendo «spirituality» (AND) «palliative care» (AND) «outcome measure», así como sus equivalentes en español: «espiritualidad» (Y) «cuidados paliativos» (Y) «medidas de resultado».
Paso 2. Selección de los instrumentos con propiedades psicométricas reconocidas, validados en población de cuidados paliativos. Para la selección de los instrumentos, se utilizaron diversos criterios de inclusión:
- a.
Instrumentos que contengan ítems o dimensiones sobre espiritualidad.
- b.
Investigaciones originales, ya sean estudios que incluyen un instrumento validado ya estudios de validación de instrumentos de medida, y revisiones sistemáticas de la literatura.
- c.
Estudios con metodología cuantitativa o cualitativa, siempre que ofrezcan datos sobre la fiabilidad y validez de los instrumentos.
- d.
Estudios con pacientes de cuidados paliativos.
- e.
Estudios en inglés y en español.
Paso 3. Categorización en familias de instrumentos. La categorización distinguió entre aquellas medidas multidimensionales o generales, en las que la espiritualidad se contempla como dimensión o área, y las medidas específicas o concretas de espiritualidad. Posteriormente, se utilizó la distinción propuesta por Vivat23 y Selman et al.4, en la que se diferencia entre medidas funcionales y sustantivas. Las medidas funcionales son aquellas en las que se evalúa la función que tienen las creencias personales, mientras que en las medidas sustantivas se explora el contenido de dichas creencias4,23.
Paso 4. Evaluación de las validaciones transculturales y aplicabilidad en muestra española. En primer lugar, se procedió a identificar aquellos instrumentos que contaban con validaciones transculturales, es decir, medidas que habían sido validadas en, al menos, más de una muestra culturalmente diversa. Posteriormente, se identificaron, entre estas herramientas, cuáles habían sido puestas a prueba en población española.
Paso 5. Análisis del contenido espiritual de las medidas validadas transculturalmente. Las herramientas clasificadas fueron analizadas en función de su contenido (análisis de ítems) y dimensiones, utilizando como marco las 3 dimensiones establecidas por el modelo adoptado por el GES de la SECPAL, reconocido por la literatura más reciente: (1) dimensión intrapersonal, definida como la dimensión de espiritualidad que hace referencia a los aspectos más significativos de nuestras relaciones con uno mismo (necesidad de sentido y coherencia); (2) dimensión interpersonal, dimensión que abarca las relaciones de la persona con otros (armonía en nuestras relaciones con las personas que más nos preocupan y necesidad de sentirnos amados y amar); y (3) dimensión transpersonal, relación de la persona con lo trascendente (necesidad de tener esperanza y dejar un legado que va más allá de nosotros mismos).
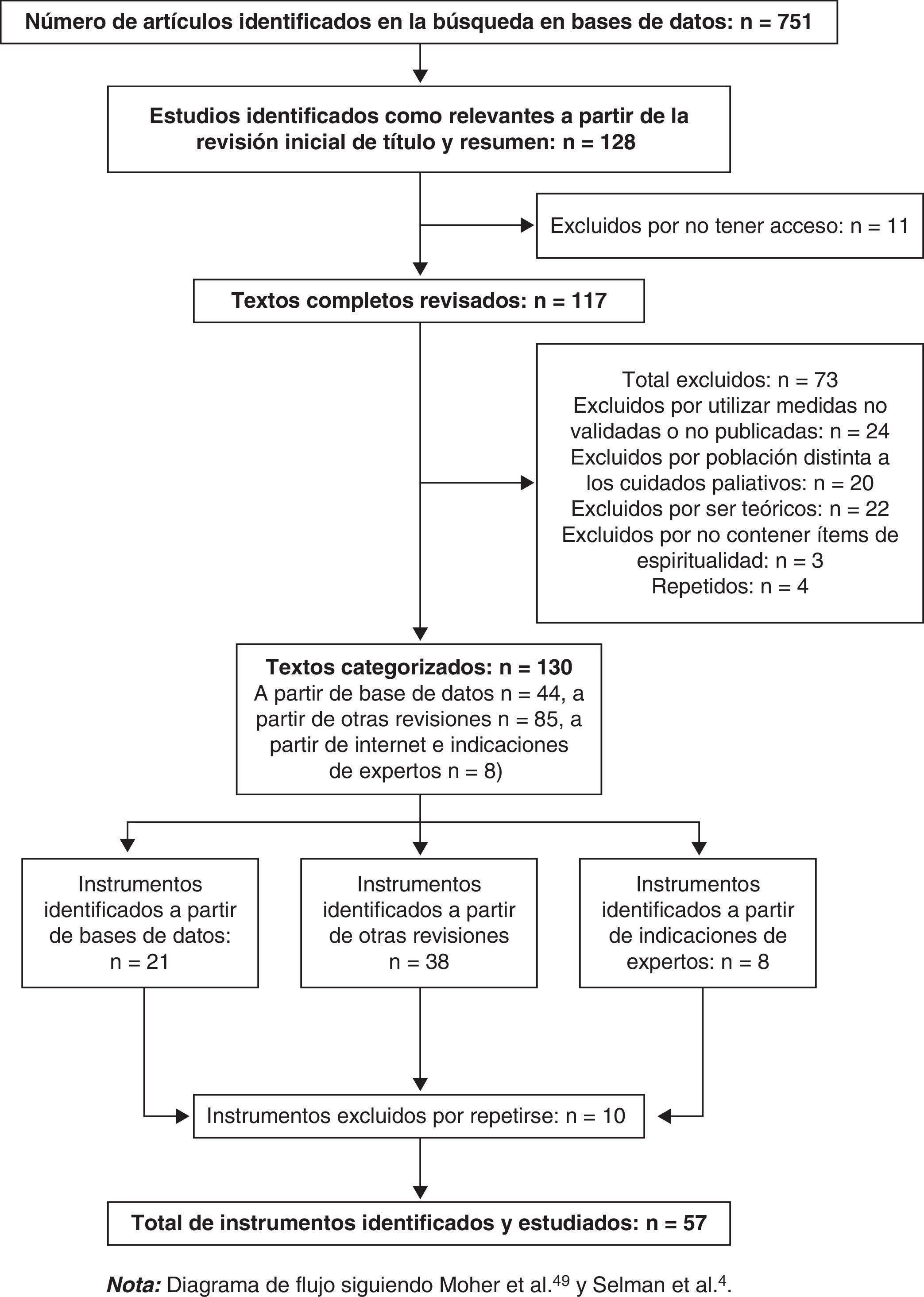
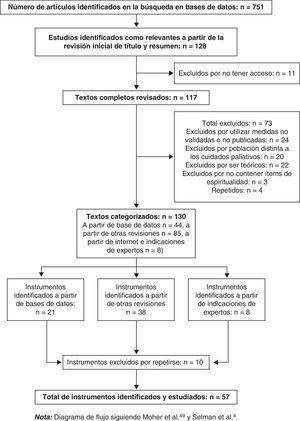
ResultadosPaso 1. Identificación de los instrumentos de medida de espiritualidad en la literatura. En la figura 1 se muestra un cuadro resumen del proceso de revisión, siguiendo las recomendaciones de Moher et al.49 y el trabajo de Selman et al.4. Las bases de datos recogían un total de 751 artículos científicos, de entre los cuales 128 fueron escogidos como relevantes para la investigación a partir de la lectura de título y resumen.
Paso 2. Cumplimiento de los criterios de inclusión. Examinados estos 121 artículos, 4 fueron excluidos por no tener acceso a los mismos, y 73 debido al incumplimiento de los criterios de inclusión. La búsqueda en Internet, las recomendaciones de expertos en el tema y las revisiones de la literatura sobre instrumentos de medida de espiritualidad ofrecieron 91 artículos adicionales, llegando a un total de 130 artículos categorizados. De estos, se obtuvieron un total de 65 instrumentos (21 de las bases de datos, 38 de otras revisiones y 6 de Internet y recomendaciones de expertos). Ocho instrumentos se repitieron, quedando un total de 57 herramientas de medida de espiritualidad identificadas y estudiadas.
Paso 3. Categorización en familias de instrumentos. Las 57 medidas identificadas validadas en población de cuidados paliativos fueron divididas en 3 familias de instrumentos: medidas multidimensionales generales (n=22), medidas funcionales de espiritualidad (n=21) y medidas sustantivas de espiritualidad (n=14). La categorización en familias de instrumentos se puede observar en la tabla 1. La categorización se hizo en función del análisis de los ítems, el propósito del instrumento y las recomendaciones de otros autores4,23.
Categorización de las medidas de espiritualidad en familias de instrumentos
| Tipo de medida | Medida |
| Medidas multidimensionales generales (n=22) | 1. Assessment of quality of life at the end of life instrument502. Brief Hospice Inventory513. Cancer Worries Inventory524. Canadian Health Care Evaluation Project (CANHELP) Questionnaire535. Chronic Illness Quality of Life Ladder546. Functional Assessment of Chronic Illnesss Therapy-Palliative (FACIT-Pal)557. Hope Differential-Short568. Hospice Quality of Life Index-revised57–599. Hospice Quality of Life Scale-Korean6010. Life Evaluation Questionnaire6111. Linear Along Scale Assessment (LASA)62,6312. McMaster Quality of Life Instrument6413. Missoula-VITAS Quality of Life Index (MVQoLI)65–6714. McGill Quality of Life Questionnaire (MQOL)68–8215. Needs Assesment for Advanced Cancer Patients8316. Needs at the End-of-Life Screening Tool84,8517. Palliative Care Outcome Scale (POS)86–9418. Problems and Needs in Palliative Care Questionnaire9519. QUAL-E96–9820. The McCanse Readiness for Death Instrument9921. The Patient Dignity Inventory10022. WHOQOL-HIV BREF101 |
| Medidas funcionales de espiritualidad (n=21) | 1. Beck Hopelessness Scale (BHS)102,1032. Beliefs and Values Scale1043. Brief Multidimensional Measure of Religiousness/Spirituality (MMRS)105–1074. Brief RCOPE108,1095. Coping with Illness Scale (o Coping Inventory)1106. Demoralization Scale1117. Existential Loneliness Questionnaire (ELQ)1128. Existential Meaning Scale (EMS)1139. Funtional Assessment of Chronic Illness Therapy-Spiritual Well Being (FACIT-Sp)24,114,11510. Hopelessness Assessment in Illness Questionnaire11611. JAREL Spiritual Well-Being Tool11712. Meaning in Life Scale11813. Measure of coping in HIV11914. Mental Physical and Spiritual Well-being Scale12015. Peace, Equanimity, and Acceptance in the Cancer Experience12116. Spirit 812217. Spiritual Attitude and Involvement List (SAIL)2518. Spiritual Health inventory12319. Spiritual Perspective Scale12420. Spiritual Well-Being Scale125,12621. STM124 |
| Medidas sustantivas de espiritualidad (n=14) | 1. Daily Spiritual Experiences Scale (DSES)1272. Expressions of Spirituality Inventory (ESI)1283. INSPIRIT (Index of Core Spiritual Experience)1294. Ironson-Woods Spirituality/Religiousness Index Short Form (I-W SR Index)1305. Spiritual Activities Scale1316. Spirituality and Religion Survey1327. Spiritual Assessment Scale1338. Spiritual Experiences Index1349. Spiritual Involvement and Beliefs Scale13510. Spiritual Needs Inventory13611. Spiritual Orientation Index13712. SpREUK-P SF1713813. System of Belief Inventory139 |
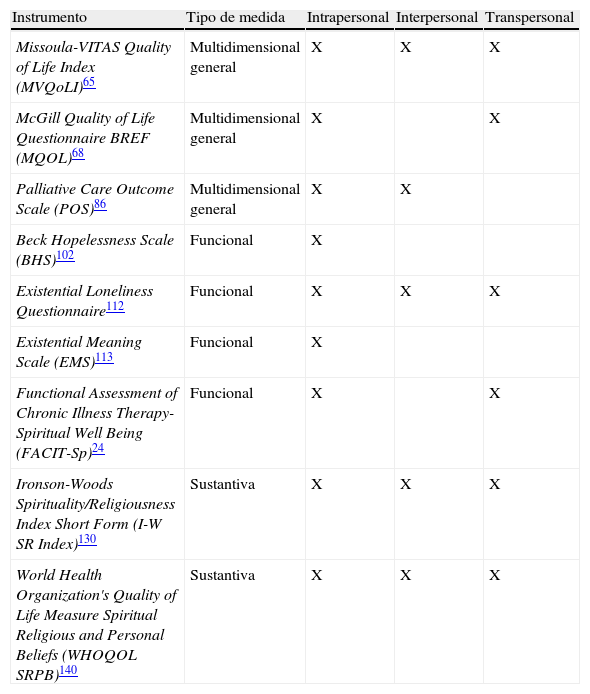
Las medidas de la tabla que cuentan con validaciones transculturales son: Missoula-VITAS Quality of Life Index (MVQoLI), McGill Quality of Life Questionnaire (MQOL), Palliative Care Outcome Scale (POS), Beck Hopelessness Scale (BHS), Existential Loneliness Questionnaire (ELQ), Existential Meaning Scale (EMS), Funtional Assessment of Chronic Illness Therapy-Spiritual Well Being (FACIT-Sp), Ironson-Woods Spirituality/Religiousness Index Short Form (I-W SR Index) y World Health Organization's Quality of Life Measure Spiritual Religious and Personal Beliefs (WHOQOL SRPB) from the WHOQOL-HIV.
Paso 4. Evaluación de las validaciones transculturales y aplicabilidad en muestra española. De las 57 medidas categorizadas, 9 han sido validadas transculturalmente. Estas herramientas incluyen: Missoula-VITAS Quality of Life Index (MVQoLI)65–67, McGill Quality of Life Questionnaire (MQOL)68–82, Palliative Care Outcome Scale (POS)86–94, Beck Hopelessness Scale (BHS)102,103, Existential Loneliness Questionnaire (ELQ)112, Existential Meaning Scale (EMS)113, FACIT-Sp24,114,115, Ironson-Woods Spirituality/Religiousness Index Short Form (I-W SR Index)130 y World Health Organization's Quality of Life Measure Spiritual Religious and Personal Beliefs (WHOQOL SRPB)140–148. Estas medidas han sido validadas en más de una muestra culturalmente diversa. Las medidas identificadas evaluaban constructos multidimensionales generales, como la calidad de vida y los resultados de los cuidados (n=3), el bienestar espiritual (n=4) (desesperanza, significado existencial, soledad espiritual, sentido y paz), y las creencias religiosas/espirituales (n=2). De estas herramientas, tan solo se conocen algunas propiedades estadísticas en muestra de cuidados paliativos española de la POS, que ha mostrado una consistencia interna y una fiabilidad inter e intraobservador apropiadas87.
Paso 5. Análisis del contenido espiritual de las medidas validadas transculturalmente. Las herramientas clasificadas fueron analizadas en función de su contenido (análisis de ítems) y dimensiones, utilizando como marco las dimensiones de espiritualidad intrapersonal, interpersonal y transpersonal. De los instrumentos revisados, tan solo 4 contienen ítems sobre las 3 dimensiones de la espiritualidad. En el caso del MVQoLI, el cuestionario contiene una dimensión sobre las relaciones interpersonales, compuesta por 3 ítems, otra llamada trascendencia, de otros 3 ítems, y otra de bienestar, en la que un ítem aislado hace referencia a la paz con uno mismo. El ELQ, por su parte, tiene contenido espiritual en 7 de los 22 ítems que lo componen, 2 relacionados con la dimensión intrapersonal, 3 con la interpersonal, y 2 con la trascendente. En cuanto a las escalas de creencias espirituales/religiosas, su contenido espiritual está más delimitado. El I-W SR Index está compuesto por 4 dimensiones, una de carácter intrapersonal (sentido de paz), otra de tipo interpersonal (visión compasiva de los demás) y una de tipo trascendente (fe en Dios). La WHOQOL SRPB, por su parte, incluye 3 dimensiones de contenido espiritual intrapersonal (sentido de la vida, integridad e integración, y paz interior/serenidad/armonía), un ítem relacionado con el entendimiento con otros, dentro de la dimensión de conexión con una fuerza espiritual, y una dimensión de contenido espiritual transpersonal (sobrecogimiento); por otra parte, 2 herramientas que contemplan las dimensiones de espiritualidad intrapersonal y transpersonal, pero no la interpersonal. El MQOL está formado por 16 ítems que evalúan la calidad de vida, entre los que destacan un ítem sobre el significado de la vida y otro sobre el del mundo. El FACIT-Sp, por su parte, se compone de 12 ítems que evalúan 3 dimensiones de la espiritualidad: 2 de tipo intrapersonal, sentido y paz, y otra de tipo trascendente, fe. En cuanto a la POS, entre las 10 cuestiones cerradas que la componen (además de una última de contenido abierto), 2 preguntan sobre las relaciones interpersonales del paciente y una sobre la relación con uno mismo. Finalmente, la BHS evalúa las expectativas y motivaciones relacionadas con uno mismo y su futuro mediante 20 ítems. La EMS está compuesta por 10 ítems entre los que se pregunta por el sentido de la vida, el sentido de conexión con esta y el propósito. Tal y como se puede observar en la clasificación de la tabla 2, el contenido espiritual que aparece en todas las medidas es el intrapersonal. Este contenido aparece muchas veces formulado como la percepción del sentido de la vida de uno mismo (por ejemplo, en el MQOL o la EMS) o estar en paz con uno mismo (por ejemplo, en el MVQoLI o la BHS), y no suele formar parte de una dimensión en concreto, sino que se desprende de ítems repartidos a lo largo del cuestionario o de varias dimensiones (por ejemplo, en el MVQoLI, el MQOL, o la POS). También muchos instrumentos contienen contenido espiritual transpersonal, presentándose este en 6 de las 9 medidas. Este tipo de contenido suele reflejarse como ítems aislados a lo largo de los instrumentos (por ejemplo, MQOL, ELQ), aunque en algunos también aparece como una dimensión («trascendencia» en el MVQoLI, «fe» en el FACIT-Sp, «awe» en la WHOQOL SRPB). La dimensión menos explorada por estos instrumentos es aquella que hace referencia a las relaciones con otros, la interpersonal, que tan solo aparece recogida en 4 de los instrumentos evaluados. De estos, tan solo 2 índices la definen como dimensión: el MVQoLI y el I-W SR Index.
Análisis del contenido de los instrumentos de medida de espiritualidad validados transculturalmente atendiendo a 3 dimensiones
| Instrumento | Tipo de medida | Intrapersonal | Interpersonal | Transpersonal |
| Missoula-VITAS Quality of Life Index (MVQoLI)65 | Multidimensional general | X | X | X |
| McGill Quality of Life Questionnaire BREF (MQOL)68 | Multidimensional general | X | X | |
| Palliative Care Outcome Scale (POS)86 | Multidimensional general | X | X | |
| Beck Hopelessness Scale (BHS)102 | Funcional | X | ||
| Existential Loneliness Questionnaire112 | Funcional | X | X | X |
| Existential Meaning Scale (EMS)113 | Funcional | X | ||
| Functional Assessment of Chronic Illness Therapy-Spiritual Well Being (FACIT-Sp)24 | Funcional | X | X | |
| Ironson-Woods Spirituality/Religiousness Index Short Form (I-W SR Index)130 | Sustantiva | X | X | X |
| World Health Organization's Quality of Life Measure Spiritual Religious and Personal Beliefs (WHOQOL SRPB)140 | Sustantiva | X | X | X |
El informe de la Conferencia Consenso subraya como área clave para la mejora del cuidado espiritual la valoración espiritual, recomendando la implementación de herramientas estructuradas de valoración para facilitar la documentación de las necesidades y evaluación de los resultados de los tratamientos10. También, desde el contexto español, la necesidad de una acotación del constructo espiritualidad, un modelo que permita a los profesionales hacer frente a las necesidades y potenciar los recursos espirituales de los enfermos y sus acompañantes y un instrumento que permita detectar a los pacientes con necesidades espirituales más intensas o urgentes, viene reivindicándose durante los últimos años149. Desde la necesidad del acompañamiento espiritual en cuidados paliativos surgen los objetivos de este estudio: la revisión sistemática de la literatura científica existente, examinando los diversos instrumentos de medida de espiritualidad, sus propiedades psicométricas, sus características generales y su uso en población española, y el estudio del concepto de espiritualidad que está en la base de dichos cuestionarios, en relación con el modelo tridimensional (intra, inter y transpersonal) que subyace en el modelo de espiritualidad propuesto por el GES30.
En cuanto a la revisión de las medidas de espiritualidad, los resultados de este trabajo han mostrado un amplio abanico de este tipo de instrumentos, que se caracterizan por su actualidad (la mayoría han sido desarrollados durante la última década), existiendo un dato revelador que supone un aumento de 19 medidas con respecto al número de herramientas encontradas desde la elaboración del trabajo de Selman et al.4, que terminó de elaborarse en 2009-2010, hasta la fecha. Este aumento de instrumentos, sin embargo, no se ha visto acompañado del esperable incremento en validaciones transculturales, encontrándose prácticamente las mismas herramientas validadas en otras culturas que las halladas por los autores mencionados. De los instrumentos validados transculturalmente, tan solo las propiedades psicométricas de la POS han sido estudiadas en muestra española de pacientes paliativos87. Aunque a priori los resultados fueron satisfactorios, muchas facetas de la escala no fueron examinadas en dicha investigación, como la validez de constructo o validez factorial. Otros instrumentos, aunque no validados en muestra española, sí cuentan con versiones en español (sin validación empírica publicada), otros tienen versiones validadas en español en Latinoamérica, e incluso algunos cuentan con estudios de sus propiedades psicométricas en muestra española, pero no de pacientes paliativos. Este es el caso, por ejemplo, del MQOL-HIV, que ha demostrado ser sensible a los cambios en la calidad de vida de los pacientes con VIH en España150, o la BHS, cuya fiabilidad y validez ha sido estudiada en población clínica española151. El MVQoLI, por su parte, cuenta con una versión oficial en español152, aunque de esta no se han estudiado sus propiedades. La POS, además de la versión validada en muestra española, cuenta también con validaciones en Argentina91 y República Dominicana153.
En cuanto a los instrumentos revisados, cabe señalar que presentan limitaciones. A veces las dimensiones tan solo aparecen como ítems aislados en el cuestionario, no permitiendo la adecuada valoración del contenido, así como tampoco el estudio de sus propiedades psicométricas, ni el análisis de la relación de este con otras dimensiones de la espiritualidad o con otros aspectos relevantes de los cuidados paliativos. Además, la definición de la dimensión interpersonal varía enormemente, abarcando relaciones con uno mismo, sentimientos hacia la propia vida, significado de esta, o sentimiento de paz. En el caso del contenido transpersonal, este es limitado y suele referirse a la fe. Finalmente, otros inconvenientes como su longitud (la mayoría con más de 20 ítems) o la falta de un modelo antropológico de sufrimiento y espiritualidad que le den soporte, dificultan su aplicación en práctica clínica y su comprensión.
En segundo lugar, y en cuanto al análisis del contenido espiritual de los instrumentos validados transculturalmente y su relación con el modelo de espiritualidad propuesto por el GES, los datos hallados ofrecen evidencia de diversa índole. Por una parte, reafirman la presencia de las dimensiones de la espiritualidad definidas por este modelo, pues estas aparecen en muchas –en algunos casos todas– las herramientas estudiadas. Las dimensiones intra y transpersonal de la espiritualidad son las que más perseveran, y la dimensión interpersonal es recogida por bastantes instrumentos. Quizá esta diferencia pueda atribuirse al mayor papel que damos a la familia y las relaciones interpersonales en el área mediterránea, siendo frecuentemente las relaciones interpersonales uno de los mayores apoyos de nuestros pacientes en los momentos de mayor fragilidad y dependencia (recurso) o fuente de frustración cuando existen rupturas a este nivel (necesidad).
Partiendo del modelo antropológico descrito, que reconoce nuestra naturaleza espiritual y la persona como ser en relación, el GES construyó un cuestionario basado en los recursos/necesidades de conexión en estos 3 niveles (intrapersonal, interpersonal y transpersonal) que puede ayudar a explorar la plenitud o el vacío de la biografía de cada paciente, e identificar aquellas necesidades que necesitan ser atendidas/acompañadas, así como los recursos o fortalezas a reconocer y validar. De esta forma, el GES de la SECPAL llegó por consenso a un modelo que recoge y operacionaliza en un instrumento de medida 3 dimensiones esenciales: los aspectos más significativos de nuestras relaciones intra, inter y transpersonales. Se trata del desarrollo de un instrumento en el contexto español, que recoge las dimensiones más relevantes de la espiritualidad apuntadas por la literatura5,8,31–34, y adaptado específicamente para cuidados paliativos, que será presentado en futuros trabajos.
ConclusionesEsta revisión evidencia algunas de las limitaciones que detentan actualmente los instrumentos de medida diseñados para evaluar la espiritualidad en el marco de los cuidados paliativos. Entre ellas cabe destacar la ausencia de adaptaciones y validaciones a poblaciones españolas, la menor presencia de ítems/indicadores de la dimensión interpersonal de la espiritualidad, o la medida de las dimensiones objeto de estudio mediante ítems aislados en el cuestionario, tratándose en algunos casos de ítems singulares, o la longitud excesiva de algunos cuestionarios. Estas limitaciones se intentan paliar con el nuevo modelo que aporta el GES de la SECPAL, que se apuntala en 2 pilares básicos: 1. un modelo de definición de la espiritualidad basado en la reflexión, la literatura científica, las tradiciones de sabiduría y la práctica clínica; 2. un cuestionario breve, con adecuadas propiedades psicométricas, y con claves para favorecer un clima espiritual, que permite evaluar eficientemente los recursos y las necesidades espirituales de los pacientes de cuidados paliativos, en las 3 dimensiones señaladas, desarrollado por y para nuestro contexto.
El presente trabajo, sin embargo, cuenta también con restricciones, como por ejemplo, la falta de acceso a todos los instrumentos indicados por las bases de datos, o la limitación idiomática, en este caso, al inglés y al español. Futuras investigaciones en esta área deberían de ampliar el campo de revisión, intentando incluir este tipo de información.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónEsta investigación ha sido parcialmente subvencionada por un convenio entre la Sociedad Española de Cuidados Paliativos (SECPAL) y la Fundació Obra Social La Caixa, así como por el acuerdo entre la SECPAL y la Universitat de València. Laura Galiana es beneficiaria de la Beca Atracció de Talent de VLC-CAMPUS, Universitat de València.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.