Determinar el grado de conocimiento que tienen pacientes y familiares sobre diagnóstico y pronóstico de la enfermedad terminal al ingreso y al alta, las actitudes de pacientes familiares y profesionales en torno al proceso y con ello cuantificar la existencia de conspiración del silencio (CS) en una unidad de cuidados paliativos.
Material y métodoEstudio observacional descriptivo y longitudinal sobre una población de pacientes ingresados en una unidad de cuidados paliativos, sus familiares y profesionales médicos a cargo de la unidad. Variables recogidas cuantitativamente: días de ingreso, relación entre paciente y cuidador principal, grado de conocimiento (no conoce, intuye, sabe), actitudes observadas en los 3 tipos de población y avance o no en el proceso de información (escalada en el grado de conocimiento sea en diagnóstico o en pronóstico durante el ingreso), estadística descriptiva y análisis T para muestras independientes.
ResultadosCincuenta y nueve (55,6%) pacientes pudieron ser valorados en cuanto a CS; 20 (34%) mujeres y 39 (66%) hombres, 49 (84,5%) pacientes oncológicos y 9 (15,5%) no. La media de edad fue de 76 años (±9). Estancia media 27,6 días (±30). Cuidadores principales 58; esposo o compañero 25 (43%) casos, hijo 20 (34%), hermano 11 (19%) y sobrino/tío/nuera 2 (3,4%). Profesionales médicos: 4. Al ingreso, la tasa de desconocimiento de diagnóstico es 14%, de pronóstico 71%. Al alta, la tasa de desconocimiento de diagnóstico es 8% y de pronóstico 57%. Actitudes: alrededor del 50% de los pacientes (al ingreso y alta) no habla, niega, evita, alrededor del 40% no muestra actitud contraria a la información, los familiares (al ingreso y alta) 55% quiere proteger al enfermo y 35% no muestra actitud contraria. Profesionales; 100% no tienen dificultad. Once (18%) pacientes avanzan en el proceso de información y existe CS en un 64,4% (38 pacientes).
ConclusionesSe observa mayor conocimiento de diagnóstico que de pronóstico y se da avance en los procesos de información. Aun así, ya que existen pacientes que no avanzan sin mostrar actitud contraria (ni ellos ni sus familiares) al conocimiento de su enfermedad, creemos necesario un estudio más profundo de la situación y reflexión por parte de la profesión sobre los factores que propician la conspiración del silencio.
To determine the level of knowledge of patients and their families regarding the diagnosis and prognosis of terminal illness, as well as patient, family, and clinician attitudes on the information process. Finally an attempt is made to quantify the “conspiracy of silence” (SC) in a palliative care unit.
Materials and methodsA descriptive and longitudinal observational study was conducted on a population of admitted patients, their families, and clinician of a palliative care unit. Quantified variables: number of admission days, patient-family relationship, knowledge level (unknown, suspeced or known), observed attitudes of the three populations, and increase or not in knowledge level (increase in knowledge of the diagnosis or prognosis during admission). Descriptive statistics and Student t test for independent samples were used to analyse the data.
ResultsA total of 59 (55.6%) patients could be evaluated on SC; 20 (34%) women and 39 (66%) men, 49 (84.5%) of whom were oncology patients and 9 (15.5%) not. The mean age was 76 years (±9) and the mean hospital stay was 27.6 days (±30). There were 58 caregivers, of whom 25 (43%) were spouse or partner, 20 (34%) son or daughter, 11 (19%) brother or sister, and 2 (3,4%) cousin/uncle/daughter-in-law. Four clinicians were involved. At admission, 14% were unaware of the diagnosis and 71% were unaware of the prognosis. At discharge, 8% were unaware of the diagnosis, and 57% unaware of the prognosis. As regards attitudes, 50% of patients (admission and discharge) did not speak, refuse, avoided, around 40% did not show a negative attitude to the information given. The family (at admission and discharge) 55% wanted to protect the patient, 35% did not show a negative attitude. None of the professionals had any difficulties. A total of 11 (18.6%) patients increased their knowledge level, and there was SC in 64.4% of the sample (38 patients).
ConclusionsThere is greater knowledge of the diagnosis than prognosis, and there is progress in the knowledge process during admission. Even though there are non-progressing patients that showed no negative attitude (neither they nor their families) to the knowledge of their illness, we believe a deeper study of the situation is required, and reflection by the professionals on the conditions that favour the conspiracy of silence.
La definición de conspiración del silencio (CS) más comúnmente aceptada contempla el «acuerdo implícito o explícito, por parte de familiares, amigos y/o profesionales, de alterar la información que se le da al paciente con el fin de ocultarle el diagnóstico y/o pronóstico, y/o gravedad de la situación»1.
La CS tiene 2 niveles en cuanto al conocimiento de la información: parcial, cuando el paciente no conoce su pronóstico, y total, cuando no conoce ni diagnóstico ni pronóstico. Según el causante de la CS se llama adaptativa a la CS en la que el paciente no lo habla, lo niega, lo evita o parece que no quiere saber y desadaptativa, a la que quiere saber y pregunta pero su familia o el profesional no quieren decir1. Ante las dificultades para aceptar la situación y como parte de las fases iniciales del afrontamiento2, es natural que se desplieguen mecanismos de defensa del tipo de la negación3. La CS adaptativa tiene como base la necesidad del paciente para procesar lo que le está pasando, necesita tiempo. Así, un proceso adaptativo de información puede contemplar un periodo intermedio en el que el paciente intuye su diagnóstico y/o pronóstico terminal, pero no explicita que sabe, sino que realiza preguntas y comentarios a partir de los cuales su entorno deduce su nivel de información4,5.
En la CS desadaptativa se encuentra una dificultad de los familiares y/o de los profesionales para comunicarse y la justificación explícita que los familiares suelen dar es del tipo: «no debemos aumentar la preocupación ni la angustia del paciente; por amor, tengo la obligación de protegerle, ya está suficientemente herido por la enfermedad; informándole no le aportamos nada positivo»…, donde se observan las dificultades de la familia para enfrentar el sufrimiento; «desearían negarlo, quieren proteger al enfermo, tienen miedo al desbordamiento, se autoprotegen»4 y el miedo a las repercusiones negativas que puedan derivarse6.
La CS también tiene que ver con la dificultad de los profesionales en dar malas noticias, dificultad de comunicación de situación difícil o dificultad a la hora de afrontar las propias emociones intensas7,8, pero en principio lo más frecuente es que sea una decisión planteada por la familia y apoyada por los profesionales4. Esta dificultad en comunicar se explicita en los estudios que recogen las cualidades que debe cumplir el clínico, que sea empático y honesto, que anime a hacer preguntas y clarifique9–11, que tenga formación en entrevista de ayuda y habilidades de counselling10,12–17.
Los estudios que analizan las interacciones entre clínico, paciente y familiar revelan que las percepciones sobre lo comunicado y las necesidades de información varían significativamente entre ellos11,18, por ejemplo, dependiendo del estadío de la enfermedad, en un inicio tanto pacientes como cuidadores creen tener en general un buen nivel de información, y a medida que la enfermedad avanza los cuidadores tienen y necesitan más información y los pacientes menos9. Pero en ocasiones es al revés y se generan conflictos entre pacientes y familiares porque mientras que el paciente quiere estar informado, el familiar no quiere que se le informe19. En cuanto a la percepción que tienen sobre el nivel de información comunicado, los clínicos tienden a infravalorar la necesidad de información de los pacientes y a sobrevalorar su conocimiento sobre su pronóstico20. Estos profesionales tienen la difícil responsabilidad de dar información al paciente pero también respetar su necesidad de mantener una cierta ambigüedad sobre el futuro, si ese es el deseo del paciente11.
Las consecuencias de la CS son muchas, en el paciente estado elevado de miedo, ansiedad y confusión; problemas emocionales, soledad, incomunicación, aislamiento6,21,22. También el familiar encontrará problemas emocionales y dificultades a la hora de elaborar el duelo. Por otro lado, al no poder dialogar sobre lo que ocurre, a ambos se les impide reorganizarse y adaptarse a la nueva situación23, cerrar asuntos pendientes (despedidas, cuestiones legales, etc.). En nuestro país se han realizado estudios sobre CS, en ellos se puede observar un alto índice de CS, solamente un 21% de pacientes no sufre CS6, y 24% de pacientes está completamente informado22.
Aunque existe mucha literatura19 sobre el derecho a la información, sobre cómo comunicar y sobre las consecuencias de la CS, son escasos los estudios basados en la evidencia sobre la comunicación de diagnóstico y pronóstico cuando la enfermedad es terminal, siendo en su mayor parte descriptiva9,15,24.
La experiencia en cuidados paliativos y la observación tanto de esta falta de fluidez en el proceso de información al paciente como de las consecuencias negativas que conlleva motivan nuestro interés en profundizar en el proceso. Así, nuestro objetivo en este estudio es determinar el grado de conocimiento que tienen pacientes y familiares sobre diagnóstico y pronóstico de la enfermedad terminal al ingreso y al alta, las actitudes de pacientes, familiares y profesionales en torno al proceso y con ello cuantificar la existencia de CS en una unidad de cuidados paliativos (UCP).
MétodoParticipantes: población de pacientes ingresados, cuidadores principales de una UCP de Madrid y profesionales con especialidad médica trabajadores de la misma.
Criterios de entrada: todos los pacientes ingresados entre el 9 de septiembre de 2010 y el 11 de marzo de 2011, con diagnóstico de terminalidad (o esperanza de vida inferior a 6 meses) y sin deterioro cognitivo diagnosticado. Todos los familiares que fueran el cuidador principal y todos los profesionales médicos trabajando durante los 6 meses de recogida de datos en la UCP.
Diseño: estudio descriptivo observacional y longitudinal en el que se registraron las siguientes variables:
- •
Demográficas (edad y sexo) y diagnóstico (oncológico o no, deterioro cognitivo o no) del paciente.
- •
Días de ingreso.
- •
Relación del paciente con el cuidador principal (esposo/a o compañero/a, hijo/a, hermano/a, sobrino/tío/nuera, cuidador/a privado/a). En el caso de que existieran más de un cuidador principal (familias en las que se turnan para estar con el paciente) se seleccionaba el familiar de grado más cercano.
- •
Grado de conocimiento (según la valoración de los psicólogos) que tienen los pacientes y el cuidador principal del diagnóstico y del pronóstico de la enfermedad terminal a su llegada y al alta de la UCP. Tras la revisión de la literatura se distinguen los 3 niveles de información tanto para ingresados como para familiares: no conoce, intuye y sabe.
- -
No conoce: cuando en la entrevista clínica se expresa por parte del paciente/familiar un «no sé», en este momento temporal no lo tiene presente o no lo manifiesta aun siendo posible que este usuario haya tenido un nivel de información completo.
- -
Intuye: ya que ha realizado preguntas indagatorias al personal o al familiar (o el familiar al personal clínico) pero no al especialista médico.
- -
Sabe: es manifiesto en el paciente que conoce la información.
Así se califica de avance en el proceso de información (de conocimiento de diagnóstico o pronóstico) cuando se da la escalada de información (desde no procede a no conoce, intuye y/o sabe) no necesariamente llegando al conocimiento pleno de la información.
- •
Actitudes observadas al ingreso y al alta según la valoración de los psicólogos en las 3 poblaciones:
- -
Pacientes; a) el paciente no habla, niega, evita, parece que no quiere saber diagnóstico o pronóstico, b) el paciente quiere saber y lo pregunta pero su familia no quiere decir diagnóstico o pronóstico, c) el paciente no muestra actitud contraria a la información sobre su enfermedad, d) otra.
- -
Familiares; a) el familiar quiere proteger al enfermo, b) autoprotección del familiar, c) el familiar no muestra actitud contraria hacia el flujo de información sobre la enfermedad, d) otra.
- -
Profesionales; a) dificultad de comunicación de situación difícil para el profesional, b) dificultad a la hora de hacerse cargo de las propias emociones intensas, c) el profesional no tiene dificultad con la información de este caso, d) otra.
De esta forma, se valora la CS definiéndola operativamente como el no avance en el proceso de información del paciente al alta, siendo sus tipos CS adaptativa, la motivada por la actitud del paciente que no habla, niega, evita, parece que no quiere saber diagnóstico o pronóstico (sea cual sea la actitud del familiar) y CS desadaptativa en 2 subtipos, la CS motivada por la actitud del familiar ya sea porque quiere proteger al enfermo o por autoprotección del familiar (siempre que el paciente este preguntando o no mostrando actitud contraria al proceso de información) y la CS no motivada por la actitud del familiar y en principio apoyada por los profesionales, en la que familiar y paciente tienen una actitud de no muestra actitud contraria a la información.
Instrumento: se elaboró un cuestionario de recogida de datos (CRD) en el que los psicólogos de la unidad recogieron los datos sobre las variables detalladas anteriormente (ver Anexo).
Procedimiento: se entregó a los 2 psicólogos CRD e instrucciones los cuales, sin alterar su práctica profesional diaria, fueron completando un CRD por cada paciente ingresado. Las entrevistas incluidas en su práctica profesional diaria son la entrevista inicial (desde el ingreso hasta las 48h del mismo), las siguientes (diarias salvo criterios de necesidad concreta de los pacientes o familiares en los que se realizan con mayor o menor frecuencia) y al alta (última entrevista/dato recogido antes de la defunción).
Análisis de datos: se realizó estadística descriptiva para conocer los porcentajes del grado de conocimiento de diagnóstico y pronóstico de los pacientes y familiares, la media de estancia en días, y las observaciones sobre actitudes de los participantes. Se realizó la prueba T de Student para muestras independientes para contrastar (intervalo de confianza del 95%) diferencias de medias de estancia en días entre grupos de pacientes según avanzan o no en el nivel de información. Se utilizó el paquete estadístico SPSS versión 18.
Ética: previamente al estudio se consensuó con los 2 psicólogos el contenido y la forma de redacción de los CRD de tal forma que no se alterara la práctica profesional del centro ni se realizara ningún tipo de procedimiento invasivo a los pacientes. Se anonimizaron los datos debidamente. El Comité Ético Asistencial del centro revisó el diseño del estudio antes de comenzar la recogida de datos.
ResultadosDe un total de 103 pacientes que ingresaron en la UCP durante la recogida de datos, se excluyeron del análisis a 44 (44,4%) que ingresaron con deterioro cognitivo diagnosticado de tal forma que solo 59 (55,6%) pudieron ser valorados en cuanto a CS. Por tanto, la muestra final de pacientes evaluables fue de 59. De ellos 20 (34%) eran mujeres y 39 (66%) hombres, 49 (84,5%) pacientes oncológicos y 9 (15,5%) no. La media de edad fue de 76 años (±9).
La muestra final de cuidadores principales fue de 58, ya que en una ocasión no existió cuidador principal de paciente. Los parentescos fueron esposo o compañero en 25 (43%) casos, hijo en 20 (34%) ocasiones, hermano en 11 (19%) ocasiones y sobrino/tío/nuera en 2 (3,4%) ocasiones. De ellos, 44 (76%) mujeres y 14 (24%) hombres. El tiempo de estancia media fue de 27,6 días (±30). Respecto a los profesionales médicos, los participantes fueron los responsables de la UCP durante esos meses, que eran 4.
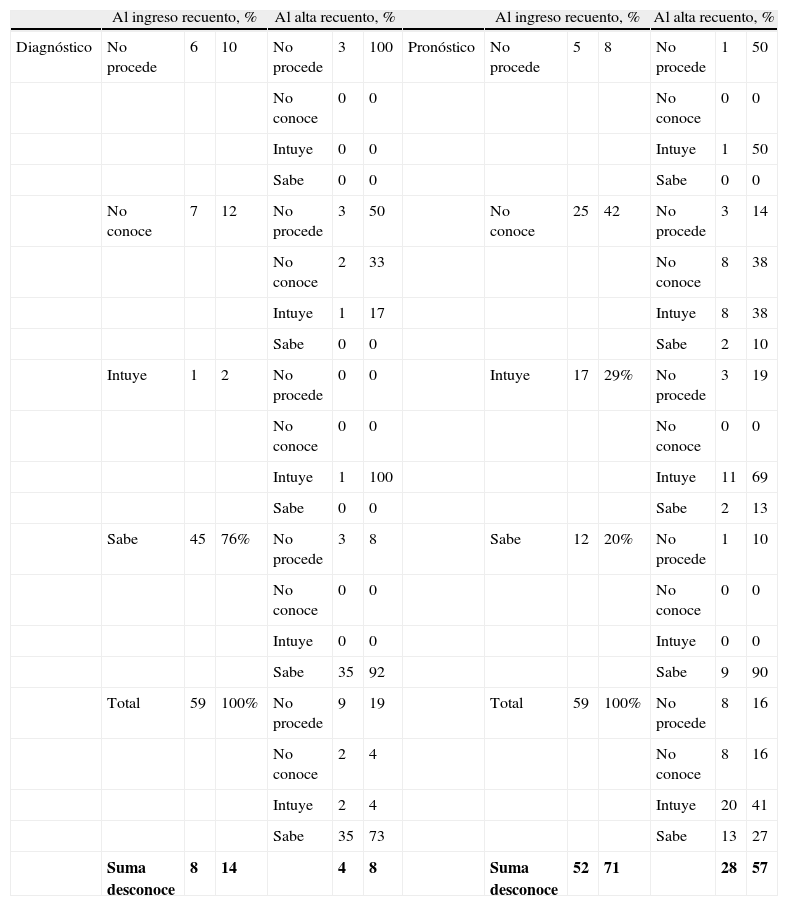
En cuanto a nivel de conocimiento de los pacientes (tabla 1), sumando los niveles intuye y no conoce, los datos recogidos ofrecen al ingreso unas tasas de desconocimiento de diagnóstico de 14%8 y de desconocimiento de pronóstico de 71% (52). Al alta, estas las tasas son inferiores ya que 8% desconocen diagnóstico y 57% desconocen pronóstico (tabla 1).
Información del paciente al ingreso y al alta sobre su diagnóstico y su pronóstico. Avance en la información del paciente
| Al ingreso recuento, % | Al alta recuento, % | Al ingreso recuento, % | Al alta recuento, % | ||||||||||
| Diagnóstico | No procede | 6 | 10 | No procede | 3 | 100 | Pronóstico | No procede | 5 | 8 | No procede | 1 | 50 |
| No conoce | 0 | 0 | No conoce | 0 | 0 | ||||||||
| Intuye | 0 | 0 | Intuye | 1 | 50 | ||||||||
| Sabe | 0 | 0 | Sabe | 0 | 0 | ||||||||
| No conoce | 7 | 12 | No procede | 3 | 50 | No conoce | 25 | 42 | No procede | 3 | 14 | ||
| No conoce | 2 | 33 | No conoce | 8 | 38 | ||||||||
| Intuye | 1 | 17 | Intuye | 8 | 38 | ||||||||
| Sabe | 0 | 0 | Sabe | 2 | 10 | ||||||||
| Intuye | 1 | 2 | No procede | 0 | 0 | Intuye | 17 | 29% | No procede | 3 | 19 | ||
| No conoce | 0 | 0 | No conoce | 0 | 0 | ||||||||
| Intuye | 1 | 100 | Intuye | 11 | 69 | ||||||||
| Sabe | 0 | 0 | Sabe | 2 | 13 | ||||||||
| Sabe | 45 | 76% | No procede | 3 | 8 | Sabe | 12 | 20% | No procede | 1 | 10 | ||
| No conoce | 0 | 0 | No conoce | 0 | 0 | ||||||||
| Intuye | 0 | 0 | Intuye | 0 | 0 | ||||||||
| Sabe | 35 | 92 | Sabe | 9 | 90 | ||||||||
| Total | 59 | 100% | No procede | 9 | 19 | Total | 59 | 100% | No procede | 8 | 16 | ||
| No conoce | 2 | 4 | No conoce | 8 | 16 | ||||||||
| Intuye | 2 | 4 | Intuye | 20 | 41 | ||||||||
| Sabe | 35 | 73 | Sabe | 13 | 27 | ||||||||
| Suma desconoce | 8 | 14 | 4 | 8 | Suma desconoce | 52 | 71 | 28 | 57 | ||||
Intuye: ya que ha realizado preguntas indagatoria al personal o al familiar pero no al médico; No conoce: cuando en la entrevista clínica se expresa por parte del paciente un «no sé», en este momento temporal no lo tiene presente o no lo manifiesta; Sabe: es manifiesto en el paciente que conoce la información; Sombreado: se han sombreado las casillas en las que se observa avance en el proceso de información entre ingreso y alta; Suma desconoce: resultado de sumar niveles no conoce e intuye tanto para diagnostico y pronóstico, al ingreso y al alta.
Respecto al nivel de conocimiento de los familiares del diagnóstico al ingreso; en un 5%3 de los casos no procede valorar (no hubo ocasión por ingreso menor de 24h, no hay familiar al momento de la entrevista y no existe familiar), el 95% (54) lo conocen y el pronóstico al ingreso, en un 82% (49) lo conocen y en un 9% (5) no.
Respecto a la evolución en el proceso de conocimiento de diagnóstico y de pronóstico durante la estancia de los pacientes, se contabilizan un total de 14 avances (tabla 1, sombreado) en el proceso de conocimiento de diagnóstico o pronóstico (uno en cuanto a diagnóstico y 13 en cuanto a pronóstico). No obstante hay que puntualizar aquí que no son 14, sino 11 (18%) pacientes los que avanzan, ya que 2 de ellos lo hacen en ambos diagnóstico y pronóstico.
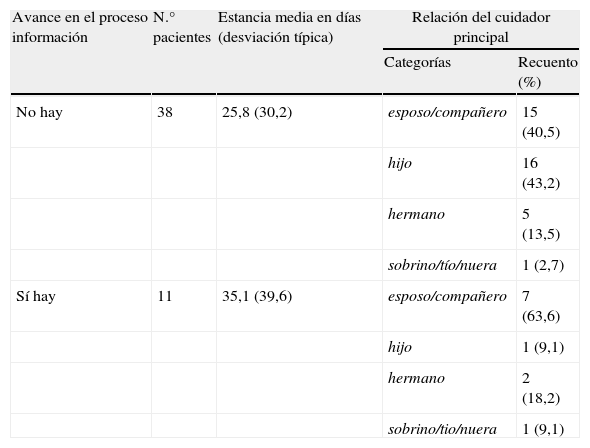
Al segmentar por grupos de paciente según hay avance o no en la información (tabla 2), se observan algunos rasgos diferenciales como son la diferencia de 10 días en la media de estancia (aunque no significativa estadísticamente, p>0,05 en la T Student para muestras independientes) y las distintas proporciones en cuanto a la relación con el cuidador principal siendo el 63% esposo/compañero en las situaciones de avance en el conocimiento de información mientras que cuando no hay avance se reparten 40,5% esposo/compañero y 43,2% hijo.
Estancia media en días y relación del cuidador principal con el paciente en función de si hay o no avance en el proceso de información
| Avance en el proceso información | N.° pacientes | Estancia media en días (desviación típica) | Relación del cuidador principal | |
| Categorías | Recuento (%) | |||
| No hay | 38 | 25,8 (30,2) | esposo/compañero | 15 (40,5) |
| hijo | 16 (43,2) | |||
| hermano | 5 (13,5) | |||
| sobrino/tío/nuera | 1 (2,7) | |||
| Sí hay | 11 | 35,1 (39,6) | esposo/compañero | 7 (63,6) |
| hijo | 1 (9,1) | |||
| hermano | 2 (18,2) | |||
| sobrino/tio/nuera | 1 (9,1) | |||
Respecto a las observaciones sobre actitudes de paciente, familiar y profesional en grupos segmentados en función de si hay o no avance de la información (tabla 3), se recogen actitudes similares en ambos grupos para las 3 poblaciones. Tanto al ingreso como al alta, alrededor del 50% de los pacientes no habla, niega, evita, parece que no quiere saber diagnóstico o pronóstico, alrededor del 40% no muestra actitud contraria a la información sobre su enfermedad, y menos del 5% quiere saber y lo pregunta pero su familia no quiere decir diagnóstico o pronóstico. Los familiares de ambos grupos, tanto al ingreso como al alta se clasifican en: un 55% quiere proteger al enfermo, alrededor del 35% no muestra actitud contraria hacia el flujo de información, y menos del 10% son observados por los psicólogos como autoprotección del familiar. Finalmente, los profesionales en un 100% de las veces son valorados por los psicólogos como no tienen dificultad en este caso.
Actitud observada en pacientes, cuidadores principales y profesionales en función del avance o no en el proceso de información de los pacientes
| Observaciones sobre la actitud de paciente, familiar y profesional | Avance en el proceso de información | |||||
| No hay (n=38) | Sí hay (n=11) | |||||
| Recuento | % | Recuento | % | |||
| Al ingreso | Paciente | No habla | 19 | 51 | 5 | 50 |
| Pregunta | 2 | 5 | 0 | 0 | ||
| No actitud contraria | 12 | 32 | 4 | 40 | ||
| Otra | 4 | 11 | 1 | 10 | ||
| Familiar | Protege | 21 | 57 | 6 | 55 | |
| Autoprotección | 2 | 5 | 1 | 9 | ||
| No actitud contraria | 12 | 32 | 3 | 27 | ||
| Otra | 2 | 5 | 1 | 9 | ||
| Profesional | Dificultad profesional | 0 | 0 | 0 | 0 | |
| Dificultad emociones | 0 | 0 | 0 | 0 | ||
| No dificultad este caso | 10 | 100 | 2 | 100 | ||
| Otra | 0 | 0 | 0 | 0 | ||
| Al alta | Paciente | No habla | 14 | 40 | 6 | 55 |
| Pregunta | 1 | 3 | 0 | 0 | ||
| No actitud contraria | 14 | 40 | 3 | 27 | ||
| Otra | 6 | 17 | 2 | 18 | ||
| Familiar | Protege | 17 | 55 | 6 | 55 | |
| Autoprotección | 3 | 10 | 1 | 9 | ||
| No actitud contraria | 11 | 35 | 4 | 36 | ||
| Otra | 0 | 0 | 0 | 0 | ||
| Profesional | Dificultad profesional | 0 | 0 | 0 | 0 | |
| Dificultad emociones | 0 | 0 | 0 | 0 | ||
| No dificultad este caso | 8 | 100 | 4 | 100 | ||
| Otra | 0 | 0 | 0 | 0 | ||
Paciente
No habla: no habla, niega, evita, parece que no quiere saber diagnóstico o pronóstico; Pregunta: quiere saber y lo pregunta pero su familia no quiere decir diagnóstico o pronóstico; No actitud contraria: no muestra actitud contraria a la información sobre su enfermedad.
Familiar
Protege: quiere proteger al enfermo; Autoprotección: autoprotección del familiar; No actitud contraria: no muestra actitud contraria hacia el flujo de información.
Profesional
Dificultad profesional: dificultad de comunicación de situación difícil; Dificultad emociones: dificultad a la hora de hacerse cargo de las propias emociones intensas; No dificultad este caso: no tiene dificultad en este caso.
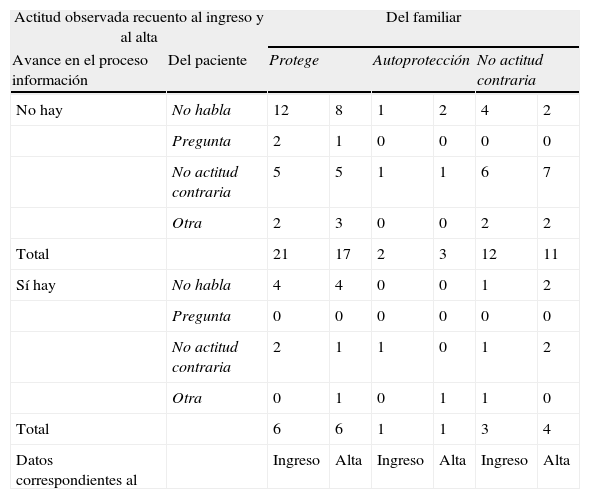
Por último, se ofrecen las correspondencias de las actitudes observadas por los psicólogos cruzadas entre pacientes y familiares tanto al ingreso como al alta según hay evolución o no de la información (tabla 4), donde se puede determinar la existencia de CS según su definición operativa. En un 18,6% de nuestra muestra no existe CS (son los 11 casos que avanzan en su proceso de información) mientras que existe CS en un 64,4% (38 pacientes que no avanzan en el proceso de información) siendo CS adaptativa en un 31,6% (12 casos) que al alta mantienen una actitud de no habla, niega, evita, parece que no quiere saber (tabla 4, sombreado claro), CS desadaptativa en un 36,7% (14 casos): a partes iguales motivada por la actitud del familiar (al alta 7 pacientes) (tabla 4, sombreado medio) y no motivada por la actitud del familiar y en principio apoyada por los profesionales (al alta, 7 pacientes) (tabla 4, sombreado oscuro).
Correspondencia de las actitudes observadas por los psicólogos en pacientes y familiares tanto al ingreso como al alta según hay evolución o no de la información y valoración de los tipos de CS (sombreado)
| Actitud observada recuento al ingreso y al alta | Del familiar | ||||||
| Avance en el proceso información | Del paciente | Protege | Autoprotección | No actitud contraria | |||
| No hay | No habla | 12 | 8 | 1 | 2 | 4 | 2 |
| Pregunta | 2 | 1 | 0 | 0 | 0 | 0 | |
| No actitud contraria | 5 | 5 | 1 | 1 | 6 | 7 | |
| Otra | 2 | 3 | 0 | 0 | 2 | 2 | |
| Total | 21 | 17 | 2 | 3 | 12 | 11 | |
| Sí hay | No habla | 4 | 4 | 0 | 0 | 1 | 2 |
| Pregunta | 0 | 0 | 0 | 0 | 0 | 0 | |
| No actitud contraria | 2 | 1 | 1 | 0 | 1 | 2 | |
| Otra | 0 | 1 | 0 | 1 | 1 | 0 | |
| Total | 6 | 6 | 1 | 1 | 3 | 4 | |
| Datos correspondientes al | Ingreso | Alta | Ingreso | Alta | Ingreso | Alta | |
Paciente
No actitud contraria: no muestra actitud contraria a la información sobre su enfermedad;^pNo habla: no habla, niega, evita, parece que no quiere saber diagnóstico o pronóstico; Pregunta: quiere saber y lo pregunta pero su familia no quiere decir diagnóstico o pronóstico.
Familiar:
Autoprotección: autoprotección del familiar; Protege: quiere proteger al enfermo;
No actitud contraria: no muestra actitud contraria hacia el flujo de información.
Valoración de la CS
La ventaja de este estudio es que por tener diseño longitudinal, no solo recoge el nivel de conocimiento en un momento puntual sino también el avance a lo largo del tiempo en el proceso de información, así podemos observar que del 14%8 que al ingreso desconocen su diagnóstico, un paciente avanza en el proceso y, del 71% (52) que al ingreso desconocen su pronóstico, 13 pacientes lo hacen. Así se podría decir que en sentido estricto, el 18,6% de nuestros pacientes no sufren CS, o sea avanzan en el proceso de información de su situación de terminalidad, equiparable al 21 y 24% de otros estudios que lo evalúan como conoce diagnóstico y/o pronóstico en un momento dado6,22.
En cuanto a la existencia de CS nuestros datos arrojan que el 64,4% de los pacientes evaluables (sin deterioro cognitivo) y a los cuales les falta información (desconoces diagnóstico y/o pronóstico), no avanzan en su proceso de conocimiento, vs el 77% de otros estudios que no conocen diagnóstico y/o pronóstico en un momento dado6.
Los datos que exponemos reflejan la dificultad del proceso ya conocida4,9–11,14–18 por lo que consideramos crucial tener en cuenta el avance donde se puede observar que la muestra se ordena en lo que podríamos llamar estratos o niveles de dificultad; un 18,6% de personas que van asimilando información sin actitud de rechazo (por lo que no se puede hablar de CS), un 31,6% de personas que limitan el avance de su propio proceso (o CS adaptativa) y un 36,7% de personas a las que, debido al familiar o al profesional, se les limita su proceso (CS desadaptativa).
Es importante resaltar que se trata de una población ubicada en un estadío de enfermedad muy avanzada, siendo la media de estancia de 27 días y las altas básicamente causadas por defunción. Así, es llamativo que la población de este estudio ingresa en esta UCP derivada de otro centro y debido a su pronóstico de terminalidad (o expectativa de vida menor de 6 meses) por lo que, en principio (salvo casos de deterioro cognitivo u otras razones; sedación, etc.), debería llegar informada de su situación de terminalidad. Pero, como ya se ha descrito9, encontramos también en esta muestra que los familiares cuidadores tienen más información, el 82% conocen el pronóstico al ingreso y los pacientes menos información, el 71% desconocen su pronóstico al ingreso. Llama la atención también a este respecto el 9% de familiares que desconocen el pronóstico al ingreso, hecho que podría explicarse desde la hipótesis que defiende la sobrevaloración por parte del clínico del conocimiento que tiene el paciente sobre su pronóstico20.
En esta muestra también se observa que se da mayor avance en conocimiento de pronóstico que de diagnóstico (es 13 veces superior), lógico si observamos que el desconocimiento de pronóstico al ingreso es 5 veces mayor que el de diagnóstico (71 vs 14%), y en mayor proporción que en otros estudios6 en los que es nada más que el doble (50 vs 27%).
Aunque la media de estancia en días es superior en el grupo de pacientes que avanza, a nivel estadístico no existe significación por lo que no se puede concluir que tenga una relación directa. En lo que se refiere a la vinculación del cuidador principal con el paciente llama la atención el hecho de que el 63% de los que evolucionan tienen como cuidador principal esposo/compañero, mientras que los que no avanzan están acompañados a partes iguales por esposo/compañero e hijos. Este dato deja abierto para futuras investigaciones la reflexión sobre la función del familiar en el proceso según su rol, siendo quizás más promotores de CS los hijos que los compañeros.
Respecto a las observaciones recogidas por los psicólogos sobre las actitudes, destaca lo que podría ser el mecanismo de negación en la mitad de los pacientes, aproximadamente el 50% (sea en ingreso, alta, con o sin avance) son descritos como no habla, niega, evita, parece que no quiere saber diagnóstico o pronóstico. Este mecanismo es clave en el abordaje y manejo de la CS, tanto por parte del equipo como de los familiares, ya que ese porcentaje de enfermos pueden sufrir tanto o más con la sospecha que con la verdad3,4.
En la misma línea, consideramos necesaria una mayor atención por parte de los profesionales de la salud, y sobre todo del especialista médico responsable de informar, sobre ese porcentaje de pacientes, el 32%12 al ingreso y el 40%14 al alta, que no muestran actitud contraria a la información sobre su enfermedad y sin embargo no se observa avance en su grado de conocimiento de la enfermedad. Además la mitad de ellos (6 al ingreso y 7 al alta) cuentan con un familiar que no muestra actitud contraria hacia el flujo de información. Este porcentaje da muestra de los casos en los que el clínico sobrevalora los conocimientos de pacientes y/o familiares, y por ello aunque no tiene dificultad con este caso, tampoco informa20.
Los casos de CS desadaptativa motivados por el familiar recogidos en un 5% al ingreso y un 3% al alta de pacientes, que se categorizan como pregunta pero su familia no quiere decir, plantean un reto para las profesiones sanitarias individualmente y en su conjunto como equipo. Muchas veces este paciente pregunta de manera directa o indirecta al personal no indicado o mediante la verbalización no indicada tipo «creo que tengo algo en la sangre…». Estos mensajes han de ser recogidos por el equipo como posible demanda de información, ya que el paciente puede estar rompiendo sus defensas. Si no se da respuesta a esta pregunta se puede materializar la CS desadaptativa en sentido estricto. En cambio, si en estas ocasiones se da un buen manejo de la comunicación, se recoge la demanda y se trabaja bien, será en pro del avance, el paciente podrá evolucionar a mayor conciencia de estado de gravedad y afrontar el proceso de su terminalidad.
A juicio de los psicólogos y, como se observa en otros estudios4, el mayor problema con que se encuentra la familia es el miedo a la repercusión del conocimiento de la información, el 55% quiere proteger al enfermo, favoreciéndose la CS.
Limitaciones del estudio: por un lado nos encontramos con la necesidad de investigar bajo un diseño éticamente aceptable, en el cual la recogida del dato certero no puede primar sobre el proceso de información del paciente. En este sentido, se recoge la opinión del psicólogo que en muchos casos no tiene por qué ajustarse a la realidad del paciente. Y tampoco se analiza el grado de concordancia entre los 2 psicólogos sobre la valoración realizada respecto el grado de información y actitudes.
Por otro lado, igual que no es lo mismo el nivel de información que el nivel de conocimiento, existe dificultad en reflejar los datos del conocimiento de diagnóstico y pronóstico expresado o claramente deducido durante la entrevista clínica. Algunos pacientes pueden expresar de diversas formas a los profesionales que no tienen información, al tiempo que comunican a la familia que escucharon o, explícitamente se les comunicó, su diagnóstico incluso su pronóstico.
En la recogida de datos por los psicólogos, también existen faltas de información (datos perdidos), que pueden apuntar a una dificultad en la valoración inicial, al respeto del proceso de paciente y familiar, pero también podrían delatar una dificultad de autocrítica, ya sea del profesional o del sistema del centro.
A esto se añaden las dificultades naturales de esta población que, aun en el caso de no tener deterioro cognitivo en ocasiones no dio tiempo a que el paciente fuera valorado por fallecer antes de la visita del psicólogo. Dada la escasez de la muestra al segmentar por grupos, queda limitada su validez. Y por último, un análisis cualitativo de las verbalizaciones dadas por los pacientes quizás se ajustaría mejor al objetivo del trabajo.
Futuras líneas de investigación: sería interesante abordar la relación del avance en el proceso con factores tan determinantes como la media de estancia en días, lo mismo que con el tipo de vinculación con el cuidador principal, ya que pueden condicionar el proceso. Además, a la luz de nuestros resultados también resulta interesante y creemos que debería entrañar menor grado de dificultad, recoger más información sobre la forma en que el clínico sobrevalora los conocimientos de pacientes y/o familiares.
En este proceso se observa cómo influyen los mecanismos de defensa, las dificultades emocionales, los temores que tienen los pacientes y familiares hacia la figura del profesional como portador de malas noticias, y para el profesional la dificultad añadida de comunicar cuando quizás es tan tarde para saber.
Con este estudio confirmamos que la causa del no avance en el proceso de información obviamente no se puede adjudicar a un solo factor, tan siquiera a la combinación o confabulación de la tríada familiar-paciente-profesional11,18, se da la necesidad de favorecer la ruptura de las defensas psicológicas de pacientes, familiares y profesionales, ya que esta ruptura sería lo que dejaría a cada parte desnuda ante su verdad para poder pasar a una fase de aceptación, individual y/o colectiva. En este proceso por un lado es necesario que se dé un apoyo (profesional y por parte de la familia y amigos) al enfermo y un acompañamiento con continuidad. Por otro lado, es necesario que en la interrelación y el intercambio que se da entre ellos haya fluidez.
Encontramos un número importante de pacientes que no avanzan sin, en principio, mostrar actitud contraria ni ellos ni sus familiares, por lo que creemos necesario un ejercicio de reflexión y autocrítica por parte de la profesión sanitaria. Es necesario el trabajo en pro de una mayor profundización, para evitar que el paciente se encuentre con que al final es su cuerpo, con el agravamiento de su sintomatología, el más claro informador.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A todos los profesionales de la UCP que han permitido la realización del estudio, a los pacientes y a los familiares, por su disponibilidad.