El enfermo crítico, independientemente de si tiene o no antecedente de diabetes, tiende a mantener glucemias elevadas1. Esta hiperglucemia, que se ha llamado «diabetes de estrés o de lesión», es multifactorial (resistencia a la insulina, intolerancia a la glucosa, descenso en la secreción pancreática de insulina por acción catecolaminérgica, incremento de los niveles de angiotensina II, liberación de citoquinas proinflamatorias que modifican los receptores de insulina, etc.)2,3.
En noviembre de 2001 Van Den Berghe et al4 publicaron los resultados de un estudio prospectivo, randomizado y controlado, que incluyó un total de 1.548 pacientes posquirúrgicos ingresados en la Unidad de Cuidados Intensivos (UCI), que fueron asignados a recibir un tratamiento para mantener un control estricto de la glucemia entre 80-110 mg/dl, o para mantener una glucemia entre 180-200 mg/dl. En el grupo con control estricto de glucemia se redujo significativamente la mortalidad en Cuidados Intensivos (4,6% frente a 8%, p < 0,04) y la mortalidad hospitalaria (7,2% frente a 10,9%, p = 0,01), siendo sobre todo destacable la reducción de la mortalidad entre los pacientes que permanecieron más de 5 días en UCI (16,8% frente a 26,3%, p = 0,01). Además también se redujo el número de pacientes que requirieron ventilación mecánica más de 14 días (7,5% frente a 11,9%, p = 0,003), el fracaso renal que precisó diálisis (4,8% frente a 8,2%, p = 0,007), la septicemia en UCI (4,2% frente a 7,8%, p = 0,003) y la polineuropatía del enfermo crítico (28,7% frente a 51,9%, p < 0,001).
Uno de los problemas que conlleva el control estricto de la glucemia es que aumenta la frecuencia de hipoglucemia, sobre todo en pacientes médicos. En los dos grandes estudios realizados por Van Den Berghe, controlando la glucemia con el mismo protocolo, presentaron algún episodio de hipoglucemia (< 40 mg/dl) el 5,1% de los pacientes quirúrgicos4 y el 18,7% de los pacientes médicos5. Otros autores6 han reportado una frecuencia de hipoglucemia (< 45 mg/dl) del 6,9% en pacientes quirúrgicos y médicos, empleando protocolos de tratamiento con insulina dirigidos a mantener una glucemia entre 81 y 144 mg/dl. Desarrollar protocolos de perfusión de insulina aumenta la eficiencia y la seguridad en el control glucémico en pacientes críticos7.
Para evaluar y comparar los diversos protocolos de perfusión de insulina se tiene que tener en cuenta la seguridad y la eficacia de esos protocolos. La seguridad se valora mediante el estudio de los episodios de hipoglucemia que se han analizado, bien en forma de porcentaje de glucemias que son menores de 40-45 mg/dl, bien en forma de porcentaje de pacientes que han presentado algún episodio de hipoglucemia8.
La eficacia de los diversos protocolos se ha expresado en forma de glucemia media o en forma de porcentaje de glucemias en un determinado rango te-rapéutico8,9. Ningún estudio ha reportado la eficacia de un determinado protocolo de infusión de insulina analizando el tiempo que el paciente ha permanecido con valores de glucemia dentro de un determinado rango.
El objetivo de este estudio es evaluar la eficacia y la seguridad de un protocolo de administración de insulina continua en enfermos críticos para mantener glucemias entre 100-140 mg/dl. La eficacia se analizó, además de por el tradicional porcentaje de glucemias en el rango 100-140 mg/dl y de la glucemia media, mediante el cálculo del número de horas diarias que el paciente mantenía la glucemia en el rango antes mencionado. La seguridad se midió mediante el análisis del número de episodios de hipoglucemia (< 45 mg/dl), el porcentaje de pacientes que presentaron hipoglucemia y el porcentaje de glucemias < 45 mg/dl.
PACIENTES Y MÉTODOSe trata de un estudio prospectivo y observacional, realizado en una UCI de 23 camas de adultos que admite enfermos médicos, politraumatizados, coronarios y posquirúrgicos (excepto cirugía cardíaca) y tiene un relación enfermera:paciente de 1:2 o 1:3.
Durante dos meses se incluyeron en el estudio todos los pacientes que no tuvieran dieta oral (en cuyo caso la insulina se administraba en bolos), y que presentaran dos glucemias consecutivas mayores de 140 mg/dl y separadas por 4-6 horas.
En caso de cetoacidosis diabética y/o glucemia inicial > 400 mg/dl estaba previsto un manejo inicial según el criterio del médico responsable para, posteriormente, comenzar con perfusión de insulina según el protocolo una vez que la glucemia fuera < 400 mg/dl.
El paciente salía del estudio cuando no necesitaba insulina en perfusión para mantener glucemias < 140 mg/dl o cuando iniciaba dieta oral.
Se registraron los siguientes datos: edad, género, antecedente de diabetes, tratamiento antidiabético previo, APACHE II al ingreso y patología que motivó el ingreso en UCI. Diariamente se recogieron todos los valores de las determinaciones de glucemias y la hora a la que se realizó cada una de ellas. Se continuó la recogida de datos hasta que finalizó el tratamiento con perfusión de insulina.
Durante los dos meses previos a la implantación del protocolo, y dado que el personal de enfermería era el encargado de aplicarlo de forma autónoma, se realizaron charlas con grupos de 2-5 personas. En esas reuniones se explicó de forma práctica el funcionamiento del protocolo y se les permitió familiarizarse con él.
Las glucemias se midieron con tiras MediSense Optium Plus, utilizando una muestra de sangre capilar o de sangre arterial obtenida a través de un catéter.
Una vez que se detectaba un paciente que cumplía los criterios de inclusión se le administraba un bolo único de insulina cristalina, y a la vez se iniciaba la perfusión intravenosa continua de insulina cristalina con el objetivo de mantener una glucemia entre 100 y 140 mg/dl. Tanto la dosis de bolo como la perfusión inicial se ajustaron en función del nivel de glucemia, de acuerdo con el esquema que se presenta en la tabla 1.
TABLA 1. Ajuste de la dosis de insulina en bolo y en perfusión continua de acuerdo a la glucemia
La perfusión continua de insulina se preparó para una concentración de 1 unidad cada 4 cc de suero salino isotónico (25 UI en 100 cc suero salino isotónico). Si por algún motivo era necesario realizar restricción de volumen se prepararon 50 UI en 100 cc de suero salino isotónico.
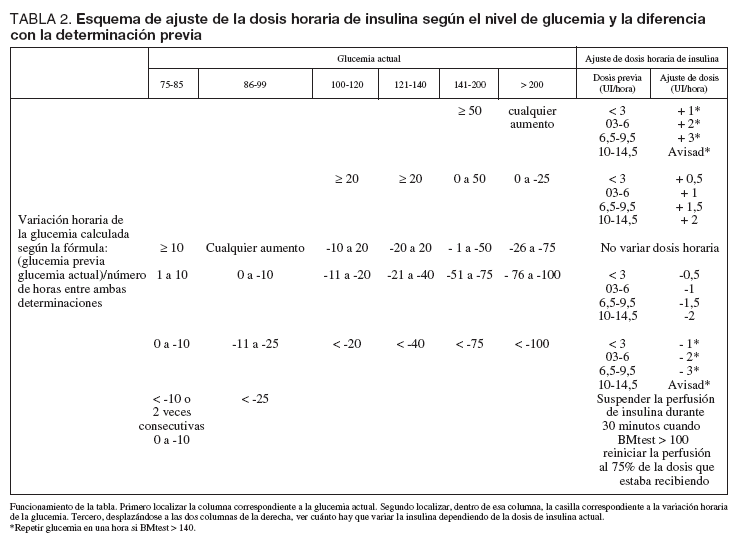
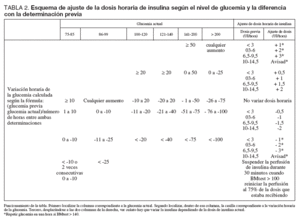
Al iniciar la perfusión continua de insulina se realizaron mediciones horarias de glucemia, y el ajuste de la dosis horaria de insulina se hizo teniendo en cuenta el valor de la glucemia, la variación de la glucemia respecto de la anterior medición y la dosis horaria de insulina que el paciente estaba recibiendo. En la tabla 2 se presenta el esquema seguido para ello.
TABLA 2. Esquema de ajuste de la dosis horaria de insulina según el nivel de glucemia y la diferencia con la determinación previa
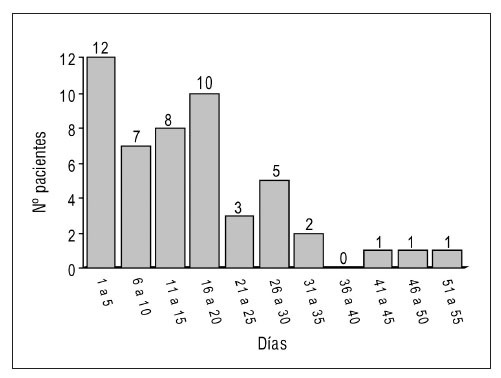
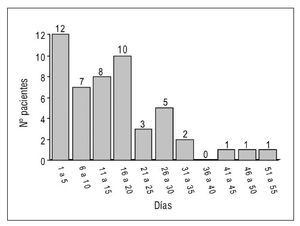
Figura 1. Duración del tratamiento con perfusión de insulina.
El nivel de glucemia del paciente indicó la frecuencia de monitorización de la misma del siguiente modo: si la glucemia era inferior a 75 mg/dl se realizó una determinación cada 30 minutos hasta que ésta fue mayor de 100 mg/dl; si la glucemia estaba entre 75 y 99 mg/dl se realizaron mediciones horarias; si la glucemia era de 100 a 140 mg/dl primero se llevaron a cabo mediciones horarias, después, cuando la glucemia se mantenía entre 100 y 140 mg/dl durante tres mediciones consecutivas sin que se hubiera modificado la dosis horaria de insulina, se pasó a realizar mediciones cada dos horas, y finalmente si durante las siguientes dos mediciones consecutivas la glucemia continuaba entre 100 y 140 mg/dl se pasó a realizar mediciones cada 4 horas; cuando la glucemia era superior a 140 mg/dl se llevaron a cabo mediciones cada dos horas, o cada hora, si se había realizado alguno de los ajustes de la dosis de insulina marcados con asterisco en la tabla 2.
Ante una medición de glucemia inferior a 50 mg/dl se suspendió la perfusión de insulina, se administraron 50 cc de suero glucosado al 50% en 15 minutos y, transcurridos 30 minutos, se midió la glucemia. Cuando la glucemia era superior a 100 mg/dl se reinició la perfusión de insulina a la mitad de la dosis previa. Ante una medición de glucemia de 50 a 74 mg/dl se suspendió la perfusión de insulina, se administraron 15 cc de suero glucosado al 50% en 15 minutos y se midió la glucemia transcurridos 30 minutos. Cuando la glucemia era superior a 100 mg/dl se reinició la perfusión de insulina al 75% de la dosis previa.
Si el paciente era trasladado fuera de la UCI para realizar una prueba diagnóstica de corta duración (tomografía axial computarizada [TAC]) se suspendieron la perfusión de insulina y la dieta durante el traslado, y al regresar a la UCI se midió la glucemia para ajustar la dosis de insulina. Si el traslado era para realizar una prueba de larga duración (resonancia magnética nuclear [RMN] o arteriografía) se suspendió la insulina y la dieta enteral o parenteral, en el caso de que tuviera, y se administró suero glucosado al 10% a 42 ml/hora.
En el caso de que el paciente dejara de tolerar la dieta enteral se suspendió la insulina y se inició suero glucosado al 10% a 42 ml/hora durante tres horas. Si a las tres horas la glucemia era superior a 100 mg/dl se suspendió el suero glucosado y se realizaron mediciones horarias de glucemia para ajustar la dosis de insulina.
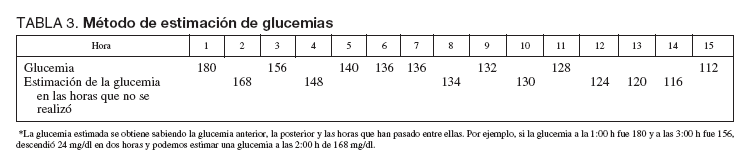
Todos los datos recogidos se introdujeron en una base de datos de Excel. Se calculó la glucemia media diaria para cada paciente. Se agruparon los valores de glucemia en distintos tramos (100-140 mg/dl, 141160 mg/dl, etc.), calculándose el porcentaje de glucemias realizadas que estaban en cada tramo. Por último, se analizaron el número de horas que el paciente estaba en cada tramo de glucemia. Para ello, como no siempre es preciso realizar glucemia horaria, hubo que estimar la glucemia en las horas en las que no se realizó. Dado que el aporte de glucosa e insulina era continuo, esta estimación pudo hacerse sabiendo la glucemia anterior, la posterior y el número de horas entre ellas. Tras calcular lo que subía o bajaba la glucemia cada hora, se estimó, una a una, la glucemia que habría tenido en aquellas horas en las que no se realizó, según se muestra en el ejemplo de la tabla 3.
TABLA 3. Método de estimación de glucemias
RESULTADOSSe incluyeron 50 pacientes (35 hombres y 15 mujeres) con una edad media de 53,6 años (DE 18,8) y un APACHE II medio de 16 (DE 6,9). Doce (24%) pacientes tenían antecedentes de diabetes mellitus (tres en tratamiento sólo con dieta, 7 con antidiabéticos orales y dos con insulina).
El diagnóstico de ingreso en UCI fue: politraumatismo (n =19), posoperatorio complicado (n = 8), neurocirugía (n = 7), sepsis (n = 5), neumonía (n = 5), enfermedad pulmonar obstructiva crónica (EPOC) reagudizada (n = 3) y otros (n = 3).
Ningún paciente tuvo glucemia > 400 mg/dl, por lo que todos los pacientes comenzaron el tratamiento con insulina según se indicaba en el protocolo.
La perfusión de insulina se mantuvo una media de 15,6 días (DE: 12) con un máximo de 53 días (1.245 horas). La duración del tratamiento con perfusión de insulina puede verse en la figura 1.
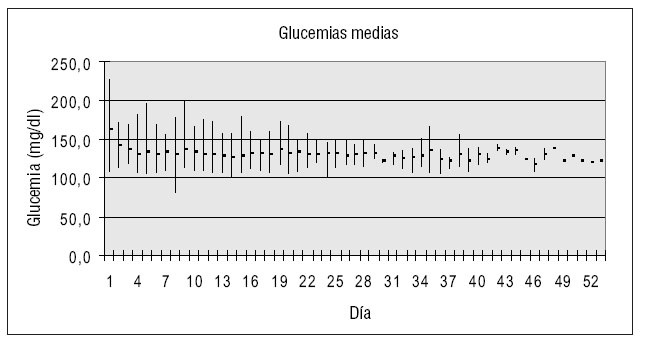
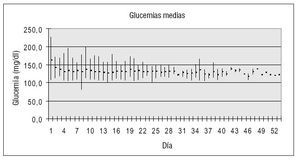
La media de determinaciones de glucemia por día fue de 10,3 (DE: 2,5), es decir, una glucemia cada 2,3 horas de media. La glucemia media fue de 133 mg/dl. La figura 2 representa la distribución de la glucemia media de cada día, así como la glucemia media máxima y mínima.
Figura 2. Valor de la glucemia media de cada día (puntos), así como de la glucemia máxima y mínima (líneas).
En la tabla 4 se muestra la distribución de las 8.111 determinaciones de glucemia que se realizaron. El 55,5% y el 64,7% de las glucemias estuvo entre 100140 mg/dl y 80-140 mg/dl respectivamente.
TABLA 4. Distribución en rangos de las glucemias realizadas
Sólo dos de las 8.111 determinaciones de glucemia realizadas fueron menores de 45 mg/dl. Estas dos determinaciones se registraron en dos pacientes distintos, lo que representa un 4% de pacientes que presentaron un episodio de hipoglucemia severa y un 0% de pacientes con más de un episodio de glucemia menor de 45 mg/dl. Ninguno de estos dos episodios tuvo repercusión clínica en los pacientes.
Se recogieron un total de 17.768 horas de perfusión de insulina. En la tabla 5 se presentan estas horas distribuidas en tramos según los valores de glucemia. El 63,9% y el 70,1% de las horas los pacientes mantuvieron glucemias de 100-140 mg/dl y 80-140 mg/dl respectivamente.
TABLA 5. Distribución de las horas de mantenimiento de la glucemia en cada rango de valores
DISCUSIÓNTras los resultados del estudio de Van Den Berghe et al4 en pacientes quirúrgicos, este mismo grupo realizó un segundo estudio en 1.200 pacientes médicos que mostró que el control estricto de la glucemia no redujo la mortalidad en el total de pacientes, pero sí lo hizo en el subgrupo de 767 pacientes con una estancia en UCI de tres o más días5. En este subgrupo de pacientes también se redujo la morbilidad (afectación renal del 8% frente al 13%, p = 0,049; enfermedad neuromuscular del 39% frente al 50%, p = 0,017). Los pacientes con control estricto de glucemias tuvieron una probabilidad mayor de ser destetados y dados de alta, tanto de UCI como del hospital. El efecto se asoció con los niveles de glucosa alcanzados y no con la dosis de insulina empleada. A la vista de estos resultados permitir glucemias en torno a 200 mg/dl, como estábamos haciendo hasta ahora, parece que va a tener que modificarse.
Para un adecuado manejo de la insulina en perfusión continua ha de establecerse algún tipo de protocolo. Kanji et al7 mostraron que la aplicación de protocolos de perfusión de insulina mejora la eficiencia y la seguridad del control glucémico. En este estudio, aplicando un protocolo, se alcanzó antes el rango adecuado de glucemia (11,3 ± 7,9 frente a 16,4 ± 12,6 horas; p = 0,028), se mantuvo más tiempo en dicho rango (11,5 ± 3,7 frente a 7,1 ± 5,0 horas/día; p < 0,001) y se redujo significativamente la incidencia de hipoglucemia grave (< 40 mg/dl) (4 frente al 16%; p = 0,046).
Una reciente revisión sobre protocolos de perfusión de insulina en pacientes críticos concluye que los protocolos dinámicos, que tengan en cuenta las dos últimas glucemias (no sólo la última) y la cantidad de unidades de insulina que se están perfundiendo, son generalmente mejores en términos de control de glucemia y de seguridad al reducir los episodios de hipoglucemia8. Nuestro protocolo se ajusta a ese perfil.
La principal complicación de un ajuste estricto de las glucemias es el riesgo de hipoglucemia, con una frecuencia que ha llegado a ser del 18,7% en los pacientes médicos5. La elección en nuestro estudio de unos límites de glucemia de 100-140 mg/dl, pretende minimizar el riesgo de hipoglucemia grave y, además, permite ser más conservador en espera de que los distintos estudios que se están llevando a cabo determinen el rango óptimo de glucemia y el tipo de pacientes a los que se debe aplicar un control más estricto. Además el rango elegido entra dentro del recomendado en algunos tipos de patologías como shock séptico (< 150 mg/dl) y lesiones cerebrales10,11.
Nuestro protocolo de perfusión de insulina se ha mostrado seguro. Aunque se produjeron dos episodios de hipoglucemia grave (< 45 mg/dl), lo que representa el 4% de los pacientes, ninguno de estos dos pacientes presentó más de un episodio y en ninguno hubo repercusión clínica. Esto representa el 0,01% de las horas con hipoglucemia severa y el 0,02% de las glucemias realizadas.
El protocolo de perfusión de insulina estudiado permitió mantener al paciente el 63,9% de las horas con glucemia 100-140 mg/dl y el 70,1% entre 80-140 mg/dl. Los datos muestran que hay más salidas de rango por encima (16,1% de 141-160 mg/dl) que por debajo (6,2% de 80-99 mg/dl). Esto puede deberse a dos motivos principales: en primer lugar a que se recogieron datos desde que se inició la perfusión de insulina, por lo que todo paciente está hiperglucémico al inicio de tratamiento, y en segundo lugar a que la frecuencia de monitorización de la glucemia fue distinta si la glucemia era > 140 mg/dl (glucemia cada dos horas) o si era < 100 mg/dl (glucemia cada hora). El objetivo de esta distinta monitorización pretendía, a priori, minimizar las hipoglucemias.
El total de glucemias realizadas diariamente sigue siendo alto (10,3 glucemias al día) y más si tenemos en cuenta que se mantuvo la perfusión durante varios días (15,6 de media). Esto supone una carga de enfermería evidente pero, mientras no se disponga de monitorización continua de glucemia intersticial subcutánea (tipo MlniMed CGMS® o GlucoDay®) no existe otra alternativa. Distanciar más las glucemias conllevaría un peor control.
Los diversos protocolos de perfusión de insulina que hasta la fecha se han publicado tienen distinta frecuencia de monitorización de glucemia. Unas son fijas cada 1-4 horas y otras son dinámicas, variando según el valor de la glucemia, como es nuestro caso. Hasta ahora, para comparar la eficacia de los distintos protocolos, se ha utilizado la glucemia media de cada día y el porcentaje de glucemias realizadas que se encuentran en un determinado intervalo de glucemia. Comparar este porcentaje de glucemias entre dos protocolos con distinta frecuencia de monitorización puede ser difícil.
Evaluar, tal y como nosotros proponemos en este estudio, las horas reales que cada paciente ha mantenido un determinado rango de glucemia aporta más datos que el simple estudio del porcentaje de glucemias dentro del rango adecuado, y permite hacer comparaciones entre cualquier protocolo de perfusión de insulina, independientemente de cada cuánto tiempo se haya monitorizado la glucemia.
Futuros estudios deberán establecer el rango de glucemia más adecuado a cada tipo de pacientes, el modo de reajustar de forma segura los diversos protocolos de perfusión de insulina a dicho rango y de realizar comparaciones entre estos protocolos de la forma más objetiva y reproducible posible.
Declaración de conflicto de interesesLos autores han declarado no tener ningún conflicto de intereses. Correspondencia: Dr. I. Salaverría Garzón. C/ Ladera de los almendros, 18, portal A, 2º E. 28032 Madrid. Correo electrónico: ignaciosalaverria@gmail.com
Manuscrito aceptado el 8-III-2007.