El 40% de los pacientes con fibrilación auricular no valvular (FANV) que reciben antagonistas de la vitamina K (AVK) en atención primaria (AP) en España presentan un mal control de la anticoagulación. El objetivo del estudio «Actuación en antiCoagulación, Tratamiento y Uso de los anticoagulantes orales de acción directa (ACOD) en Atención primaria» (ACTUA) fue analizar la situación actual del uso de AVK y ACOD en pacientes con FANV en AP en España y los aspectos complementarios derivados de ella.
Pacientes y métodosSe elaboró un cuestionario sobre diferentes aspectos del uso de anticoagulantes orales en FANV. Se utilizó el método Delphi modificado en 2rondas. Con los resultados se elaboraron recomendaciones prácticas.
ResultadosEl cuestionario fue respondido por 44 panelistas. Hubo consenso en el 62% (37/60) de los ítems. Los panelistas concluyeron que hay una proporción apreciable de pacientes con FANV que reciben AVK pero no tienen el INR bien controlado y que un número considerable de pacientes que podrían beneficiarse del tratamiento con ACOD no lo reciben. El uso de ACOD aumenta la probabilidad de que el paciente esté bien anticoagulado y disminuye el riesgo de hemorragia grave e intracraneal. Las barreras administrativas, el conocimiento insuficiente de los beneficios y riesgos de los ACOD, la limitada experiencia de los médicos en su empleo y la inercia terapéutica limitan su utilización. La presencia de insuficiencia renal condiciona la elección del ACOD.
ConclusionesEl estudio ACTUA pone de relieve las controversias del uso de anticoagulantes orales en el tratamiento de la FANV en AP en España y ofrece recomendaciones consensuadas que pueden mejorar el uso de estas medicaciones.
Approximately 40% of patients with non-valvular auricular fibrillation (NVAF) who receive vitamin K antagonists (VKA) in Primary Care in Spain have poor anticoagulation control. The objective of the study Actuación en antiCoagulación, Tratamiento y Uso de anticoagulantes orales de acción directa (ACOD) en Atención primaria (ACTUA) (Action in Coagulation, Treatment and Use of direct oral anticoagulants [DOACs]) in Primary Care) was to analyse the current situation regarding the use of VKA and non-vitamin K antagonist oral anticoagulants (NOACs) in patients with NVAF in Primary Care in Spain and the possible issues arising from it.
Patients and methodsAn online survey was created covering various aspects of the use of oral anticoagulants in NAFV. A two-round modified Delphi approach was used. Results were compiled as a set of practical guidelines.
ResultsForty-four experts responded to the survey. Consensus was reached in 62% (37/60) of the items. Experts concluded that a considerable number of patients with NVAF who receive VKA do not have a well-controlled INR and that a substantial group of patients who could benefit from being treated with NOACs do not receive them. The use of NOACs increases the probability of having good anticoagulation control and decreases the risk of severe and intracranial haemorrhage. Current limitations to the use of NOACs include administrative barriers, insufficient knowledge about the benefits and risks of NOACs, limited experience of doctors in using them, and their price. Renal insufficiency influences the choice of a particular anticoagulant.
ConclusionsThe ACTUA study highlights the existing controversies about the use of oral anticoagulants for the treatment of NVAF in Primary Care in Spain, and provides consensus recommendations that may help to improve the use of these medications.
La fibrilación auricular (FA) es la arritmia más frecuente, con una prevalencia estimada del 1,5-2%1,2. Un estudio epidemiológico determinó que el 6,1% de los pacientes que acudían a atención primaria (AP) en España tenían FA, con un incremento exponencial asociado a la edad3. Las complicaciones son potencialmente muy graves; la FA multiplica por 5 el riesgo de ictus y dobla el riesgo de mortalidad4. Sin embargo, el tratamiento con anticoagulantes orales puede disminuir notablemente el riesgo de estas complicaciones. Las actuales guías clínicas para el manejo de la FA recomiendan que los pacientes con riesgo tromboembólico alto (CHA2DS2-VASc ≥ 2) reciban terapia anticoagulante1,5. Hasta hace pocos años, los únicos anticoagulantes orales disponibles eran los antagonistas de la vitamina K (AVK). El uso de AVK reduce los accidentes tromboembólicos en un 64% y la mortalidad en un 26%6. Sin embargo, los AVK tienen importantes desventajas: estrecha ventana terapéutica, interacciones dietéticas y farmacológicas, metabolismo variable y un efecto terapéutico que va íntimamente ligado a un adecuado control de los niveles de anticoagulación1,7,8. En la última década, se han desarrollado fármacos con acción directa sobre algún factor clave de la cascada de la coagulación: los anticoagulantes orales de acción directa (ACOD). Estos fármacos salvan muchas de las desventajas inherentes a los AVK y han demostrado ser al menos tan eficaces como los AVK en la prevención de ictus en pacientes con FA no valvular (FANV), pero con un mejor perfil de seguridad1,9–13. Por ello, las actuales guías clínicas europeas recomiendan el uso preferencial de ACOD frente a AVK para la mayoría de los pacientes con FANV1,9. A pesar de estas recomendaciones, en España el uso de AVK sigue prevaleciendo de forma muy notable sobre el de ACOD14. Además, estudios recientes han demostrado que aproximadamente el 40% de los pacientes con FA que reciben AVK en nuestro país presentan un control inadecuado de la anticoagulación, lo que enfatiza la necesidad de establecer mejoras en el manejo del tratamiento anticoagulante15–17.
Los objetivos del estudio «Actuación en antiCoagulación, Tratamiento y Uso de ACOD en Atención primaria» (ACTUA) fueron analizar la situación actual del uso de anticoagulantes orales en el tratamiento de pacientes con FANV en AP en España, examinar las barreras que limitan el uso de ACOD e identificar puntos de discrepancia en los que existe posibilidad de implementar mejoras. Con la información recogida se han consensuado recomendaciones para optimizar el manejo de la anticoagulación oral en FANV.
Pacientes y métodosDiseño del estudioACTUA es un estudio de consenso entre expertos para el cual se utilizó un método Delphi modificado siguiendo recomendaciones de la RAND/UCLA18,19. Se siguieron los siguientes pasos:
- 1.
Revisión de la literatura, discusión presencial y elaboración de un cuestionario de afirmaciones por un comité científico.
- 2.
Selección de un panel de expertos por parte del comité científico.
- 3.
Envío al panel de expertos del cuestionario online en 2 rondas.
- 4.
Análisis de resultados y redacción del informe final.
El comité científico, compuesto por 2 cardiólogos y 3 médicos de AP, expertos en el manejo de la anticoagulación en pacientes con FANV, realizó una revisión bibliográfica buscando estudios que describieran el uso de AVK y ACOD en pacientes con FANV. La búsqueda se realizó en PubMed en octubre de 2015, e incluía los estudios relevantes, guías de práctica clínica y revisiones que abordaran el tema de la anticoagulación oral en FANV publicados hasta la fecha, sin restricciones en el idioma.
Elaboración y evaluación del cuestionarioTras realizar la revisión bibliográfica, el comité científico elaboró un cuestionario compuesto por 4 bloques:
- -
Bloque I: situación actual del manejo de anticoagulantes en pacientes con FANV (27 ítems).
- -
Bloque II: anticoagulantes orales y riesgo de sangrado (11 ítems).
- -
Bloque III: uso de ACOD y AVK en pacientes con FANV (14 ítems).
- -
Bloque IV: uso de los diferentes ACOD en pacientes con FANV (8 ítems).
Los ítems fueron evaluados online usando una escala valorativa ordinal de 9 puntos (1=pleno desacuerdo; 9=pleno acuerdo) siguiendo el método RAND/UCLA19. Las respuestas se agruparon en 3 regiones (1-3=desacuerdo; 4-6=ni acuerdo, ni desacuerdo; 7-9=acuerdo). Aquellos ítems en los que no se llegó a un acuerdo en primera ronda fueron reevaluados en una segunda ronda. Entre ambas rondas, los panelistas fueron informados de la distribución detallada de las respuestas del grupo en la primera ronda.
Análisis de resultadosSe consideró que un ítem estaba consensuado en el acuerdo si la mediana de las respuestas entraba en la región 7-9 y fue considerado consensuado en el desacuerdo si la mediana estaba en la región 1-3. Asimismo, para que un ítem se considerara consensuado, el número de panelistas que votaba fuera de las regiones 1-3 o 7-9 debía ser menor de 1/3 del total y el intervalo intercuartílico (IIC) debía ser ≤ 4. Los resultados se presentan en forma de tablas que incluyen la mediana y el IIC de las respuestas, el grado de acuerdo entre panelistas y el resultado final del consenso para cada ítem (consenso en el acuerdo o en el desacuerdo en primera o segunda ronda, o no consensuado). El grado de acuerdo indica el porcentaje de panelistas que votó dentro del rango en el que está la mediana (1-2, 4-6, 7-9). Con el objetivo de simplificar la interpretación de los resultados, se elaboró un decálogo de recomendaciones con los ítems consensuados más relevantes.
ResultadosEl cuestionario fue enviado a 55 panelistas. Respondieron las 2rondas 44 de ellos, procedentes de 8 comunidades autónomas (Andalucía, Aragón, Cataluña, Comunidad Autónoma de Madrid, Comunidad Valenciana, Galicia, Navarra y País Vasco). Todos eran médicos de AP con experiencia en FANV. Fueron elegidos por el comité científico entre los médicos que habían participado previamente en estudios clínicos sobre esta entidad17,20. El cuestionario constaba de 60 ítems divididos en 4 bloques (tablas 1-4).
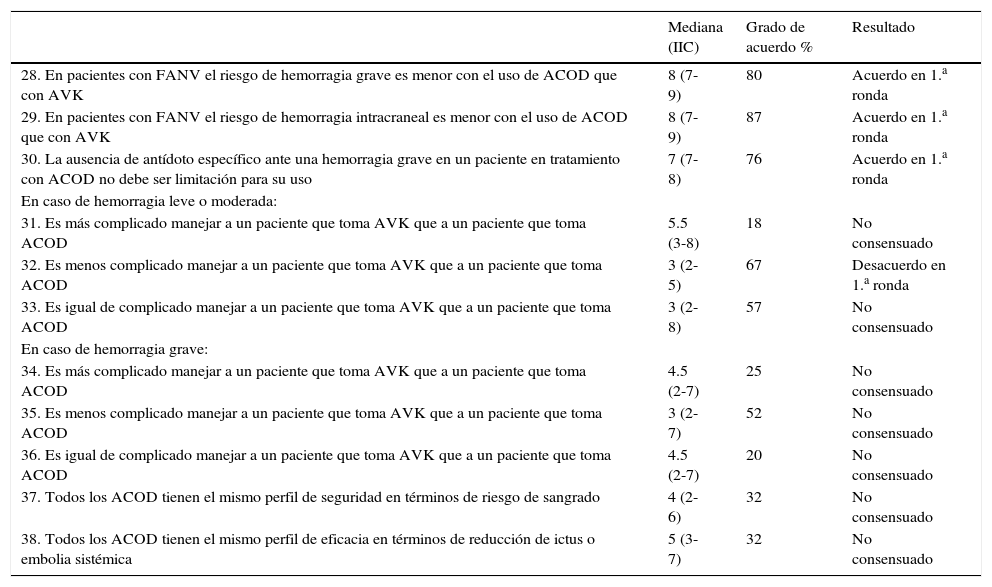
Resultados bloque I: situación actual del manejo de anticoagulantes en pacientes con fibrilación auricular no valvular (FANV) (27 ítems)
| Mediana (IIC) | Grado de acuerdo % | Resultado | |
|---|---|---|---|
| 1. El control de la anticoagulación en los pacientes con FANV en AP en España es adecuado | 4 (2-7) | 27 | No consensuado |
| El control de la anticoagulación de los pacientes con FANV en España: | |||
| 2. Debe ser llevado a cabo por médicos de AP | 8 (7-8) | 82 | Acuerdo en 1.a ronda |
| 3. Debe ser llevado a cabo por hematólogos | 2 (2-3) | 84 | Desacuerdo en 2.a ronda |
| 4. Debe ser llevado por cardiólogos (en caso de que sean atendidos regularmente en esta consulta) | 3 (2-5) | 64 | No consensuado |
| 5. Debe ser llevado por neurólogos (en caso de que sean atendidos regularmente en esta consulta) | 2 (2-4) | 71 | Desacuerdo en 1.a ronda |
| 6. Debe ser llevado a cabo por un equipo multidisciplinar que incluya médicos de AP coordinados con especialistas hospitalarios | 8 (7-9) | 82 | Acuerdo en 2.a ronda |
| Hay una proporción apreciable de pacientes con FANV: | |||
| 7. Que reciben tratamiento anticoagulante a pesar de no tener indicación | 4 (3-7) | 16 | No consensuado |
| 8. Que no reciben tratamiento anticoagulante a pesar de tener indicación de recibirlo | 7 (5-8) | 66 | No consensuado |
| 9. Que reciben tratamiento antiagregante a pesar de tener indicación de recibir tratamiento anticoagulante | 7 (6-8) | 66 | No consensuado |
| 10. Que reciben AVK pero no tienen la INR bien controlada regularmente | 7 (6-8) | 71 | Acuerdo en 1.a ronda |
| 11. La proporción de pacientes con FANV anticoagulados con AVK que no están bien controlados es al menos del 35-40% | 8 (7-9) | 87 | Acuerdo en 1.a ronda |
| En un paciente con FANV mal controlado (p. ej.: TRT<60-65% en los últimos 6 meses excluyendo el mes de inicio del tratamiento) la práctica clínica habitual en AP es: | |||
| 12. Aumentar los controles hasta conseguir el control del INR | 7 (3-8) | 64 | No consensuado |
| 13. Cambiar de dosis de AVK | 7 (6-8) | 75 | Acuerdo en 1.a ronda |
| 14. Cambiar a otro AVK | 2 (2-5) | 67 | Desacuerdo en 1.a ronda |
| 15. Cambiar a los ACOD | 5 (3-7) | 39 | No consensuado |
| 16. Derivarle a una consulta especializada | 4.5 (2-7) | 27 | No consensuado |
| 17. En un paciente con FANV mal controlado, el periodo de valoración de 6 meses que se exigen en el IPT para realizar el cambio de AVK a ACOD es excesivo | 7 (5-8) | 52 | No consensuado |
| 18. Para el manejo de los pacientes con FANV, los médicos de AP acostumbran a seguir las recomendaciones de las guías de práctica clínica | 7 (5-8) | 61 | No consensuado |
| 19. En pacientes con FANV en AP las escalas de evaluación del riesgo tromboembólico están infrautilizadas | 7 (5-8) | 59 | No consensuado |
| En AP, la escala más apropiada para evaluar el riesgo tromboembólico en pacientes con FANV es: | |||
| 20. La escala CHA2DS2 | 7 (7-8) | 77 | Acuerdo en 2.a ronda |
| 21. La escala CHA2DS2-VASc | 8 (8-9) | 87 | Acuerdo en 1.a ronda |
| 22. En pacientes con FANV el uso en AP de escalas de evaluación del riesgo de sangrado como HAS-BLED están infrautilizadas | 7 (5-8) | 67 | Acuerdo en 1.a ronda |
| 23. En pacientes que presentan un alto riesgo de sangrado se cuestiona la anticoagulación a pesar de tener criterios claros (CHADS o CHADS-VASC>o igual a 2) | 7 (5-8) | 7 | No consensuado |
| 24. Durante el manejo de los pacientes con FANV anticoagulados con AVK en AP es frecuente que no se valore el TRT | 8 (7-8) | 64 | Acuerdo en 1.a ronda |
| 25. El TRT debe ser un dato disponible de manera automática en la historia clínica electrónica de los pacientes tratados con AVK en AP | 9 (8-9) | 84 | Acuerdo en 1.a ronda |
| 26. En el manejo de pacientes con FANV se usa habitualmente la escala SAMe-TT2R2 | 2 (2-4) | 95 | Desacuerdo en 1.a ronda |
| 27. La escala SAMe-TT2R2 es de utilidad para predecir el mal control del INR en pacientes con FANV que van a tratarse o que están siendo tratados con AVK | 7 (5-7) | 67 | No consensuado |
ACOD: anticoagulantes orales de acción directa; AP: atención primaria; AVK: anticoagulantes orales antagonistas de la vitamina K; FANV: fibrilación auricular no valvular; IIC: intervalo intercuartílico; INR: razón internacional normalizada; IPT: informe de posicionamiento terapéutico; TRT: tiempo en rango terapéutico.
Resultados del bloque II: anticoagulantes orales y riesgo de sangrado (11 ítems)
| Mediana (IIC) | Grado de acuerdo % | Resultado | |
|---|---|---|---|
| 28. En pacientes con FANV el riesgo de hemorragia grave es menor con el uso de ACOD que con AVK | 8 (7-9) | 80 | Acuerdo en 1.a ronda |
| 29. En pacientes con FANV el riesgo de hemorragia intracraneal es menor con el uso de ACOD que con AVK | 8 (7-9) | 87 | Acuerdo en 1.a ronda |
| 30. La ausencia de antídoto específico ante una hemorragia grave en un paciente en tratamiento con ACOD no debe ser limitación para su uso | 7 (7-8) | 76 | Acuerdo en 1.a ronda |
| En caso de hemorragia leve o moderada: | |||
| 31. Es más complicado manejar a un paciente que toma AVK que a un paciente que toma ACOD | 5.5 (3-8) | 18 | No consensuado |
| 32. Es menos complicado manejar a un paciente que toma AVK que a un paciente que toma ACOD | 3 (2-5) | 67 | Desacuerdo en 1.a ronda |
| 33. Es igual de complicado manejar a un paciente que toma AVK que a un paciente que toma ACOD | 3 (2-8) | 57 | No consensuado |
| En caso de hemorragia grave: | |||
| 34. Es más complicado manejar a un paciente que toma AVK que a un paciente que toma ACOD | 4.5 (2-7) | 25 | No consensuado |
| 35. Es menos complicado manejar a un paciente que toma AVK que a un paciente que toma ACOD | 3 (2-7) | 52 | No consensuado |
| 36. Es igual de complicado manejar a un paciente que toma AVK que a un paciente que toma ACOD | 4.5 (2-7) | 20 | No consensuado |
| 37. Todos los ACOD tienen el mismo perfil de seguridad en términos de riesgo de sangrado | 4 (2-6) | 32 | No consensuado |
| 38. Todos los ACOD tienen el mismo perfil de eficacia en términos de reducción de ictus o embolia sistémica | 5 (3-7) | 32 | No consensuado |
ACOD: anticoagulantes orales de acción directa; AVK: anticoagulantes orales antagonistas de la vitamina K; FANV: fibrilación auricular no valvular; IIC: intervalo intercuartílico.
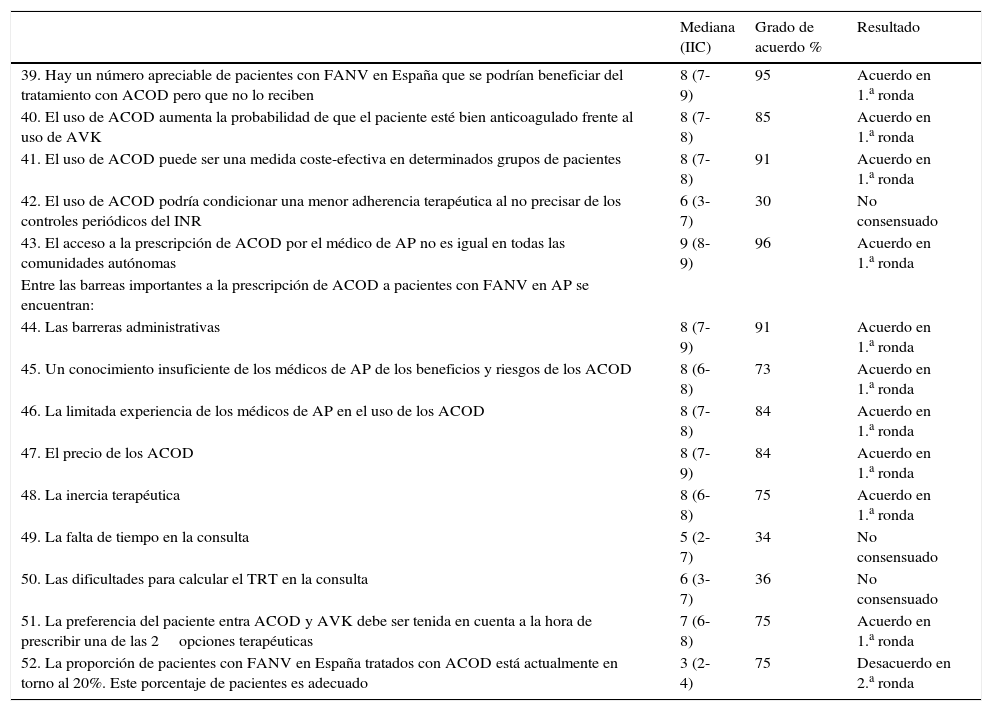
Resultados del bloque III: uso de los ACOD vs. AVK en pacientes con FANV (14 ítems)
| Mediana (IIC) | Grado de acuerdo % | Resultado | |
|---|---|---|---|
| 39. Hay un número apreciable de pacientes con FANV en España que se podrían beneficiar del tratamiento con ACOD pero que no lo reciben | 8 (7-9) | 95 | Acuerdo en 1.a ronda |
| 40. El uso de ACOD aumenta la probabilidad de que el paciente esté bien anticoagulado frente al uso de AVK | 8 (7-8) | 85 | Acuerdo en 1.a ronda |
| 41. El uso de ACOD puede ser una medida coste-efectiva en determinados grupos de pacientes | 8 (7-8) | 91 | Acuerdo en 1.a ronda |
| 42. El uso de ACOD podría condicionar una menor adherencia terapéutica al no precisar de los controles periódicos del INR | 6 (3-7) | 30 | No consensuado |
| 43. El acceso a la prescripción de ACOD por el médico de AP no es igual en todas las comunidades autónomas | 9 (8-9) | 96 | Acuerdo en 1.a ronda |
| Entre las barreas importantes a la prescripción de ACOD a pacientes con FANV en AP se encuentran: | |||
| 44. Las barreras administrativas | 8 (7-9) | 91 | Acuerdo en 1.a ronda |
| 45. Un conocimiento insuficiente de los médicos de AP de los beneficios y riesgos de los ACOD | 8 (6-8) | 73 | Acuerdo en 1.a ronda |
| 46. La limitada experiencia de los médicos de AP en el uso de los ACOD | 8 (7-8) | 84 | Acuerdo en 1.a ronda |
| 47. El precio de los ACOD | 8 (7-9) | 84 | Acuerdo en 1.a ronda |
| 48. La inercia terapéutica | 8 (6-8) | 75 | Acuerdo en 1.a ronda |
| 49. La falta de tiempo en la consulta | 5 (2-7) | 34 | No consensuado |
| 50. Las dificultades para calcular el TRT en la consulta | 6 (3-7) | 36 | No consensuado |
| 51. La preferencia del paciente entra ACOD y AVK debe ser tenida en cuenta a la hora de prescribir una de las 2opciones terapéuticas | 7 (6-8) | 75 | Acuerdo en 1.a ronda |
| 52. La proporción de pacientes con FANV en España tratados con ACOD está actualmente en torno al 20%. Este porcentaje de pacientes es adecuado | 3 (2-4) | 75 | Desacuerdo en 2.a ronda |
ACOD: anticoagulantes orales de acción directa; AP: atención primaria; AVK: anticoagulantes orales antagonistas de la vitamina K; FANV: fibrilación auricular no valvular; IIC: intervalo intercuartílico; TRT: tiempo en rango terapéutico.
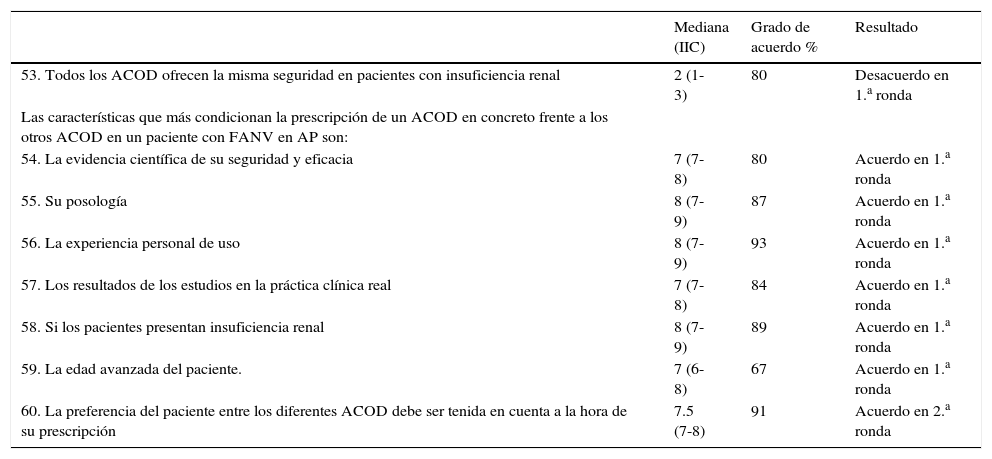
Resultados del bloque IV: uso de los diferentes ACOD en pacientes con FANV (8 ítems)
| Mediana (IIC) | Grado de acuerdo % | Resultado | |
|---|---|---|---|
| 53. Todos los ACOD ofrecen la misma seguridad en pacientes con insuficiencia renal | 2 (1-3) | 80 | Desacuerdo en 1.a ronda |
| Las características que más condicionan la prescripción de un ACOD en concreto frente a los otros ACOD en un paciente con FANV en AP son: | |||
| 54. La evidencia científica de su seguridad y eficacia | 7 (7-8) | 80 | Acuerdo en 1.a ronda |
| 55. Su posología | 8 (7-9) | 87 | Acuerdo en 1.a ronda |
| 56. La experiencia personal de uso | 8 (7-9) | 93 | Acuerdo en 1.a ronda |
| 57. Los resultados de los estudios en la práctica clínica real | 7 (7-8) | 84 | Acuerdo en 1.a ronda |
| 58. Si los pacientes presentan insuficiencia renal | 8 (7-9) | 89 | Acuerdo en 1.a ronda |
| 59. La edad avanzada del paciente. | 7 (6-8) | 67 | Acuerdo en 1.a ronda |
| 60. La preferencia del paciente entre los diferentes ACOD debe ser tenida en cuenta a la hora de su prescripción | 7.5 (7-8) | 91 | Acuerdo en 2.a ronda |
ACOD: anticoagulantes orales de acción directa; AP: atención primaria; FANV: fibrilación auricular no valvular; IIC: intervalo intercuartílico.
En el primer bloque (situación actual del manejo de anticoagulantes en FANV), se alcanzó consenso en 14 de los 27 ítems evaluados (51,8%): 10 en el acuerdo y 4 en el desacuerdo. El bloque ii abordó el riesgo de sangrado asociado al uso de anticoagulantes orales, con consenso en 4 de los 11 ítems (36,4%), 3 en el acuerdo y uno en el desacuerdo. El tercer bloque comparaba el uso de ACOD y AVK en pacientes con FANV. Hubo consenso en 11 de los 14 ítems (78,5%, 10 en el acuerdo y uno en el desacuerdo). El bloque IV evaluaba el uso de los diferentes ACOD en FANV, con consenso en los 8 ítems planteados (100%): 7 en el acuerdo y uno en el desacuerdo.
Al terminar las 2 rondas de evaluación, hubo consenso en 37 de los 60 ítems del cuestionario (62%): 30 en el acuerdo y 7 en el desacuerdo. Los ítems consensuados más relevantes se resumen en un decálogo de recomendaciones (tabla 5).
Decálogo de recomendaciones para el uso de anticoagulantes orales en pacientes con fibrilación auricular no valvular (FANV)
| 1. El control de la anticoagulación de los pacientes con FANV en España debe ser llevado a cabo por un equipo multidisciplinar que incluya médicos de AP |
| 2. Un 35-40% de los pacientes con FANV reciben AVK pero no tienen la INR bien controlada. La práctica clínica habitual ante un paciente mal controlado durante ≥6 meses es cambiar de dosis de AVK, a pesar de que está indicado el cambio a un ACOD |
| 3. Las escalas más apropiadas para evaluar el riesgo tromboembólico en pacientes con FANV son CHA2DS2 y CHA2DS2-VASc. Las escalas de evaluación de riesgo de sangrado como HAS-BLED están infrautilizadas en AP |
| 4. Durante el manejo de pacientes con FANV anticoagulados con AVK en AP es frecuente que no se valore el TRT. El TRT debe ser un dato disponible de manera automática en la historia clínica electrónica de los pacientes tratados con AVK en AP |
| 5. En pacientes con FANV, el riesgo de hemorragia grave e intracraneal es menor con el uso de ACOD que con AVK. La ausencia de antídoto específico ante una hemorragia grave no debe ser una limitación para el uso de los ACOD |
| 6. El uso de ACOD aumenta la probabilidad de que el paciente esté bien anticoagulado respecto al uso de AVK. En España, hay un número apreciable de pacientes con FANV que podrían beneficiarse del tratamiento con ACOD pero que no lo reciben |
| 7. El acceso a la prescripción de ACOD por el médico de AP no es igual en todas las CC. AA. El uso de ACOD puede ser una medida coste-efectiva en determinados grupos de pacientes |
| 8. Algunas barreras importantes a la prescripción de ACOD en pacientes con FANV en AP son las barreras administrativas, un conocimiento insuficiente del perfil beneficio-riesgo por parte de los médicos de AP, la limitada experiencia de los médicos de AP en el uso de los ACOD, el precio de los ACOD y la inercia terapéutica |
| 9. Las características que más condicionan la prescripción de un tipo concreto de ACOD en un paciente con FANV en AP son la evidencia científica de su seguridad y eficacia, su posología, la experiencia personal de uso, los resultados de los estudios en la práctica clínica real, la edad avanzada del paciente y la presencia de insuficiencia renal. Se considera que no todos los ACOD ofrecen la misma seguridad en pacientes con insuficiencia renal |
| 10. La preferencia del paciente entre ACOD y AVK y entre los diferentes ACOD debe ser tenida en cuenta a la hora de prescribir la medicación anticoagulante |
ACOD, anticoagulantes orales de acción directa; AP, atención primaria; AVK, anticoagulantes orales antagonistas de la vitamina K; CC. AA, Comunidades Autónomas; FANV, fibrilación auricular no valvular; INR, razón internacional normalizada; TRT, tiempo en rango terapéutico.
El grado de consenso final del estudio ACTUA alcanzó el 62% (37/60) de los ítems. Esta cifra es inferior a los niveles de consenso habituales en estudios tipo Delphi21,22. Esto indica que existe gran heterogeneidad en el abordaje del tratamiento anticoagulante en pacientes con FANV en España y que es necesario homogeneizar criterios sobre el uso de estas medicaciones.
En el primer ítem del bloque I las respuestas mostraron una gran dispersión sin alcanzar consenso. Puede deberse a disparidad real de opiniones o a un enfoque variable de esta pregunta por parte de los panelistas. El panel sí consensuó que el control de la anticoagulación de estos pacientes debe llevarse a cabo por equipos multidisciplinares que incluyan médicos de AP. Aunque no se alcanzó consenso, un porcentaje elevado de panelistas opinaba que hay una proporción apreciable de pacientes con FANV que no reciben tratamiento anticoagulante a pesar de tener indicación y que otros reciben tratamiento antiagregante aunque la indicación sea administrarles anticoagulantes. Que una proporción apreciable de pacientes con FANV y riesgo tromboembólico alto no reciba anticoagulantes probablemente está ligado a la complejidad inherente al tratamiento con AVK, a la necesidad de monitorización exhaustiva del INR o a cierto temor a posibles complicaciones que limitan su uso23. Es posible que la aparición de los ACOD vaya ligada a un aumento de la prescripción de anticoagulación en estos pacientes, al no requerir de monitorización y tener un uso clínico más sencillo1.
Los panelistas concluyeron que hay un deficiente control de la anticoagulación ligado a niveles inapropiados de INR en el 35-40% de los pacientes que reciben AVK. Estas cifras han sido corroboradas recientemente en 3 estudios realizados en España en AP y cardiología15–17,24. Los panelistas concluyeron que la práctica más habitual en AP para pacientes mal controlados con AVK tras 6 meses de tratamiento es cambiar de dosis de AVK, a pesar de que la recomendación del Informe de Posicionamiento Terapéutico (IPT) del Ministerio de Sanidad para esta situación es cambiar a un ACOD25. Esto también se ve influido por el hecho de que cada comunidad autónoma tiene normas propias. Las guías clínicas recomiendan cambiar de un AVK a un ACOD en esta situación, ya que los ACOD son al menos tan efectivos como los AVK en prevención de ictus en FANV, tienen menor riesgo de hemorragia grave e intracraneal, no precisan de controles periódicos y tienen menos interacciones1,9,24,26–29. En España, un estudio reciente con 1.290 pacientes con FANV y anticoagulación oral mostró que solo el 22,9% tomaba ACOD frente a un 77,1% que recibía AVK, a pesar de que los ACOD estaban indicados en un porcentaje mayor de pacientes14. Estas cifras resaltan las discrepancias entre las recomendaciones y la práctica habitual. Igualmente, los panelistas consensuaron que en el manejo de pacientes con AVK en AP es frecuente que no se valore el TRT y que, además, este dato debería ser fácilmente accesible en la historia clínica electrónica de los pacientes. Un TRT ≥ 70% es necesario para que el tratamiento con AVK sea lo más eficaz y seguro posible, pero numerosos estudios indican que este TRT no suele alcanzarse, lo que cuestiona la eficacia del tratamiento con AVK en esos pacientes15–17,30. Se consensuó que ambas escalas CHA2DS2 y CHA2DS2-VASc son apropiadas para valorar el riesgo tromboembólico, que la escala HAS-BLED está infrautilizada y que la escala SAMe-TT2R2 no se usa habitualmente en AP. Las guías clínicas recomiendan el uso de escalas de estimación de riesgo tromboembólico y hemorrágico en la valoración inicial del paciente antes de decidir si el tratamiento anticoagulante está indicado y cómo implementarlo1. Estos datos señalan que el uso de estas escalas debe extenderse más en AP para optimizar el tratamiento anticoagulante en FANV.
Existió un consenso claro sobre que el uso de ACOD aumenta la probabilidad de que el paciente esté bien anticoagulado frente al uso de AVK y disminuye el riesgo de hemorragia grave e intracraneal (bloque II). Además, se consensuó que la ausencia de antídoto específico ante una hemorragia grave en un paciente que recibe ACOD no debe ser una limitación para su uso. Los estudios pivotales y de fase IV han refrendado que los ACOD tienen una eficacia igual o superior a los AVK10–13,29. Asimismo, los ACOD tienen el beneficio añadido de disminuir la incidencia de hemorragias intracraneales y están asociados a un mejor pronóstico en aquellos pacientes que las presentan23,29,31. Esto es muy relevante clínicamente, ya que la hemorragia intracraneal es la complicación más grave del tratamiento anticoagulante oral, con una mortalidad hospitalaria que alcanza el 42%31. Se ha cuestionado el uso de ACOD porque no se disponía de antídotos específicos para ellos. Sin embargo, ya existe un agente de reversión específico para dabigatrán y, para los otros ACOD: la investigación de posibles antídotos está muy avanzada32,33. Las guías clínicas corroboran que la ausencia de antídotos no debe condicionar la utilización de ACOD debido a su corta vida media1. Además, la existencia de antídoto en casos de hemorragia intracraneal asociada a AVK no va ligada a un mejor pronóstico, que sigue siendo mejor con ACOD31,34.
En el bloque III, los panelistas alcanzaron un consenso muy claro acerca de que un número apreciable de pacientes se podrían beneficiar del tratamiento con ACOD y, sin embargo, no lo reciben. Se consensuó que el porcentaje actual de pacientes que reciben ACOD en España, en torno al 20%, es inadecuado. Una vez más, este estudio muestra una disparidad entre la apreciación que los médicos de AP tienen de las ventajas de los ACOD sobre los AVK y el reconocimiento de su infrautilización, y lo que realmente sucede en la práctica. Existen varias razones para explicar esta situación. Los panelistas estuvieron de acuerdo en que los impedimentos más importantes a la prescripción de ACOD son las barreras administrativas, el conocimiento insuficiente de los beneficios y riesgos de los ACOD con una limitada experiencia de uso entre los médicos de AP, el precio y la inercia terapéutica. Aunque las barreras administrativas a la prescripción de ACOD existen y son variables dependiendo de cada comunidad autónoma, el IPT indica que, ante un inadecuado control de la anticoagulación con AVK durante 6 meses, debe valorarse cambiar el tratamiento a un ACOD25. Respecto al precio de los ACOD, varios estudios señalan la buena relación coste-efectividad de estas medicaciones, especialmente en pacientes con un pobre control del INR35–37.
En el último bloque, los panelistas estuvieron de acuerdo en que los factores que condicionan la prescripción de uno u otro ACOD son la evidencia científica de seguridad y eficacia, la posología, la experiencia personal de uso, los resultados de estudios en práctica clínica real, la edad avanzada del paciente y si los pacientes presentan insuficiencia renal. Se consensuó que no todos los ACOD ofrecen la misma seguridad en pacientes con insuficiencia renal. La valoración de la función renal es fundamental antes de prescribir ACOD, ya que todos tienen un componente de excreción renal, especialmente dabigatrán1,38. Los panelistas también consideraron que la preferencia del paciente entre ACOD y AVK y entre los diferentes ACOD debe ser tenida en cuenta a la hora de la prescripción.
Este estudio tiene las limitaciones inherentes a un estudio tipo Delphi: subjetividad ligada a las valoraciones personales de los panelistas y potencial sesgo en la selección del panel de expertos18. Una limitación adicional de este estudio es el número relativamente pequeño de panelistas participantes; sin embargo, todos ellos tenían experiencia en el uso de anticoagulantes orales en FANV. La fortaleza de este artículo reside en su capacidad de identificar las controversias y limitaciones que existen actualmente en el uso de anticoagulantes orales para el tratamiento de la FANV en España.
ConclusionesLos resultados del estudio ACTUA ponen de relevancia las controversias del uso de anticoagulantes orales en el tratamiento de FANV en España, incluyendo la percepción de los médicos de un inadecuado control de la anticoagulación con AVK en muchos pacientes, la infrautilización de las escalas de riesgo tromboembólico y hemorrágico en FANV, la infrautilización de ACOD y las discrepancias entre las recomendaciones de las guías clínicas y de las administraciones sanitarias central o autonómicas con las prácticas habituales actuales en España. Este estudio ofrece aspectos clave para mejorar la calidad de la anticoagulación oral en la FANV en AP mediante la implementación de medidas que optimicen el manejo de los AVK, incluyendo un uso más extendido y rutinario del TRT, así como una mejora del uso de ACOD.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónEl estudio «Actuación en antiCoagulación, Tratamiento y Uso de ACOD en Atención Primaria» (ACTUA) ha sido financiado de manera no condicionada por Bayer Hispania S.L., que ha hecho posible la encuesta electrónica y las reuniones presenciales, así como las teleconferencias. Ningún empleado de Bayer ha participado en las discusiones del panel de expertos ni en la redacción del texto.
Conflicto de interesesTodos los autores se responsabilizan de la integridad de la obra en su conjunto y han dado su aprobación final a la versión publicada, siguiendo los criterios para la autoría de los manuscritos del Comité Internacional de Editores de Revistas Médicas (ICMJE).
Vivencio Barrios ha recibido honorarios como ponente o como consultor de Boehringer-Ingelheim, Bayer, Pfizer/BMS y Daichii-Sankyo. Carlos Escobar ha recibido honorarios como ponente o como consultor de Boehringer-Ingelheim, Bayer, Pfizer y Daichii-Sankyo. José M. Lobos ha recibido honorarios como ponente o como consultor de Boehringer-Ingelheim, Bayer, Pfizer y Daichii-Sankyo. José Polo ha recibido honorarios como ponente o como consultor de Boehringer-Ingelheim, Bayer, Pfizer y Daichii-Sankyo. Diego Vargas ha recibido honorarios como ponente o como consultor de Boehringer-Ingelheim, Bayer, Pfizer y Daichii-Sankyo.
Los autores agradecen su colaboración a todos los profesionales sanitarios de Atención Primaria que han colaborado respondiendo a las preguntas de este panel de expertos: Luis Fransi Galiana, Cristina Ortega Condes, Leovigildo Ginel Mendoza, Luis Miguel de la Morena González, Antonio Ortega Cabezas, José María Tirado Moliner, Fernando Albiñana Fernández, Francisco Javier Luque Olmedo, Vicente Gasull Molinera, Juan Carlos López Peral, María Begoña Goiria Bikandi, José Ramón Aragón Baliñas, Manuel Pedro Ayechu Redín, Armando Nevado Loro, José Francisco Javier Blanquer Gregori, María Victoria Fustero Fernández, Carmen Villar Vallano, Julio Cepello Navas, Mercè Roura Oliván, José Luis Palancar de la Torre, Teresa Gijón Conde, Remedios Vigara Madueño, Juan Carlos Hidalgo Santiago, José Ignacio Vicente Díez, Tomás Manuel Fernández Rodríguez, Cristóbal Navarrete Espinosa, Antonio Luis Horgue Baena, Juana María Molina Ramos, José Carlos Bastida Calvo, Francisco París Pallejà, Mariano de la Figurera, José Luis Pardo Franco, Elisenda Sant Arderiu, María Begoña Porrit Lueiro, Francisco Javier Bartolomé Resano, Juan Carlos Rodríguez Rodríguez, M.a José Gomara Martínez, Beatriz García Serrano-Jiménez, África García Roy, José Luis Carballo Albalate, Gabriel Coll de Tuero, Ignacio Jesús Sánchez Miró, José Félix Zuazagoitia Nubla e Ignacio Morón Merchante.
Los autores agradecen el soporte editorial en la redacción de este artículo a Nature Publishing Group, a Springer Healthcare y al Dr. Pablo Rivas y a la Dra. Paula Martín Vaquero.