Presentamos un caso clínico caracterizado por dolor inflamatorio en la pared torácica anterior, acompañado de pustulosis palmoplantar, que finalmente fue diagnosticado de síndrome SAPHO (acrónimo de sinovitis, acné, pustulosis, hiperostosis y osteítis). Este síndrome se encuentra entre el grupo de las espondiloartropatías seronegativas y el de las espondiloartritis indiferenciadas, y se caracteriza por sinovitis, acné, pustulosis palmoplantar, hiperostosis esternoclavicular y osteomielitis multifocal recidivante crónica. Recibe otros nombres como acroosteítis pustulosa, artropatía asociada al acné, hiperostosis esternocostoclavicular u osteomielitis multifocal crónica recurrente. Aunque su etiología y patogenia son desconocidas, se postulan 2 teorías: una que fuera causado por un patógeno de baja virulencia o un patógeno viral o bacteriano (como Propionibacterium acnés) que despertara una agresión autoinmune; la otra hipótesis sugerida encuadra al síndrome en las espondiloartropatías seronegativas.
En 1989 Kahn propuso 3 criterios diagnósticos para el SAPHO, revisados en 19941. Presentados individualmente posibilitan el diagnóstico: 1) Osteomielitis crónica multifocal recidivante (generalmente estéril, con o sin afectación cutánea y con o sin afectación del raquis); 2) Artritis aguda, subaguda o crónica con algunos de los siguientes: pustulosis palmoplantar, psoriasis pustulosa y acné grave; y 3) Cualquier osteítis estéril asociada a algunos de los siguientes: pustulosis palmoplantar, psoriasis pustulosa, psoriasis vulgar y acné grave. Su prevalencia es desconocida, se han descrito casos sobre todo en Japón, pero también en Francia, Italia, Alemania, España y Escandinavia. Predomina en mujeres de mediana edad2. Se ha visto mayor prevalencia de psoriasis en estos pacientes (existen formas especiales indistinguibles clínica e histológicamente como la pustulosis palmoplantar). También se describen casos asociados a enfermedad inflamatoria intestinal.
Nuestro caso se trata de un varón de 33 años sin antecedentes personales ni familiares de interés, a excepción de síndrome de WPW tratado con ablación, sin hábitos tóxicos y trabajador de la construcción. Su cuadro clínico comienza con una amigdalitis subaguda que asocia malestar general, cefalea, cervicalgia, artroosteitis esternoclavicular y acromioclavicular. Concuerda con el SAPHO, que muestra una clínica mixta (afectación articular y ósea). Presenta frecuentemente dolor en pared torácica anterior por inflamación de las articulaciones esternoclaviculares, manubrioesternales, costoesternales y costocondrales. Dado que predomina el tejido fibroso en estas articulaciones podemos hablar de entesopatía característica de las espondiloartritis. Puede presentarse afectación de columna, ilion y pubis (originando un síndrome sacroilíaco bilateral y alternante como en la espondilitis anquilosante), huesos largos y la mandíbula2. Nuestro paciente, también presentó dactilitis en dedos de los pies bilateral y gonalgia izquierda. La artritis periférica es poco frecuente, pero pueden aparecer cuadros de poliartritis u oligoartritis3.
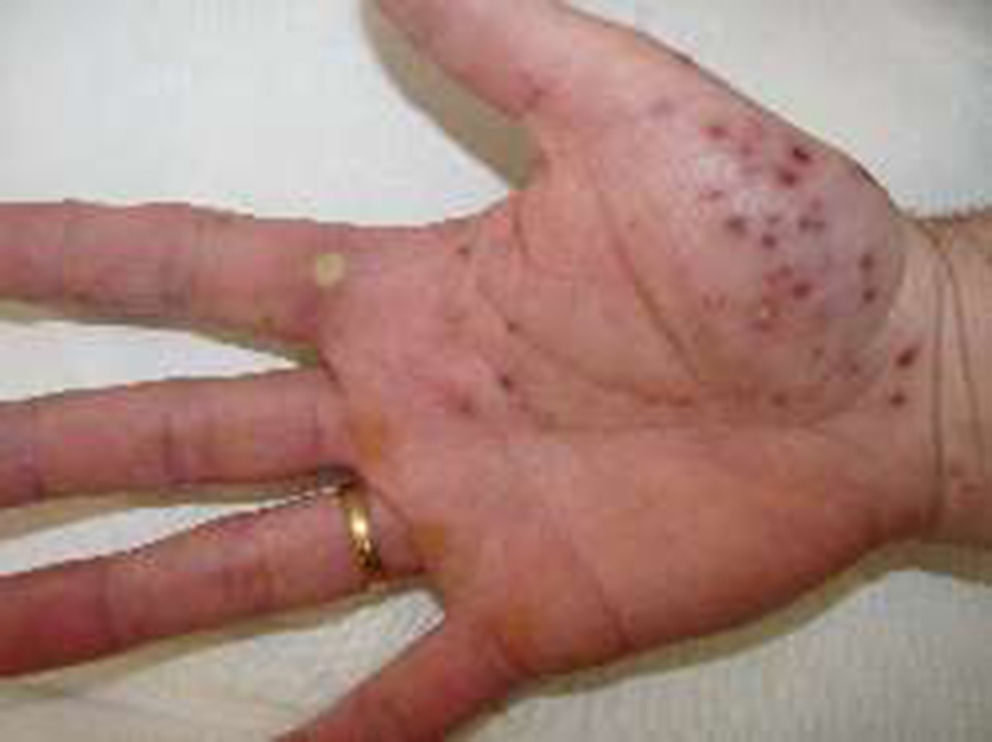
Por otro lado encontramos lesiones cutáneas, que pueden anticiparse o no a la afectación osteoarticular, y que consisten en pustulosis palmoplantar y acné. La pustuloisis compromete palmas y plantas, es de inicio abrupto y puede aparecer asociada a lesiones psoriasicas (tipo Barber). El acné puede ser conglobata, acné fulminans o hidradenitis supurativa. Nuestro paciente presentaba aftas orales, pustulosis exantemática aguda generalizada palmoplantar figura 1 y en miembros inferiores, sin afectación de la mucosa genital, ni otras lesiones cutáneas.
Si nos fijamos en las pruebas de laboratorio encontraremos una sedimentación eritrocitaria aumentada, elevación de los reactantes de fase aguda durante el brote, antígeno HLA-B27 positivo en un tercio de los casos y antígeno B5 también negativo en la mayoría de los casos4. Los inmunomarcadores de artritis reumatoide son similares a los de la población general. Nuestro paciente presentaba VSG 67, factor reumatoide positivo, HLA-B27 positivo y HLA-B5 negativo. El signo de patergia resultó negativo, así como serologías de virus hepatotropos y anticuerpos antinucleares. Existe controversia si se trata o no de una enfermedad ligada al HLA-B27. En algunos estudios se ha encontrado prevalencias aumentadas (hasta en un tercio de los casos), sin embargo otros estudios no han encontrado asociación significativa4. La prevalencia de HLA-B5 y FR no suele estar aumentada.
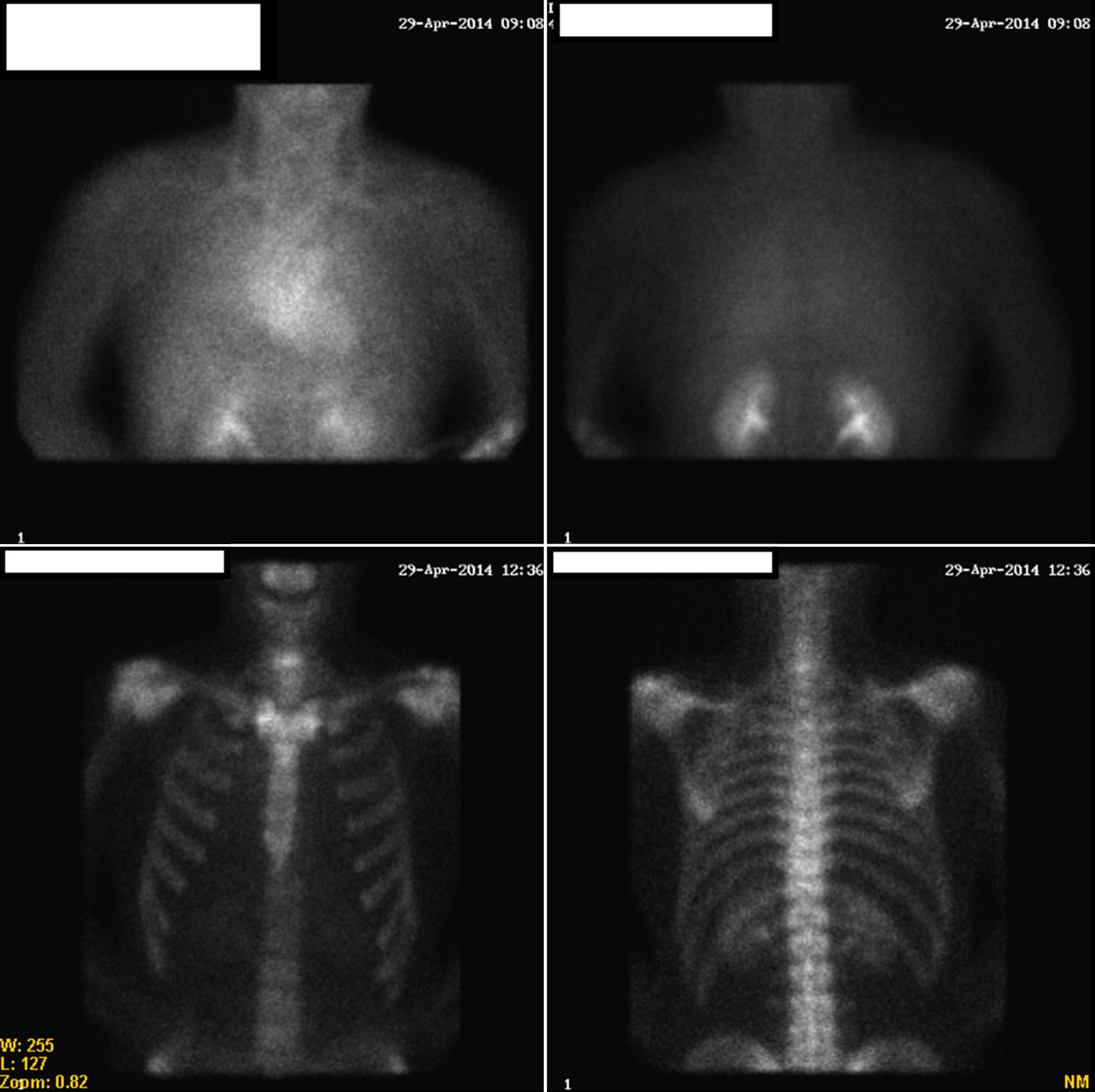
En cuanto a las pruebas de imagen, el síndrome SAPHO, la radiología convencional y la TAC pueden mostrar lesiones óseas osteoescleróticas, osteolíticas e hiperostósicas, sobre todo en articulaciones de la pared torácica anterior. Cuando se afecta el eje axial se pueden encontrar lesiones vertebrales osteoesclerosas y discitis aséptica, afectación asimétrica y frecuentemente unilateral de articulación sacroilíaca. La afectación periférica puede mostrar lesiones erosivas. La TAC y la radiografía de torax en nuestro paciente no aportaron información útil para el diagnóstico de SAPHO. La gammagrafía ósea permite evaluar la extensión de las lesiones óseas y es muy característica la captación del trazador en la región esternal. En nuestro caso mostró hallazgos de enfermedad poliarticular con afectación más evidente a nivel de articulaciones esternoclaviculares, hombros y sacroilíacas (fig. 2). La gammagrafía ósea resultó definitoria, ya que el diagnóstico es clínico-radiológico.
Aunque en nuestro caso no se realizó biopsia, la anatomía patológica de las lesiones cutáneas suele presentar abundantes células mononucleadas y ocasionalmente se aísla Propionibacterium acnés, que se ha cultivado de muestras de biopsias óseas y en ocasiones de otros sitios3.
En nuestro caso, el primer diagnóstico diferencial fue varicela, síndrome de Bechet (por las aftas orales) o síndrome de Reiter (por el antecedente infeccioso). Otros posibles son osteomielitis, Paget óseo, espondilodiscitis, sacroileitis, polimialgia reumática5. La afectación cutánea apoyó la hipótesis sindrómica del SAPHO.
En cuanto a la evolución y el tratamiento es una enfermedad crónica que cursa en brotes. El pronóstico a largo plazo es bueno y no suele asociarse a complicaciones severas o invalidantes. Dado el escaso número de pacientes, el tratamiento no está estandarizado. Existen casos publicados de éxito terapéutico en pacientes tratados con AINE y corticoesteroides sistémicos, a los que se añade metrotexato oral o subcutáneo6 u otros FAME (fármacos modificadores de la enfermedad). También se ha tratado combinando metrotexato con fármacos anti-TNF-alfa (adalimumab, infliximab, etanercept, golimumab). Algunos estudios han mostrado un empeoramiento de las lesiones cutáneas con el inicio de estos fármacos6. Otros fármacos usados son antibióticos del tipo tetraciclinas y bifosfonatos (pamidronato o zalendronato)7.
El tratamiento inicial se realizó con AINE, corticoides orales y sulfasalazina vía oral 500mg/12h que no logró controlar la actividad de la enfermedad, por lo que se inició tratamiento con metrotexato oral y posteriormente subcutaneo (sc) con dosis de 25mg semanal. Tampoco resultó suficiente, por lo que al año del comienzo se añadió al tratamiento fuera de ficha técnica un fármaco biológico anti-TNF-alfa. Inicialmente con etanercept sc 50mg semanal más isoniacida pues la prueba del Mantoux resultó positiva. Tras 5 ciclos de tratamiento se cesa por persistir dolor articular inflamatorio que asocia rigidez y limitación en las actividades instrumentales de la vida diaria. Sin embargo, se objetiva normalización de los parámetros analíticos de actividad inflamatoria. Se inicia adalimumab 40mg sc semanal, que logra un peor control clínico y analítico por lo que a los 2 años de tratamiento con este segundo fármaco biológico se inicia tratamiento con golimumab 50mg sc mensual. A los 4 meses de tratamiento, los reactantes de fase aguda se muestran normales y se objetiva mejoría en las lesiones cutáneas.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.