A pesar de su alta prevalencia, los trastornos mentales son con frecuencia infradiagnosticados.
ObjetivoConocer la magnitud del infradiagnóstico y las características relacionadas con el mismo.
MetodologíaEstudio descriptivo transversal realizado en Lanzarote (2011) sobre 310 pacientes elegidos mediante muestreo aleatorizado por conglomerados. Se empleó un cuestionario autocumplimentado que contenía el «General Health Questionnaire-28» y la entrevista estructurada «Mini International Neuropsychiatric Interview» para confirmar el diagnóstico de trastorno mental. También se recogieron los diagnósticos actuales registrados por el médico de familia en la historia clínica electrónica DRAGO-AP.
ResultadosDe 75 pacientes detectados con la entrevista, 14 tenían recogido el diagnóstico en la historia clínica: 18,67% (sensibilidad=0,19; IC 95%:0,09-0,28). El valor predictivo positivo del registro de historias clínicas fue de 0,56.
Con respecto a la sensibilidad, solo el «número de visitas realizadas al centro de salud los últimos 3 meses» fue significativamente superior en el grupo de pacientes con algún trastorno mental que fueron también diagnosticados en la historia clínica (5 vs. 2,77; p=0,002).
ConclusionesExiste un importante infradiagnóstico de los trastornos mentales en nuestro medio. El mayor número de visitas al centro de salud facilita dicho diagnóstico.
Despite its high prevalence, mental disorders are often underdiagnosed.
ObjectiveTo determine the magnitude of the underdiagnosis mental disorders and its associated characteristics.
MethodologyA descriptive cross-sectional study performed in Lanzarote (2011) on 310 patients selected by cluster random sampling. A self-completed questionnaire was used that contained the General Health Questionnaire-28, as well as structured interview using the Mini International Neuropsychiatric Interview to confirm the diagnosis of mental disorder. The current diagnosis registered in the DRAGO-AP electronic medical record was also recorded.
ResultsOf the 75 patients detected with the interview, 14 (18.67%) had a diagnosis recorded in the medical record (sensitivity=0.19; IC 95% CI; 0.09-28). The positive predictive value of being in the medical record was 0.56.
With respect to sensitivity, only the “number of visits made to the health centre in the last 3 months” was significantly higher in the group of patients also with a diagnosis of any mental disorder in the medical record (5 vs. 2.77; p=.002).
ConclusionsThere is an important underdiagnosis of the mental disorders in our environment. More visits to the health centre are associated with this diagnosis.
Los trastornos mentales tienen una alta prevalencia en los países occidentales1–6, si bien en los diferentes estudios nacionales e internacionales, esta varía en función no solo del instrumento de medida empleado, sino también de si el estudio se ha desarrollado en una fase, mediante el empleo de un cuestionario de screening, o en dos fases, cuando al screening le sigue un entrevista estructurada. Así los estudios desarrollados en una fase suelen tener unas prevalencias más elevadas (40-50%) que los desarrollados en dos fases (20-30%). A pesar de ello los trastornos mentales son con frecuencia infradiagnosticados.
Los trastornos mentales generan un coste económico importante7 que, sin duda alguna, se agrava con el infradiagnóstico. Los factores que se relacionan con el problema del infradiagnóstico de los trastornos mentales son múltiples. Estos estarían relacionados con características de los pacientes, del profesional o con la propia organización del sistema de salud, siendo con frecuencia un conjunto de factores de diferentes tipos los que confluyen para dificultar el correcto diagnóstico de los problemas relacionados con la salud mental.
Para mejorar la salud mental de la población, es condición necesaria, aunque no suficiente, diagnosticar correctamente los problemas mentales. Aquellas personas afectas de un trastorno mental difícilmente pueden mejorar si no son reconocidas previamente. Por ello es necesario reconocer qué circunstancias se relacionan con el problema del infradiagnóstico para poder poner en práctica aquellas medidas que contribuirían a atenuar dicho problema.
Por ello hemos desarrollado el presente trabajo con el objetivo principal de conocer la magnitud del infradiagnóstico en atención primaria. Así mismo nos hemos planteado el objetivo de conocer las características relacionadas con los pacientes que se asociarían con la capacidad del médico de familia de reconocer o no los trastornos mentales.
Sujetos y métodosEl estudio fue realizado en el año 2011 en la isla de Lanzarote. Se trata de un estudio descriptivo transversal realizado sobre una muestra de 310 pacientes, procedentes de otro estudio, elegidos mediante muestreo aleatorizado por conglomerados, de forma que cada uno de los conglomerados estaban constituidos por todos aquellos pacientes adscritos a cada uno de los médicos de familia. El número de conglomerados elegidos fue de 8. Para la determinación del tamaño muestral se consideró una prevalencia estimada de trastornos mentales de un 25%, una precisión en la estimación del 5% y un error alfa del 5%. Se estimó en un 10% el porcentaje de «no respuestas», por lo que el tamaño muestral determinado fue de 320. De estos, 10 declinaron participar en el estudio, por lo que finalmente la muestra estuvo constituida por 310 personas.
A los pacientes se les aplicó un cuestionario autocumplimentado y, posteriormente, una entrevista estructurada.
Los pacientes elegidos habían de tener entre 18 y 65 años de edad, estar adscritos a alguno de los cupos de Medicina de Familia de alguno de los centros de salud o consultorios periféricos de la isla. Del mismo se excluían a aquellos pacientes que rechazaban participar en el estudio o los que tuvieran algún tipo de problema (como los problemas idiomáticos) que les dificultaran participar en el mismo. A todos los pacientes se les informó del objetivo del estudio y se les pidió el consentimiento para participar en las dos fases del mismo: autocumplimentación del cuestionario y entrevista estructurada. En ninguno de los documentos empleados figuraban datos identificativos del paciente.
En el estudio se recogieron diferentes variables como las de tipo sociodemográfico: edad, sexo, estado civil (en dos categorías: casados, incluyendo a quienes viven en pareja sin estar casados, y los que no lo estuviesen), profesión según la clasificación nacional de ocupaciones constituida por nueve grupos8 (agrupada en dos categorías: un grupo constituido por «dirección de empresas y de administraciones públicas» y «técnicos y profesionales científicos e intelectuales», y otro constituido por el resto de categorías), situación laboral actual (en dos categorías según se estuviese o no en situación de incapacidad temporal/desempleo/jubilación), nacionalidad (para determinar si el paciente era inmigrante o no), y nivel cultural (agrupado en tres categorías: estudios primarios, secundarios o superiores).
Se utilizaron diferentes instrumentos de screening, incluidos en el cuestionario autocumplimentado. Entre los diferentes instrumentos utilizamos los siguientes:
- 1.
General Health Questionnaire9 en su versión de 28 ítems (GHQ-28). Cada uno de estos tiene cuatro posibles respuestas, progresivamente peores, a las que asigna los siguientes valores: 0, 0, 1, 1. La puntuación oscila entre 0 y 28. Considerabamos la existencia de un probable trastorno mental cuando la puntuación obtenida con el GHQ-28 era superior a 4.
- 2.
APGAR familiar,10 que se compone de 5 ítems con tres respuestas posibles para cada uno de ellos que puntúan entre 0 y 2. La puntuación del cuestionario oscila entre 0 y 10, considerando a una familia como disfuncional cuando se obtenía una puntuación inferior a 7.
- 3.
Apoyo social funcional de Duke-UNC11 del cual se empleó la versión de 11 ítems, cada uno de los cuales admite cinco respuestas con puntuaciones entre 1 y 5, de forma que la puntuación mínima del cuestonario era de 11 y la máxima 55. Se consideró que el apoyo social era bajo cuando la puntuación era inferior a 33.
- 4.
CAGE12 que está compuesto por cuatro ítems y su puntuación oscila entre 0 y 4. Este instrumento se empleó para determinar la existencia de abuso/dependencia de alcohol cuando la puntuación en el mismo era superior a 1.
- 5.
Escala de Reajuste Social de Holmes y Rahe13 que nos permitió determinar el índice de reajuste social que viene determinado mediante unidades de cambio vital (tanto mayor cuando más estresantes sean los acontecimientos vitales sufridos por el/la paciente en los últimos 12 meses). Esta escala contiene las 43 situaciones vitales más representativas, a cada una de las cuales se le adjudica un valor entre 11 y 100 unidades de cambio vital.
- 6.
EuroQol-5D14, que permitía obtener varios índices: a) perfil de estado de salud, determinado con los 5 ítems del cuestionario, cada uno de los cuales tiene tres niveles de gravedad codificados como 1,2 y 3, y que viene expresado en números de cinco dígitos que corresponden a cada una de las cinco dimensiones del mismo, y que iban del 11111 (el mejor perfil) al 33333 (el peor perfil); b) valor del estado de salud: que oscila entre 0 (el peor valor) y 1 (el mejor valor), obtenido a partir del cálculo en el que se consideran los valores de los 5 ítems del cuestionario combinado con diferentes coeficientes; y c) autopercepción del estado de salud: mediante el empleo de una escala visual analógica con valores entre 0 y 100 en el que 0 significa el peor estado de salud imaginable y 100, el mejor.
También se recogieron el número de visitas realizadas al centro de salud en los últimos tres meses. A los pacientes con probable trastorno mental, determinado mediante el GHQ-28, se les entrevistó con la entrevista estructurada Mini International Neuropsychiatric Interview (MINI)15 con el fin de confirmar el diagnóstico de trastorno mental. Se consideró la existencia de un trastorno mental si en la MINI se cumplían todos los criterios de alguno de los módulos de la misma, cada uno de los cuales se corresponde con una categoría diagnóstica.
Por último, se recogieron los diagnósticos de trastornos mentales actuales registrados por parte del médico de familia en la historia clínica electrónica DRAGO-AP (HC-DRAGO-AP) de los pacientes de la muestra en el momento de consultarla.
El estudio se realizó en dos fases. En una primera fase se recogieron, mediante un cuestionario autoadministrado, todos los datos sociodemográficos así como todos los ítems de los instrumentos de screening más arriba mencionados, además del número de visitas realizadas al centro de salud en los tres últimos meses. En una segunda fase, se procedió a entrevistar mediante la MINI a los que hubieran puntuado por encima de 4 en el GHQ-28, siempre y cuando no hubiese transcurrido más de 15 días desde la entrega del cuestionario. Se recogieron también los diagnósticos de trastornos mentales recogidos en la historia clínica electrónica y que estuviesen activos en la fecha en que se realizó la entrevista estructurada.
Con respecto al análisis estadístico, se determinaron los porcentajes, con sus correspondientes intervalos de confianza del 95%, de diferentes estimadores. Se calcularon también la sensibilidad, especificidad y los valores predictivos de los registros de la historia clínica electrónica, respecto a la entrevista estructurada (gold standard). Se empleó el paquete estadístico SPSS Statistics 12 y el EPIDAT 3.1.
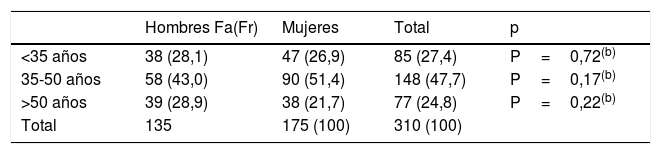
ResultadosLa muestra estaba constituida por 310 personas de las que 175 eran mujeres (56,5%) y 135, hombres (43,5%). La edad media corregida era de 42,62 años (DE: 11,3) sin diferencias significativas entre ambos sexos (43,03 años en los hombres frente a 42,31 en las mujeres, p=0,58). Tampoco existían diferencias estadísticamente significativas entre ambos sexos en cuanto a la distribución de la muestra por grupos de edad (tabla 1).
Distribución de la muestra por grupo de edad y género
| Hombres Fa(Fr) | Mujeres | Total | p | |
|---|---|---|---|---|
| <35 años | 38 (28,1) | 47 (26,9) | 85 (27,4) | P=0,72(b) |
| 35-50 años | 58 (43,0) | 90 (51,4) | 148 (47,7) | P=0,17(b) |
| >50 años | 39 (28,9) | 38 (21,7) | 77 (24,8) | P=0,22(b) |
| Total | 135 | 175 (100) | 310 (100) |
Fa:frecuencia absoluta; Fr:frecuencia relativa; p: grado de significación.
b: no significativo.
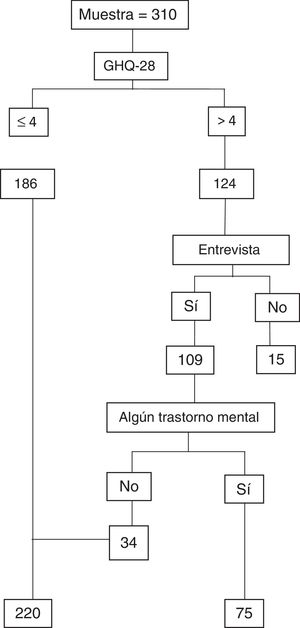
De las 310 personas de la muestra, 124 (40%; IC95%: 34,4-45,6) obtuvieron una puntuación superior a 4 en el GHQ-28. De las 175 mujeres, 86 obtuvieron una puntuación superior a 4 (49,1%; IC 95%: 41,5-56,8), mientras que en los hombres fueron 38 (28,1%; IC95%: 20,2-36,1). Las diferencias observadas entre ambos sexos fueron significativas (p< 0,0005).
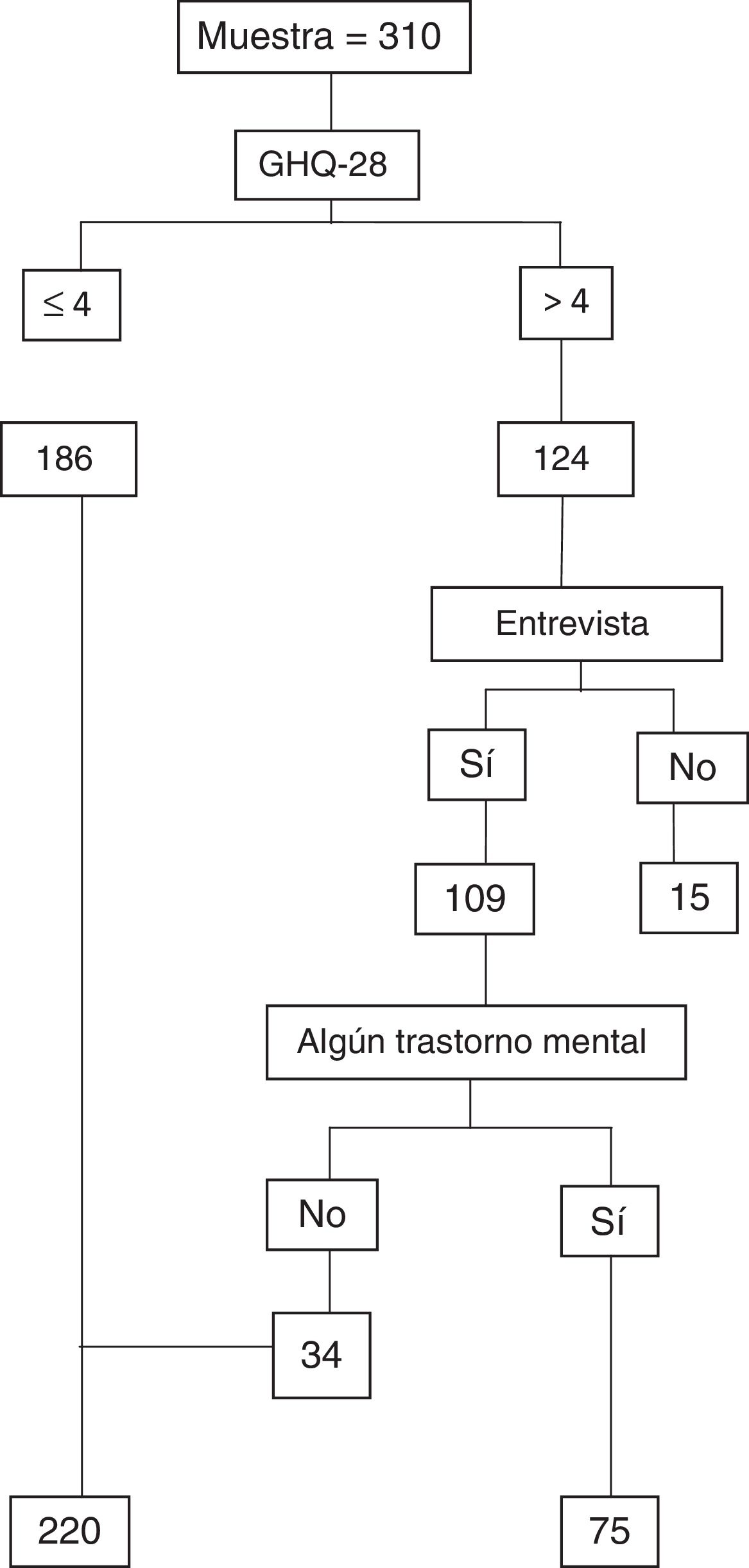
De las 124 personas que dieron positivo en el GHQ-28, no pudieron ser entrevistadas 15 (10 mujeres y 5 hombres), por no haber podido ser localizadas antes de los 15 días posteriores a la entrega del GHQ-28. Por lo tanto el número total de personas entrevistadas fue de 109. De estas, 75 (56 mujeres y 19 hombres) presentaron algún trastorno mental según la entrevista MINI. Los restantes 220 pacientes estaban constituidos por aquellos que tuvieron una puntuación inferior o igual a 4 en el GHQ-28 (186) y los que, tras la aplicación de la entrevista estructurada, no presentaron ningún trastorno mental (34) (fig. 1).
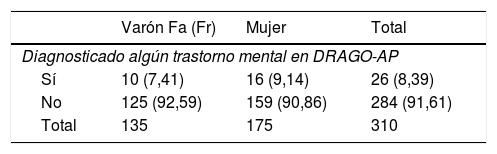
Por otro lado, en la historia clínica electrónica DRAGO-AP, 26 pacientes, de los 310 de la muestra, tenían registrado algún trastorno mental activo, lo que supuso una prevalencia diagnóstica del 8,39% (IC 95%: 5,14-11,63). De estos, 16 eran mujeres, lo que representaba una prevalencia en el sexo femenino del 9,14% (IC 95%: 4,59-13,70). Entre los varones había 10 con algún diagnóstico de trastorno mental registrado y, por lo tanto, una prevalencia del 7,41% (IC 95%: 2,62-12,20) (tabla 2). Un paciente con GHQ-28 positivo de los 26 que tenían registrado algún trastorno mental en la historia clínica Drago-AP, no pudo ser entrevistado.
De los 75 pacientes con algún diagnóstico en la entrevista MINI, 14 (18,67%, IC 95%: 9,18-28,15) tenían a su vez registrado en la historia clínica algún trastorno mental. De los 220 pacientes con GHQ-28 negativo (≤ 4) o con GHQ-28 positivo (> 4) y entrevista negativa, 11 tenían algún diagnóstico registrado en la historia clínica, lo que supone el 4,98% (IC 95%: 1,88-8,07) (tabla 3).
En la tabla 4 se recoge la capacidad del médico de familia para detectar trastornos mentales. En ella observamos que la sensibilidad es del 0,186; es decir, que el médico de familia diagnosticaría algún trastorno mental en el 18,6% de los que lo padecen realmente. El valor predictivo para positivos es de 0,56; es decir, cuando el médico de familia emite un diagnóstico de un trastorno mental, en el 56% el diagnóstico es correcto. Por otro lado, el valor predictivo para negativos es de 0,756; es decir, el 75,6% de los casos sanos, sin trastorno mental, son clasificados correctamente como tales por el médico de familia. La razón de verosimilitud para positivos es de 3,72; es decir, la probabilidad de que un médico de familia diagnostique un trastorno mental en un paciente realmente afecto de dicho trastorno, es 3,72 veces mayor a que lo diagnostique en una persona sana.
Capacidad del médico de familia para detectar trastornos mentales
| Sensibilidad | S=1475=0,186 |
| Especificidad | E=209220=0,95 |
| Valor predictivo positivo | VPP=1425=0,56 |
| Valor predictivo negativo | VPN=209270=0,774 |
| Valor predictivo global | VPG=223295=0,756 |
| Razón de verosimilitud para positivos | RV+=0,1860,05=3,72 |
| Razón de verosimilitud para negativos | RV−=0,1840,95=0,857 |
Respecto a los 75 pacientes con diagnóstico en la entrevista MINI, la media de edad de los 14 pacientes que tenían registrado el diagnóstico en la HC-DRAGO-AP no fue significativamente diferente de los 61 sin diagnóstico registrado (44,4 años en ambos grupos).
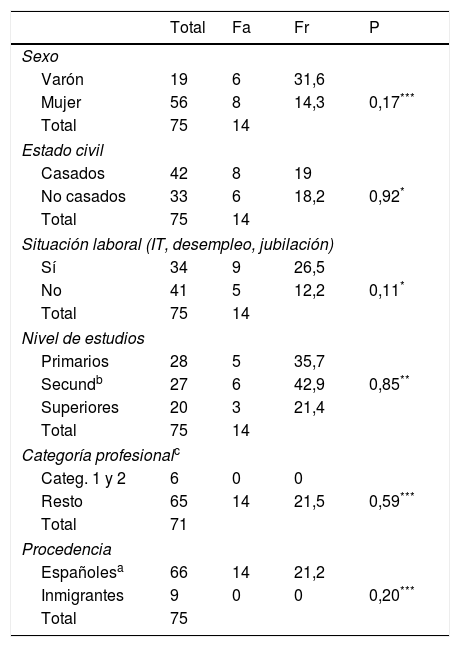
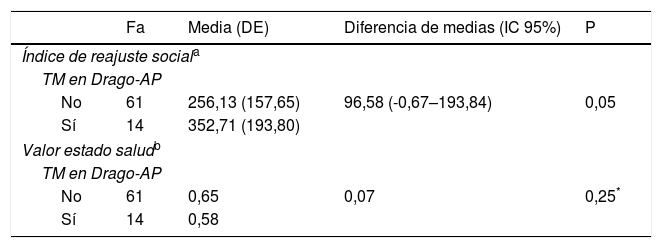
Ninguna de las variables sociodemográficas se asoció de forma significativa con la sensibilidad (tabla 5). El índice de reajuste social de los pacientes con trastorno mental y con diagnóstico registrado en la HC-DRAGO-AP fue superior a los pacientes con trastorno mental y que no tenían registrado ningún trastorno mental (352,71 vs. 256,13) aunque las diferencias observadas (96,58; IC95%:(-0,67–193,84) estuvieron en el límite de significación estadística (p=0,05). Tampoco fueron significativas las diferencias observadas en el valor del estado de salud entre ambos grupos (0,58 vs. 0,65; p=0,25) (tabla 6).
Relación entre diferentes variables sociodemográficas y la sensibilidad del médico de familia para el diagnóstico de TM según registro de la historia clínica electrónica
| Total | Fa | Fr | P | |
|---|---|---|---|---|
| Sexo | ||||
| Varón | 19 | 6 | 31,6 | |
| Mujer | 56 | 8 | 14,3 | 0,17*** |
| Total | 75 | 14 | ||
| Estado civil | ||||
| Casados | 42 | 8 | 19 | |
| No casados | 33 | 6 | 18,2 | 0,92* |
| Total | 75 | 14 | ||
| Situación laboral (IT, desempleo, jubilación) | ||||
| Sí | 34 | 9 | 26,5 | |
| No | 41 | 5 | 12,2 | 0,11* |
| Total | 75 | 14 | ||
| Nivel de estudios | ||||
| Primarios | 28 | 5 | 35,7 | |
| Secundb | 27 | 6 | 42,9 | 0,85** |
| Superiores | 20 | 3 | 21,4 | |
| Total | 75 | 14 | ||
| Categoría profesionalc | ||||
| Categ. 1 y 2 | 6 | 0 | 0 | |
| Resto | 65 | 14 | 21,5 | 0,59*** |
| Total | 71 | |||
| Procedencia | ||||
| Españolesa | 66 | 14 | 21,2 | |
| Inmigrantes | 9 | 0 | 0 | 0,20*** |
| Total | 75 | |||
IT: incapacidad transitoria; Fa: frecuencia absoluta; Fr: frecuencia relativa (porcentajes); P: grado de significación.
Relación entre el estrés social y estado de salud del paciente con la sensibilidad para el diagnóstico de trastornos mentales según registro de la historia clínica electrónica
| Fa | Media (DE) | Diferencia de medias (IC 95%) | P | |
|---|---|---|---|---|
| Índice de reajuste sociala | ||||
| TM en Drago-AP | ||||
| No | 61 | 256,13 (157,65) | 96,58 (-0,67–193,84) | 0,05 |
| Sí | 14 | 352,71 (193,80) | ||
| Valor estado saludb | ||||
| TM en Drago-AP | ||||
| No | 61 | 0,65 | 0,07 | 0,25* |
| Sí | 14 | 0,58 | ||
DE: desviación estándar; Fa: frecuencia absoluta; IC: intervalo de confianza; P: grado de significación; TM: Trastornos Mentales.
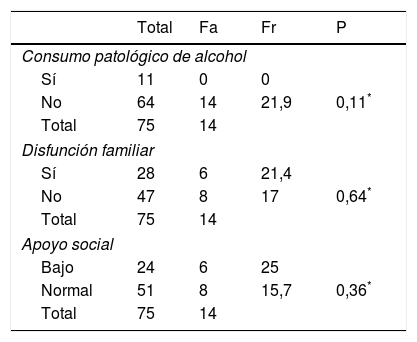
La sensibilidad tampoco se asoció de manera significativa con el consumo patológico de alcohol, la función familiar o el apoyo social (tabla 7).
Relación entre el consumo patológico de alcohol, disfunción familiar y apoyo social y la sensibilidad para el diagnóstico de trastornos mentales según registro de la historia clínica electrónica
| Total | Fa | Fr | P | |
|---|---|---|---|---|
| Consumo patológico de alcohol | ||||
| Sí | 11 | 0 | 0 | |
| No | 64 | 14 | 21,9 | 0,11* |
| Total | 75 | 14 | ||
| Disfunción familiar | ||||
| Sí | 28 | 6 | 21,4 | |
| No | 47 | 8 | 17 | 0,64* |
| Total | 75 | 14 | ||
| Apoyo social | ||||
| Bajo | 24 | 6 | 25 | |
| Normal | 51 | 8 | 15,7 | 0,36* |
| Total | 75 | 14 | ||
Fa: frecuencia absoluta; Fr: frecuencia relativa (porcentajes); P: grado de significación.
Sin embargo, el número de visitas realizadas al centro de salud los últimos 3 meses fue significativamente superior en los pacientes con trastorno mental que sí tenían el diagnóstico registrado en la HC-DRAGO-AP (5 vs. 2,77; p=0,002) (tabla 8).
Relación entre la frecuentación y la sensibilidad para el diagnóstico de trastorno mental según registro de la historia clínica electrónica
| Fa | Media (DE) | Diferencia de medias (IC 95%) | P | ||
|---|---|---|---|---|---|
| Número de visitas al CS | |||||
| TM en Drago-AP | No | 57 | 2,77 | 2,2 | 0,002* |
| Sí | 14 | 5 | |||
Fa: frecuencia absoluta; P: grado de significación; DE: desviación estándar; IC: Intervalo de confianza; CS: centro de salud; TM: trastornos mentales.
Hay una serie de limitaciones en el presente estudio que es necesario conocer. La primera limitación podría venir determinada por el propio empleo de GHQ-28 como herramienta de screening. En concreto, los falsos negativos, resultado del uso de dicho instrumento, no serían entrevistados y por lo tanto podría suceder que alguno tuviese realmente un trastorno mental, que además podría estar incluido entre los registrados por el médico de familia en la HC-DRAGO y por lo tanto ser incorporados entre los falsos positivos de nuestro estudio. Sin embargo nosotros hemos tratado de atenuar dicho error utilizando un punto de corte bajo en el GHQ-28.
En segundo lugar, hay que tener en cuenta que el patrón oro o criterio de verdad utilizado por nosotros fue la MINI. Sin embargo, esta entrevista estructurada tiene también una determinada sensibilidad y especificidad para detectar los trastornos mentales. Eventualmente podría suceder que algún trastorno mental diagnosticado correctamente por el médico de familia sea considerado falso positivo al ser positivo el GHQ-28 pero no ser detectado por la MINI o, a la inversa, que algún paciente correctamente «no diagnosticado» de trastorno mental sea positivo con el GHQ-28 y con la MINI y ser considerado erróneamente como falso negativo.
Del resultado de comparar la prevalencia registrada en la histórica clínica DRAGO-AP con la prevalencia obtenida en este estudio, tras el empleo de la entrevista estructurada MINI, se deduce que existe un infradiagnóstico de los trastornos mentales en nuestro medio. En concreto, solo se diagnosticarían uno de cada cinco pacientes con trastorno mental. Sin embargo, hemos de tener en cuenta que el paciente afecto de algún trastorno mental que acude al centro de salud, puede hacerlo por un motivo diferente al de su trastorno mental, con lo que este pasaría desapercibido al no ser reconocido por el paciente como un problema de salud y por lo tanto no mencionarlo como motivo de consulta a su médico de familia. Otra cuestión diferente sería que el paciente acudiera manifestando síntomas físicos, que en realidad serían la somatización de un problema psicosocial. Así, en el trabajo de Ansseau et al.4 a pesar de que el 42,5% de la muestra presentaba un trastorno mental, solo el 5,4% acudieron a la consulta del médico general por un problema de salud mental. Por otro lado, en el estudio realizado por Spitzer et al.16 con el objetivo de evaluar la validez y utilidad del PRIME-MD, se observó que cerca de la mitad de los pacientes con algún diagnóstico de trastorno mental con este procedimiento no habían sido reconocidos como tales antes de dicha evaluación, e incluso determinó que se iniciara tratamiento en el 62% de esos pacientes con un diagnóstico con el PRIME-MD, pero sin reconocimiento previo por el médico de atención primaria.
Diferente de lo anterior sería la observación según la cual uno de cada veinte individuos sanos tendría un diagnóstico erróneo de trastorno mental (4,98%). Quizá esto se deba al hecho de etiquetar al paciente que por ejemplo presente cualquier síntoma aislado de nerviosismo, como persona con un trastorno de ansiedad, o ante el más mínimo síntoma de tristeza emitir el diagnóstico de episodio depresivo, es decir, considerar como problemas médicos lo que no son más que problemas personales o sociales. En este sentido, la persona con un problema personal o social, buscaría una respuesta a sus demandas no satisfechas y, al no obtenerla de los sectores encargados de proporcionarla, acudiría al sector sanitario. El sector sanitario aceptaría el problema y buscaría soluciones mediante la medicalización de esos problemas personales o sociales del paciente17. Por su parte, Moreno et al. señalan en su trabajo el importante porcentaje de médicos de familia que, al no usar criterios diagnósticos unificados, tendrían muchas probabilidades de cometer errores diagnósticos y, en consecuencia, en los tratamientos18. Errores a los que contribuyen sin duda alguna la presión asistencial a la que se ven sometidos los médicos de familia, agravada por el escaso tiempo que se destina a cada paciente y por el hecho de que se codifican todos los problemas de salud mediante el CIE-9 (viéndose el médico forzado a poner precipitadamente un diagnóstico basándose en dicho código) y no mediante la Clasificación Internacional de Atención Primaria), como sería lo lógico en el marco de la atención primaria de salud.
Otra observación que consideramos importante de este estudio es que cuando el médico de familia emite un diagnóstico de trastorno mental, en uno de cada dos casos el diagnóstico podría no ser correcto. Aún así, sería unas cuatro veces más probable que el médico de familia identifique en nuestro medio a un paciente con un trastorno mental como tal, a que lo diagnostique erróneamente en un paciente sano. Con respecto al correcto diagnóstico de los trastornos mentales por parte del médico de atención primaria, Matin-Jurado et al. hacen mención en su trabajo al bajo grado de acuerdo entre el diagnóstico emitido por el médico de atención primaria y el de los servicios de salud mental (índice de kappa=0,342), al menos en aquellos que son derivados al mismo, si bien, en estos no se diagnosticó trastorno mental alguno en el 5,1% de los pacientes19.
Basándonos en el modelo clásico de Goldberg y Huxley20,21, que permite ubicar la enfermedad mental en los distintos niveles de la atención sanitaria mediante un sistema de cinco niveles y cuatro filtros, el infradiagnóstico en atención primaria estaría condicionado por dos circunstancias: a) el enfermo no se reconoce como tal y permanece en el primer nivel (la comunidad), y por lo tanto no pasa el primer filtro; y b) el enfermo con un trastorno mental se reconoce como tal y pasa al segundo nivel que es la atención primaria, pero no es reconocido por el médico de familia (serían falsos negativos, sobre todo en los que presentan solo síntomas físicos), por lo que no pasa el segundo filtro y por lo tanto no llega al tercer nivel que sería el de pacientes en atención primaria con trastorno mental identificado.
El infradiagnóstico de los trastornos mentales también ha sido observado por diferentes autores. Higgins observó, en una revisión, que aproximadamente la mitad de los trastornos mentales no son reconocidos por el médico de atención primaria22. Uno de los factores sugeridos, relacionados con la baja detección de trastornos mentales en atención primaria, es la etnia. Sin embargo, los autores de un estudio realizado en atención primaria en el sudeste de Londres23, piensan que posiblemente la causa del infradiagnóstico en determinados grupos étnicos sea debido a que estas personas no están muy dispuestas a hablar con su médico de familia acerca de sus problemas psicológicos, probablemente relacionado con diferencias culturales respecto a las actitudes hacia los problemas de salud mental. En concreto fue este factor (la disposición a hablar con el médico sobre sus problemas psicológicos) el que se identificó en dicho estudio como el principal predictor de detección de trastornos mentales. Otros dos factores que se identificaron como predictores independientes para la detección de trastornos mentales fueron el sexo y el empleo (a favor de los desempleados frente a los que disponen de empleo a jornada completa). En la muestra de nuestro estudio también se observó una mayor prevalencia en los varones y en aquellos en situación de «incapacidad temporal/desempleo/jubilación», aunque debido al tamaño muestral las diferencias no fueron significativas.
En un estudio realizado en nuestro país24, el mejor predictor para el reconocimiento, por parte del médico de atención primaria, de los trastornos mentales fue la presencia de síntomas psíquicos. Otros predictores independientes en este estudio fueron también el sexo (masculino), además de haber acudido al médico de familia en los seis meses previos. En línea con esta última observación, estaría la asociación significativa observada por nosotros según la cual el mayor número de visitas realizadas al médico de familia aumentaría la probabilidad de que este detecte los trastornos mentales. Es razonable pensar que cuantas más veces acuda el paciente afecto de un trastorno mental, con quejas psíquicas o somáticas relacionadas con dicho trastorno mental, es tanto más probable que el médico de familia termine por identificar dicho problema.
Para resolver el problema del infradiagnóstico de los trastornos mentales, sería necesario poner en práctica múltiples acciones. Uno de los aspectos más importantes al que nos enfrentamos los médicos de atención primaria, es el escaso tiempo del que disponemos para dedicar a nuestros pacientes, problema este que habrían de solucionar los responsables de gestionar los recursos públicos. Por otro lado, no es correcto basar el diagnóstico de un trastorno mental en el simple uso de un cuestionario o escala, que no son otra cosa que herramientas de screening, por lo que es la entrevista clínica la que debe de utilizarse como instrumento diagnóstico fundamental25. Los trastorno mentales tienen un diagnóstico preciso que viene determinado por los criterios diagnósticos de cada uno de dichos problemas. El médico de familia puede y debe diagnósticar y tratar a la mayoría de los pacientes que consultan por problemas relacionados con la salud mental. Es por ello por lo que consideramos que el uso de entrevistas estructuradas o semiestructuradas contribuirían a mejorar la atención de los problemas de la salud mental, que tienen una elevada prevalencia en atención primaria. Otro aspecto importante que contribuiría a paliar el problema del infradiagnóstico, sería la formación en salud mental de los profesionales que permita conocer e identificar los distintos problemas de salud mental y, sobre todo, el adecuado uso de la farmacología en salud mental. Esto último es muy importante dado que en nuestro ámbito, la forma más habitual que tenemos de responder ante este tipo de problemas, es mediante el empleo de fármacos, cuyo mal uso contribuye a que este tipo de procesos se vuelvan crónicos y a elevar el gasto farmacéutico26.
Por otro lado, el infradiagnóstico de los problemas de salud mental en atención primaria mejoraría con el correcto uso de la historia clínica, en nuestro caso historia clínica electrónica. La historia clínica tiene una importancia fundamental en el ámbito de la atención primaria, donde está orientada por problemas de salud. El adecuado registro de los datos clínicos y asistenciales y el uso eficiente de los mismos facilitaría el correcto diagnóstico de los problemas de salud del paciente y, en consecuencia, la toma de decisiones clínicas. Además la historia clínica es un importante medio de comunicación entre los profesionales que podrían atender al paciente, de ahí también la gran importancia de un adecuado registro de la misma27.
Por último, queremos indicar que es fácil detectar un problema de salud en los hiperfrecuentadores. Sin embargo, el reto está en sospecharlo en aquellas personas que acuden pocas veces al centro de salud. Por otro lado, se hace necesario aguzar más la atención con las mujeres porque si bien en ellas son más prevalentes los trastornos mentales, también lo es el problema del infradiagnóstico.
Responsabilidades éticasLos autores declaran que este estudio obtuvo la autorización de la Gerencia de Servicios Sanitarios de Lanzarote, y se han seguido los procedimientos establecidos en el centro para el tratamiento de datos de los pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.