La sedación, como medida terapéutica utilizada en el ámbito de los Cuidados Paliativos, sigue presentando para muchos profesionales dificultad en su manejo e indicaciones. Es muy variada la bibliografía existente en este sentido, muchas veces exclusiva de los pacientes oncológicos. Nuestro objetivo es analizar las características de los pacientes atendidos por un Equipo de Soporte para Atención Domiciliaria que precisaron sedación frente a los no sedados, para determinar posibles factores condicionantes de la misma que puedan ayudar en la toma de decisiones.
MétodoEstudio analítico prospectivo realizado en el sector sanitario de Barbastro (Huesca) desde septiembre del año 2007 hasta febrero del año 2011. La población a estudio fueron los pacientes derivados al Equipo de Soporte para Atención Domiciliaria de Barbastro.
Variables principalesEdad, sexo, antecedentes médicos, síntomas, Barthel previo y actual, Karnofsky, cuidador principal, fármacos previos, fármacos tras intervención, sedación sí/no.
ResultadoRequirieron sedación el 16,6% (n=106) de los casos (N=638). Los pacientes sedados fueron más jóvenes, sin diferencias por sexo. Un 83% fueron oncológicos. La presencia de metástasis no mostró diferencias respecto a la necesidad de sedación. Los pacientes sedados presentaron un mayor declive funcional, determinado mediante un descenso en el índice de Barthel y un peor Karnofsky. Los pacientes sedados mostraron una mayor frecuencia de síntomas no controlados, con excepción de agitación psicomotriz, hecho determinado por las medicaciones usadas pre y postintervención.
ConclusionesLa presencia de enfermedad oncológica, con existencia de declive funcional marcado, clínica no controlada y necesidad de determinadas medicaciones para el control de la sintomatología pueden determinar la necesidad de sedación al final del proceso, por encima de otros factores como la comorbilidad del paciente.
Sedation, used as a therapeutic measure in the field of Palliative Care, continues to present difficulties for many professionals in its management and indications. Is varied existing literature in this regard, often exclusive cancer patients. Our objective is to analyse the characteristics of patients attended by a Home Care Support Team who required sedation compared to non-sedated patients, for possible determining factors for its use that could help in decision-making.
MethodA prospective analytical study conducted in Barbastro (Huesca) from September 2007 to February 2011. The study population are patients referred to the Home Care Support Team of Barbastro.
Main variablesAge, sex, medical history, symptoms, previous and current Barthel, Karnofsky, primary caregiver, previous drugs, drugs after intervention, sedation yes/no.
ResultsRequired sedation 16.6% (n=106) of the cases (N=638). Sedated patients were younger, with no differences in sex, and the large majority (83%) were oncology patients. The presence of metastases showed no differences in need for sedation. Sedated patients have an increased functional impairment, determined by Barthel index decreased and a worse Karnofsky. Sedated patients showed increased frequency of uncontrolled symptoms, except psychomotor agitation, a fact determined by the medications used pre- and post-intervention.
ConclusionsThe presence of neoplastic disease, marked with existence of functional decline, and uncontrolled clinical need for certain medications to control symptoms may determine the need for sedation at the end of the process, above other factors such as patient comorbidity.
Según De Graeff y Dean, los síntomas que más frecuentemente conllevan necesidad de sedación paliativa por la ausencia de respuesta a medidas convencionales son el delirio, la disnea, el dolor y los vómitos1. Es muy escasa la información existente acerca de la necesidad de sedación por síntomas psicológicos, aunque hay estudios donde la angustia psicológica o existencial estuvo presente en el 36% de las realizadas2.
Gómez Batiste afirma que la frecuencia del uso de sedación paliativa, así como de sus indicaciones son, en gran parte, indicadores de la calidad de la atención de personas en el final de la vida y del grado de desarrollo de los Cuidados Paliativos3. Además, se ha diferenciado claramente de la eutanasia4, considerándose una práctica médica normal y diferente de la misma5. En este sentido, y con la intención de unificar criterios y dar a conocer la técnica, la Asociación Europea de Cuidados Paliativos elaboró en el año 2009 una guía práctica de sedación paliativa en el paciente terminal6.
En una exhaustiva búsqueda bibliográfica realizada se revela que todavía son muchas las inconsistencias respecto a la prevalencia, el efecto de la sedación, el uso concomitante de alimentación y de fluidoterapia, el efecto posible sobre la supervivencia y el proceso decisorio7. Se han publicado trabajos en este sentido, aunque de manera descriptiva y retrospectiva, con muestras muy escasas y siendo el cáncer el diagnóstico principal8. La serie presentada por Peruselli et al. constata que un 25% de los pacientes en situación terminal atendidos en el domicilio fueron sedados, aunque con una enorme variabilidad (del 0 al 60%) debido más a los hábitos de los médicos que a las condiciones clínicas del paciente9.
Hay estudios que no revelan diferencias importantes en la supervivencia entre pacientes que no recibieron fármacos sedantes y los que los recibieron a diferentes dosis. Además, un análisis del empleo de sedación en las 48 últimas horas en un modelo de regresión múltiple para la predicción de supervivencia no mostró aumento significativo de la previsibilidad10. Posteriormente, otra publicación relata una supervivencia muy similar para pacientes sedados y no sedados11; otros evidencian la ausencia de impacto negativo sobre la supervivencia12. Obviamente, según afirman Maltoni et al. en un trabajo multicéntrico prospectivo, el método de estudio con nivel más alto de evidencia científica, como la ordenación aleatoria de pacientes candidatos a la sedación o a otras medidas, no puede ser usado en esta situación clínica13. De hecho, este estudio es el primero de cohortes, de manera que dividen a los pacientes en 2 grupos, sin evidenciarse acortamiento de la supervivencia en los pacientes que habían recibido sedación.
Otra cuestión de gran importancia es establecer cuándo es el momento adecuado para tomar esta decisión, generalmente en función de la situación clínica y funcional del paciente. Para autores como Romaní et al., la disminución del nivel de consciencia, la incapacidad para la ingesta y la presencia de alteraciones respiratorias, estertores y mala perfusión periférica se relacionan con la defunción en los 4 días siguientes, de forma que, cuando se presentan 2 o más de estos factores, aumenta el riesgo de fallecer en más de 3 veces14. Además de síntomas físicos, otros como ansiedad, agotamiento, pérdida de dignidad y angustia existencial son mencionados como síntomas refractarios en la decisión de comenzar una sedación paliativa15. La confusión, el déficit cognitivo, la imposibilidad de comunicación y el deterioro de la función motora se consideran propios de situaciones al final de la vida en pacientes neurológicos con enfermedad irreversible16. En este contexto presentamos nuestro estudio, realizado con el objetivo de identificar factores predictores de la necesidad de sedación.
Material y métodosSe trata de un estudio analítico prospectivo realizado en el sector sanitario de Barbastro (Huesca) desde septiembre del año 2007 hasta febrero del 2011. La población a estudio fueron todos los pacientes derivados al Equipo de Soporte para Atención Domiciliaria (ESAD) de Barbastro, ya sea desde Atención Primaria o desde otras especialidades. Fueron excluidos del estudio los pacientes que no se ajustaron a las características tipo de paciente susceptible de tratamiento y seguimiento por un ESAD, es decir, paciente crónico o con gran dependencia terminal o no terminal, oncológico o no oncológico. Las variables estudiadas fueron: edad, sexo, antecedentes médicos, motivo de derivación (oncológico, geriátrico), síntomas, Barthel previo al proceso que motiva la intervención y actual (en la primera visita), test de Pfeiffer y Karnofsky en la primera visita, fármacos previos, fármacos tras la intervención, sedación sí/no. Las variables continuas, de tendencia normal, se expresaron como media y desviación estándar y se compararon mediante el test de la t de Student. La distribución de las variables continuas se realizó mediante el test de Kolmogorov-Smirnov. En los casos de distribución no normal se expresaron como mediana y se emplearon test no paramétricos. Las variables categóricas se expresaron como porcentajes de la población a estudio y se compararon mediante el test de la χ2, aplicando la corrección de Fisher en los casos apropiados. En las pruebas no paramétricas para 2 muestras independientes se utilizaron el estadístico U de Mann-Whitney y la prueba de Kruskal-Wallis. Los cálculos se realizaron utilizando el paquete estadístico SPSS® 15.0.
ResultadosObtuvimos una muestra total de 638 casos, de los que precisaron sedación 106 (16,6%). La edad media de los pacientes sedados fue de 77,71±10,3 años, frente a 80,03±10,8 años en los no sedados (p<0,001). Respecto al sexo, un 49,1% de los pacientes sedados fueron hombres (n=52), mientras que en el grupo de no sedados fueron un 54,9% (n=292), sin diferencias en este aspecto.
Los pacientes sedados fueron derivados en un 50,9% (n=54) de los casos desde Atención Primaria, en un 34% desde especialidades hospitalarias (n=36) y un 15,1% provenían de otros orígenes (n=16). En el grupo de pacientes no sedados, la distribución fue de la siguiente manera: Atención Primaria 54,7% (n=291), otras especialidades 28,9% (n=154) y otros orígenes 16,4% (n=87), sin observarse diferencias.
El motivo de derivación de estos pacientes fue, en el grupo de los pacientes que precisaron sedación, oncológico en el 83% (n=88) y no oncológico o geriátrico en el 17% (n=18), mientras que en los no sedados, la distribución es de un 50,6% de pacientes oncológicos (n=269) y un 49,4% de geriátricos (n=263) (p<0,001).
No obtuvimos diferencias significativas en la existencia de metástasis entre los pacientes sedados (66,7%) y no sedados (54%), ni en los tratamientos oncológicos específicos, de forma que, en el grupo de pacientes sedados, habían recibido tratamiento con intención curativa frente al tumor original el 60,2% (n=53), y en el grupo de los no sedados, un 62,5% (n=177).
Presentaron úlceras por presión el 5,7% de los pacientes sedados (n=6) frente al 9,2% de los no sedados (n=49), y habían desarrollado síndrome de inmovilidad un 32,1% (n=34) de los pacientes sedados y un 39,3% (n=209) de los no sedados, sin diferencias en estos hechos. En los pacientes sedados obtenemos una diferencia de medias entre la puntuación en el índice de Barthel previo (85,19±31,8) y el actual (36,33±38,4) de 48,86 puntos, mientras que en los pacientes no sedados, dicha diferencia es de 20,4 puntos (previo 61,19±43,8 y actual 40,79±39). Se constata un mayor declive funcional en sedados (p<0,001) respecto a la sedación en el índice de Barthel previo y en el descenso en la puntuación en el índice de Barthel, no así en el Barthel obtenido en la primera valoración. La puntuación media del índice de Karnofsky en los pacientes que recibieron una sedación fue de 41,8, y en el grupo que no precisaron sedación, de 50,63 (p<0,001). La puntuación media en el test de Pfeiffer fue de 2,66 en pacientes sedados y de 3,99 en no sedados (p<0,05).
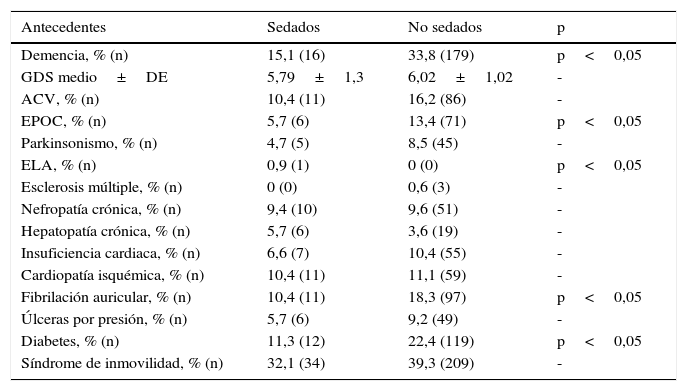
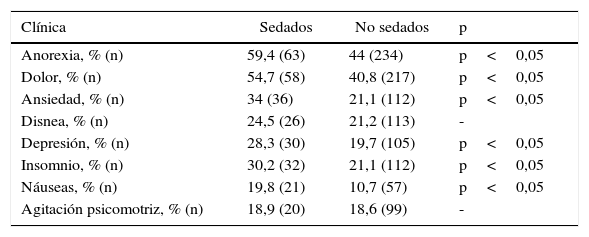
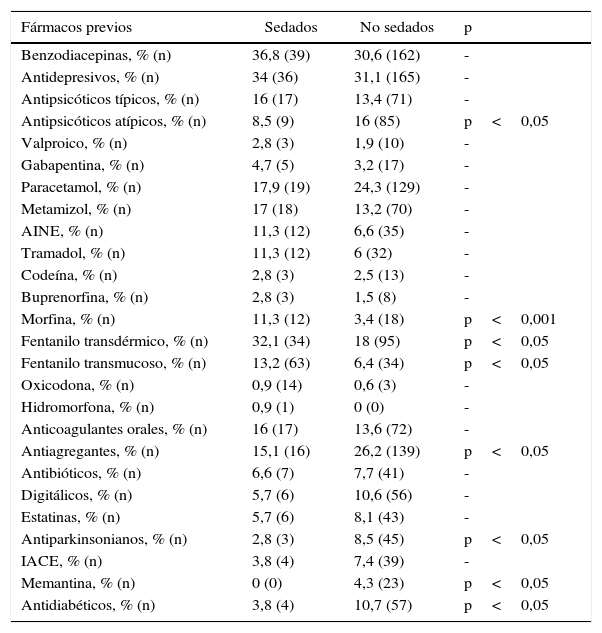
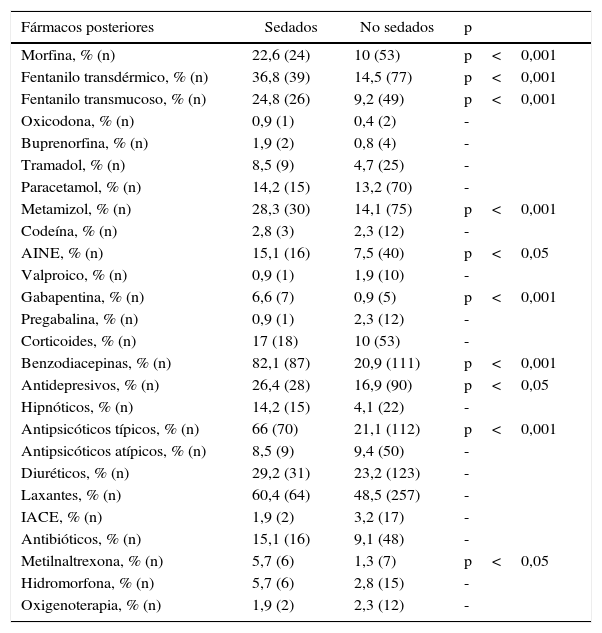
Los antecedentes de los pacientes, los síntomas, los fármacos previos y los posteriores a la intervención del ESAD se muestran en las tablas 1–4. Las diferencias relevantes entre pacientes sedados oncológicos (n=88) y geriátricos (n=18) se pueden observar en la tabla 5.
Antecedentes médicos en pacientes sedados y no sedados
| Antecedentes | Sedados | No sedados | p |
|---|---|---|---|
| Demencia, % (n) | 15,1 (16) | 33,8 (179) | p<0,05 |
| GDS medio±DE | 5,79±1,3 | 6,02±1,02 | - |
| ACV, % (n) | 10,4 (11) | 16,2 (86) | - |
| EPOC, % (n) | 5,7 (6) | 13,4 (71) | p<0,05 |
| Parkinsonismo, % (n) | 4,7 (5) | 8,5 (45) | - |
| ELA, % (n) | 0,9 (1) | 0 (0) | p<0,05 |
| Esclerosis múltiple, % (n) | 0 (0) | 0,6 (3) | - |
| Nefropatía crónica, % (n) | 9,4 (10) | 9,6 (51) | - |
| Hepatopatía crónica, % (n) | 5,7 (6) | 3,6 (19) | - |
| Insuficiencia cardiaca, % (n) | 6,6 (7) | 10,4 (55) | - |
| Cardiopatía isquémica, % (n) | 10,4 (11) | 11,1 (59) | - |
| Fibrilación auricular, % (n) | 10,4 (11) | 18,3 (97) | p<0,05 |
| Úlceras por presión, % (n) | 5,7 (6) | 9,2 (49) | - |
| Diabetes, % (n) | 11,3 (12) | 22,4 (119) | p<0,05 |
| Síndrome de inmovilidad, % (n) | 32,1 (34) | 39,3 (209) | - |
ACV: accidente cerebrovascular; DE: desviación estándar; ELA: esclerosis lateral amiotrófica; EPOC: enfermedad pulmonar obstructiva crónica; GDS: Escala de Deterioro General de Reisberg.
Síntomas en pacientes sedados y no sedados
| Clínica | Sedados | No sedados | p |
|---|---|---|---|
| Anorexia, % (n) | 59,4 (63) | 44 (234) | p<0,05 |
| Dolor, % (n) | 54,7 (58) | 40,8 (217) | p<0,05 |
| Ansiedad, % (n) | 34 (36) | 21,1 (112) | p<0,05 |
| Disnea, % (n) | 24,5 (26) | 21,2 (113) | - |
| Depresión, % (n) | 28,3 (30) | 19,7 (105) | p<0,05 |
| Insomnio, % (n) | 30,2 (32) | 21,1 (112) | p<0,05 |
| Náuseas, % (n) | 19,8 (21) | 10,7 (57) | p<0,05 |
| Agitación psicomotriz, % (n) | 18,9 (20) | 18,6 (99) | - |
Fármacos previos en pacientes sedados y no sedados
| Fármacos previos | Sedados | No sedados | p |
|---|---|---|---|
| Benzodiacepinas, % (n) | 36,8 (39) | 30,6 (162) | - |
| Antidepresivos, % (n) | 34 (36) | 31,1 (165) | - |
| Antipsicóticos típicos, % (n) | 16 (17) | 13,4 (71) | - |
| Antipsicóticos atípicos, % (n) | 8,5 (9) | 16 (85) | p<0,05 |
| Valproico, % (n) | 2,8 (3) | 1,9 (10) | - |
| Gabapentina, % (n) | 4,7 (5) | 3,2 (17) | - |
| Paracetamol, % (n) | 17,9 (19) | 24,3 (129) | - |
| Metamizol, % (n) | 17 (18) | 13,2 (70) | - |
| AINE, % (n) | 11,3 (12) | 6,6 (35) | - |
| Tramadol, % (n) | 11,3 (12) | 6 (32) | - |
| Codeína, % (n) | 2,8 (3) | 2,5 (13) | - |
| Buprenorfina, % (n) | 2,8 (3) | 1,5 (8) | - |
| Morfina, % (n) | 11,3 (12) | 3,4 (18) | p<0,001 |
| Fentanilo transdérmico, % (n) | 32,1 (34) | 18 (95) | p<0,05 |
| Fentanilo transmucoso, % (n) | 13,2 (63) | 6,4 (34) | p<0,05 |
| Oxicodona, % (n) | 0,9 (14) | 0,6 (3) | - |
| Hidromorfona, % (n) | 0,9 (1) | 0 (0) | - |
| Anticoagulantes orales, % (n) | 16 (17) | 13,6 (72) | - |
| Antiagregantes, % (n) | 15,1 (16) | 26,2 (139) | p<0,05 |
| Antibióticos, % (n) | 6,6 (7) | 7,7 (41) | - |
| Digitálicos, % (n) | 5,7 (6) | 10,6 (56) | - |
| Estatinas, % (n) | 5,7 (6) | 8,1 (43) | - |
| Antiparkinsonianos, % (n) | 2,8 (3) | 8,5 (45) | p<0,05 |
| IACE, % (n) | 3,8 (4) | 7,4 (39) | - |
| Memantina, % (n) | 0 (0) | 4,3 (23) | p<0,05 |
| Antidiabéticos, % (n) | 3,8 (4) | 10,7 (57) | p<0,05 |
AINE: antiinflamatorios no esteroideos; IACE: inhibidores de la acetilcolinesterasa.
Fármacos pautados por el Equipo de Soporte para Atención Domiciliaria en pacientes sedados y no sedados
| Fármacos posteriores | Sedados | No sedados | p |
|---|---|---|---|
| Morfina, % (n) | 22,6 (24) | 10 (53) | p<0,001 |
| Fentanilo transdérmico, % (n) | 36,8 (39) | 14,5 (77) | p<0,001 |
| Fentanilo transmucoso, % (n) | 24,8 (26) | 9,2 (49) | p<0,001 |
| Oxicodona, % (n) | 0,9 (1) | 0,4 (2) | - |
| Buprenorfina, % (n) | 1,9 (2) | 0,8 (4) | - |
| Tramadol, % (n) | 8,5 (9) | 4,7 (25) | - |
| Paracetamol, % (n) | 14,2 (15) | 13,2 (70) | - |
| Metamizol, % (n) | 28,3 (30) | 14,1 (75) | p<0,001 |
| Codeína, % (n) | 2,8 (3) | 2,3 (12) | - |
| AINE, % (n) | 15,1 (16) | 7,5 (40) | p<0,05 |
| Valproico, % (n) | 0,9 (1) | 1,9 (10) | - |
| Gabapentina, % (n) | 6,6 (7) | 0,9 (5) | p<0,001 |
| Pregabalina, % (n) | 0,9 (1) | 2,3 (12) | - |
| Corticoides, % (n) | 17 (18) | 10 (53) | - |
| Benzodiacepinas, % (n) | 82,1 (87) | 20,9 (111) | p<0,001 |
| Antidepresivos, % (n) | 26,4 (28) | 16,9 (90) | p<0,05 |
| Hipnóticos, % (n) | 14,2 (15) | 4,1 (22) | - |
| Antipsicóticos típicos, % (n) | 66 (70) | 21,1 (112) | p<0,001 |
| Antipsicóticos atípicos, % (n) | 8,5 (9) | 9,4 (50) | - |
| Diuréticos, % (n) | 29,2 (31) | 23,2 (123) | - |
| Laxantes, % (n) | 60,4 (64) | 48,5 (257) | - |
| IACE, % (n) | 1,9 (2) | 3,2 (17) | - |
| Antibióticos, % (n) | 15,1 (16) | 9,1 (48) | - |
| Metilnaltrexona, % (n) | 5,7 (6) | 1,3 (7) | p<0,05 |
| Hidromorfona, % (n) | 5,7 (6) | 2,8 (15) | - |
| Oxigenoterapia, % (n) | 1,9 (2) | 2,3 (12) | - |
AINE: antiinflamatorios no esteroideos; IACE: inhibidores de la acetilcolinesterasa.
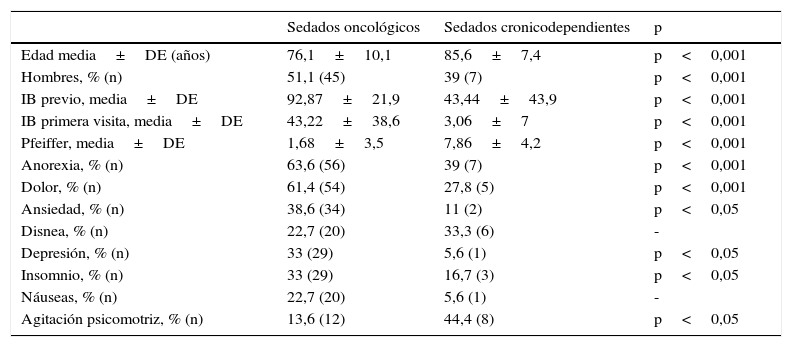
Comparación entre pacientes sedados oncológicos y cronicodependientes
| Sedados oncológicos | Sedados cronicodependientes | p | |
|---|---|---|---|
| Edad media±DE (años) | 76,1±10,1 | 85,6±7,4 | p<0,001 |
| Hombres, % (n) | 51,1 (45) | 39 (7) | p<0,001 |
| IB previo, media±DE | 92,87±21,9 | 43,44±43,9 | p<0,001 |
| IB primera visita, media±DE | 43,22±38,6 | 3,06±7 | p<0,001 |
| Pfeiffer, media±DE | 1,68±3,5 | 7,86±4,2 | p<0,001 |
| Anorexia, % (n) | 63,6 (56) | 39 (7) | p<0,001 |
| Dolor, % (n) | 61,4 (54) | 27,8 (5) | p<0,001 |
| Ansiedad, % (n) | 38,6 (34) | 11 (2) | p<0,05 |
| Disnea, % (n) | 22,7 (20) | 33,3 (6) | - |
| Depresión, % (n) | 33 (29) | 5,6 (1) | p<0,05 |
| Insomnio, % (n) | 33 (29) | 16,7 (3) | p<0,05 |
| Náuseas, % (n) | 22,7 (20) | 5,6 (1) | - |
| Agitación psicomotriz, % (n) | 13,6 (12) | 44,4 (8) | p<0,05 |
DE: desviación estándar; IB: índice de Barthel.
Respecto al destino de los pacientes, el 100% de los sedados fallecieron, al tratarse de sedaciones definitivas. De los pacientes no sedados, fallecieron un 35,7% (n=190), fueron dados de alta por mejoría o estabilización un 46,6% (n=248), fueron hospitalizados un 16,9% (n=90) y cambiaron de sector un 0,8% (n=4). Evidentemente, se obtiene significación estadística en estas diferencias (p<0,001).
DiscusiónEl porcentaje de pacientes que recibieron sedación es muy parecido al descrito en otros trabajos17, aunque existe una gran variación de frecuencias observadas18. A diferencia de otros, donde se objetiva un predominio de varones, no encontramos diferencias en cuanto al sexo19, siendo más frecuente en pacientes más jóvenes.
El porcentaje de pacientes sedados oncológicos en nuestra muestra fue muy similar al encontrado en otros ESAD20, al haber sido una técnica tradicionalmente usada en estos enfermos, con hasta un 90% de casos oncológicos entre los sedados en hospitales21. En este grupo, el hecho de presentar metástasis a distancia, independientemente de su localización, no condiciona una mayor necesidad de sedación, al igual que el hecho de no haber recibido tratamiento con finalidad curativa para el cáncer. La procedencia de los pacientes que han precisado sedación es mayor desde servicios de Atención Primaria, similar a lo que ocurre en otras series de pacientes22. En esto difieren los resultados vertidos por una reciente revisión sistemática, donde un factor para recibir sedación es estar hospitalizado, aunque coincidimos en la mayor frecuencia en hombres, oncológicos y de menor edad23.
En nuestros pacientes, de forma más intensa en los oncológicos, se puede observar un mayor declive funcional en los que precisaron sedación, un hecho fundamental a la hora de establecer una posible necesidad de la misma, así como ser un marcador de mortalidad precoz, tanto en pacientes oncológicos24 como en no oncológicos y en dementes25. Otros estudios determinan una mayor frecuencia de sedación cuando la situación funcional previa es mejor, pero con peor calidad de vida26. No se puede realizar la misma afirmación respecto a la situación cognitiva, que resultó ser peor en los pacientes que no fueron sedados; esto pudo deberse al alto porcentaje de demencias entre los pacientes no oncológicos de nuestra muestra y al hecho de haber precisado sedación en un porcentaje más bajo que en otras series27. No obstante, antecedentes como padecer úlceras por presión o encontrarse en una situación de inmovilidad severa no han demostrado diferencias frente al hecho de recibir una sedación, como tampoco el resto de los antecedentes médicos de los pacientes.
Con respecto a los síntomas referidos por los pacientes, encontramos diferencias significativas en anorexia, dolor, ansiedad, depresión y náuseas, al contrario que otros trabajos en los que las indicaciones más comunes son el delirium y la disnea19, la angustia y el dolor, siendo la disnea uno de los síntomas que más predispone a la necesidad de sedación, además de ser un factor que condiciona un acortamiento del pronóstico vital28. A diferencia de otros trabajos, la agitación psicomotriz no muestra diferencias respecto a la sedación en nuestros pacientes, debido quizás a la mayor presencia de este síntoma en pacientes geriátricos, que precisan sedación con menor frecuencia. Generalmente, los síntomas identificados en los pacientes no oncológicos no difieren de los que se aprecian en los enfermos con dolencias oncológicas en fase agónica29, aunque observamos cómo nuestros pacientes sedados oncológicos presentaron una notable mayor presencia de síntomas, especialmente dolor y anorexia, predominando en pacientes geriátricos disnea y agitación psicomotriz. El único síntoma que quizás presente diferencias significativas con el grupo de pacientes oncológicos en otros trabajos sea el de la agitación, presente en el 43% de los casos, hecho coincidente en nuestros pacientes30.
El uso de medicaciones previas muestra también notables diferencias, de forma que precisaron sedación con mayor frecuencia los pacientes tratados previamente con determinados opioides, así como aquellos en los que se vieron modificados. Los pacientes tratados con antipsicóticos atípicos previamente fueron sedados en menor cuantía, lo que hace sospechar que el buen control del delirium puede disminuir la necesidad de sedación, y que la presencia de dolor irruptivo o basal no controlado podría condicionar una mayor necesidad. El hecho de precisar benzodiacepinas, hipnóticos, antipsicóticos típicos y antidepresivos tras la intervención también muestra diferencias significativas a favor de una mayor frecuencia de sedación. Esto está en consonancia con el hecho de que síntomas como la ansiedad, el insomnio y la depresión puedan condicionar una necesidad de sedación si no se controlan adecuadamente.
Nuestro trabajo no está exento de limitaciones. Los criterios de selección de la muestra pueden ser una limitación, ya que el ESAD interviene a demanda de otros profesionales, por lo que podemos estar valorando los casos más complejos, mientras que aquellos con sintomatología controlada que no precisan sedación no han sido incluidos. Por otro lado, el análisis realizado no nos permite establecer el peso de las diferentes variables en la decisión de iniciar una sedación paliativa, aunque son una primera aproximación. Serán necesarios nuevos trabajos que establezcan tanto la influencia de los síntomas como las estrategias de afrontamiento y la velocidad con la que los cambios se producen en la indicación de sedación.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
FinanciaciónLos autores declaran no haber recibido beca o soporte financiero alguno.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.