La ecografía se ha convertido en los últimos tiempos en una herramienta indispensable para el médico de familia, tanto si ejerce en atención primaria como en urgencias; y del mismo modo se ha extendido a muchas otras especialidades: medicina interna, cuidados intensivos, neurología, neumología, digestivo, etc., ya que los ultrasonidos han demostrado ser una herramienta segura y tener gran capacidad diagnóstica. Nosotros creemos firmemente que la ecografía realizada a «pie de cama» del paciente, realizada por el médico de familia, puede complementar en gran medida la exploración física y mejorar sobremanera la eficacia del clínico, permitiendo al explorador una visión inmediata a la anatomía y fisiología de determinadas estructuras. Es dentro de este contexto donde cobra especial relevancia el estudio ecográfico de la aorta y de los grandes vasos abdominales, realizado por el propio médico de familia o de urgencias, que vamos a desarrollar a lo largo de este artículo.
Ultrasound has recently become an indispensable tool for the family physician, whether exercised in primary care and emergency department; and likewise it has spread to many other specialties: internal medicine, critical care, neurology, pneumology, digestive, etc. and that ultrasound has proven to be a safe diagnostic tool and have great capacity. We firmly believe that ultrasound done to «bedside» the patient by the family doctor, can greatly complement the physical examination and greatly improve clinical effectiveness, allowing the browser an immediate view of the anatomy and physiology of certain structures. It is within this context is particularly relevant ultrasonography of the Aorta and large abdominal vessels, made by the family doctor or the emergency itself, which will develop along this chapter.
La ecografía ha pasado a ser una herramienta indispensable para el médico de familia (MF), tanto si desarrolla su actividad profesional en atención primaria como en urgencias1, ya que nos permite disminuir los errores diagnósticos2, mejorar los tiempos de espera de los usuarios, ahorrar tiempo en el diagnóstico y tratamiento de los enfermos3, reducir el número de radiaciones ionizantes que reciben nuestros pacientes4 y, en definitiva, ser más eficientes en nuestro trabajo a la vez que incrementamos el grado de satisfacción de nuestros usuarios5.
Por otro lado, hay que tener siempre en mente que el uso de la ecografía no es infalible, incluso puede ser perjudicial para el proceso diagnóstico si damos importancia a hallazgos intrascendentes o erróneos. Como con cualquier técnica, gran parte de estos problemas vienen derivados de un entrenamiento insuficente sumado a una falta de experiencia. El gran beneficio para el paciente se produce cuando se realiza una meditada y conjunta evaluación de la historia clínica, exploración y pruebas complementarias, teniendo en cuenta que la ecografía no deja de ser una prueba más6. A nuestro entender, la principal limitación de la ecografía es ser muy operador dependiente, pero este problema se soluciona con entrenamiento y experiencia, y por ello muchas sociedades científicas, entre las que destaca el Grupo de Trabajo de Ecografía de SEMERGEN, ofrecen cursos acreditados, con distintos niveles de capacitación, para que sus socios puedan progresar en el manejo de los ultrasonidos de forma progresiva y supervisados por compañeros con más experiencia.
Antes de iniciar el estudio debemos saber que el paciente debe acudir en ayuno de al menos 7h, para evitar así el gas intestinal y los cambios que se producen en algunos órganos abdominales, como la contracción de la vesícula biliar o el hiperaflujo de sangre al sistema portal. Lo primero que tenemos que hacer es situar al paciente correctamente en decúbito supino y despejar bien el abdomen para tener un campo de exploración amplio, tanto en la cara anterior del abdomen como por los flancos.
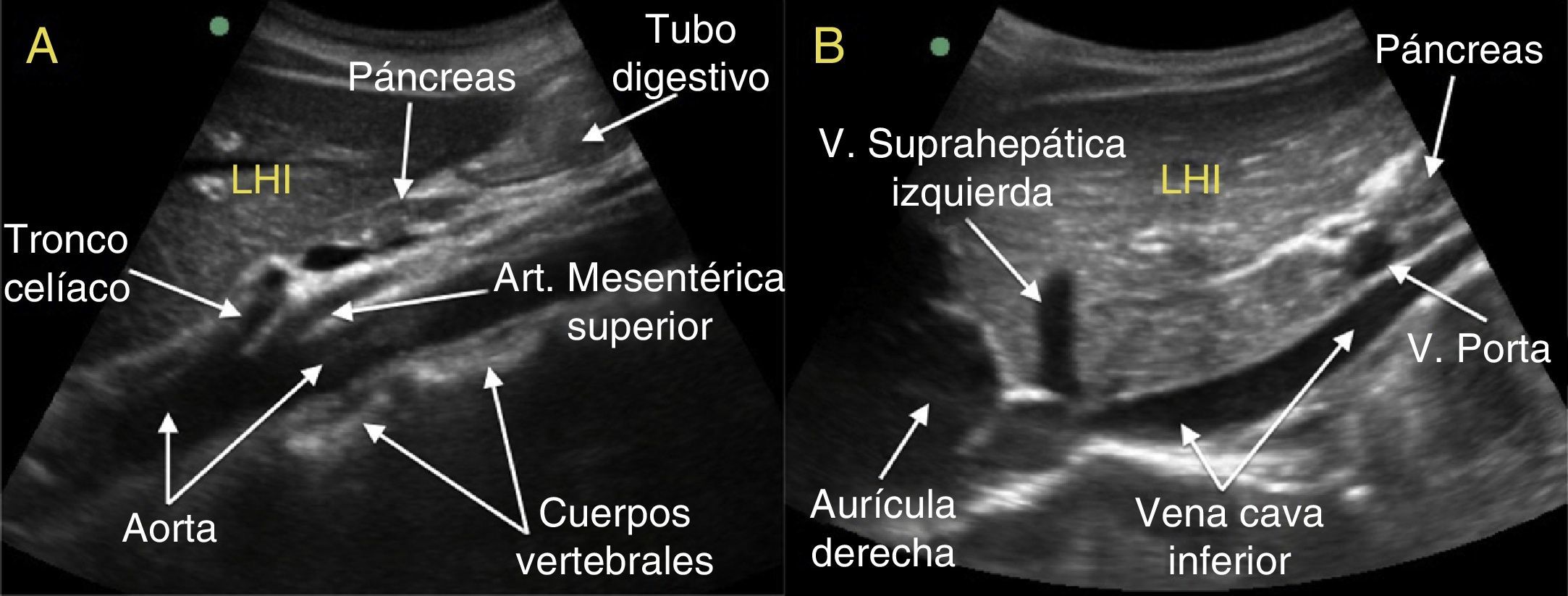
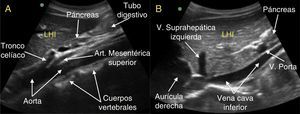
Aorta abdominal y sus ramasLa aorta penetra en la cavidad abdominal a través del hiato aórtico del diafragma, inmediatamente anterior a la duodécima vértebra torácica y desciende anterior y ligeramente a la izquierda a los cuerpos vertebrales. Para su estudio, usando una sonda convex7 de baja frecuencia (3,5-5MHz), realizamos inicialmente un corte longitudinal paramedial izquierdo8, es decir, situaremos la sonda ligeramente a la izquierda de la línea media abdominal del paciente, con la marca que indica la dirección de barrido dirigida a nivel craneal, y visualizaremos el lóbulo hepático izquierdo como una estructura triangular y homogénea de bordes bien delimitados (figs. 1 y 2A). Un poco más caudal y posterior se puede observar una zona más isoecogénica, o algo más ecogénica que el hígado, que corresponde al páncreas, generalmente con una zona anecogénica posterior que es la vena esplénica. Pegado a esta, y más posterior, delimitamos una estructura anecogénica, tubular, pulsátil, rectilínea, que se sitúa sobre los cuerpos vertebrales: se trata de la aorta en su recorrido abdominal, en la que se puede observar, saliendo de su cara anterior, una primera rama que corresponde al tronco celíaco y una segunda rama que discurre paralela a la aorta, en sentido caudal, que es la arteria mesentérica superior9,10 (figs. 1 y 2A).
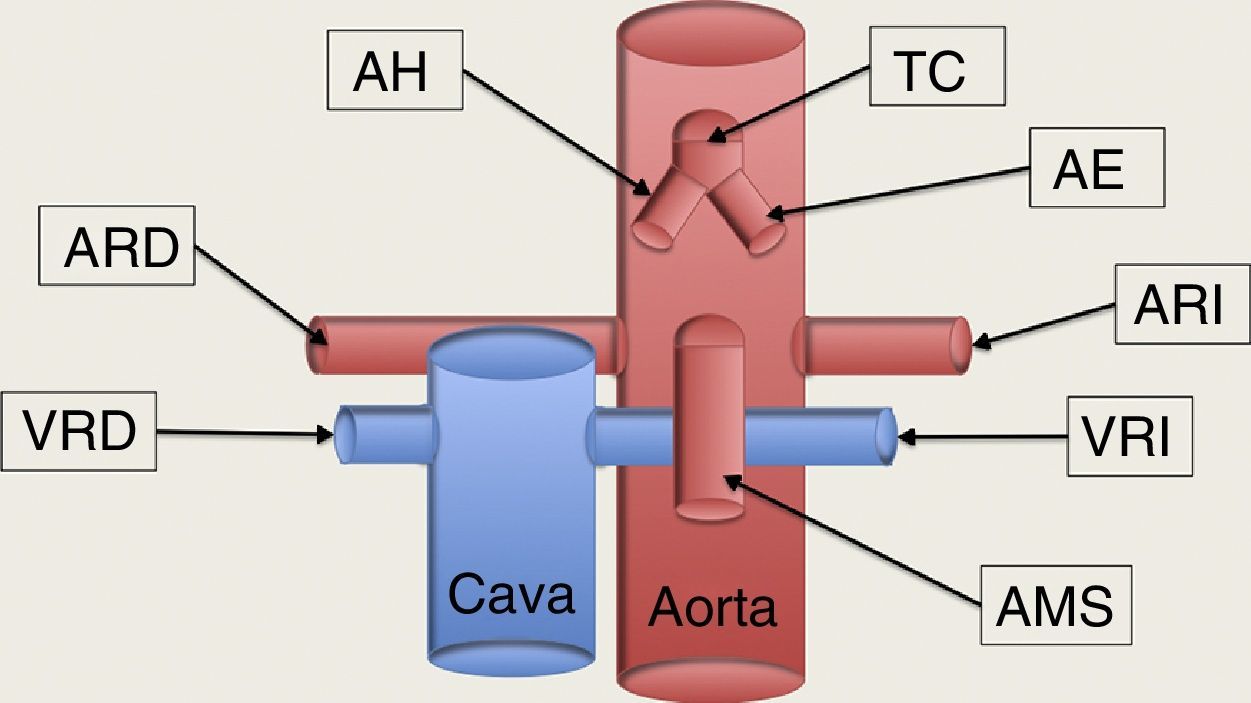
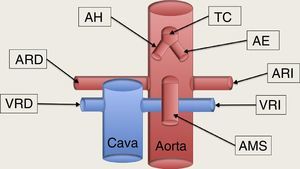
Esquema de los grandes vasos abdominales. TC: tronco celíaco, la primera rama de la aorta abdominal, que al poco de su nacimiento se bifurca en la arteria hepática (AH) que discurre hacia la derecha del paciente, y la arteria esplénica (AE), que se dirige a la izquierda, en dirección al bazo. La segunda rama de la aorta abdominal es la arteria mesentérica superior (AMS), que al poco de nacer se dirige caudalmente paralela a la aorta, formando un espacio entra ellas, la llamada pinza aorto-mesentérica, por donde discurre transversalmente la vena renal izquierda (VRI) en su recorrido hacia la cava inferior. Las arterias renales nacen de la cara lateral de la aorta; la arteria renal derecha (ARD) se dirige hacia el riñón derecho pasando por detrás de la cava, mientras que la arteria renal izquierda (ARI) se dirige al riñón izquierdo directamente. La VRI aboca la cara lateral de la vena cava inferior, previamente ha pasado por la pinza aorto-mesentérica en su camino procedente del riñón izquierdo; y la vena renal derecha (VRD) viene del riñón correspondiente abocando en la cara lateral derecha de la cava directamente.
A. Corte longitudinal paramedial izquierdo, en el que podemos ver, usando el lóbulo hepático izquierdo (LHI) como ventana, una imagen tubular anecogénica, que apoya sobre los cuerpos vertebrales, que en la imagen in vivo es pulsátil, y se corresponde con la aorta. De su cara ventral nacen en primer lugar el tronco celíaco y a continuación la arteria mesentérica superior, que al poco de su nacimiento discurre paralela a la aorta, formando así la pinza aortomesentérica. A su vez en este corte también se puede apreciar el páncreas y parte del intestino delgado proximal. B. Corte longitudinal paramedial derecho, en el que se aprecia el recorrido intrahepático de la vena cava inferior, la desembocadura de la vena suprahepática en la misma y la aurícula derecha. En esta ventana podemos valorar también la vena porta y parte del páncreas. Como podemos apreciar la vena cava inferior no descansa sobre la columna vertebral.
La aorta presenta un calibre de unos 20mm de eje anteroposterior a nivel del diafragma, y va disminuyendo progresivamente hasta medir unos 15mm a nivel de la bifurcación de las ilíacas (que se produce a la altura de L4, que se puede corresponder con la zona del ombligo); por tanto, si el diámetro de la aorta es mayor a 30mm es sugerente de aneurisma, y del mismo modo si el diámetro de las iliacas es mayor a 15mm es sugerente a su vez de aneurisma de las mismas.
Las principales ramas de la aorta abdominal, que se pueden ver con ecografía, son: el tronco celíaco, la arteria mesentérica superior, las arterias renales y las iliacas comunes.
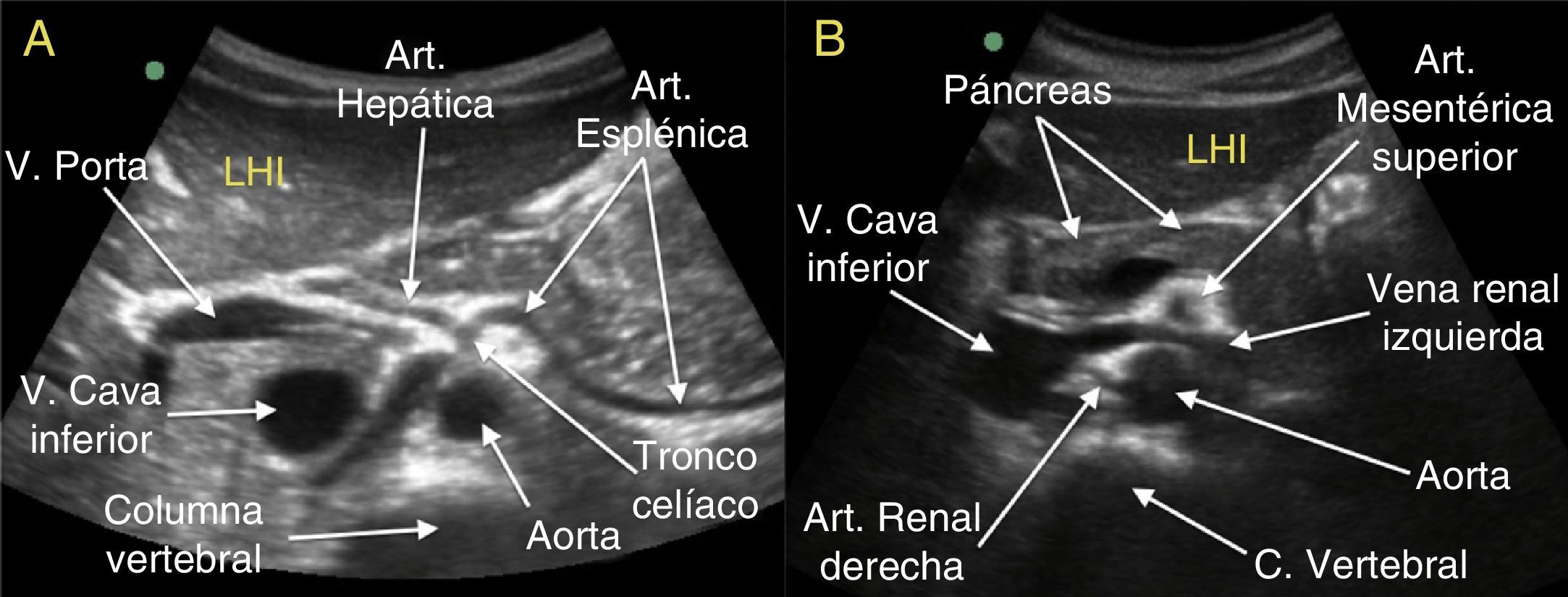
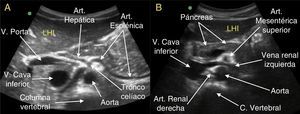
La primera rama de la aorta es el tronco celíaco (figs. 1 y 2A), que a unos 3cm de su nacimiento se divide, en forma de «T», de «Y» o de «gaviota», en la arteria hepática que se dirige al hígado (formando junto con la vena porta y el colédoco la «tríada portal») y la arteria esplénica que se dirige hacia la izquierda en dirección al bazo. El tronco celíaco lo podemos estudiar tanto en corte longitudinal (corte paramedial izquierdo [fig. 2A]) como en transversal8 (corte en epigastrio medio [fig. 3A]).
A. Corte transversal a nivel de epigastrio medio al nivel de la salida de la primera rama de la aorta abdominal, el tronco celíaco. Podemos observar cómo al poco de su salida el tronco celíaco se divide en la arteria esplénica (que discurre hacia la izquierda del paciente, en dirección al bazo) y la arteria hepática (que se dirige a la derecha del paciente, para formar parte junto con la vena porta y el colédoco de la tríada portal), esta bifurcación es la típica imagen de la «gaviota». B. Corte transversal a nivel de epigastrio inferior, justo en la zona de la pinza aorto-mesentérica, que se forma por el espacio que existe entre la arteria mesentérica superior y la aorta, y por la que discurre la vena renal izquierda en su recorrido hacia la vena cava inferior, que se encuentra a la derecha de la columna vertebral. También podemos ver en esta imagen el páncreas (cabeza, istmo, cuerpo y cola), un corte de través de la arteria mesentérica superior (rodeada de un halo hiperecogénico, lo que la hace resaltar más) y el nacimiento de la arteria renal derecha, que se dirige hacia el riñón derecho, pero pasando por detrás de la cava inferior.
La segunda rama es la arteria mesentérica superior, que nace de la cara anterior de la aorta, 1cm caudal al tronco celíaco y discurre paralela a la aorta en dirección distal hacia la pelvis (figs. 1 y 2A). Se distingue fácilmente en los cortes transversales (corte transversal en el epigastrio inferior8) por el tejido hiperecogénico que la rodea (fig. 3B), y en el corte longitudinal (corte paramedial izquierdo) por ser la segunda rama de la aorta en su cara anterior.
Posteriormente encontramos las arterias renales y más caudal las arterias ilíacas. Las arterias renales nacen prácticamente a la misma altura que la arteria mesentérica superior, pero unos 1,5cm más atrás, más cerca de los cuerpos vertebrales, en los laterales de la aorta. La arteria renal derecha se dirige hacia el riñón derecho, pasando por detrás de la vena cava inferior (figs. 1 y 3B); mientras que la arteria renal izquierda se dirige hacia el riñón correspondiente en íntima relación con la vena renal izquierda, hasta que esta última llega a la «pinza aorto-mesentérica».
Finalmente la aorta termina bifurcándose en las arterias iliacas comunes, a la altura de L4, lo que se corresponde al nivel del ombligo aproximadamente, en la pared abdominal.
Uno de los objetivos más importantes a la hora de valorar la aorta es descartar si presenta un aneurisma, especialmente si existen complicaciones, como pueden ser la disección aórtica o la rotura del aneurisma, que presentan una alta mortalidad, por lo que sería altamente recomendable que los MF realizáramos una ecografía abdominal a todos los pacientes con factores de riesgo cardiovascular que presenten dolor lumbar, en flanco o una hidronefrosis. La dilatación aneurismática de la aorta abdominal es una enfermedad asociada a la edad y es raro en pacientes menores de 50 años, pero se encuentra en el 2-4% de la población mayor de 50 años11. La edad media en el momento del diagnóstico es de 65 a 70 años, y es más frecuente en varones. Son factores de riesgo para padecer un aneurisma de aorta abdominal: la enfermedad arterial coronaria y la enfermedad vascular periférica, así como tener antecedentes familiares de aneurisma de aorta abdominal12. Un verdadero aneurisma de aorta es una dilatación localizada de la misma causada por el debilitamiento de su pared; afecta a las 3 capas (íntima, media y adventicia) de la pared arterial. Un pseudoaneurisma (falso aneurisma) es una colección de la sangre que se comunica con la luz arterial, pero no está encerrada por la pared vascular normal, está contenida solo por la adventicia o tejido blando circundante. Los aneurismas se pueden desarrollar en cualquier segmento de la aorta, pero la mayoría se sitúan por debajo de las arterias renales. Un diámetro aórtico de 3cm o más es lo que define al aneurisma aórtico abdominal13.
El hallazgo predictivo más común de rotura del aneurisma es el diámetro máximo del aneurisma14. Es decir, a mayor tamaño del aneurisma, mayor riesgo de rotura15, y dado la alta mortalidad de esta entidad cobra especial interés el diagnóstico precoz del aneurisma de aorta abdominal en aquellos pacientes con factores de riesgo: varones, mayores de 50 años, que presenten hipertensión arterial, enfermedad arterial coronaria, enfermedad arterial periférica o antecedentes familiares12. Los MF, con la debida preparación y capacitación, estamos en disposición de formar parte activa en este diagnóstico precoz de nuestros pacientes1.
Vena cava inferior y sus ramas tributariasLa vena cava inferior (VCI) recoge la sangre venosa de todas las estructuras situadas por debajo del diafragma y la vehiculiza hacia la aurícula derecha; está formada por la unión de las venas iliacas comunes, que se produce a la altura de la superficie anterior del cuerpo vertebral L5, y se localiza anterior y ligeramente a la derecha de la columna vertebral, discurriendo por el lado derecho de la aorta abdominal, y presenta un recorrido intrahepático hasta que finalmente desemboca en la aurícula derecha. Sus ramas principales son: las venas iliacas comunes, las venas renales (figs. 1 y 2B) y las suprahepáticas.
Para el estudio de la VCI, usando una sonda convex7 de baja frecuencia (3,5-5MHz) con la marca dirigida a nivel craneal del paciente, comenzaremos con un corte longitudinal (corte paramedial derecho8), donde visualizaremos el lóbulo hepático izquierdo y el páncreas, al igual que en el corte longitudinal paramedial izquierdo, y nos aparece por detrás del hígado otra imagen tubular anecogénica y algo curvilínea que corresponde a la vena cava inferior, visualizándose en ocasiones su entrada en el corazón, en la aurícula derecha. Además en este corte nos aparece una imagen redondeada intrahepática, con bordes hiperecogénicos, que corresponde a la vena porta entrando en el hígado, cortada transversalmente16,17 (figs. 1 y 2B).
La VCI se considera normal cuando su diámetro es inferior a 2cm, y dilatada cuando es mayor de 3,5cm; considerando que la vena cava sufre cambios de diámetro en los movimientos respiratorios y los cambios de presión abdominal. En la porción más craneal de la vena cava inferior desembocan las venas suprahepáticas, la derecha, la media y la izquierda, cuyo calibre no debe superar los 8 mm18. Una de las principales diferencias entre las venas y las arterias es que las venas presentan una gran distensibilidad, esto hace que se puedan ver muy afectadas por las presiones tanto intra como extravasculares, lo que se traduce en que si presionamos con el transductor las venas se pueden colapsar. Por otro lado, esta distensibilidad hace que la VCI durante la inspiración normal disminuya de calibre (en inspiración aumenta la presión negativa intratorácica, lo que provoca un aumento del retorno venoso al corazón), y por contra, durante la espiración se distiende porque vuelve a su tamaño normal19. Esta variabilidad en el calibre de la VCI en los movimientos respiratorios nos permite tener una estimación de la presión venosa central del paciente, y así hacer una valoración de su estado hemodinámico20, pero esto puede ser motivo de estudio en otro artículo.
Respecto a las venas renales debemos saber que la vena renal derecha es muy corta, mientras que la izquierda es mucho más larga, ya que procede del riñón izquierdo y presenta un trayecto entre la aorta y la arteria mesentérica superior, la pinza aorto-mesentérica. Ambas se ven mejor en un corte transversal, a nivel del epigastrio inferior (figs. 1 y 2B).
Por lo general existen 3 venas suprahepáticas (la izquierda, la media y la derecha), localizadas entre los segmentos hepáticos y que drenan directamente en la VCI, muy cerca ya del diafragma. En la mayoría de los pacientes las suprahepáticas izquierda y media se fusionan justo antes de unirse a la VCI18.
Para terminar nos gustaría concluir afirmando que actualmente cobra especial importancia el aprendizaje en nuevas destrezas por parte del MF, como la realización de una ecografía polivalente, que asocie la información clínica y ecográfica en las mismas manos, con el aumento de la eficacia diagnóstica que de ello se deriva; es lo que se ha llamado «ecografía clínica». Este novedoso concepto de ecografía clínica ha levantado tanto interés que se ha ido extendiendo a casi todas las especialidades médicas en nuestro país: a los MF1,21,22, a los médicos de urgencias23–25, a los intensivistas26, a los neumólogos27,28, a los pediatras29, a los internistas30, etc. Con esto no pretendemos discutir las indicaciones de una ecografía reglada que requiere una elevada cualificación profesional, que debe ser realizada por un ecografista experto y que requiere la utilización de un equipo de alta gama, pero sí creemos firmemente en la ecografía como prolongación de la mano del clínico y su integración en el acto médico de orientación de las enfermedades que sufren nuestros pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.