El dolor abdominal es uno de los motivos más frecuentes de consulta en los servicios de urgencias. Hasta el 30% de los pacientes que consultan por dolor abdominal inespecífico podrían presentar dolor de origen parietal1–3. Tan solo un 4% de los médicos consideran esta entidad como una alternativa diagnóstica2,4. Esto conlleva la realización de múltiples evaluaciones diagnósticas y pruebas terapéuticas, con el consiguiente incremento del gasto sanitario, retraso en el diagnóstico e importante ansiedad del paciente1,2,4.
Dentro de las causas de dolor de origen en la pared abdominal la más frecuente es el síndrome de atrapamiento del nervio cutáneo abdominal (Abdominal Cutaneous Nerve Entrapment Syndrome)2,5 cuyo acrónimo en inglés es ACNES.
La correcta anamnesis acompañada de una exploración física completa, que incluya el test de Carnett (localizar el punto doloroso y pedir al paciente que contraiga la musculatura abdominal) que es positivo si el dolor aumenta o permanece estable son suficientes para establecer un correcto diagnóstico de sospecha2,3,6.
Caso 1Presentamos el caso de una mujer de 25 años, sin antecedentes, que presenta dolor en hemiabdomen izquierdo con irradiación a hipogastrio, invalidante, de semanas de evolución. Fue estudiada en el servicio de Urología con sospecha de crisis renoureteral con estudio ecográfico y TC urológico normal. Ante la persistencia del dolor, y tras varias consultas en el servicio de urgencias se derivó a consultas de Medicina Interna, decidiéndose ingreso para estudio. Se realizó analítica de sangre y orina completa, ecografía, TAC abdominopélvica, RMN abdominal y colonoscopia normales. Interconsulta a ginecología, que tras valoración no encontró patología subyacente. Se instauró tratamiento analgésico tras el alta hospitalaria sin control total de la sintomatología. Continuó seguimiento en consultas con persistencia de dolor que le impedía realizar vida normal por lo que de manera ambulatoria se solicitó de nuevo interconsulta a ginecología. Se decidió laparoscopia exploradora para descartar endometriosis, sin objetivar alteraciones. Ante la falta de control sintomático se revisó la bibliografía y ante la sospecha de un ACNES se constató en la exploración signo de Carnett positivo por lo que se derivó al servicio de radiodiagnóstico para estudio ecográfico de partes blandas e infiltración con 1ml de lidocaína al 2%, bajo guía ecográfica.
Tras la primera sesión mejoría franca del dolor. La paciente requirió 3 infiltraciones más, realizadas cada 2 meses, permaneciendo asintomática en la actualidad.
Caso 2Paciente mujer de 29 años, apendicectomizada 7 años antes y sin otros antecedentes que presenta desde hace más de tres meses dolor abdominal localizado en flanco derecho que describe como quemazón. Aumenta al agacharse y con los movimientos hacia ese lado.
A la exploración presenta dolor a punta de dedo por encima de la cicatriz de apendicectomía en tres localizaciones. El resto de la exploración fue normal. Derivada a la consulta de Medicina Interna se realiza analítica completa, estudio con ecografía abdominopélvica, uro-TAC, RMN abdominal y RMN de caderas sin alteraciones.
Durante el estudio hubo mal control analgésico en domicilio. Ante la falta de mejoría, resultados de estudios complementarios y dolor a la palpación a punta de dedo sobre tres puntos en hemiabdomen derecho que se acentuaban con la contracción abdominal (signo de Carnett), se solicitó ecografía de partes blandas e infiltración ecoguiada de lidocaína 1ml al 2% en los puntos dolorosos.
La paciente permanece asintomática desde la primera infiltración hasta la actualidad.
Caso clínico 3Se trata de un paciente varón de 16 años en seguimiento en consultas de Medicina Interna por cuadro de adenopatía laterocervical posterior con estudio normal. Refiere desde hace un mes dolor en hemiabdomen derecho que le impide el descanso nocturno. En la exploración abdominal profunda no se palpan masas ni visceromegalias. A nivel superficial se detectan tres puntos dolorosos localizables a punta de dedo, con signo de Carnett positivo. Ante la sospecha de ACNES se derivó para ecografía abdominopélvica y de partes blandas, con indicación de infiltración local de lidocaína si no se encontraba patología intraabdominal. Se realizó infiltración ecoguiada con 1ml de lidocaína al 2% con resolución del cuadro. Actualmente asintomático.
El dolor originado en la pared abdominal presenta unas características específicas (tabla 1) que no deberían pasarse por alto en una correcta anamnesis y exploración física, destacando el signo de Carnett por su alta sensibilidad (78%)y especificidad (97%) a la hora de establecer el diagnóstico7.
Algoritmo diagnóstico del dolor originado en la pared abdominal
| Deben confirmarse al menos uno de los signos/síntomas de cada columna | |
|---|---|
| Dolor localizado «a punta de dedo» | Hipersensibilidad superficial |
| Máximo diámetro de la zona dolorosa <2,5cm | Test de Carnett positivo |
| Localización constante de la zona dolorosa | |
Adaptado de Rivero Fernández et al.2.
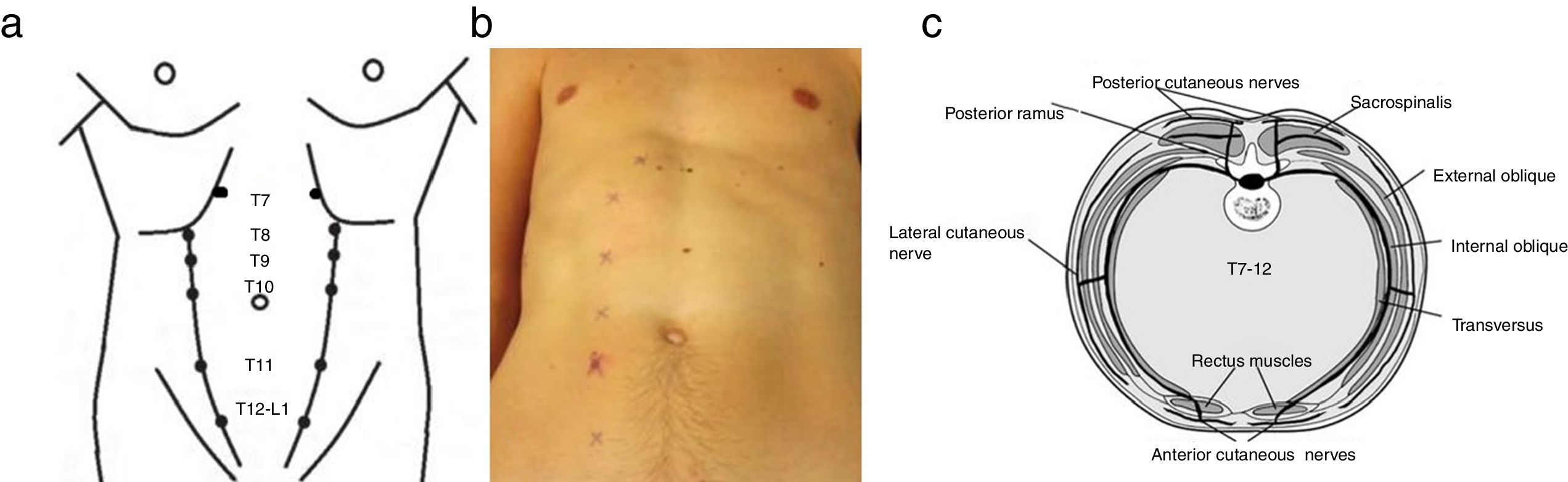
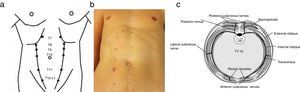
El nervio cutáneo abdominal es la rama terminal de los nervios toracoabdominales T7-T12. La rama terminal alcanza la pared anterior del abdomen inmediatamente profunda a los músculos rectos. Realiza un ángulo de 90° y atraviesa el músculo desde la pared posterior hasta la aponeurosis anterior acompañada de una arteria y una vena, rodeados por grasa y tejido conectivo, formando una unidad o «bundel» que funciona independiente del tejido que la rodea. Esta «unidad» atraviesa un anillo fibroso en el interior del músculo recto anterior del abdomen, localizado aproximadamente en la unión de los dos tercios profundos con el tercio superficial, y es aquí donde puede producirse el atrapamiento, daño o isquemia de la rama nerviosa causante de la sintomatología. Cualquier causa que incremente la compresión en el anillo fibroso, como la contracción de los músculos rectos, empeorará la sintomatología. Así mismo cualquier causa que aumente la presión desde el interior del abdomen puede provocar una «herniación» de esta unidad a través del anillo fibroso y producir así mismo la sintomatología. La distensión del abdomen, cicatrices, suturas son causas que pueden en sí mismas traccionar o atrapar el nervio cutáneo abdominal y ser causantes de este síndrome5.
Hay 6 orificios de salida distribuidos en ambos músculos rectos5,8,9 (fig. 1).
a) Localización anatómica de los orificios de salida de la rama cutánea abdominal de T7-T12, puntos clave para el diagnóstico de Abdominal Cutaneous Nerve Entrapment Syndrome (ACNES). Adaptado de Applegate5.
b) Fotografía donde se dibuja la teórica localización de los orificios de salida de la rama cutánea abdominal de T7-T12.
c) Corte transversal de la pared abdominal donde se representan los planos musculares y el trayecto del nervio toracoabdominal.
La infiltración con anestésico local provoca la desaparición del dolor y confirma el diagnóstico, siendo el tratamiento de elección con o sin corticoides asociados por su efecto estabilizador de la membrana2,3,5,9,10.
Uno de los grupos más activos en el estudio de este síndrome propone una primera infiltración solo con lidocaína e introduce el corticoide a partir de la segunda infiltración si no se ha conseguido la resolución completa de la sintomatología6.
Los volúmenes utilizados tanto de anestésico como de corticoide varían ampliamente de unas series a otras, desde 1ml de lidocaína al 2% hasta 10ml de lidocaína al 1% y desde 10mg hasta 80mg de triamcinolona. Aquellas publicaciones que presentan infiltraciones ecoguiadas utilizan dosis más bajas de medicación con resultados similares10.
En líneas generales se puede hablar de una respuesta con una reducción de más del 50% del dolor tras la primera infiltración en más de un 80% de los pacientes. En torno a un 30% persiste asintomático. El resto precisa infiltraciones repetidas, quedando asintomáticos tras dos o más infiltraciones hasta un 60-80% de los pacientes6,10.
Los tres casos presentados resumen la evolución habitual de los pacientes que presentan esta entidad, con múltiples visitas al servicio de urgencias y a consultas de especialistas, numerosas pruebas diagnósticas e incluso una laparotomía exploradora.
Tas la sospecha diagnóstica el tratamiento se realizó con guía ecográfica y con tan solo 1ml de lidocaína al 2%, consiguiendo una resolución total del cuadro con tan solo una infiltración en dos de los casos, y con la necesidad de varias infiltraciones en el tercero.
El conocimiento de esta entidad es fundamental por tratarse de una enfermedad crónica, que supone un importante gasto sanitario y gran ansiedad en los pacientes, que puede evitarse con una correcta anamnesis y exploración física10.
Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.