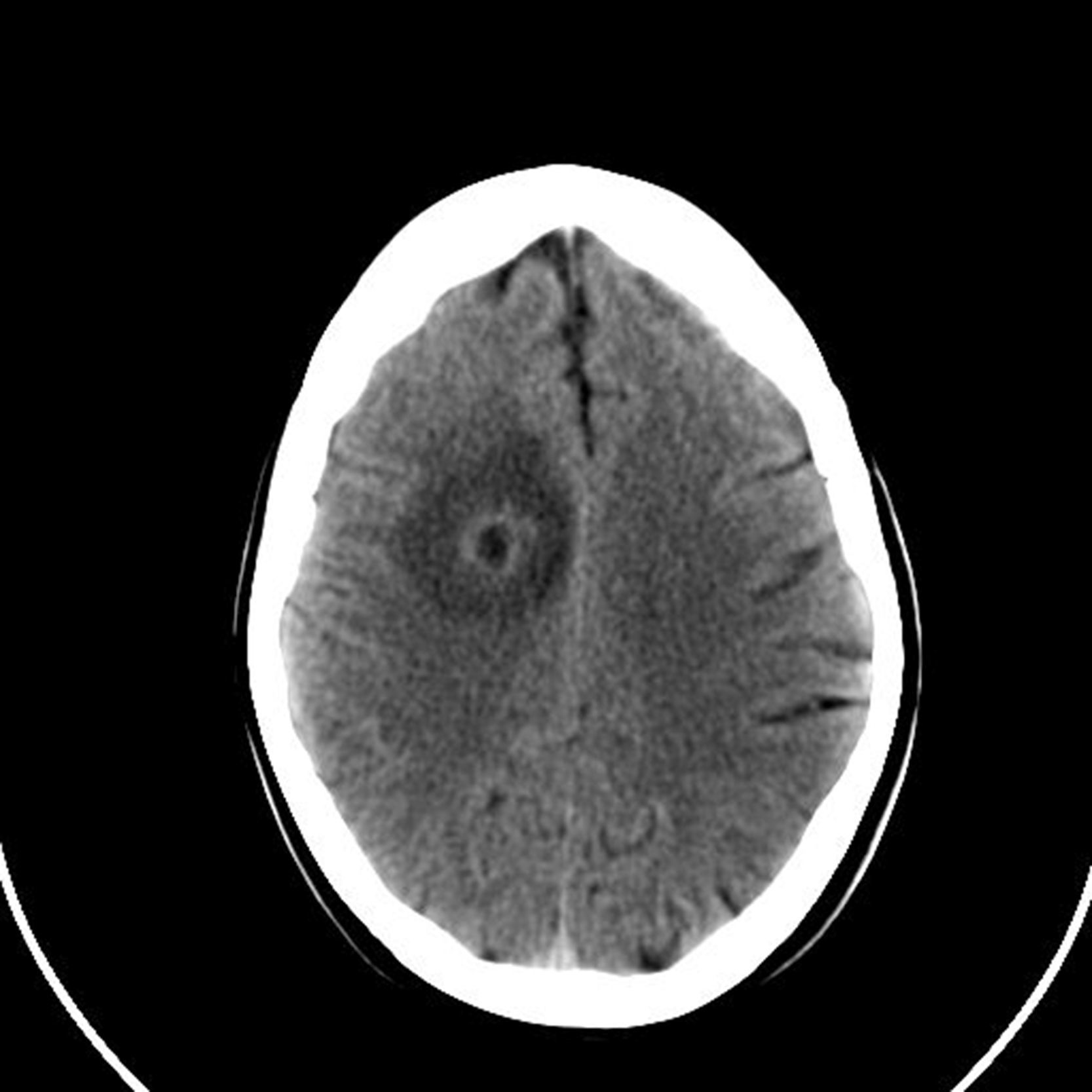
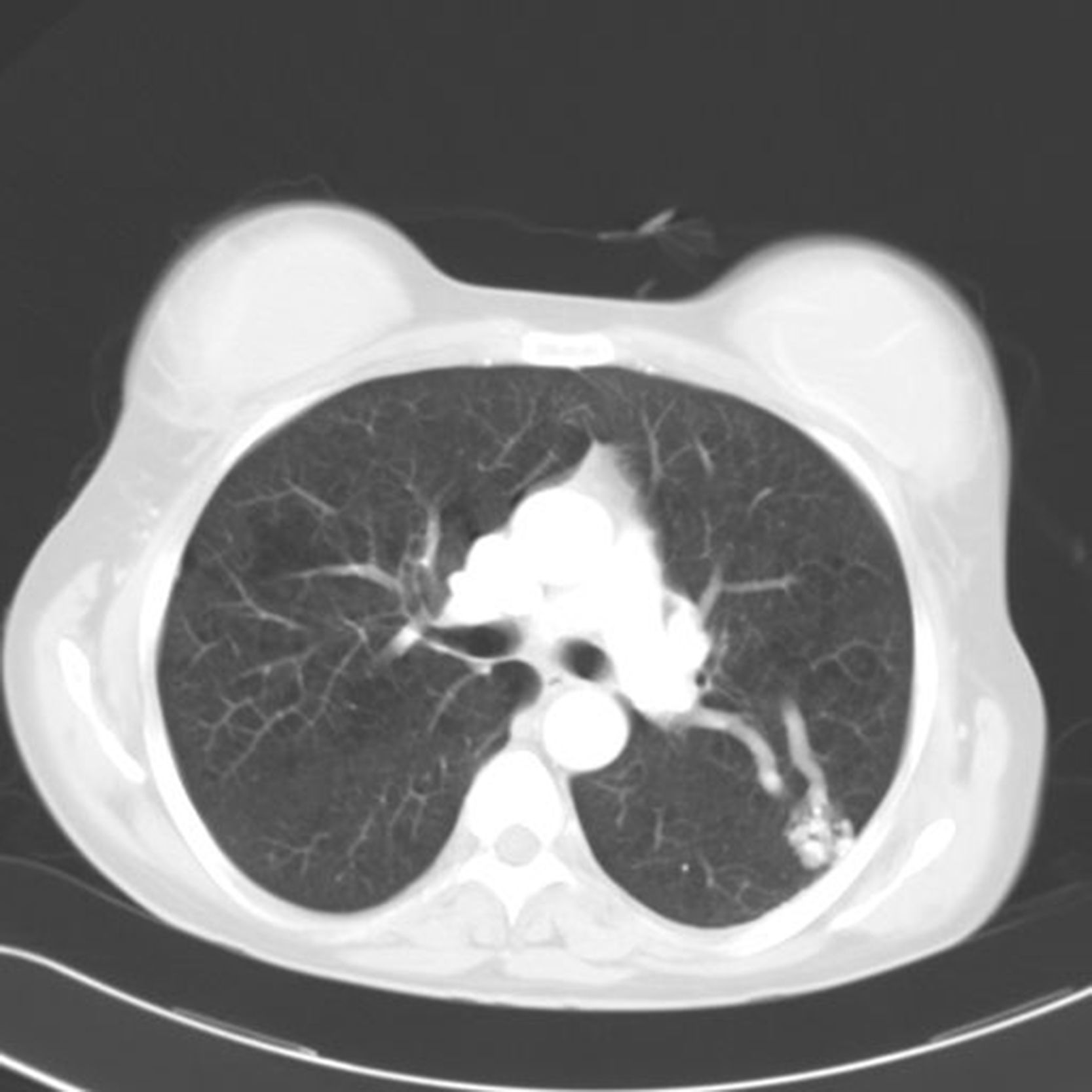
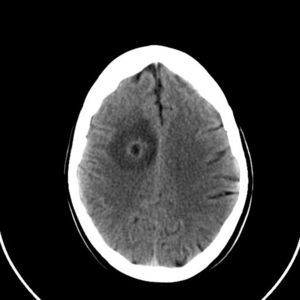
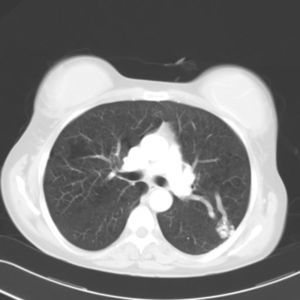
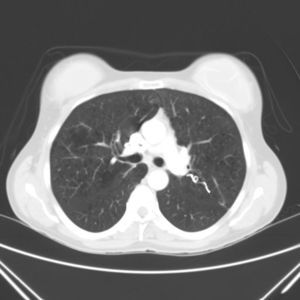
Mujer de 48 años, con antecedentes de epistaxis de repetición y antecedentes familiares de padre fallecido por rotura de aneurisma, así como una hermana intervenida de fístula pulmonar. Quince días antes del ingreso fue sometida a una intervención odontológica. Acude a urgencias por cefalea intensa, paresia y disestesias en brazo izquierdo e inestabilidad al caminar. No refiere fiebre ni otra clínica acompañante. A la exploración física, destacaba rigidez nucal, nistagmo horizontal a la izquierda, hemiparesia braquiocrural izquierda y lateralización de la marcha hacia la izquierda. En los análisis realizados se evidenció leucocitosis con neutrofilia (19.000 unidades y 95%, respectivamente) y una PCR de 6,74ng/ml, siendo el resto de los parámetros normales. La TAC craneal revelaba una imagen frontal con captación en anillo e importante edema perilesional (fig. 1). Ante la sospecha inicial de absceso cerebral confirmado posteriormente con RMN cerebral se inicia de forma empírica antibioterapia con ceftazidima y metronidazol. Dados los antecedentes familiares, y las epistaxis de repetición, y ante la sospecha de posible enfermedad de Rendu-Weber-Osler se realiza TAC pulmonar, con evidencia de fístula arteriovenosa asociada a ovillo vascular en la vertiente posterior del segmento apicoposterior del lóbulo superior izquierdo (fig. 2). La paciente presentó una evolución favorable, persistiendo tras el tratamiento médico, una mínima paresia en extremidad inferior izquierda. En un segundo tiempo se realizó embolización de la lesión pulmonar sin complicaciones. Se confirmó la enfermedad con estudio genético (fig. 3).
La telangiectasia hemorrágica hereditaria (THH) o enfermedad de Rendu-Weber-Osler es una displasia fibrovascular hereditaria autosómica dominante no ligada al sexo, con una prevalencia estimada de 1-2/100.000 habitantes. Existe una alteración en la codificación de una glicoproteína integral de la membrana de las células endoteliales (gen 9q33-34)1.
El diagnóstico clínico requiere 2 de los siguientes criterios:
- 1.
Historia familiar positiva;
- 2.
Telangiectasias mucocutáneas (labios, cavidad oral, dedos, nariz);
- 3.
Epistaxis o lesiones viscerales (telangiectasias gastrointestinales, malformaciones arteriovenosas pulmonares (MAVp)/hepáticas/espinales/cerebrales)2.
Cualquier órgano puede estar afectado y son frecuentes las alteraciones vasculares del sistema nervioso central (9-23%), hepáticas (8-31%) y pulmonares (15-33%). Las MAVp están formadas por vasos de pared delgada que reemplazan los capilares normales y comunican la circulación arterial y venosa pulmonar. En el 25% de los pacientes, las manifestaciones neurológicas son el primer síntoma. Presentan un alto riesgo de complicaciones, fundamentalmente neurológicas, secundarias a embolismos paradójicos. Pueden sufrir accidentes cerebrovasculares, accidentes isquémicos transitorios y manifestaciones neurológicas secundarias a la presencia de abscesos cerebrales. Otros síntomas que pueden aparecer son la hemoptisis o hemotórax consecuencia de la rotura de las MAVp3.
La mortalidad de las MAVp sintomáticas y no tratadas oscila entre el 4 y el 22%, y en los casos graves es superior al 40%4. Existe una clara evidencia de que el tratamiento de las MAVp en pacientes con THH reduce el riesgo de infarto y de absceso cerebral. En la actualidad, la embolización es el tratamiento de elección5.
La mayoría de los pacientes con THH y MAVs permanecen asintomáticos por lo que se recomienda el estudio de cribado de los familiares en primer grado de pacientes con THH. Deben evaluarse mediante la historia clínica, exploración física, examen otorrinolaringologico, radiografía de tórax, gasometría arteriovenosa y analítica general de sangre y orina. Actualmente se está utilizando el ecocardiograma transtorácico con burbujas como primera prueba de cribado, para evitar radiaciones innecesarias. Se inyecta suero salino agitado en una vena periférica y la aparición de burbujas en las cavidades derechas de forma tardía indica la presencia de MAVp. Su sensibilidad está cercana al 100%6.
Las MAV cerebrales no son tan frecuentes para que se incluyan en el screening, tan solo se realizará prueba de imagen cerebral si el paciente presenta migraña u otra clínica neurológica y/o tiene antecedentes familiares de hemorragia intracerebral7.
La presencia de MAVp, tratadas o no, constituye una indicación de profilaxis antibiótica previa a la realización de procedimientos invasivos potencialmente bacteriémicos. Con este propósito se recomiendan una adecuada higiene y salud bucal. También deben tomarse precauciones especiales en la colocación de vías o catéteres como fuente de bacteriemia o de entrada de aire en el torrente venoso. La práctica de buceo se desaconseja. El embarazo predispone al agrandamiento de las MAVp y podría aumentar el riesgo de su rotura. En esta condición, las mujeres deben ser vigiladas más exhaustivamente y referidas a obstetras y centros que tengan experiencia en el manejo de esta entidad8.
En el caso de nuestra paciente se procede al estudio de sus 2 hijos, que habían presentado epistaxis de repetición desde la infancia. La hija también presentaba migrañas y tenía antecedentes de embarazo y cesárea programada sin complicaciones. Se confirma la alteración genética en ambos. La hija fue sometida a la realización de la RMN craneal, sin objetivarse alteraciones. En ambos hijos se llevó a cabo estudio ecocardiográfico con doppler burbujas, siendo en los 2 casos patológico, y así como la TAC torácica que resultó normal en los 2 casos.
Destacamos del caso la importancia de una buena anamnesis, indagando en la historia familiar. Actualmente la paciente y los 2 hijos están asintomáticos y son controlados en una unidad especializada.