La incontinencia urinaria es un síntoma muy prevalente en la población adulta femenina. Genera importantes connotaciones psicosociales y económicas, repercutiendo en la calidad de vida de las pacientes que la padecen.
Es un problema infradiagnosticado, ya que las pacientes no siempre consultan por ello, por lo que es importante tenerlo presente y hacer un cribado oportunista desde atención primaria. Es difícil conocer el gasto sanitario que genera, parece que puede llegar a ser hasta el 2% del presupuesto sanitario.
Todo esto hace que sea de gran importancia saber diagnosticar esta enfermedad, conocer los diferentes tipos de incontinencia que existen, sus posibles causas y los tratamientos disponibles. Para ello se presenta esta revisión, con el fin de conocer las herramientas diagnósticas y terapéuticas de las que se dispone, ver cuál es el papel de atención primaria en esta enfermedad y cuándo se debe derivar al nivel asistencial correspondiente.
The urinary incontinence is a highly prevalent symptom in the adult female population. It has important psychosocial and economic connotations, and affects the quality of life of these patients.
As it is an under-diagnosed problem due to patients not always consulting for it, it is very important to keep this in mind and to provide an opportunistic screening from Primary Health Care. It is difficult to determine the costs of this, but it is estimated to be the 2% of the health budget.
Because of all of this, it is very important to know how to make a correct diagnose of this condition, to determine the different types of incontinence, possible causes, and treatments available. The purpose of this review is to show the different diagnostic and therapeutic tools available, to show the Primary Health Care role in this condition, and when to refer to specialist care.
La incontinencia urinaria (IU) es un síntoma muy prevalente entre la población adulta, llegando a afectar a un 24% de las mujeres, y aumentando hasta un 50% en los pacientes de edad avanzada1. Aun sin ser una afección grave, repercute de una manera importante en la calidad de vida con notables connotaciones psicosociales y económicas, por lo que desde atención primaria debería de atenderse gran parte de esta enfermedad para conseguir, desde un principio, una adecuada orientación diagnóstica y así obtener una mejor respuesta terapéutica. La derivación a un segundo nivel de atención se reservará para aquellos casos que generan dudas en su filiación, asociados a dolor, hematuria, historia de infecciones urinarias recurrentes, cirugía pélvica o radioterapia2, o aquellos pacientes que no respondan a un primer planteamiento terapéutico.
La IU es un síntoma común presente en diversas enfermedades, afectando a todos los grupos de población, edad y sexo, aunque es más frecuente en mujeres. Tiene una incidencia similar entre niños y niñas, siendo en la madurez más frecuente en mujeres. A partir de los 65 años la prevalencia vuelve a igualarse en ambos sexos.
Se define como cualquier fuga involuntaria de orina a través de la uretra, objetivamente demostrable y que constituye, para la persona que lo sufre, un problema social e higiénico importante3. En niños, ancianos y pacientes neurológicos supone no solo un problema médico y social, sino un importante daño psicológico subjetivo, suponiendo una limitación severa para sus actividades de la vida diaria4.
Se trata de un proceso patológico infradiagnosticado, estimándose que menos de un 50% de las personas que lo padecen consultan por ello5. Debido a esto, es difícil calcular su impacto socioeconómico. Además de los gastos directos invertidos en diagnosticar y tratar el problema, habría que añadir gastos indirectos por la incapacidad que genera.
Existen muy pocos datos disponibles acerca del coste directo para el tratamiento de la IU. Se estima que en países desarrollados comporta al menos el 2% del presupuesto sanitario, y aunque el 90% es debido a productos desechables (sondas, absorbentes…), solo el 2% representa gastos de diagnóstico y tratamiento2. El estudio más reciente y exhaustivo estimó en 16.300 millones de dólares el gasto en atención directa anual en 1995 relacionado con la incontinencia urinaria en los EE. UU6. A modo de ejemplo, la incontinencia urinaria puede suponer entre el 6,4% y 10% del presupuesto, o el 8,8% del gasto farmacéutico de una residencia geriátrica.
El objetivo de esta actualización es presentar las opciones existentes para el diagnóstico y el tratamiento de este problema, que genera tanta incapacidad en los pacientes, con el fin de optimizar los recursos e intentar controlar el gasto.
ClasificaciónLa IU puede clasificarse según su sintomatología:
- •
IU de esfuerzo (IUE) supone el 10-39% y se define como fuga involuntaria de orina motivada por un esfuerzo físico (como la tos o el estornudo), lo que provocará un aumento de la presión abdominal. Sus causas fundamentales son la hipermovilidad uretral o la deficiencia esfinteriana intrínseca.
- •
IU de urgencia (IUU), que supone el 1-7%, se define como la fuga involuntaria de orina acompañada, o precedida inmediatamente, de urgencia. Se considera urgencia el deseo imperioso de orinar que es difícil de diferir. Se debe a la hiperactividad del músculo detrusor, de causa neurógena u otra.
- •
IU mixta (IUM), que representa el 7-25%, es la pérdida involuntaria de orina asociada tanto a urgencia como a esfuerzos.
Según su duración puede ser transitoria, cuando es limitada en el tiempo, o establecida si no desaparece antes de las 4 semanas desde su inicio, una vez actuado sobre sus posibles causas.
En cuanto a su intensidad puede ser leve (pérdida<600ml/día), moderada (600-900ml/día) o grave (>de 900ml/día).
En el caso de las mujeres la más prevalente es la IUE7.
Factores de riesgoSe han identificado una serie de factores de riesgo de IU en la mujer:
- -
Edad. La prevalencia de IU aumenta con la edad hasta el 50% en las mujeres.
- -
Obesidad. Existen estudios epidemiológicos que demuestran que la obesidad y el sobrepeso son factores de riesgo para la IU. La pérdida de peso, tanto con dietas como con cirugía, ha demostrado mejorar los síntomas de IU, por lo que se debe considerar como una opción de primera línea de tratamiento en mujeres obesas con IU8.
- -
Paridad. Es uno de los factores más importantes. El primer parto se asocia a un incremento del riesgo de IU con una odds ratio (OR) de 1,3-1,6; en los sucesivos se produce un incremento lineal de hasta 1,5-2,07. Se comparó la incidencia de IU en mujeres con partos vaginales frente a mujeres con partos por cesárea a los 4 años y se observó una mayor prevalencia de IU en mujeres con partos vaginales9.
- -
Terapia hormonal sustitutiva. Dado que existe una elevada prevalencia de IU en pacientes posmenopáusicas, parece lógico pensar que la disminución de los estrógenos contribuya a la aparición de síntomas de IU, por lo que el uso de terapia hormonal sustitutiva se planteó como tratamiento en algunos casos. Otros estudios como el HERS10, sin embargo, concluyen que puede incluso empeorar la clínica.
- -
Dieta. No hay datos claros, pero parece que existen agentes irritantes como el alcohol, el chocolate, etc. que empeoran la sintomatología de IUE. Otros como el pan, la patata y otros vegetales parecen disminuir la incidencia de vejiga hiperactiva.
- -
Diabetes. No se conoce muy bien el mecanismo, pero podría tener relación con la neuropatía y vasculopatía que se produce en esta enfermedad.
- -
Otros. Cirugía ginecológica, infecciones urinarias, deterioro cognitivo y funcional, menopausia, tabaco, enfermedades neurológicas, sedentarismo y depresión2.
Para un mejor diagnóstico, y por tanto una mejor orientación terapéutica, es conveniente conocer las posibles causas de IU.
Se recomienda la realización de un cribado oportunista por parte del personal sanitario de atención primaria, al menos una vez a lo largo de la vida, en mujeres asintomáticas mayores de 40 años. En caso de existir factores de riesgo este cribado se realizará anualmente, a partir de esos grupos de edad2.
De una manera simplificada esta podría deberse a 2 causas principalmente, bien por disfunción vesical bien por disfunción esfinteriana.
AnamnesisUna parte fundamental para el diagnóstico de esta enfermedad es una completa anamnesis, donde es imprescindible documentar antecedentes personales y tratamientos farmacológicos del paciente.
Tienen especial importancia las enfermedades neurológicas, los antecedentes obstétricos, de cirugía pélvica o de tratamiento con radioterapia, puesto que podrían ser los causantes o contribuyentes de la IU.
Se debe conocer también la frecuencia y severidad de los síntomas, el momento de inicio y si se asocia a alguna causa reconocida por la paciente.
Es importante diferenciar el tipo de clínica predominante; si es el componente de esfuerzo o el de urgencia o ambos y qué síntomas la acompañan (síntomas de vaciado o llenado, dolor pelviano o perineal, sensación de presión que nos haga pensar en un prolapso, pérdida continua que indique una posible fístula, hábito intestinal y si existe disfunción sexual).
Un hecho que se debe reflejar es cómo afecta la clínica a la calidad de vida de las pacientes. Para intentar recoger esta información de manera objetiva se han desarrollado varios cuestionarios validados como el ICQ, UAB-q, ISI e ISQ. Su uso tiene un grado de recomendación B en las guías europeas de IU2.
Exploración físicaSe debe explorar el abdomen y los flancos, la región genital y perineal realizando un tacto vaginal para valorar la existencia de prolapsos de órganos pélvicos.
Se realizará, asimismo, una exploración del área de las raíces sacras S2-S4, comprobando además el tono del esfínter anal.
Maniobras específicasQ-Tip testConsiste en introducir un hisopo a través del meato y realizar una maniobra de Valsalva. En caso de que el hisopo se movilice >30° se considera hipermovilidad uretral.
Test de Marshall-Marchetti-KrantzSe indica realizar una maniobra de Valsalva comprobando la pérdida de orina con la misma. Posteriormente, con el dedo índice apoyado sobre el borde inferior de la uretra, en la cara anterior de la vagina se repite la maniobra para comprobar el efecto que tendría la colocación de una cinta suburetral sobre la pérdida previa.
Ambas maniobras sirven para evaluar la IUE.
Pad testPermite la detección y cuantificación de la pérdida de orina. Puede ser de corta o de larga duración (1 o 24h), siendo la más empleada actualmente la de corta duración. Esta se considera positiva si el peso del absorbente aumenta en 1,3g. En el caso del de larga, el incremento debe ser de 8g.
Diario miccionalRecoge la información de todas las micciones y líquidos ingeridos durante 3 días, incluyendo los episodios de urgencia, escapes, etc.
Residuo posmiccionalSe considera normal por debajo de 50cc. Para medirlo se puede emplear un sondaje evacuador o por ultrasonido. La presencia de un residuo alto puede indicar obstrucción.
Análisis de orinaSe debe solicitar un sistemático y sedimento para descartar otros procesos que puedan ocasionar clínica de IU.
Estudio urodinámicoSe recomienda hacer un estudio urodinámico en todas las pacientes con IU en las que nos planteamos un tratamiento invasivo2. Sin embargo, en algunos trabajos se concluye que se puede obviar en pacientes con IUE genuina11, es decir, confirmada mediante la anamnesis y la exploración física.
El estudio urodinámico consta de los siguientes elementos:
- -
Flujometría. Nos permite conocer el volumen miccional, el flujo máximo y el residuo posmiccional.
- -
Cistomanometría. Estudia la fase de llenado y el comportamiento del detrusor al aumentar la presión vesical. Identifica hiperactividad del detrusor y las posibles alteraciones de la distensibilidad vesical o acomodación. En condiciones normales, al aumentar el volumen dentro de la vejiga la presión del detrusor apenas se modifica.
- -
Presión-flujo. Estudia la fase de vaciado. Permite diagnosticar o descartar obstrucción al flujo o insuficiencia de la capacidad contráctil del detrusor, midiendo la velocidad del flujo durante la micción y la presión del detrusor (tabla 1).
Tabla 1.Estudio de presión del flujo
Velocidad del flujo Presión del detrusor Alta Baja Baja Ausencia de obstrucción ICCD Alta Obstrucción Según la velocidad del flujo y la presión del detrusor podemos diagnosticar o descartar una obstrucción al flujo o una insuficiencia de la capacidad contráctil del detrusor (ICCD).
A la hora de seleccionar una terapéutica es importante conocer aspectos de la calidad de vida de la paciente, así como su expectativa respecto al tratamiento.
Incontinencia urinaria de esfuerzoManejo conservadorEjercicios de suelo pélvico (ESP). Consisten en una serie de ejercicios sencillos que se realizan con la musculatura de suelo pélvico, potenciándola y por tanto mejorando la estabilidad uretral. En pacientes con vejiga hiperactiva podrían inhibir la contracción vesical.
Para la IU posparto se deben iniciar estos ejercicios antes o de manera muy precoz después del mismo.
Hay estudios12 que comparan ESP vs ningún tratamiento en mujeres con IU, concluyendo que se deben recomendar como medida conservadora de primera línea en mujeres con cualquier tipo de incontinencia.
Sin embargo, una revisión de la Cochrane13 concluye que no hay un aumento del beneficio al asociar ESP a otros tratamientos. Se trata en cualquier caso de estudios en pequeños grupos de pacientes, por lo que se precisaría de trabajos más extensos para sacar conclusiones al respecto.
Por otra parte, Kafri et al.14 comparan la efectividad de los ESP con el entrenamiento vesical, con el tratamiento médico y una rehabilitación combinada de suelo pélvico, demostrando que todos ellos tienen beneficio a largo plazo, pero que el uso combinado de los mismos aporta mayor beneficio.
Debemos tener en cuenta en cualquier caso la poca adherencia a largo plazo a los mismos, por lo que el 50% aproximadamente precisará cirugía.
Tratamiento farmacológicoDebido a los buenos resultados de la cirugía en este tipo de IU, y a los efectos secundarios de estos tratamientos, apenas se utilizan.
Duloxetina. Es un inhibidor de la recaptación de la serotonina y de la noradrenalina. Aumenta el tono muscular y favorece el cierre uretral. Su eficacia es dudosa. Solamente debe emplearse en casos en los que se descarte la cirugía por comorbilidades u otros motivos y exista una depresión concomitante.
Estrógenos. Se han empleado en algunos casos, sin demostrar beneficio.
Agonistas α adrenérgicos (pseudoefedrina y midodrina). Tienen escasa eficacia y muchos efectos secundarios. Su uso es anecdótico.
Tratamiento quirúrgicoTratamiento de elección en incontinencias que no respondan a otras medidas y en incontinencias moderadas a severas.
Se emplean mallas o sling de monofilamento y material irreabsorbible, generalmente polipropileno.
Existen diferentes tipos:
- •
Cabestrillos suburetrales sin tensión:
- 1.
Tension free vaginal tape. Consiste en el paso de una malla a través de la fascia endopélvica por vía transvaginal. Existe un mayor riesgo de lesión vesical, por lo que requiere cistoscopia de control.
- 2.
Tension free transobturador Tape. Se coloca a través del agujero obturador. Es el más utilizado. No requiere cistoscopia de control. Se puede realizar en régimen de cirugía mayor ambulatoria.
- 3.
Minicabestrillos. Menos invasivo. Al ser algo novedoso, existen menos estudios sobre su eficacia.
- •
Cabestrillo suburetral sin tensión ajustable:
- 1.
TVA TOA. Se pueden ajustar posteriormente a la intervención, en el caso de que persista incontinencia, o por el contrario se haya producido una obstrucción.
- 2.
Otros sistemas: Remeex, Safyre, etc.
- •
Procedimientos de coaptación uretral:
- 1.
Inyecciones periuretrales. Consiste en la inyección de macropartículas para tratar de aproximar los bordes uretrales disminuyendo el escape de orina mediante la creación de un obstáculo mecánico.
- 2.
Balones periuretrales ajustables. Colocando un balón a cada lado de la uretra, que ejercerá una compresión extrínseca.
- 3.
Esfínter urinario artificial. Prótesis generalmente de 3 componentes.
- 1.
En pacientes con IU asociada a condicionantes debemos tratar los mismos con un grado de recomendación A2. Así determinados factores deben ser tenidos en cuenta; en personas obesas la pérdida de peso debe ser una medida de primera línea. Se considerará la existencia de estreñimiento, determinados fármacos.
- 2.
Pañales. En pacientes en los que no es posible emplear otros tratamientos debido a la edad u otras comorbilidades15.
- 3.
Cambios en el estilo de vida.
- •
Disminución de ingesta de cafeína: mejora la sensación de urgencia y la frecuencia urinaria.
- •
Ejercicio. Mejora IU de intensidad moderada.
- •
Ingesta de líquidos. No está claro que variar la ingesta de líquidos influya en la clínica de incontinencia.
- •
- 4.
Prompted voiding. Vaciar la vejiga en tiempo prefijado.
- 5.
Entrenamiento vesical. Régimen reglado de micciones en intervalos gradualmente ajustados. Los objetivos principales son corregir malos hábitos de micción o de frecuencia, aumentar el periodo entre micciones, aumentar la capacidad vesical, disminuir los episodios de urgencia mejorando su control y, con todo esto, restablecer la confianza en el control de la micción.
Algunos estudios comparan el entrenamiento vesical con otros tratamientos o con pacientes sin tratamiento. Se ha visto que es más efectivo que no tratar y que los pesarios vaginales, y menos efectivo que entrenamiento muscular de suelo pélvico.
Tratamiento farmacológicoEl tratamiento médico se emplea sobre todo en IUU y en IUM. Existen diversos grupos de fármacos que pueden emplearse.
- 1.
Anticolinérgicos. Son el pilar fundamental del tratamiento farmacológico. Inhiben acción de acetil colina, suprimiendo contracciones involuntarias vesicales y aumentando la capacidad vesical. Para evaluar su eficacia se debe esperar 4-12 semanas, y no se puede hablar de fracaso del tratamiento si no se han empleado al menos 2 anticolinérgicos distintos.
Todos tienen una eficacia similar. La gran mayoría son comprimidos por vía oral, pero actualmente existe una nueva forma de administración en parches con una duración de 72horas y con pocos efectos secundarios.
La mayoría de los pacientes abandonan el tratamiento los 3 primeros meses por la falta de eficacia, el coste y los efectos secundarios.
Las guías europeas de incontinencia urinaria2 recomiendan hacer un gran esfuerzo en el uso de medidas conservadoras para intentar no emplear tratamiento farmacológico en las personas mayores. Los anticolinérgicos pueden empeorar el deterioro cognitivo en pacientes de edad avanzada que padezcan este problema, o que estén en riesgo de padecerlo, por lo que su uso en esta franja de edad se debe realizar con precaución.
- 2.
Agonistas β adrenérgicos (mirabegrón). Produce relajación del detrusor. Es una buena alternativa si no se toleran los antimuscarínicos, o incluso se puede asociar a ellos si estos no consiguen todo el efecto deseado. En paciente con HTA no controlada requiere monitorización de la Fc y la HTA.
- 3.
Antidepresivos tricíclicos (imipramina y amitriptilina). Anticolinérgico central+periférico+bloqueante α adrenérgico. Su efecto consiste en la relajación del detrusor y aumento del tono del esfínter uretral. Estos fármacos tienen importantes efectos secundarios, por lo que no se utilizan para la IU.
- 4.
Agonistas de calcio (verapamilo). Menos eficaz que oxibutinina, por lo que no se considera de primera elección. Se ha visto que la combinación de verapamilo con oxibutinina es más eficaz que la oxibutinina sola. Esto se debe tener en cuenta en pacientes que tomen verapamilo por problemas cardiológicos.
Sin embargo, no hay suficiente evidencia para demostrar la superioridad del tratamiento farmacológico respecto al tratamiento conservador. Por lo general, las pacientes están más satisfechas con el resultado de las maniobras comportamentales o ejercicios de suelo pélvico que con el tratamiento farmacológico. Esto se refleja en la cantidad de abandonos del tratamiento que se muestran en la literatura (tabla 2).
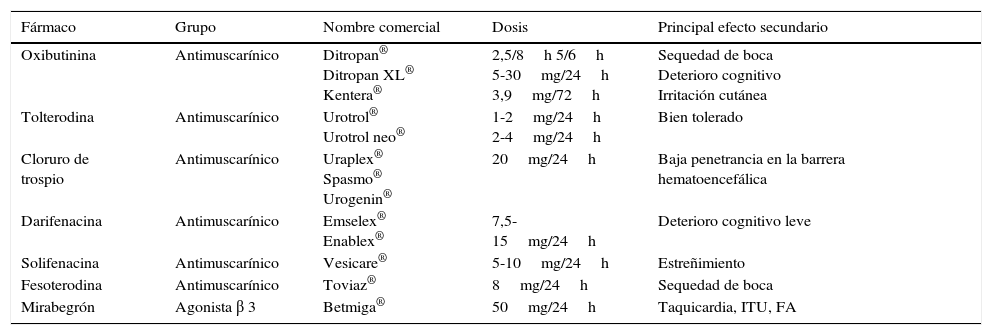
Tabla 2.Principales tratamientos farmacológicos para la IUU e IUM
Fármaco Grupo Nombre comercial Dosis Principal efecto secundario Oxibutinina Antimuscarínico Ditropan®
Ditropan XL®
Kentera®2,5/8h 5/6h
5-30mg/24h
3,9mg/72hSequedad de boca
Deterioro cognitivo
Irritación cutáneaTolterodina Antimuscarínico Urotrol®
Urotrol neo®1-2mg/24h
2-4mg/24hBien tolerado Cloruro de trospio Antimuscarínico Uraplex®
Spasmo® Urogenin®20mg/24h Baja penetrancia en la barrera hematoencefálica Darifenacina Antimuscarínico Emselex®
Enablex®7,5-15mg/24h Deterioro cognitivo leve Solifenacina Antimuscarínico Vesicare® 5-10mg/24h Estreñimiento Fesoterodina Antimuscarínico Toviaz® 8mg/24h Sequedad de boca Mirabegrón Agonista β 3 Betmiga® 50mg/24h Taquicardia, ITU, FA FA: fibrilación auricular; ITU: infección del tracto urinario; IUU: incontinencia urinaria de urgencia; UIM: incontinencia urinaria mixta.
- •
Toxina botulínica A (Botox). Se emplea en IUU por vejiga neurógena o vejiga hiperactiva refractaria a anticolinérgicos. Se debe emplear profilaxis antibiótica 1-3 días antes, el mismo día y 1-3 días después.
El procedimiento consiste inyectar, mediante un procedimiento endoscópico, 30 habones de 1ml cada uno (volumen total de 30ml), con una distancia de en torno a 1cm (100U) en el detrusor. Se realiza con ayuda de un cistoscopio rígido o flexible y evitando el trígono y la base de la vejiga. Se puede realizar bajo régimen de cirugía mayor ambulatoria.
La mejoría clínica suele aparecer en 2 semanas. Puede repetirse de manera segura16 cuando disminuya el efecto, pero no antes de 3 meses. La frecuencia del tratamiento suele ser anual.
Está contraindicado en infecciones del tracto urinario, enfermedades neurológicas y en pacientes en tratamiento con aminoglucósidos.
Diversos trabajos corroboran que este tratamiento ofrece una clara mejoría de todos los síntomas y parámetros urodinámicos en pacientes con vejiga hiperactiva y vejiga neurógena17.
En un estudio de Rovner et al.18 se demuestra que pacientes con IUU por vejiga hiperactiva y vejiga neurógena tratados 4 años con toxina botulínica A mantienen el efecto de la misma, mejorando la sintomatología y la calidad de vida de estos pacientes.
- •
Neuromodulación. Su indicación es IUU en vejiga neurógena y vejiga hiperactiva refractaria a tratamiento médico. Consiste en la estimulación del centro sacro de la micción y modulación de los arcos reflejos miccionales. Existen diferentes modalidades.
- 1.
Estimulación del nervio tibial posterior (SANS, TENS). Sesiones semanales 30min 6-12 semanas. Es efectivo en pacientes que no mejoran con antimuscarínicos. Su efecto es similar al de tolterodina. Se debe informar de que no es un tratamiento curativo; con programa de mantenimiento es eficaz hasta 3 años. No presenta efectos adversos.
En un estudio de Kabay et al.19 se demuestra la eficacia de este tratamiento en pacientes con vejiga neurógena secundaria a enfermedad de Parkinson, mejorando la clínica y los parámetros urodinámicos.
- 2.
Neuromodulación sacra Interstim®. Mejora parámetros clínicos y urodinámicos, pero tiene una alta tasa de complicaciones que aparecen hasta en el 50% de los casos: dolor, sobreinfección, desplazamiento de electrodos.
- 3.
Estimulación de pudendo o genital. Técnica aún experimental.
- 4.
Estimulación eléctrica. Mejora la IU comparado con placebo y antimuscarínicos. Suma beneficio a la realización de ejercicios del suelo pélvico.
- •
Enterocistoplastia de aumento. Apenas se usa como tratamiento de vejiga hiperactiva, se emplea más en microvejiga producida por tuberculosis o radioterapia.
- •
Ureteroileostomía cutánea. Uso muy escaso, solo en casos extremos, dado que es una cirugía con alta comorbilidad.
- 1.
Como conclusión, queremos resaltar la importancia de este problema clínico por su incidencia y prevalencia elevadas, por la repercusión que tiene sobre las pacientes que lo padecen y por el impacto económico que genera. Por todo ello tiene especial relevancia el diagnóstico correcto a través de la anamnesis y exploración física, derivando al especialista cuando sea necesario e iniciando el tratamiento más adecuado en cada caso lo antes posible.
A modo de resumen podríamos decir que las pacientes con clínica de IUE de intensidad moderada a severa deben ser remitidas al especialista para tratamiento quirúrgico de inicio, mientras que las pacientes con IUU, generalmente mejoran con tratamiento médico, el cual se podría iniciar desde atención primaria junto con el tratamiento conservador. En caso de no mejoría se debe remitir al especialista para completar los estudios y modificar el tratamiento de acuerdo con las guías de actuación.
Conflicto de interesesEste trabajo se ha realizado sin conflicto de intereses.