En las últimas décadas, la supervivencia en las enfermedades hemato-oncológicas infantiles ha aumentado gracias a la mejora de los tratamientos, con regímenes quimioterápicos más agresivos. Esto ha conducido a un aumento en la incidencia de infecciones graves, con la consecuente morbimortalidad. La candidiasis hepatoesplénica es una infección diseminada por Candida que suele afectar más frecuentemente al hígado y bazo, aunque pueden verse involucrados otros órganos.
Pacientes y métodosSe ha realizado un estudio retrospectivo de 13 pacientes pediátricos diagnosticados de candidiasis hepatoesplénica desde enero de 2002 a febrero de 2010 en el Servicio de Hemato-Oncología pediátrica del Hospital Niño Jesús de Madrid siguiendo los criterios propuestos por la EORTC/MSG (European Organization for Research and Treatment of Cancer and Mycoses Study Group) revisados en el 2008. Se analizaron las características clínicas, los métodos diagnósticos, el tratamiento realizado y la evolución posterior.
ResultadosEl síntoma más frecuente de presentación de la candidiasis hepatoesplénica en nuestra serie fue la fiebre persistente, hasta en un 84,6% de los casos, en casi todos, asociada a algún otro síntoma. Los factores de riesgo para desarrollarla son bastante inespecíficos y estaban presentes hasta en un 92,3% de nuestros pacientes. El diagnóstico de infección probada, que se realiza mediante histología o cultivos, normalmente es difícil de obtener y sólo se logró obtener en nuestro caso en un 23,1%. La mayoría de las veces, como en nuestra serie, sólo se llega a un diagnóstico de sospecha. Las pruebas de laboratorio no tienen utilidad en la población pediátrica y tan sólo en un paciente se apreció aumento de la fosfatasa alcalina al diagnóstico. Este resultado difiere del comportamiento de este marcador biológico en los adultos. Aunque suelen ser necesarios tratamientos prolongados para la resolución de las lesiones, la supervivencia es muy alta, en nuestra serie un 100%, con un tratamiento adecuado.
ConclusiónLa mortalidad de la candidiasis hepatoesplénica es baja si se realiza un tratamiento precoz y adecuado.
In the last few decades, the survival of children with haematology-oncological malignancies has increased due to more aggressive chemotherapy regimens. This has led to an increase of fungal infections causing significant morbidity and mortality in these patients. Hepatosplenic candidiasis is a disseminated candida infection that affects most commonly the liver and spleen, although other organs may be involved.
Patients and methodsWe performed a retrospective study of 13 paediatric patients diagnosed with hepatosplenic candidiasis from January 2002 to February 2010 in our paediatric haematology-oncology department following the criteria proposed by the EORTC/MSG (European Organization for Research and Treatment of Cancer and Mycoses study group) updated in 2008. We analysed the clinical characteristics, diagnostic methods, treatment and outcome.
ResultsThe most common symptom of presentation of hepatosplenic candidiasis in our series was persistent fever, up 84.6% of cases, almost all associated with other symptoms. Risk factors for development are non-specific and were present in 92.3% of our patients. The diagnosis of proven infection, which is made by histology or culture, is usually difficult to obtain and in our series it was obtained only in 23.1% of cases. As in our series, diagnosis is often presumptive. Laboratory tests are not useful in the paediatric population and only in one patient we observed an increase in alkaline phosphatase at diagnosis. This result differs from the behaviour of this biological marker in adults. Although prolonged treatment is often necessary for the resolution of the lesions, survival is high with appropriate treatment, 100% in our series.
ConclusionsThe mortality of hepatosplenic candidiasis is low with early and adequate treatment.
La infecciones fúngicas son una causa importante de morbi-mortalidad en pacientes pediátricos con enfermedades hemato-oncológicas. Desde que en 1969 Bodey et al1 describieron el primer caso de candidiasis hepatoesplénica en un paciente con infección por Candida diseminada y esplenomegalia, la proporción de pacientes con esta entidad ha ido aumentando progresivamente debido a diversos factores, como tratamientos quimioterápicos más agresivos, uso generalizado de corticoides, nutrición parenteral, catéteres centrales y sobre todo al aumento en la utilización de antibióticos de amplio espectro2.
La candidiasis hepatoesplénica es una infección fúngica relativamente frecuente en pacientes pediátricos hemato-oncológicos con tratamiento quimioterápico (entre el 10 y el 30% de necropsias de pacientes con enfermedades hemato-oncológicas con quimioterapia intensiva)3. Consiste en una infección diseminada por Candida que suele afectar más frecuentemente al hígado y bazo, aunque pueden verse involucrados otros órganos4. El agente aislado con mayor frecuencia es la Candida albicans, aunque en los últimos años está aumentando la proporción de Candida non albicans5.
Las manifestaciones clínicas son poco específicas y la prueba gold standard para el diagnóstico, la extracción de material para análisis microbiológico del órgano afectado mediante biopsia, muchas veces no es posible6. Sin embargo, las técnicas radiológicas, sobre todo la ecografía y la RM, han pasado a desempeñar un papel esencial, ya que nos permiten visualizar múltiples abscesos en el hígado y el bazo («lesiones en ojo de buey») y valorar la evolución y la respuesta al tratamiento7,8.
El tratamiento de elección es el fluconazol (6mg/kg/día) en pacientes estables o la anfotericina B liposomal (3mg/kg/día) en pacientes graves o infecciones refractarias9,10. El tratamiento con equinocandinas (caspofungina, micafungina y anidulafungina) ha sido utilizado con éxito en algunos casos y es una opción terapéutica alternativa cuando las anteriores no son posibles o útiles10. Aunque no se ha descrito la duración exacta, suelen ser necesarios tratamientos prolongados para su resolución. A pesar de que no existen recomendaciones actuales sobre la necesidad de interrumpir o retrasar la quimioterapia durante el tratamiento, dado que la quimioterapia suele ser esencial para la supervivencia del paciente, en la práctica clínica ésta suele reiniciarse tan pronto como se haya conseguido estabilizar al paciente11.
En esta revisión hemos realizado un análisis retrospectivo de 13 pacientes pediátricos con enfermedades hemato-oncológicas que desarrollaron candidiasis hepatoesplénica. Se analizan las características clínicas, los métodos diagnósticos, el tratamiento realizado y la evolución posterior.
Material y métodosTodos los pacientes fueron diagnosticados de candidiasis hepatoesplénica de enero de 2002 a febrero de 2010 en el Servicio de Hemato-Oncología pediátrica del Hospital Infantil Universitario Niño Jesús.
Criterios diagnósticosEl diagnóstico de la candidiasis hepatoesplénica se estableció en pacientes con alteraciones radiológicas típicas que presentaban una clínica compatible y factores de riesgo.
Se consideraron como factores de riesgo: la neutropenia prolongada relacionada en el tiempo con el inicio de la infección, la nutrición parenteral, el uso prolongado de corticoides, el tratamiento con inmunosupresores o la inmunodeficiencia severa, la presencia de mucositis, ser portador de catéter venoso central o haber presentado infecciones fúngicas previas.
La infección se clasificó como probada siguiendo los criterios propuestos por la EORTC/MSG (European Organization for Research and Treatment of Cancer and Mycoses Study Group) revisados en el 200812,13 cuando existía detección del hongo por estudio histológico del órgano afectado o crecimiento en hemocultivo del hongo en el contexto de un proceso infeccioso.
Recogida de datosSe revisaron las historias clínicas de los pacientes diagnosticados de candidiasis hepatoesplénica en el Servicio de Hemato-Oncología infantil para obtener información sobre edad, sexo, enfermedad de base y su estado, protocolo y última quimioterapia empleada. Se evaluaron además los días previos al diagnóstico para comprobar la existencia o no de neutropenia y fiebre, el tratamiento previo recibido, la profilaxis antifúngica y el tratamiento esteroideo. Al diagnóstico, se evaluó la presencia de síntomas, valores de laboratorio (transaminasas y fosfatasa alcalina), y las pruebas utilizadas para alcanzar el diagnóstico (radiológicas y biopsia). También se ha revisado el tratamiento utilizado, la evolución de la infección, la necesidad de interrumpir el tratamiento quimioterápico y la aparición de posibles recidivas.
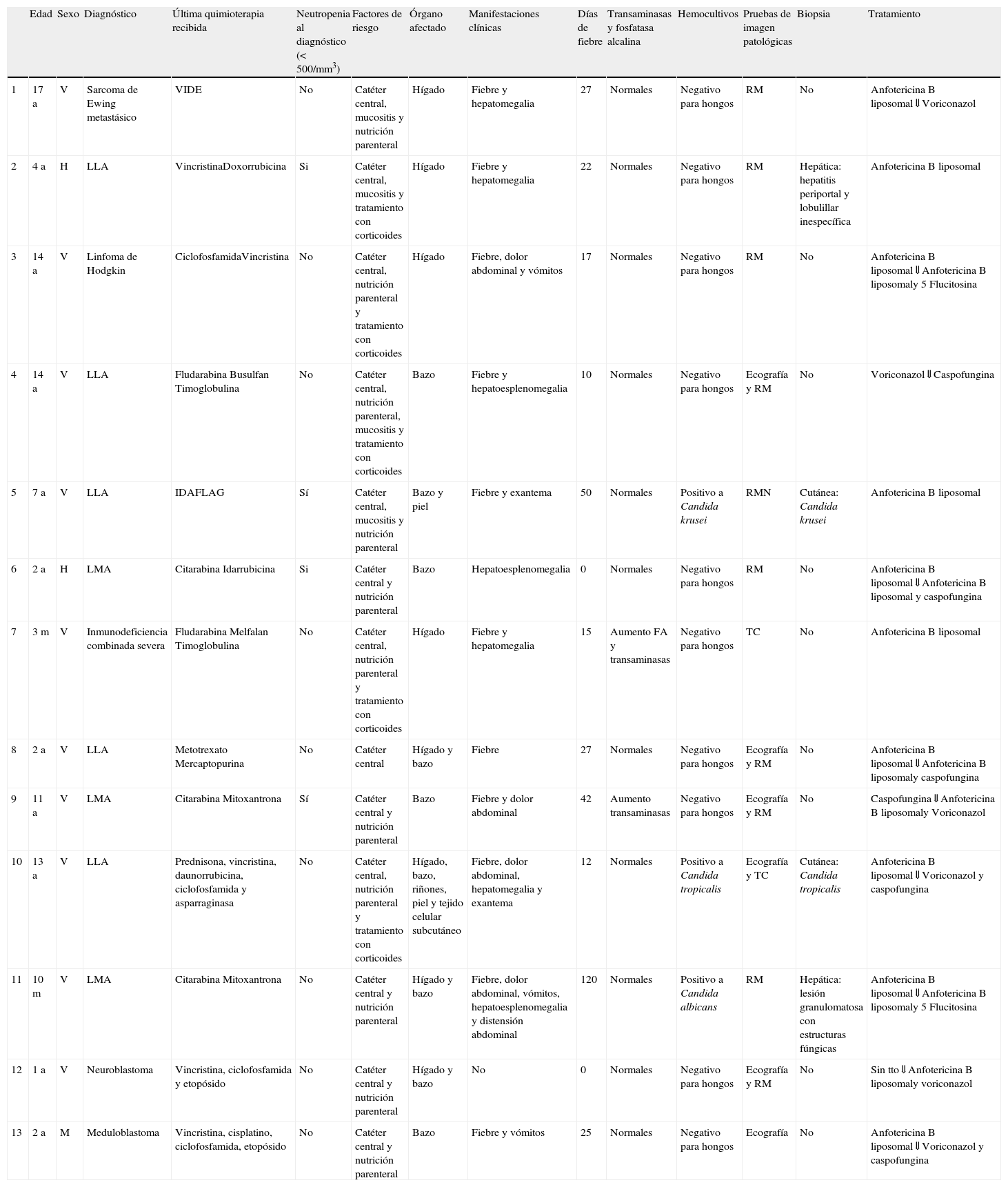
ResultadosDe acuerdo con los criterios de la EORTC/MSG 2008, de los 13 pacientes analizados 3 pacientes presentaban infección probada (23,1%), dos de ellos por presentar hemocultivo positivo y el otro por presentar lesiones fúngicas en el estudio histológico del órgano afectado (hígado) junto con hemocultivo positivo. Las características de los pacientes de nuestra serie se resumen en la tabla 1.
Características de los pacientes
| Edad | Sexo | Diagnóstico | Última quimioterapia recibida | Neutropenia al diagnóstico (< 500/mm3) | Factores de riesgo | Órgano afectado | Manifestaciones clínicas | Días de fiebre | Transaminasas y fosfatasa alcalina | Hemocultivos | Pruebas de imagen patológicas | Biopsia | Tratamiento | |
| 1 | 17 a | V | Sarcoma de Ewing metastásico | VIDE | No | Catéter central, mucositis y nutrición parenteral | Hígado | Fiebre y hepatomegalia | 27 | Normales | Negativo para hongos | RM | No | Anfotericina B liposomal⇓Voriconazol |
| 2 | 4 a | H | LLA | VincristinaDoxorrubicina | Si | Catéter central, mucositis y tratamiento con corticoides | Hígado | Fiebre y hepatomegalia | 22 | Normales | Negativo para hongos | RM | Hepática: hepatitis periportal y lobulillar inespecífica | Anfotericina B liposomal |
| 3 | 14 a | V | Linfoma de Hodgkin | CiclofosfamidaVincristina | No | Catéter central, nutrición parenteral y tratamiento con corticoides | Hígado | Fiebre, dolor abdominal y vómitos | 17 | Normales | Negativo para hongos | RM | No | Anfotericina B liposomal⇓Anfotericina B liposomaly 5 Flucitosina |
| 4 | 14 a | V | LLA | Fludarabina Busulfan Timoglobulina | No | Catéter central, nutrición parenteral, mucositis y tratamiento con corticoides | Bazo | Fiebre y hepatoesplenomegalia | 10 | Normales | Negativo para hongos | Ecografía y RM | No | Voriconazol⇓Caspofungina |
| 5 | 7 a | V | LLA | IDAFLAG | Sí | Catéter central, mucositis y nutrición parenteral | Bazo y piel | Fiebre y exantema | 50 | Normales | Positivo a Candida krusei | RMN | Cutánea: Candida krusei | Anfotericina B liposomal |
| 6 | 2 a | H | LMA | Citarabina Idarrubicina | Si | Catéter central y nutrición parenteral | Bazo | Hepatoesplenomegalia | 0 | Normales | Negativo para hongos | RM | No | Anfotericina B liposomal⇓Anfotericina B liposomal y caspofungina |
| 7 | 3 m | V | Inmunodeficiencia combinada severa | Fludarabina Melfalan Timoglobulina | No | Catéter central, nutrición parenteral y tratamiento con corticoides | Hígado | Fiebre y hepatomegalia | 15 | Aumento FA y transaminasas | Negativo para hongos | TC | No | Anfotericina B liposomal |
| 8 | 2 a | V | LLA | Metotrexato Mercaptopurina | No | Catéter central | Hígado y bazo | Fiebre | 27 | Normales | Negativo para hongos | Ecografía y RM | No | Anfotericina B liposomal⇓Anfotericina B liposomaly caspofungina |
| 9 | 11 a | V | LMA | Citarabina Mitoxantrona | Sí | Catéter central y nutrición parenteral | Bazo | Fiebre y dolor abdominal | 42 | Aumento transaminasas | Negativo para hongos | Ecografía y RM | No | Caspofungina⇓Anfotericina B liposomaly Voriconazol |
| 10 | 13 a | V | LLA | Prednisona, vincristina, daunorrubicina, ciclofosfamida y asparraginasa | No | Catéter central, nutrición parenteral y tratamiento con corticoides | Hígado, bazo, riñones, piel y tejido celular subcutáneo | Fiebre, dolor abdominal, hepatomegalia y exantema | 12 | Normales | Positivo a Candida tropicalis | Ecografía y TC | Cutánea: Candida tropicalis | Anfotericina B liposomal⇓Voriconazol y caspofungina |
| 11 | 10 m | V | LMA | Citarabina Mitoxantrona | No | Catéter central y nutrición parenteral | Hígado y bazo | Fiebre, dolor abdominal, vómitos, hepatoesplenomegalia y distensión abdominal | 120 | Normales | Positivo a Candida albicans | RM | Hepática: lesión granulomatosa con estructuras fúngicas | Anfotericina B liposomal⇓Anfotericina B liposomaly 5 Flucitosina |
| 12 | 1 a | V | Neuroblastoma | Vincristina, ciclofosfamida y etopósido | No | Catéter central y nutrición parenteral | Hígado y bazo | No | 0 | Normales | Negativo para hongos | Ecografía y RM | No | Sin tto⇓Anfotericina B liposomaly voriconazol |
| 13 | 2 a | M | Meduloblastoma | Vincristina, cisplatino, ciclofosfamida, etopósido | No | Catéter central y nutrición parenteral | Bazo | Fiebre y vómitos | 25 | Normales | Negativo para hongos | Ecografía | No | Anfotericina B liposomal⇓Voriconazol y caspofungina |
a: años; IDAFLAG: idarrubicina, fludarabina y citarabina; m: meses;: mujer; LLA: leucemia linfoblástica aguda; LMA: leucemia mieloblástica aguda; RM: resonancia magnética. TC: tomografía computarizada; V: varón; VIDE: vincristina, ifosfamida, doxorrubicina y etopósido.
El rango de edad de los pacientes varía desde los 3 meses hasta los 17 años, con una mediana de 4 años. De ellos 10 (76,9%) eran varones y 3 (23,1%) mujeres.
Las enfermedades hemato-oncológicas de los pacientes revisados están expuestas en la tabla 1. Todos los pacientes excepto 4 (30,8%) se encontraban en primera remisión completa en el momento de la infección.
Todos los pacientes habían recibido quimioterapia en los 60 días previos al inicio del cuadro, 3 de ellos (23,1%) habían recibido altas dosis de citarabina y 2 trasplante de progenitores hematopoyéticos.
De los factores predisponentes estudiados casi todos los pacientes12 presentaban más de un factor de riesgo en el momento del diagnóstico y llama la atención que todos ellos eran portadores de catéter venoso central en el momento de la infección. Sólo un paciente había presentado previamente una infección fúngica con un hemocultivo positivo para Candida parapsilosis sin afectación de hígado ni bazo.
La manifestación clínica que con más frecuencia presentaban los pacientes fue la fiebre en un 84,6% de los casos (11 pacientes). La mediana de días de fiebre hasta el diagnóstico fue de 15 (rango 0-45) y de días totales de fiebre fue de 22 (rango 0-120). A excepción de un caso, en todos ellos se asociaron otras manifestaciones clínicas. El resto de ellas fueron bastante inespecíficas, como se observa en la tabla 1. Ningún paciente presentó diarrea, disfagia ni ictericia. El 23,1% de los pacientes (3 pacientes) presentaban más de tres manifestaciones clínicas al diagnóstico.
En referencia a los valores de laboratorio, llama la atención que sólo 4 pacientes (30,8%) presentaban neutropenia grave (neutrófilos<500/mm3) en el momento del diagnóstico, 3 de los cuales iniciaron los síntomas con la recuperación hematológica. La fosfatasa alcalina y las transaminasas sólo se elevaron en 1 y 2 pacientes, respectivamente.
A todos los pacientes se les realizó en primer lugar una ecografía abdominal, observándose lesiones sólo en 6 de ellos (46,2%). En 10 pacientes (76,9%) se realizó además una RM, que fue patológica en todos los casos y en 5 (38,5%) una TC donde se observaron lesiones en 2 de ellos. Los órganos afectados se exponen en la tabla 1, siendo el más frecuente el bazo (9 pacientes) seguido del hígado (8 pacientes).
En cuanto a la documentación microbiológica, sólo 3 pacientes (23,1%) tuvieron hemocultivos positivos para Candida (Candida albicans, Candida krusei y Candida tropicalis). A 2 de los pacientes se les realizó biopsia hepática que fue diagnóstica en uno de ellos, mientras que en el otro fue no concluyente. En 2 pacientes con lesiones nodulares cutáneas se realizó biopsia aislando en ambas la levadura (Candida krusei y Candida tropicalis). En otros dos pacientes (15,4%) creció Candida albicans en el lavado broncoalveolar. En 7 pacientes no hubo documentación microbiológica.
Únicamente 2 pacientes estaban realizando profilaxis antifúngica en el período de la neutropenia. De los pacientes que presentaron fiebre (11 pacientes), todos recibieron tratamiento antibiótico de amplio espectro al inicio de ésta. En todos ellos además se asoció tratamiento antifúngico empírico por persistencia de la fiebre, en los cuales en el 81,8% (9 pacientes) fue anfotericina B liposomal, en 1 paciente caspofungina y en 1 paciente voriconazol. Tras confirmar el diagnóstico, 9 pacientes sufrieron modificación del tratamiento debido a la persistencia de la clínica, de los cuales a 4 de ellos (30,8%) se les asoció otro antifúngico y a los otros 5 (38,4%) se les sustituyó por otro. En el único paciente que no estaba recibiendo tratamiento antifúngico previamente se inició terapia combinada con anfotericina B liposomal y voriconazol. La mediana de días de hospitalización fue de 30 días (rango 13-90 días). En 8 de los pacientes (61,5%) fue necesaria la interrupción o el retraso en el inicio del siguiente ciclo de la quimioterapia hasta la mejoría del estado clínico del paciente.
Todos los pacientes eran portadores de catéter venoso central al diagnóstico. La retirada del catéter se llevó a cabo en 7 de ellos (entre ellos, los 3 pacientes con infección probada y hemocultivo positivo).
En 9 de los casos (69,2%) de realizó tratamiento de soporte con factores de crecimiento granulocíticos (G-CSF). En 1 paciente se realizaron transfusiones de granulocitos repetidas por la gravedad del paciente y la neutropenia grave prolongada.
Todos los pacientes presentaron la resolución de las lesiones secundarias a la candidiasis hepatoesplénica. Sólo uno de los casos presentó recidiva de las lesiones iniciales coincidiendo con un período de neutropenia que también evolucionó hacia la curación. La mediana de seguimiento es de 31 meses (rango 10-95 meses).
La supervivencia de la candidiasis hepatoesplénica fue del 100%, presentando todo ellos la resolución de la misma. En cuanto a la evolución de la enfermedad de base, 5 pacientes (38,5%) fallecieron por progresión de la enfermedad, sin signos de infección activa en el momento del fallecimiento.
DiscusiónEn las últimas décadas la supervivencia en las enfermedades hemato-oncológicas infantiles ha aumentado de forma significativa gracias a la mejora de los tratamientos, con regímenes quimioterápicos más agresivos. En contrapartida, los períodos de neutropenia son mucho más prolongados, lo que conlleva la aparición de complicaciones infecciosas, entre ellas las infecciones fúngicas, siendo la Candida la más frecuente de ellas14.
La candidiasis hepatoesplénica o candidiasis crónica diseminada es una infección fúngica sistémica con afectación principal de hígado y bazo, que se produce frecuentemente durante el período de recuperación tras una neutropenia prolongada15,16. Su incidencia en pacientes hemato-oncológicos es difícil de cuantificar por la dificultad de confirmar el diagnóstico y por la utilización empírica de anfotericina B en la neutropenia febril prolongada. Suele variar en las diferentes series entre el 3 y el 7%.
Los factores de riesgo descritos en la literatura son la neutropenia prolongada, la utilización de antibióticos de amplio espectro, la nutrición parenteral, la presencia de catéter central, algunas quimioterapias como la citarabina y el tratamiento con corticoides17,18. Estos son todos poco específicos, ya que están presentes en la mayoría de los pacientes hemato-oncológicos de alto riesgo y pueden ser favorecedores de cualquier tipo de infección fúngica. Todos nuestros pacientes presentaban al menos uno de ellos en el momento del inicio de los síntomas.
En cuanto al cuadro clínico, lo más frecuente es la fiebre prolongada que no responde al tratamiento antibiótico, muchas veces coincidente con la recuperación de la neutropenia. Puede acompañarse de dolor abdominal, náuseas y vómitos, todos ellos síntomas bastante frecuentes en los pacientes oncológicos19.
El diagnóstico de la candidiasis hepatoesplénica es difícil. Los valores de laboratorio como la elevación de la fosfatasa alcalina que en adultos ha demostrado ser útil tanto en el diagnóstico como en la evolución, en niños, como se confirma en nuestra serie, no suele estar presente20. Las transaminasas pueden estar elevadas, aunque no son muy específicas, y los hemocultivos en general son muy poco rentables, a diferencia de la candidiasis aguda diseminada. Las pruebas de imagen son las que más información nos suelen aportar, tanto para el diagnóstico como para valorar la evolución de la infección, entre ellas la más accesible y rentable es la ecografía. La TC y sobre todo la RM21-23 pueden ser útiles cuando la ecografía no es concluyente, o para valorar de forma más precisa la extensión. La biopsia del órgano afectado o el crecimiento de Candida en hemocultivo o por cultivo de material estéril de un lugar con afectación son necesarios para el diagnóstico de infección probada, pero en la práctica clínica pocas veces es posible.
El tratamiento de elección en la candidiasis hepatoesplénica es el fluconazol y en el paciente grave, la anfotericina B. La duración del tratamiento no está bien definida, ya que la resolución de la infección suele ser lenta pudiendo permanecer la fiebre y los síntomas durante un largo período, a pesar de un tratamiento correcto (en nuestra serie una mediana de 22 días de fiebre)24. Esto puede derivar en algunas ocasiones en el uso de tratamiento combinado. El aumento en los últimos años de infecciones por Candida non albicans hace que la anfotericina B liposomal sea la más utilizada como primera opción. La utilización de factores de crecimiento granulocíticos reduce el tiempo de neutropenia y aumenta la capacidad funguicida de los neutrófilos, con lo que suelen ser útiles para combatir la infección25.
En cuanto a la necesidad de retirar o no precozmente el catéter existe controversia. En la clínica suele ser una práctica habitual y la mayoría de los estudios han demostrado aumento de la supervivencia en la candidiasis invasiva o candidemia con la retirada precoz del mismo26-28, aunque existen también otras publicaciones que discuten esta práctica29. Actualmente no existen recomendaciones específicas en la candidiasis hepatoesplénica; las últimas guías de la IDSA (Infectious Diseases Society of America) recomiendan la retirada precoz del catéter cuando existe candidemia en un paciente no neutropénico y considerar la retirada en el paciente neutropénico, sobre todo si existe candidemia prolongada y el catéter no es esencial para el tratamiento10.
Dado que la sintomatología suele aparecer con la recuperación leucocitaria, existe la hipótesis de que esta infección fúngica puede considerarse como un síndrome inflamatorio de reconstitución inmunitaria. Por ello recientemente se han publicado artículos para valorar el posible beneficio de la asociación de corticoides como tratamiento adyuvante de esta entidad. Son pocos los pacientes estudiados, aunque parece que sí existe una aceleración en la desaparición de la sintomatología, pero no de las lesiones radiológicas30,31. Todavía existe poca evidencia para recomendar su uso generalizado.
El momento de reiniciar la quimioterapia tras el diagnóstico de una candidiasis hepatoesplénica es controvertido. La resolución de los síntomas suele ser lenta, lo que podría conllevar a un retraso o suspensión del tratamiento de la enfermedad de base y como consecuencia a la progresión de la enfermedad con aumento de la mortalidad o necesidad de tratamientos más agresivos como el trasplante32,33. En estos pacientes se recomienda realizar profilaxis secundaria durante los períodos de neutropenia.
La mortalidad de la candidiasis hepatoesplénica es baja si se realiza un tratamiento precoz y adecuado.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.