Los accidentes ocupacionales de riesgo biológico tienen como mayor riesgo postexposición la seroconversión para el virus de la inmunodeficiencia humana (VIH) y virus de la hepatitis C (VHC) y B (VHB). En la literatura latinoamericana aún faltan estudios que aporten información al respecto.
ObjetivoDescribir las características epidemiológicas de los accidentes ocupacionales de riesgo biológico.
MetodologíaEstudio descriptivo longitudinal.
ResultadosSe describen 231 episodios de riesgo biológico. La mediana de edad fue 30 años. Un 65,8% fueron mujeres. Las principales actividades laborales fueron: auxiliares de enfermería (22,9%), aseo hospitalario (16,5%), estudiantes (14,3%), recolección de basuras (5,2%) y médicos (4,8%). El mecanismo del accidente fue: punción (77%), herida cortante (11,3%) y contacto con mucosas (9,1%). En 24% la fuente fue conocida y de estas fueron positivas para VIH un 62,5%, para VHB un 3,5% y para VHC un 5,3%. Recibieron profilaxis postexposición (PPE) un 75,8% de los 231.
Entre los expuestos a fuente VIH positiva, recibieron PPE biconjugada 85,1% y terapia triple 14,8% De los que recibieron profilaxis, 40% presentaron reacciones adversas, siendo las gastrointestinales (77,1%) y las neurológicas (45,7%) las más frecuentes. Al ingreso, un 67,1% tenían anticuerpos protectores para VHB. Durante el seguimiento se confirmó una seroconversión postexposición para VIH.
ConclusiónEl riesgo de adquirir infecciones postexposición ocupacional es una realidad en nuestro medio; se debe hacer énfasis en estrategias de prevención de exposición, introyectar la cultura del reporte y el manejo adecuado de la profilaxis postexposición.
Occupational biohazard exposure can increase the risk of postexposure seroconversion of human immunodeficiency virus (HIV) and hepatitis C (HCV) and B virus (HBV). In Latin America, the literature lack of studies on this topic.
ObjectiveTo describe the epidemiological characteristics of occupational biohazard exposure.
MethodologyA descriptive, longitudinal study.
ResultsA total of 231 episodes of biological risk exposure are described. The median age was 30 years, and 65.8% were women. The major occupational activities were: nursing assistants 22.9%, hospital cleaning 16.5%, students 14.3%, garbage collection 5.2% and physicians 4.8%. The mechanisms of the accidents were: needle stick 77%, cutting wound 11.3% and contact with mucous membranes 9.1%. In 24% the source was known and of these, 62.5% were positive for HIV 3.5% for HBV and 5.3% for HCV. A total of 75.8% of the 231 received postexposure prophylaxis (PEP).
In those exposed to an HIV-positive source, 85.1% received a two-drug conjugate for PPE, and 14.8% received triple therapy. Of those who received prophylaxis, 40% reported adverse events with being the most frequent the gastrointestinal (77.1%) and neurological (45.7%). At admission, 67.1% had protective antibodies to HBV. During program monitoring, HIV seroconversion was confirmed in one patient.
ConclusionThe risk of acquiring occupational infections postexposure is a reality in our country. This emphasizes the importance of exposure prevention strategies, introjecting the reporting culture and proper management of postexposure prophylaxis.
Los accidentes ocupacionales de riesgo biológico son frecuentes a pesar de las medidas de bioseguridad (guantes, gafas, batas protectora, lavado de manos, etcétera). Los riesgos más frecuentes son la seroconversión postexposición para el virus de la hepatitis B (VHB) y C (VHC) y el virus de la inmunodeficiencia humana (VIH)1. El Centro para el Control de Enfermedades (CDC) resume los hallazgos de diferentes estudios, estimando el riesgo de transmisión de VIH entre 0,092 y 0,3%3 tras la exposición a fluidos corporales o sangre de pacientes infectados por el VIH4. Este riesgo varía con el tipo de accidente (percutáneo vs. contacto con mucosas) y la gravedad de la exposición (altos volúmenes de sangre y carga viral elevada)3. En un estudio retrospectivo, el CDC encontró que el riesgo de transmisión de VIH a los trabajadores de la salud se incrementó cuando el dispositivo causante de la lesión estaba visiblemente contaminado con sangre, se había utilizado para inserción en una vena o arteria, cuando causó una herida profunda, o cuando la fuente falleció en un plazo de 2 meses después de la exposición5.
El riesgo de desarrollar clínicamente una infección por VHB depende de diferentes elementos; si en la sangre de la fuente, el antígeno de superficie para el virus de la hepatitis B (AgsHB) y el antígeno e del VHB (AgeHB) son positivos, el riesgo es de 22 a 31% y el de seroconversión de 37 a 62%. En comparación, el riesgo de desarrollar hepatitis clínica por una aguja contaminada con AgsHB positivo y AgeHB negativo es de 1 a 6%, y el riesgo de seroconversión por el VHB, de 23 a 37%6. A diferencia del VHB, el VHC no se transmite de manera eficaz a través de la exposición ocupacional a sangre. La incidencia media de seroconversión, después de la exposición percutánea accidental con una fuente VHC positiva, es del 1,8% (rango: 0-7%)1.
Es bien conocido que las medidas de prevención primaria son siempre la primera línea de medidas para prevenir accidentes de riesgo biológico. Sin embargo, estas medidas tienen poca acogida por parte de los diferentes grupos laborales y es uno de los factores principales que predisponen a que se presenten los accidentes de riesgo biológico. Una vez ocurrido el accidente de riesgo biológico, la prevención secundaria (profilaxis con medicamentos) acorde con las características del evento será la herramienta fundamental para tratar de prevenir infección o seroconversión por alguno de estos virus. En el caso de VIH, en las últimas 2 décadas ha existido controversia en cuanto al uso de antirretrovirales (ARV) profilácticos postexposición; pero gran parte de la evidencia apoya el uso de esta a partir de los siguientes elementos: a) estudios a favor de seguridad y eficacia en modelos animales7–10; b) eficacia demostrada en prevención vertical de VIH11; c) estudios retrospectivos en humanos de casos y controles con disminución del riesgo de seroconversión5. Los regímenes utilizados para profilaxis postexposición (PPE) de VIH dependerán de múltiples variables como las características de la fuente, del paciente y del accidente, existiendo un régimen de ARV biconjugado y triconjugado1–4. El tiempo recomendado en la actualidad de duración de la PPE con ARV es de 28 días, basados en los hallazgos del estudio de Tsai et al.10 quienes, en un modelo animal en macacos, encontraron que, en el grupo que recibió ARV por 28 días, el 100% estuvo protegido, en el grupo de 10 días solo un 50% y en el grupo de 3 días el 0%.
En este trabajo se describen las características demográficas de los accidentes ocupacionales de riesgo biológico en una población local y el uso oportuno y de la profilaxis con ARV.
MetodologíaTipo de estudioEs un estudio observacional descriptivo del tipo serie de casos. Se llevó a cabo en un periodo de 24 meses, durante los cuales se evaluaron los registros médicos de todas las consultas realizadas a los pacientes que asistieron al programa de accidentes de riesgo biológico del Hospital Pablo Tobón Uribe (HPTU), centro de referencia regional del departamento de Antioquia, Colombia.
PoblaciónSe incluyeron los registros médicos de pacientes mayores de 15 años de edad, trabajadores en cualquier actividad económica o estudiantes en formación, con accidente ocupacional de riesgo biológico quienes asistieron a la consulta del programa de riesgo biológico del HPTU en el periodo comprendido entre el 01 de enero de 2010 y 31 de diciembre de 2011.
ObjetivosDescribir las características demográficas, tipo de accidente, tipo de fuente, paraclínicos, tratamientos, efectos adversos e infecciones postexposición de riesgo biológico, en el programa del HPTU, centro de referencia regional de esta entidad.
Recolección de datosLos pacientes fueron identificados a través de la base de datos del grupo de Infectología del HPTU. Se evaluó la historia clínica de cada uno de ellos y se registró en formato electrónico y base de datos cada una de las variables.
Análisis estadísticoLas variables cuantitativas se presentan como mediana y rango intercuartílico (RIQ) (P25-75). Las variables cualitativas, como frecuencias absolutas y relativas. Se utilizó el programa SPSS 13.0. La conducción de esta serie de casos fue orientada según las recomendaciones de Dekkers et al.12.
Fuentes de financiación y aspectos éticosLos investigadores no recibieron dinero de ninguna institución. El HPTU ofreció al grupo investigador todo el apoyo logístico necesario para llevar a cabo la recolección de datos y elaboración del artículo de investigación. El protocolo de investigación fue aprobado por el Comité de Investigaciones y Ética en Investigaciones del HPTU.
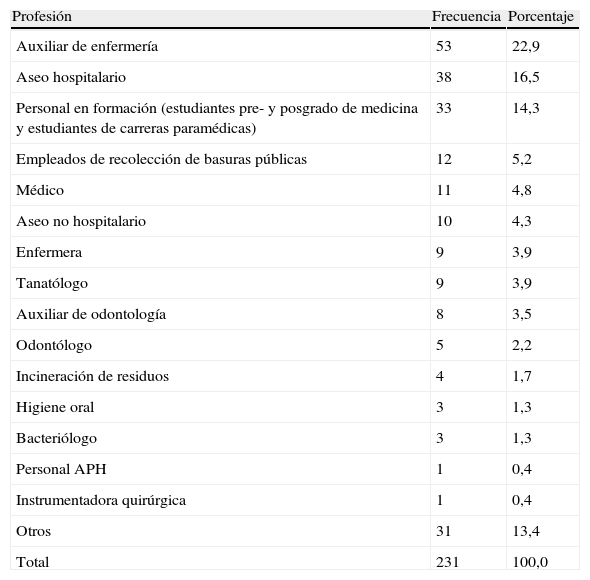
ResultadosSe identificaron 231 episodios de exposición ocupacional de riesgo biológico en un total de 220 pacientes. La mediana de la edad fue de 30 años (RIQ 24-39). El 65,8% del género femenino. Las horas transcurridas desde el momento del accidente hasta la consulta tuvieron una mediana de 4 h (RIQ 2-12). Las ocupaciones con mayor número de accidentes de riesgo biológico fueron auxiliar de enfermería 53 (22,9%), aseo hospitalario 38 (16,5%), personal en formación (estudiantes) 33 (14,3%), recolección de basuras (5,2%) y médicos (4,8%) (tabla 1). Los pacientes que consultaron por ser su primer episodio fueron 178 (77,1%), segundo episodio 25 (10,8%), tercer episodio 7 (3%), cuarto episodio uno (0,4%%) y sin dato 20 (8,7%). Al ingreso al programa, 155 pacientes (67,1%) tenían títulos protectores para VHB, 73 (31,6%) títulos negativos y 3 (1,3%) no tenían dato. Un paciente (0,4%) tuvo al ingreso anticuerpos positivos para VHC, se le realizó seguimiento, carga viral y PCR para VHC todos negativos, considerándose un falso positivo.
Actividades laborales con accidente de riesgo biológico atendidas en el HPTU 2010-2011
| Profesión | Frecuencia | Porcentaje |
| Auxiliar de enfermería | 53 | 22,9 |
| Aseo hospitalario | 38 | 16,5 |
| Personal en formación (estudiantes pre- y posgrado de medicina y estudiantes de carreras paramédicas) | 33 | 14,3 |
| Empleados de recolección de basuras públicas | 12 | 5,2 |
| Médico | 11 | 4,8 |
| Aseo no hospitalario | 10 | 4,3 |
| Enfermera | 9 | 3,9 |
| Tanatólogo | 9 | 3,9 |
| Auxiliar de odontología | 8 | 3,5 |
| Odontólogo | 5 | 2,2 |
| Incineración de residuos | 4 | 1,7 |
| Higiene oral | 3 | 1,3 |
| Bacteriólogo | 3 | 1,3 |
| Personal APH | 1 | 0,4 |
| Instrumentadora quirúrgica | 1 | 0,4 |
| Otros | 31 | 13,4 |
| Total | 231 | 100,0 |
APH: atención prehospitalaria.
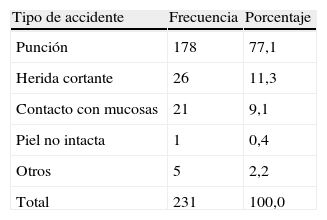
Los principales tipos de accidente fueron punción 178 (77%), herida cortante 26 (11,3%) y contacto con mucosas 21 (9,1%) (tabla 2). Los accidentes con fuente conocida fueron 56 (24,2%) y desconocida 175 (75,8%). De los pacientes con fuente conocida, 35 (62,5%) eran positivos para VIH, 2 (3,57%) para VHB con AgsHB positivo y 3 (5,35%) para VHC. De los accidentes por punción, 112 (62,92%) fueron por aguja hueca y 30 (16,85%) por aguja roma, los eventos restantes fueron por elementos diferentes a agujas o sin datos en la historia clínica. Las medidas de bioseguridad estuvieron presentes en 145 (62,8%), ausentes en 58 (25,1%) y sin dato en 28 (12,1%).
El grupo de pacientes que tuvieron exposición de riesgo biológico con una fuente conocida positiva para VIH, recibieron PPE con ARV así: 16/35 (45,71%) terapia triconjugada, 13/35 (37,14%), biconjugada y 6/35 (17,14%) no recibieron manejo, a pesar de la recomendación del programa de dar siempre terapia triconjugada en estos casos. Se hizo profilaxis diferencial en 2 casos, acorde con el tratamiento de la fuente. De entre los pacientes con fuente conocida positiva para VIH que no recibieron ARV profilácticos, encontramos que un paciente (16,6%) no tenía indicación de esta por las características del evento (contacto de piel intacta con sangre de la fuente), un paciente (16,66%) reportó el accidente 5 días después del evento, a otro paciente (16,66%) se le ordenó profilaxis ARV pero no le fue entregada y, finalmente, en 3 (50%) nunca se les ordenó ARV.
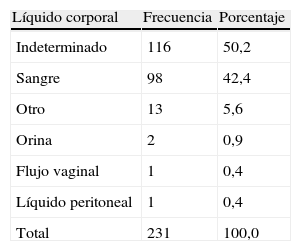
De los 231 episodios, recibieron PPE 175 (75,8%), de los cuales 149 (85,14%) recibieron terapia biconjugada y 26 (14,85%), triconjugada. Solo 77 pacientes (44%) recibieron la profilaxis de manera adecuada en tiempo (28 días) (tabla 3). Se presentaron reacciones adversas a los ARV en 70/175 (40%) de los cuales 54 (77,1%) fueron gastrointestinales, 32 (45,7%) neurológicas y 4 (5,7%) dermatológicas. En el 42,4% de los accidentes, el líquido corporal al que estuvieron expuestos fue sangre y no se logró establecer con claridad en el 50,2% (tabla 4).
Tiempo recibido y esquema de antirretrovirales profilácticos en accidentes de riesgo biológico ocupacional atendidos en el HPTU 2010-2011
| Frecuencia | % | |
| Tiempo de antirretrovirales (al momento de cierre del estudio) | ||
| ≤ a 5 días | 68 | 38,85 |
| Entre 6 y 15 días | 21 | 12 |
| Entre 16 y 21 días | 1 | 0,57 |
| Entre 22 y 27 días | 1 | 0,57 |
| ≥28 días | 77 | 44 |
| Sin dato | 7 | 4 |
| Total | 175 | 100 |
| Esquema de antirretrovirales | ||
| Bicoconjugado | 149 | 85,1 |
| Triconjugado | 2 | 14,8 |
| Total | 175 | 100 |
Durante el seguimiento se documentó seroconversión en una paciente con exposición a fuente conocida para VIH. Esta paciente ingresó a nuestra consulta a los 10 días del evento y no recibió profilaxis ARV por dificultades con el acceso al sistema de salud. A las 6 semanas, la paciente refirió fiebre asociada a síntomas respiratorios y linfadenopatías generalizadas; en los exámenes de control se evidenció leucopenia y anticuerpos VIH negativos. Con la sospecha diagnóstica de síndrome retroviral agudo, se solicitó carga viral para VIH que fue positiva con >100.000 copias/ml, confirmando la sospecha diagnóstica. A la semana 8 se documenta seroconversión con ELISA para VIH positiva con títulos 4,4, carga viral >100.000 copias/ml y el conteo de linfocitos T CD4 fue de 309.
De los pacientes evaluados en el control del sexto mes postexposición, en 2, cuya fuente fue desconocida, se documentaron anticuerpos positivos para VHC a títulos bajos, la carga viral fue negativa y se consideraron entonces como falsos positivos. De todos los casos evaluados en la consulta de riesgo biológico durante el periodo de tiempo descrito, a la fecha de corte del estudio se habían cerrado 145 (62,8%) de los casos, permanecían activos 3 casos y se perdieron en el seguimiento 83 (35,9%).
DiscusiónEl riesgo de sufrir un accidente de riesgo biológico siempre estará presente en el ámbito laboral, y es responsabilidad tanto del empleador como del empleado implementar todas las medidas de precaución y seguridad laboral para llevar el riesgo a cero. En este estudio se identificó que las 3 profesiones con mayor número de accidentes ocupacionales de riesgo biológico fueron las auxiliares de enfermería, aseo hospitalario y personal en formación, dato que difiere de otras series donde el personal médico y de instrumentación quirúrgica se encuentra en los primeros 3 lugares13,14. Sin embargo en un estudio no publicado realizado en la Universidad de la Sabana de Bogotá (Colombia) se encontraron hallazgos similares en un grupo de pacientes de una empresa aseguradora de riesgos laborales, donde demostraron que las principales actividades económicas afectadas fueron los recolectores de basuras en un 45% y en segundo lugar auxiliares de enfermería. El personal en formación en carreras médicas y paramédicas sigue siendo un grupo muy vulnerable, como lo describen algunas series latinoamericanas, coincidiendo en las razones de su mayor riesgo: largas jornadas laborales e inexperiencia en sus actividades asistenciales15,16.
En esta serie llama la atención que los médicos, uno los grupos conocido como de alto riesgo laboral y también caracterizado por la mala adherencia a los protocolos, ocupe el quinto lugar en la lista de accidentados, posiblemente por la no notificación de estos eventos de riesgo biológico, generando un preocupante subregistro. Esta situación motiva a generar campañas de educación y concienciación en el personal médico sobre la importancia de cumplir los diferentes protocolos de notificación.
Los tipos más frecuentes de exposición fueron lesiones por aguja hueca, aguja roma, herida cortante y contacto con mucosas en orden descendente, hallazgos muy similares a los descritos en otros estudios13–16.
El HPTU, hospital de referencia donde se llevó a cabo el estudio, es uno de los centros donde más consulta de riesgo biológico se atiende a nivel regional, comparable a los sitios de atención a nivel nacional. El programa de atención está estructurado con las siguientes características:
- a)
Atención inicial en urgencias por médico general, quien se adhiere al protocolo de manejo establecido y quien cuenta a la vez con asesoría de infectólogo asignado a urgencias.
- b)
Seguimiento por infectología durante 6 meses con la siguiente secuencia: consulta inicial, 6.a semana, 3 meses y 6 meses postexposición
- c)
Exámenes de ingreso al programa en urgencias: AgsHB, AcsVHC y AcsVIH. Cuando hay antecedente de vacunación para HB, se realiza Acs contra AgsHB. Cuando se documenta el paciente origen de la exposición (fuente) se realiza esta: AcsVIH, AcsVHC y AgsHB
- d)
Después de la consulta de ingreso al programa, en cada visita se realiza AcsVIH y en el control del 6.° mes, adicionalmente, AcsVHC.
- e)
Si el paciente no tiene historia de vacunación para HB, esta se recomienda de manera inmediata. Si el paciente no tiene Acs protectores para HB y la fuentes es positiva para HB, se recomienda inicio de vacunación y además se aplica inmunoglobulina contra HB.
- f)
Los esquemas de tratamiento establecidos para la fecha en que se realizó el estudio fueron:
- •
Fuente positiva para VIH: lopinavir/ritonavir + lamivudina/zidovudina o efavirenz + lamivudina/zidovudina
- •
Fuente desconocida para VIH: lamivudina/zidovudina
- •
Fuente positiva para VHB sin historia de vacunación: gammaglobulina hiperinmune contra hepatitis B 0,06mL/kg IM e iniciar el esquema de vacunación 0, 1, 6-12 meses.
- •
Fuente desconocida para VHB y VHC, sin presencia de Acs contra AgsHB: vacunación y seguimiento.
- •
Fuente positiva para VHC: seguimiento.
- •
Alrededor del 40% de los pacientes que recibieron profilaxis ARV desarrollaron algún tipo de efecto adverso, ocupando el primer lugar las alteraciones gastrointestinales. En general se estima que dos tercios de los pacientes que reciben ARV desarrollarán algún efecto adverso16; en la actualidad todos los agentes antirretrovirales usados en la PPE tienen efectos adversos frecuentes y, en ocasiones, importantes que dependiendo de la serie estudiada y del número de ARV utilizados pueden ir desde un 49 hasta un 76%17–19.
La nueva guía del servicio de salud pública de Estados Unidos, publicada en septiembre del 2013, sobre el manejo de la exposición de riesgo biológico, hace modificaciones sobre el abordaje del accidente ocupacional de riesgo biológico, lo simplifica en sus conceptos, en las pruebas a realizar, en su seguimiento y adicionalmente introduce recomendaciones de manejo de primera línea con medicamentos como raltegravir + tenofovir/emtricitabina o inhibidores de proteasa + tenofovir/emtricitabina. Todas estas modificaciones son válidas y buscan además de efectividad, facilitar adherencia, seguimiento y minimizar efectos adversos. Sin embargo todos los ARV recomendados tienen efectos adversos, interacciones medicamentosas y efectos adversos sumatorios que deben tenerse en cuenta y, por tanto, cada caso deberá individualizarse19,20.
El grupo de pacientes que tuvieron riesgo biológico con fuente conocida positiva para VIH recibieron ARV profilácticos, pero solo en 2 casos profilaxis diferenciada; uno por conocimiento de la fuente y otro por reacciones adversas, pero en ninguno de los casos se realizó profilaxis diferenciada basada en los genotipos de resistencia de la fuente, información no consignada en la historia de los pacientes o no recuperada, atribuible también al tipo de estudio realizado. Los pacientes con fuente conocida positiva para VIH que no recibieron ARV (6/35) fueron atendidos inicialmente en sitios diferentes a la institución de referencia de este estudio e ingresaron al programa de riesgo biológico en un tiempo superior a 72 h, sin beneficiarse del uso de la profilaxis ARV y, por tanto, solo se realizó el seguimiento acorde a las guías institucionales y del CDC4; se documentó en uno de ellos seroconversión para VIH. Esta situación es un reflejo del desconocimiento del manejo de los accidentes de riesgo biológico en la comunidad médica y en los trabajadores expuestos y la falta de educación de los diferentes aseguradores, que aún es patente en nuestro país.
Es de vital importancia, en los casos de fuente conocida, obtener muestras, ya que de tener anticuerpos negativos y no tener factores de alto riesgo ni síntomas ni signos para infección aguda por el VIH, la probabilidad y el riesgo se disminuyen en un alto porcentaje20,21. Aunque es prudente aclarar que el riesgo nunca llegará a cero, dado que puede existir la posibilidad de un eclipse en las pruebas de laboratorio, falsos negativos o conductas de riesgo no documentadas en la historia, razón por la cual siempre se requerirá de un periodo de vigilancia estricta. En nuestra serie los accidentes con fuente conocida fueron 56 (24,2%) y desconocida 175 (75,8%). De los pacientes con fuente conocida, 35 (62,5%) eran positivos para VIH, 2 (3,57%) para VHB con AgsHB positivo y 3 (5,35%) para VHC. Tuvimos también casos de seguimiento cuyas serologías para VIH, VHC y VHB fueron negativas en la valoración de urgencias, pero tuvieron exposiciones ocupacionales en laboratorios de investigación de tuberculosis y de leishmaniasis, los cuales se consideraron como accidentes con riesgo biológico y se les realizó seguimiento diferencial.
Es importante también tener en cuenta que según el protocolo institucional, todos los pacientes con exposición ocupacional de riesgo biológico son atendidos inicialmente en urgencias. Si la fuente es conocida y se logra establecer que las pruebas serológicas para VIH, VHC y VHB son negativas, y si en la historia clínica realizada en profundidad no se identifican factores de riesgo, entonces se considera que no es un caso de accidente de riesgo biológico y, por lo tanto, el proceso es cerrado desde urgencias. Este tipo de casos no fueron valorados por el grupo de infectología.
A pesar de que el riesgo de seroconversión para VIH es bajo, el impacto que se tiene a nivel laboral, psicológico y en calidad de vida al adquirir la infección VIH postexposición es de gran importancia y resulta difícil de cuantificar. Por esta razón la atención posterior a la exposición siempre debe ser óptima desde el momento inicial del accidente, en el reporte del mismo, en los estudios a realizar, en el seguimiento y el tratamiento, con el fin de prevenir la infección VIH y el desarrollo de sida. Los médicos en cualquier centro de atención primaria deben estar siempre equipados y capacitados para evaluar el riesgo potencial de transmisión del VIH, VHB y VHC después de la exposición ocupacional a sangre o fluidos corporales y, adicionalmente, determinar la necesidad de tratamiento y exámenes. En estos servicios se debe tener la capacidad de administrar el tratamiento inmediato postexposición cuando se indique y remitir adecuadamente a las personas expuestas para recibir el cuidado, seguimiento y asesoría por un médico experto.
El accidente ocupacional de riesgo biológico siempre deberá ser considerado como un accidente con alta prioridad para la protección del personal de salud.
Finalmente, una evaluación adecuada y el uso de pruebas de laboratorio en pacientes con fuente conocida logran disminuir los costos y efectos adversos de los ARV innecesarios y, adicionalmente, aliviar la ansiedad de la persona expuesta22,23.
El personal médico siempre debe garantizar varios elementos, como algunos de los recomendados por Lee y Henderson17:
- •
Acceso inmediato a profilaxis ARV, a todos los trabajadores potencialmente expuestos, especialmente al personal de la salud.
- •
Personal médico capacitado para evaluar los accidentes y definir la presencia o no de riesgo biológico.
- •
Acceso a consultores expertos por parte del personal médico.
- •
Personal médico capacitado para administrar el mejor régimen ARV según las características del caso.
- •
Educación al paciente.
- •
Garantizar seguimiento médico y de laboratorio.
Como fortaleza de este estudio se debe destacar que, por tratarse de un trabajo observacional donde el investigador no controla las intervenciones realizadas en los pacientes, refleja lo que ocurre en la práctica diaria al analizar una población que se consideró representativa de los accidentes laborales en el medio.
Como limitantes inherentes al tipo de estudio (serie de casos) se tiene: a) la ausencia de grupo de comparación, b) sesgos de selección, como el descrito previamente de alto número de fuentes positivas para VIH, c) sesgos de medida y d) la posibilidad de datos incompletos o no reportados en la historia clínica.
En conclusión, se puede afirmar que, a nivel local y regional, hay falta de entrenamiento, capacitación y garantías de accesos al sistema de salud para lograr una atención inicial óptima y adecuada en accidentes ocupacionales de riesgo biológico y, posiblemente, la situación del país no sea diferente.
Conflicto de interesesLos autores declaran que no tienen conflictos de intereses ni recibieron dinero de ninguna institución. El Hospital Pablo Tobón Uribe ofreció al grupo investigador todo el apoyo logístico necesario para llevar a cabo la recolección de datos y elaboración del artículo de investigación. El trabajo fue aprobado por el Comité de Ética e Investigación del Hospital Pablo Tobón Uribe.