La enfermedad hepática por depósito de grasa está considerada en la actualidad como la manifestación hepática del síndrome metabólico. Su espectro clinicopatológico incluye desde la esteatosis simple hasta la esteatohepatitis. La estea-tosis simple presenta un curso clínico relativamente benigno, pero la esteatohepatitis puede progresar hacia cirrosis y he-patocarcinoma. No hay un tratamiento bien definido en la actualidad, y la mejor opción es una terapia multidisciplina-ria que incluya el tratamiento de la obesidad, de la resistencia a la insulina, la hipertensión arterial, la hiperlipemia y la diabetes mellitus.
Nonalcoholic fatty liver disease (NAFLD) is considered to be a hepatic manifestation of metabolic syndrome. The clinico-pathologic spectrum ranges from simple steatosis to nonalcoholic steatohepatitis (NASH). Simple steatosis has a relati-vely benign clinical course, but NASH can progress to cirrhosis and hepatocellular carcinoma. As yet there is no convincingly effective treatment for NAFLD and the best option for these patients might be a multimodal treatment plan targeting obesity, insulin resistance, diabetes mellitus, hyperlipidemia and hypertension.
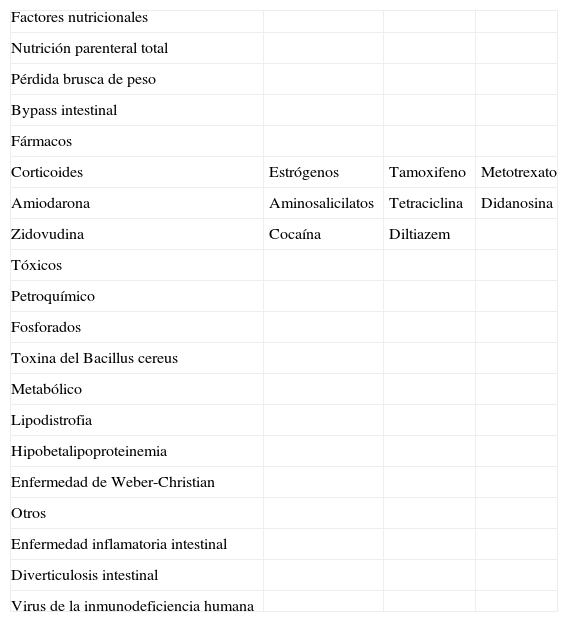
El término «esteatohepatitis no alcohólica» (EHNA) debe englobarse en una entidad más amplia, la enfermedad hepática por depósito de grasa (EHDG) no asociada al consumo de alcohol, que incluye la esteatosis hepática simple, la EHNA, la cirrosis hepática e, incluso, el hepatocarcinoma. La EHDG puede aparecer en el contexto de múltiples enfermedades; sin duda, la principal asociación etiológica de la EDHG es con el síndrome de resistencia a la insulina (tabla I). Este síndrome está caracterizado por la presencia de resistencia a la insulina, obesidad, diabetes mellitus (DM) tipo 2, hipercolesterolemia, hipertrigliceridemia e hipertensión arterial (HTA), aunque los criterios para su definición han cambiado recientemente (tabla II). Las manifestaciones clínicas de la enfermedad son escasas y, desde el punto de vista analítico, únicamente destaca una discreta hipertransaminasemia. No obstante, los pacientes con esteatosis simple perciben una clara disminución de su calidad de vida1. Aunque el pronóstico es generalmente bueno, la enfermedad puede progresar, sobre todo en pacientes mayores de 50 años, con una clara resistencia a la insulina y un coc entre la transaminasa glutamicoxalacética y la transaminasa glutámico pirúvica (GOT/ GPT) > 1. A pesar de los notables avances que se han producido en la patogenia de la EHDG en los últimos años, esta entidad no tiene un tratamiento bien definido en este momento. En efecto, el tratamiento recomendado se basa en la modificación del estilo de vida (disminución de peso y aumento del ejercicio físico) y el tratamiento de la resistencia a la insulina.
Procesos asociados a la esteatohepatitis no alcohólica
| Factores nutricionales | |||
| Nutrición parenteral total | |||
| Pérdida brusca de peso | |||
| Bypass intestinal | |||
| Fármacos | |||
| Corticoides | Estrógenos | Tamoxifeno | Metotrexato |
| Amiodarona | Aminosalicilatos | Tetraciclina | Didanosina |
| Zidovudina | Cocaína | Diltiazem | |
| Tóxicos | |||
| Petroquímico | |||
| Fosforados | |||
| Toxina del Bacillus cereus | |||
| Metabólico | |||
| Lipodistrofia | |||
| Hipobetalipoproteinemia | |||
| Enfermedad de Weber-Christian | |||
| Otros | |||
| Enfermedad inflamatoria intestinal | |||
| Diverticulosis intestinal | |||
| Virus de la inmunodeficiencia humana |
Criterios diagnósticos de síndrome metabólico
|
Dos aspectos son clave en el adecuado manejo de estos pacientes: a) dada la estrecha asociación entre la EHDG, el síndrome metabólico y la resistencia a la insulina, es imprescindible el tratamiento adecuado de las enfermedades asociadas (DM, HTA, hiperlipemia) para disminuir el riesgo vascular de los pacientes y aumentar tanto su calidad como su tiempo de vida, y b) del amplio espectro de pacientes con una EHDG, identificar a los que presenten un mayor riesgo de progresión de la lesión. A pesar de que en los últimos años se han perfilado algunos factores de riesgo de progresión de la fibrosis (edad superior a los 45 años, cociente GOT/GPT > 1, obesidad grave, presencia de DM e hipertrigliceridemia graves), sigue siendo extraordinariamente difícil elegir el momento adecuado de inicio del tratamiento (tabla III)2,3.
En la actualidad, no hay un tratamiento estandarizado de la EHDG, debido fundamentalmente a los siguientes factores: a) escaso conocimiento de la historia natural de la enfermedad, por la ausencia de estudios de seguimiento a largo plazo que incluyan un número significativo de pacientes; b) escasa expresividad clínica asociada a una progresión histológica de la enfermedad muy variable, y c) relativamente baja calidad de los ensayos clínicos publicados hasta la fecha. Por tanto, se desconoce el tipo de tratamiento más adecuado en cada paciente y el momento más oportuno para su inicio. Tampoco se conoce con fiabilidad cuál debe ser la duración del tratamiento una vez iniciado.
En esta revisión describiremos los diferentes abordajes terapéuticos ensayados en los pacientes con una EHDG, empezando por las medidas generales potencialmente útiles y finalizando con la potencial utilidad del trasplante hepático en las formas más agresivas de la enfermedad (tabla IV)4–6.
Tratamiento de la esteatohepatitis no alcohólica
|
Debido a la estrecha relación patogénica entre la EHDG, el síndrome metabólico y la resistencia a la insulina, muchos pacientes presentan sobrepeso u obesidad, DM, hiperlipemia, HTA y/o hiperuricemia. En primer lugar, se debe efectuar una adecuado tratamiento de estas enfermedades asociadas.
Tratamiento del sobrepeso y la obesidadCambio en el estilo de vidaEl primer eslabón en la terapia de esta enfermedad debe ser un adecuado tratamiento del sobrepeso. Éste puede ser dietético, farmacológico o quirúrgico. La mejor forma de perder peso de modo mantenido exige un cambio conductual del paciente, en el que se reduzca la ingesta calórica en 500-1.000 kcal/día para conseguir una pérdida de 0,5- 1 kg/semana, sin que se produzca una deficiencia de ningún nutriente. El objetivo es una reducción del peso corporal en un 5-10% en los 6-12 meses subsiguientes, y mantenerla. Además, debemos recomendar a los pacientes un régimen moderado de actividad física de intensidad mediana (caminar 30-45 min/día a un ritmo medio, además de las actividades físicas realizadas habitualmente)7. Aunque la resistencia a la insulina parece ser más común en las personas genéticamente susceptibles, es indudable que en su desarrollo desempeñan un papel claro la obesidad y la inactividad física, y probablemente determinados tipos de dieta, como la rica en grasas saturadas. Tanto la pérdida de peso (que reduce la lipotoxicidad y mejora la producción de adipocinas) como el aumento de la actividad física (que aumenta el calcio intracelular y la actividad de la AMPK muscular) reducen la resistencia a la insulina y son básicas en el tratamiento de esta entidad. Hace ya varios años se demostró una disminución de las transaminasas, de la esteatosis y del grado de inflamación lobulillar en un grupo de pacientes con EHNA sometidos a un programa combinado de dieta y ejercicio físico aeróbico, aunque no se observaron cambios en la fibrosis hepática. La exclusiva manipulación dietética puede mejorar las manifestaciones clínicas e histológicas de los pacientes con EHNA, tal como se ha comprobado en 9 de 15 pacientes que se sometieron a un exigente programa dietético8. La pérdida de peso en los sujetos con EHNA y notable sobrepeso se asocia con una clara y sostenida disminución de la cifra de transaminasas. Además, la mejoría o la resolución de la obesidad y el síndrome metabólico asociado se relacionan con una clara mejoría de la histología hepática, e incluso con una mejor percepción de su calidad de vida. De hecho, incluso una modesta pérdida de peso mejora notablemente la esteatosis hepática, restablece la sensibilidad a la insulina y normaliza las cifras de glucemia, lo que sugiere que la pérdida de peso debe ser el eje central del tratamiento de esta enfermedad9. El hecho de que una dieta hipocalórica (25 kcal/día/kg) disminuya del 60 al 30% la esteatosis hepática y mejore la fibrosis avala esta teoría. Se deben evitar los períodos de ayuno prolongado, dado que éstos se han asociado con un agravamiento de la EHNA, aunque posteriormente se produzca una disminución de la inflamación hepática. Aunque no se ha demostrado la superioridad de una dieta y/o técnica de intervención dietética, una dieta baja en calorías es más eficaz para reducir los valores de alanina-aminotransferasa (ALT) si la cantidad de carbohidratos incluida en la dieta es mínima.
La presencia de síndrome metabólico es más probable en pacientes con sobrepeso que consumen una dieta con alto contenido en carbohidratos y bajo en grasas, hallazgos que se correlacionan con la eficacia de las dietas bajas en carbohidratos10. Otro intento de manipulación dietética específica es el incremento en el aporte de triglicéridos de cadena media. Desde hace años, sabemos que las dietas con alto contenido en triglicéridos de cadena media son capaces de disminuir el daño hepatocelular en los pacientes con una hepatitis alcohólica. Sin embargo, las dietas con alto contenido en triglicéridos de cadena media inducen un agravamiento de la esteatosis hepática. Una revisión detallada acerca de diferentes manipulaciones dietéticas se ha publicado recientemente10. Es indudable que el tratamiento conductual en los pacientes con EHNA es extraordinariamente atractivo, tanto por su relativa facilidad como por la ausencia de efectos secundarios. No obstante, este tipo de tratamiento de intervención conductual no está exento de problemas, algunos de ellos graves: a) ¿consideran los pacientes la intervención dietética con la misma seriedad que la prescripción farmacológica?; b) ¿los médicos creen en la bondad de este tipo de tratamientos?, y c) las unidades de tratamiento de enfermedades hepáticas no están adaptadas para un tratamiento de este tipo y, probablemente, necesitarían un profundo cambio, adaptándose a una visión multidisciplinaria del problema11.
Tratamiento farmacológico de la obesidadEl tratamiento farmacológico de la obesidad está sufriendo una auténtica revolución, que probablemente se trasladará a la clínica en los próximos 3-5 años. En este momento, los fármacos sobre los que se posee una mayor experiencia son la sibutramina, el orlistat y el rimonabant12. El orlistat actúa en la luz intestinal bloqueando la lipasa intestinal, con lo que se produce una cierta malabsorción de grasas y se potencia la acción de la dieta. En ensayos piloto que incluyen escasos pacientes, tratados durante 6 meses o más, se ha observado una normalización de las transaminasas y una clara disminución de la esteatosis y de la actividad inflamatoria en el tejido hepático, resultados confirmados en un ensayo controlado más amplio. Además, otro ensayo (que sólo incluía a 14 pacientes), en el que se administraron 120 mg/12 h de orlistat, esta pauta redujo la esteatosis hepática, la actividad inflamatoria y la fibrosis en la mayoría de los casos13. La sibutramina, un inhibidor de la recaptación de serotonina, disminuye la sensación de hambre y es particularmente útil en los pacientes que tienen un apetito incontrolable. Este fármaco se ha comparado con orlistat, y se ha observado que los pacientes tratados con ambos fármacos presentaban una reducción similar de peso, una disminución de las transaminasas y una reducción de la esteatosis hepática demostrada por ecografía abdominal. A pesar de los resultados favorables, se desconoce el efecto a largo plazo de este fármaco14.
El rimonabant, un antagonista selectivo del receptor cannabinoide de tipo 1, no comercializado en nuestro país, consigue efectos similares15, con una modesta pérdida de peso, de aproximadamente el 5% durante el primer año de tratamiento. La eficacia en términos de resolución de la lesión histológica de la NASH sólo se ha documentado en casos clínicos16. Los datos de seguridad de este fármaco no son concluyentes en este momento, por lo que se considera un medicamento en fase de investigación.
Tratamiento quirúrgico de la obesidadLa cirugía bariátrica se ha asociado con una disminución del riesgo de progresión de la EHNA y, en algunos casos, con la regresión completa de las lesiones histológicas, tanto en series cortas como largas de pacientes con bypass gástrico. En los pacientes con obesidad extrema, el tratamiento más eficaz de ésta es la cirugía bariátrica, capaz de inducir la pérdida de hasta el 60% del peso corporal. Esta profunda pérdida de peso da lugar a una clara mejoría de la sensibilidad a la insulina y del síndrome metabólico y, probablemente, de sus consecuencias. Los últimos ensayos publicados en los que se produce una pérdida de peso controlada, fundamentalmente porque se evitan estados de desnutrición graves, han demostrado que la pérdida de peso asociada a la cirugía bariátrica es capaz de disminuir la esteatosis hepática, los fenómenos necroinflamatorios e, incluso, la fibrosis17. En uno de los últimos ensayos publicados, con una correcta recogida de las variables de estudio, se evaluó la eficacia del bypass gástrico en Y de Roux en la histología hepática de 64 pacientes con obesidad mórbida, mediante la práctica de 2 biopsias hepáticas pareadas (durante y después del procedimiento), y se observó una regresión completa de la EHNA en 15 de los 16 pacientes que lo padecían18. Finalmente, 2 estudios muy recientes han demostrado que la cirugía bariátrica es capaz de disminuir la mortalidad global en los pacientes con obesidad mórbida, por lo que se posiciona como una de las primeras medidas terapéuticas en este subgrupo de pacientes19,20. A pesar de los excelentes resultados apuntados en las últimas publicaciones, el número de pacientes con EHNA en los que se ha documentado una regresión de la lesión hepática es relativamente pequeño, el período de seguimiento es corto y los efectos a largo plazo de la cirugía bariátrica sobre las lesión hepática no se conocen con certeza, por lo que es necesario confirmar estos resultados en futuros estudios21.
Tratamiento de otras enfermedades frecuentemente asociadasUna adecuado control metabólico de los pacientes diabéticos con EHNA es imprescindible para evitar la progresión de la enfermedad. Como es lógico, en los pacientes con una EHNA secundaria a toxicidad farmacológica, se debe suspender de forma inmediata el fármaco implicado. A pesar de esta suspensión, en ocasiones la enfermedad persiste. En el caso de pacientes con dislipemias, éstas se deben corregir. El probucol, un hipocolesterolemiante con efectos antioxidantes, se ha ensayado en 17 pacientes en dosis de 500 mg/día durante 6 meses, con lo que se logra una disminución en las cifras de GOT y GPT. También se ha analizado el papel del genfibrozilo, cuyos resultados no son concluyentes. Los escasos datos disponibles provenientes de ensayos no controlados no permiten establecer su utilidad para el tratamiento de esta enfermedad. A pesar de que no hay una base científica para recomendar el uso de los inhibidores de la enzima HMG-CoA reductasa, en Estados Unidos se están efectuando 2 ensayos clínicos aleatorizados y controlados con placebo en los que se analiza el efecto de estos fármacos en pacientes con EHNA. La pravastatina es capaz de atenuar el estrés oxidativo mediante la represión de la expresión del factor de crecimiento tumoral (TGF), además de mejorar la esteatosis y la fibrosis en un modelo experimental de EHNA. Un amplio estudio poblacional que incluyó a más de 13.000 pacientes tratados con lovastatina y cerca de 80.000 controles ha demostrado que la exposición a lovastatina es segura en pacientes con una alteración de las pruebas de función hepática antes del inicio del tratamiento. Además, se ha ensayado el tratamiento con atorvastatina en un grupo de 22 pacientes y se ha observado una disminución tanto de la cifra de transaminasas como de hiperlipemia, por lo que se convierte en otro candidato potencial para el tratamiento de los pacientes con EHDG e hiperlipemia22. Se ha descrito la presencia de EHNA en pacientes después de una derivación intestinal. En algunos pacientes es necesaria la reconstrucción del tránsito intestinal para revertir la lesión hepática. El metronidazol puede prevenir la aparición de esteatohepatitis al disminuir la absorción de toxinas secundarias al sobrecrecimiento bacteriano que tiene lugar en el asa excluida.
TRATAMIENTO DE LA RESISTENCIA A LA INSULINATiazolidindionasLa pérdida de peso y el aumento de la actividad física reducen la resistencia a la insulina y son básicas en el tratamiento de esta entidad. Por otro lado, independientemente del efecto sobre el peso, se dispone de fármacos que disminuyen de forma directa la resistencia a la insulina. Un estudio de genómica que investigó los perfiles de expresión de cerca de 50.000 genes y vías biológicas en pacientes con NASH, en comparación con sujetos con esteatosis hepática simple, ha demostrado una clara disminución de la expresión de receptores nucleares, incluida la vía de los receptores de la activación de peroxisomas gamma (PPAR-γ), lo que supone otro dato más a favor de la implicación de esta vía en la patogenia de la enfermedad y de la potencial utilidad de las tiazolindidonas23. Las tiazolidindionas activan el receptor nuclear PPAR-γ, que producen finalmente un efecto potenciador de la insulina. Este receptor se encuentra preferentemente en el tejido adiposo, donde aumenta la lipogénesis y «secuestra» los ácidos grasos. La mayor parte de efectos en los tejidos no grasos se debe a la modificación beneficiosa que produce en los ácidos grasos libres (AGL) circulantes y en las adipocinas (aumenta la secreción de adiponectina y reduce la de resistina). El resultado final es una mejoría de la glucemia y de los parámetros metabólicos alterados, pero suele acompañarse de una ligera elevación de peso, que puede evitarse asociando metformina. Se ha señalado que la pioglitazona tiene un efecto algo más potente sobre las lipoproteínas, pero habitualmente este tipo de pacientes suele necesitar además una estatina para alcanzar los valores de colesterol recomendados. El incremento en los valores de adiponectina se observó en un grupo de 18 pacientes con NASH tratados con pioglitazona, sin constatarse cambios en los valores de factor de necrosis tumoral alfa (TNF-α), interleucina (IL)-1, IL-6 y leptina. Este cambio en los valores de adiponectina se asoció con una diminución de la actividad histológica, lo que sugiere que el efecto beneficioso del tratamiento con tiazolidindionas está modulado por un incremento de la sensibilidad a la insulina mediado por la adiponectina24. En series cortas, se ha demostrado que la rosiglitazona es capaz de disminuir las transaminasas y la actividad inflamatoria en pacientes con una EHDG. Los resultados son reproducibles en modelos experimentales25. En 25 pacientes que finalizaron un ensayo clínico, los cuales recibían rosiglitazona en dosis de 4 mg 2 veces al día, se observó una clara disminución de la cifra de ALT, una recuperación de la sensibilidad a la insulina y una disminución de los fenómenos de balonización hepatocitaria y de fibrosis hepática. Sin embargo, la potencial toxicidad de la rosiglitazona en pacientes con elevaciones de las transaminasas ha limitado de forma extraordinaria su uso, aunque un estudio multicéntrico publicado efectuado en 2 cohortes de pacientes (una con ALT normal y otra con ALT elevada) ha demostrado la seguridad del fármaco en ambas26. La pioglotazona se ha ensayado en sujetos con EHNA no diabéticos. Un primer estudio trató a 18 pacientes durante 48 semanas con 30 mg/ día27, con lo que se normalizaron las pruebas de función hepática, mejoraron los índices de resistencia a la insulina y disminuyeron la esteatosis y la inflamación hepática en 7 de los 9 pacientes que completaron el tratamiento. El efecto secundario más notable fue el incremento de peso. Con posterioridad, la pioglitazona se ha ensayado en dosis de 45 mg/día durante 6 meses, con lo que disminuyeron los valores de adiponectina, de ALT, del contenido hepático de grasa y de la inflamación hepática. Se han publicado los resultados definitivos de este trabajo, que confirman los resultados preliminares28. Por desgracia, la suspension del tratamiento se asoció a una recidiva de la enfermedad, lo que sugiere la necesidad de un tratamiento prolongado. Además, recientemente se ha demostrado que la ganancia de peso se debe a un incremento de la grasa corporal total, lo que cuestiona de forma clara la potencial utilidad de estos fármacos29. La eficacia de la pioglitazona tambien se ha demostrado en combinación con la vitamina E.
MetforminaLa metformina actúa básicamente en el hígado, reduciendo la producción de glucosa. Aumenta la actividad de la AMPK, disminuye la hiperinsulinemia y mejora la resistencia hepática a la acción de la insulina. Su principal mecanismo de acción se localiza en la mitocondria, donde estimula la piruvato-cinasa y la betaoxidación mitocondrial, y mejora la respiración anaeróbica. Además, suprime la expresión de enzimas lipogénicas. En ratones ob/ob, la metformina mejora la EHDG, diminuyendo la esteatosis, la hepatomegalia y los valores de ALT30. En un modelo murino de esteatohepatitis, el efecto hepatoprotector se asoció con una inhibición de la regulación al alza del inhibidor del activador del plasminógeno (PAI-1), lo que sugiere que éste es otro mecanismo por el cual la metformina podría ejercer sus efectos beneficiosos en los pacientes con EHNA31. Se han realizado varios ensayos en pacientes con EHDG. En el primero32, se trataron 20 pacientes con dosis de 500 mg, 3 veces al día durante 4 meses, y se observó una reducción del valor de las transaminasas en todos los casos y su normalización en el 50%. Asimismo, se mejoró la sensibilidad a la insulina y disminuyó el 20% el volumen hepático. Posteriormente, Uygun et al33 trataron a 36 pacientes con 850 mg de metformina, 2 veces al día durante 6 meses (más apoyo dietético), y observaron una disminución del valor de las transaminasas, la insulina, el péptido C y el índice de resistencia a la insulina. A pesar de que en el grupo de metformina hubo una disminución mayor de la actividad necroinflamatoria que en el grupo de intervención dietética exclusivamente, las diferencias no fueron estadísticamente significativas. Nair et al34 analizan una serie corta, de 15 pacientes, tratados durante un año con 20 mg/kg de metformina, y observaron una disminución inicial de las cifras de transaminasas y del índice de resistencia a la insulina. Por desgracia, tras los 3 primeros meses se produjo un nuevo incremento del valor de las transaminasas en la mayoría de los pacientes y la remisión a valores basales de la resistencia a la insulina de una parte de ellos. Un estudio más reciente, efectuado sobre 24 sujetos, demostró que sólo se produjo una mejoría histológica siugnificativa en la mitad de los pacientes tratados y que éstos eran, precisamente, los que habían presentado una pérdida de peso significativa con metformina como efecto secundario. El tratamiento combinado metformina/vitamina E produjo efectos beneficiosos. Recientemente, se ha publicado una colaboración Cochrane que señala que en este momento los datos para indicar la utilidad o no de los fármacos que mejoran la sensibilidad a la insulina no son suficientes, auque hay datos a favor de su empleo. El autor sugiere la necesidad de efectuar estudios bien diseñados a largo plazo.
TRATAMIENTO DEL ESTRÉS OXIDATIVOEl estrés oxidativo desempeña un papel clave en la patogenia de la NASH, por lo que los fármacos hepatoprotectores y antioxidantes se han evaluado en esta entidad.
Ácido ursodeoxicólicoEl ácido ursodeoxicólico (AUDC) estabiliza la membrana hepatocitaria, disminuye la expresión de moléculas HLA de tipo II y tiene efecto antiapoptótico. Este fármaco se ha evaluado en pacientes con EHDG, consiguiendo una discreta disminución de la actividad necroinflamatoria. Sin embargo, el ensayo clínico de mayor tamaño (con 168 pacientes) puso de manifiesto que el tratamiento con AUDC en dosis convencionales, durante un período de 2 años no es eficaz respecto a la disminución de las cifras de transaminasas y la mejoría histológica. Este resultado negativo sugiere que dicho fármaco no es útil en los pacientes con EHDG35. No obstante, un estudio posterior, en el que se trató a los pacientes con la combinación de UDCA y vitamina E, demostró una mejoría de la actividad necroinflamatoria.
Vitaminas E y CTeóricamente, los antioxidantes naturales, como las vitaminas E y C, pueden disminuir el daño hepático mediado por radicales libres. Desde el punto de vista experimental, se ha demostrado que la vitamina E inhibe la expresión intrahepática del TGF-β y la activación de las células estrelladas hepáticas, principales mediadores de la fibrogénesis hepática. Además, el alfatocoferol es capaz de inhibir, al menos parcialmente, la producción leucocitaria de citocinas y la formación de anión superóxido. Dado que ambos mecanismos están implicados en la patogenia de la EHNA y que el tratamiento con vitamina E tiene escasos efectos secundarios, se han realizado varios ensayos clínicos cuyo objetivo era demostrar la eficacia de este fármaco en la EHNA. Inicialmente, 11 niños con sobrepeso recibieron vitamina E en una dosis de 400-1.200 U/día durante 6 meses. Se observó un notable descenso de la ALT durante y después del tratamiento, incrementándose los valores séricos de alfatocoferol. No se disponía de material histológico. En otro ensayo, realizado en 12 pacientes adultos, se administró alfatocoferol en dosis de 300 mg/día durante un año, al tiempo que los pacientes recibían instrucciones dietéticas. El estudio incluyó sujetos obesos, con y sin EHNA. El tratamiento disminuyó las cifras de ALT en los pacientes con EHNA pero no las modificó en los obesos sin esta afección. Asimismo, se puso de manifiesto un descenso del TGF-β plasmático y una disminución de la esteatosis y la inflamación lobulillar. Posteriormente, 2 estudios prospectivos y aleatorizados han demostrado una disminución de la fibrosis hepática en los pacientes tratados con vitamina E. En el primero de ellos se administraron 1.000 U/día de vitamina E más 1 g de vitamina C, de manera aleatoria y controlada con placebo, y se demostró un pequeño pero significativo descenso del estadio fibrótico en el grupo de pacientes tratados con la combinación de vitaminas36. En el segundo estudio, se observó que la vitamina E combinada con un agente sensibilizante de la insulina, como la pioglitazona, producía un significativo descenso de la esteatosis. Un estudio piloto efectuado sobre 16 pacientes demostró que la administración de vitamina E asociada a ejercicio aeróbico no era más eficaz que el ejercicio solo respecto a la mejora de los parámetros analizados: transaminasas y perfil de citocinas. A pesar de los excelentes resultados demostrados por la vitamina E, ésta no debe recomendarse fuera de un riguroso ensayo clínico en los pacientes con EHNA, ya que un metaanálisis ha demostrado que un exceso de esta vitamina se asocia a un incremento de la mortalidad global37.
BetaínaLa betaína, un metabolito natural de la colina, es capaz de elevar los valores de la S-adenosilmetionina y proteger frente a la esteatosis en modelos experimentales de esteatosis alcohólica. Diez pacientes adultos tratados con betaína por vía oral durante un año mostraron una notable disminución de la ALT, así como una clara mejoría histológica (disminución de la esteatosis, la actividad inflamatoria y el grado de fibrosis)38. En el estudio más amplio publicado sobre el uso de betaína (en este caso combinado con nicotinamida) se observó una clara disminución de las cifras de GOT y GPT, así como un menor grado de la esteatosis medido por ecografía. Por desgracia, los resultados de este amplio estudio aleatorizado y controlado con placebo, efectuado sobre 195 pacientes, no ofrece resultados definitivos por la ausencia de datos histológicos.
S-adenosilmetioninaLa S-adenosilmetionina (SAMe) ha demostrado tener un efecto beneficioso, desde el punto de vista clínico, bioquímico, histológico y ecográfico, sobre la esteatosis hepática asociada al abuso de alcohol, en dosis bajas (600 mg/día v.o., o 50-100 mg/día i.m.) durante un corto período de tratamiento. El problema es que no se dispone en nuestro país de la forma oral del fármaco, con lo cual su indicación terapéutica comporta su administración por vía parenteral, con la consiguiente molestia para el paciente en tratamientos prolongados. La combinación de SAMe y dilinoleoilfosfatidilcolina en pacientes con EHNA disminuyó la esteatosis hepática y la expresión del ARNm del citocromo CYP2E1. En un modelo murino de EHNA inducido por una dieta defiente en metionina y colina, el tratamiento por vía oral con agentes que estimulan la biosíntesis de glutatión, como la SAMe y el 2(RS)-n-propylthiazolidine- 4(R)-carboxylico (PTCA) –un profármaco de la L-cisteína–, consiguió disminuir los valores de las transaminasas y mejorar la histología hepática, observándose una significativa sobrerregulación de algunos genes implicados en la remodelación de la matriz extracelular, como algunas metolopreteinasas y la supresión de citocinas de señalización e inflamatorias. Éste es el primer trabajo que demuestra la eficacia de estos agentes por vía oral y abre un futuro esperanzador para su posible utilización en la práctica clínica.
N-acetilcisteínaEn ratas con NASH, la N-acetilcisteína puede mejorar la lesión hepática. La eficacia de esta sustancia también se ha evaluado en humanos. En dosis de 1,2 g/día disminuyó los valores de ALT al comienzo del tratamiento, pero su eficacia no fue duradera. Además, no demostró ninguna eficacia en la lesión histológica, por lo que no parece un agente útil en el tratamiento de esta enfermedad.
OTRAS APROXIMACIONES TERAPÉUTICAS CON POTENCIAL UTILIDADAdemás de los fármacos citados con anterioridad, en los sujetos con EHNA también se han utilizado la grelina, la pentoxifilina, el losartan, la acarbosa, lod probióticos y los antibióticos.
PentoxifilinaLa pentoxifilina reduce los valores del TNF-α, disminuye la producción de este factor (estimulada por lipopolisacárido) por parte de las células mononucleares de sangre periférica y mejora la sensibilidad a la insulina, motivo por lo que se ha estudiado en los pacientes con EHNA. En un pequeño estudio piloto se produjo una discreta mejoría bioquímica, pero no se documentó la histología; además, la elevación de la cifra de transaminasas fue la norma tras la suspensión del tratamiento. Con el empleo de dosis de 1.600 mg/día se observó una clara mejoría histológica, especialmente en las mujeres con EHNA. Unas dosis más bajas, de 800 mg/día, también produjeron una disminución de la esteatosis y de la fibrosis en un pequeño grupo de pacientes con NASH39.
LosartanEn modelos experimentales, se ha demostrado que los antagonistas de los receptores de tipo II y los inhibidores de la enzima conversiva de la angiotensina ejercen una función antifibrótica en el hígado debido a su capacidad para inhibir la proliferación de las células estrelladas hepáticas. Además, es capaz de revertir la fibrosis inicial en un modelo experimental de EHNA40. Por estos motivos, se ha evaluado la eficacia terapéutica del receptor de tipo II de la angiotensina, losartan, en un pequeño número de pacientes con esteatohepatitis e HTA. El tratamiento disminuyó los marcadores serológicos de fibrosis y los valores de transaminsas, y mejoró la histología hepática.
AcarbosaLa acarbosa, inhibidor de la alfaglucosidasa, mejora la hiperglucemia pospandrial y reduce el riesgo de DM tipo 2 y el desarrollo de HTA en pacientes con diagnóstico de intolerancia a la glucosa; además, es capaz de reducir el índice de masa corporal (IMC). Tal vez los efectos beneficiosos de la acarbosa se deban a un incremento de la sensibilidad a la insulina. Es probable que este fármaco se ensaye a gran escala en pacientes con una EHDG para evaluar su eficacia41.
ProbióticosLos probióticos podrían desempeñar algún papel en el tratamiento de la EHNA debido a que pueden inhibir competitivamente o erradicar un potencial sobrecrecimiento bacteriano intestinal, disminuir los efectos proinflamatorios de este sobrecrecimiento y, por tanto, reducir la producción de algunas citocinas, sobre todo el TNF-α y, finalmente, mejorar la función de la barrera epitelial del intestino delgado. Sin embargo, ningún ensayo clínico ha demostrado la utilidad de esta aproximación terapéutica. En este sentido, la utilización de antibióticos estaría igualmente justificada.
MelatoninaRecientemente, se ha investigado la potencial utilidad de la melatonina por vía parenteral en un modelo experimental de EHNA. El tratamiento con esta hormona fue capaz de disminuir tanto el estrés oxidativo como la peroxidación lipídca (2 mecanismos básicos en la patogenia de la enfermedad) debido a un incremento en la producción de superóxido dismutasa y glutatión peroxidasa, 2 potentes antioxidantes naturales. En este sentido, los autores concluyen que la melatonina podría ejercer un efecto beneficioso en la EHNA al incrementar los valores de antioxidantes naturales y, por tanto, disminuir los fenómenos de estrés oxidativo y lipoperoxidación40.
Activador de la lipoproteína lipasaEn el último congreso de la Digestive Disease Week, Yu et al comunicaron los efectos terapéuticos del activador de la lipoproteína lipasa en un modelo experimental de EHNA. La administración de este fármaco disminuyó de forma significativa la peroxidación lipídica al regular al alza el PPAR-γ y a la baja las vías de señalización del TNF-α. Por tanto, la activación de la lipoproteína lipasa y la activación de la expresión endógena de PPAR-γ, que facilitan la eliminación de ácidos grasos y, por tanto, disminuyen el sustrato para la peroxidación lipídica, es lo suficientemente potente para prevenir la EHNA en el modelo analizado.
Ácido fólicoDado que en algunos modelos experimentales de esteatohepatitis las alteraciones del metabolismo de la metionina facilitan la aparición de este cuadro clínico, un pequeño grupo de pacientes ha sido tratado con dosis de 1 mg/día de ácido fólico, aunque no se ha demostrado ningún beneficio de dicho tratamiento.
FlebotomíasAunque el papel patogénico del depósito de hierro en el parénquima hepático es discutible, se ha documentado que la utilización de flebotomías puede ser efectiva en el manejo de los pacientes con NASH, tanto desde el punto de vista de la resolución histológica como de la disminución de las transaminasas42, aunque los datos son escasos y esta información debe considerarse con precaución.
TRASPLANTE HEPÁTICOFinalmente, cuando la EHNA ha evolucionado hacia una cirrosis hepática, con o sin hepatocarcinoma sobreimpuesto, las indicaciones del trasplante hepático son las mismas que en el resto de las hepatopatías crónicas. La prevalencia de cirrosis secundaria a una EHDG y el porcentaje de trasplantes hepáticos efectuados por una cirrosis relacionada con la EHDG son desconocidos43, aunque probablemente están cerca del 7-8% del global. Además, la esteatosis hepática puede acelerar la progresión de otras hepatopatías, como las relacionadas con el virus de la hepatitis C o el alcohol. Dado el claro incremento de la obesidad en la población occidental, es probable que las indicaciones del trasplante hepático por EHDG se incrementen durante los próximos años. A continuación revisaremos los conocimientos actuales acerca del trasplante hepático y la EHDG.
IndicacionesLa evaluación de los pacientes con una EHDG y las indicaciones de trasplante hepático deben ser idénticas que para el resto de los pacientes, aunque se debe prestar una especial atención a la presencia de enfermedades concomitantes, extraordinariamente frecuentes en los pacientes con una EHDG. Mención especial merece la valoración del riesgo cardiovascular, ya que la presencia de HTA, DM, dislipemia y sobrepeso es la norma en los pacientes con una EHDG, y el riesgo de un evento vascular es elevado, tanto durante como después del trasplante hepático. Otro aspecto al que hay que prestar especial atención es la existencia de una posible hipertensión pulmonar, ya que los pacientes con EHDG y obesidad tienen una mayor predisposición a padecerla. Al igual que en el resto de candidatos a trasplante hepático, una hipertensión pulmonar significativa lo contraindica.
Utilización de donantes con esteatosis hepáticaAproximadamente el 20% de la población tiene esteatosis hepática. Ésta no es uniforme, lo que dificulta la valoración de su gravedad, a pesar de la utilización de diferentes métodos para su cuantificación, como la biopsia hepática, la ecografía, la tomografía computarizada o la resonancia magnética44. Para optimizar el rendimiento de los injertos hepáticos, algunos grupos de trasplante hepático únicamente utilizan hígados con esteatosis inferiores al 10%, lo que implica rechazar cerca del 10% de los hígados ofrecidos. Además, y debido a la frecuente asociación con otras enfermedades de los pacientes con sobrepeso, algunos centros exluyen como donantes a los que presentan un IMC > 28. La esteatosis hepática es uno de los factores relacionados con la disfunción primaria del injerto, con una probabilidad de fallo del 5,1% comparada con el 1,8% en injertos con esteatosis menor del 30%. La esteatosis microvesicular no se asocia con este riesgo45. El mecanismo por el cual se produce el fallo primario del injerto no se conoce con seguridad, pero se postula una alteración del metabolismo de los hepatocitos, el efecto físico de los lípidos, sobre todo durante la fase de isquemia caliente, una disminución del flujo portal y un incremento de la sensibilidad de los hepatocitos durante la repercusión.
Impacto del síndrome de resistencia a la insulina en la mortalidad y la morbilidad postrasplanteNo se dispone de datos en la actualidad que comparen de forma directa la mortaldidad y la morbilidad de los pacientes sometidos a un trasplante hepático en función de la existencia de un síndrome metabólico. Sin embargo, podemos hacer una aproximación indirecta la observar cómo alguno de los componentes del síndrome metabólico influyen en su morbimortalidad. Por ejemplo, sabemos que la DM es una factor asociado a un mal pronóstico, con una probabilidad de supervivencia del 64%, respecto al 91% en no diabéticos. Sin embargo, la obesidad como factor de riesgo no parece tan evidente.
Enfermedad hepática por depósito de grasa después del trasplante hepáticoRecientemente, se ha publicado una revisión de la recidiva de la enfermedad primaria después del trasplante hepático. Tanto en casos aislados como en pequeñas series, se ha han demostrado la recidiva de la EHDG en el injerto hepático después del trasplante hepático46,47. En la primera serie, la DM se incrementó desde el 37% antes del trasplante hepático hasta el 55% después de él. Asimismo, se observaron notables incrementos de los valores de triglicéridos y colesterol. Una vez quer se ha producido la recidiva en el injerto hepático, la enfermedad puede progresar, tal y como se ha documentado mediante biopsias seriadas. La recidiva de la EHDG en el injerto hepático se caracteriza, al igual que en el hígado no trasplantado, por una ausencia de correlación entre las transaminasas y la gravedad de la lesión hepática. Tanto los corticoides como los inhibidores de la calcineurina aumentan la prevalencia de la práctica totalidad de los componentes del síndrome metabólico. La dosis acumulada de corticoides se ha relacionado con la recidiva de la enfermedad48.
Manejo de la resistencia a la insulina después del trasplante hepáticoPrácticamente no hay información sobre este aspecto, a pesar de su notable importancia49. Tal como indica el sen tido común, el mismo tratamiento que se utiliza en los pacientes no trasplantados debe indicarse en los trasplantados. Se ha demostrado que la pérdida de peso puede mejorar la sensibilidad a la insulina.
CONCLUSIONESDurante los últimos años, se ha producido un notable avance en el conocimiento de la prevalencia, la historia natural y la patogenia de la EHDG, Sin embargo, no se han producido auténticas novedades acerca del manejo terapéutico. En los próximos años deberá definirse con precisión el mejor tratamiento posible, así como el momento idóneo para su inicio. Esperemos que la respuesta acerca de qué tratamiento es el más adecuado para estos pacientes esté relativamente próxima en el tiempo. En este sentido, sería razonable que la inmensa mayoría de los pacientes con una EHNA se incluyeran en ensayos clínicos que cumplieran los siguientes requisitos:
- –
Objetivo primario: mejoría histológica de la enfermedad.
- –
Elevado número de pacientes reclutados, con biopsias pretratamiento/postratamiento.
- –
Diseño multicéntrico, doble ciego y controlado con placebo.
Las evidencias científicas disponibles permiten suponer que esta enfermedad tiene un claro potencial evolutivo (al menos en amplios subgrupos de pacientes), y puede evolucionar hacia la cirrosis hepática y la insuficiencia hepática terminal. En esta situación, las indicaciones del trasplante hepático son las mismas que en el resto de las hepatopatías crónicas. Aunque se ha constatado la recidiva de la EHNA en el hígado trasplantado, su frecuencia y gravedad no deben contraindicar la realización de dicho procedimiento.