Las vasculitis son un grupo de enfermedades que se caracterizan por presentar inflamación de los vasos sanguíneos y pueden afectar a cualquier tipo de vaso del organismo. La púrpura de Schönlein-Henoch es un tipo de vasculitis secundaria a hipersensibilidad, que afecta a los vasos de pequeño tamaño. Debido a la rareza de la asociación, se presenta el caso de un paciente con púrpura cutánea y afectación intestinal.
Vasculitides are a group of diseases characterized by inflammation of the blood vessels and can affect any type of blood vessel in the body. Schönlein-Henoch purpura is a type of vasculitis secondary to hypersensitivity that affects the small blood vessels. Due to the rarity of this association, we present the case of a male patient with cutaneous purpura and intestinal involvement.
Las vasculitis son un grupo de enfermedades que se caracterizan por presentar inflamación de los vasos sanguíneos, por lo que determinan el deterioro o la obstrucción al flujo de sangre, y un daño en la integridad de la pared vascular. Pueden afectar a cualquier tipo de vaso del organismo y la afectación puede ser de uno o varios órganos o sistemas. La púrpura de Schönlein-Henoch (PSH) es un tipo de vasculitis secundaria a hipersensibilidad, que afecta a los vasos de pequeño tamaño. Debido a la rareza de la asociación, se presenta el caso de un paciente con púrpura cutánea y afectación intestinal.
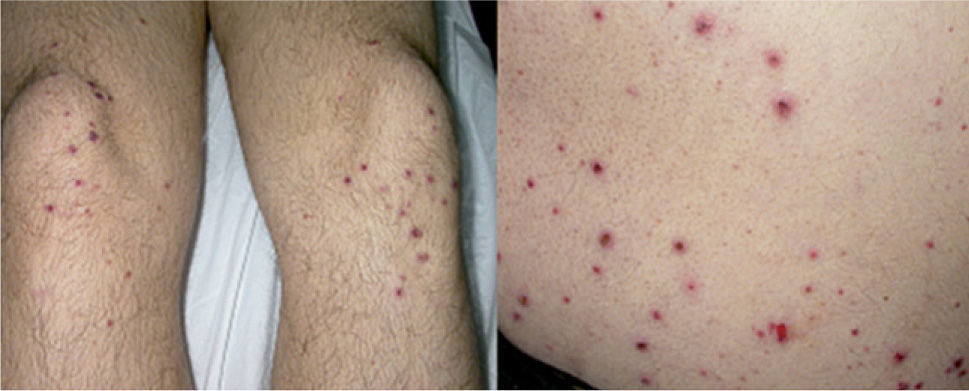
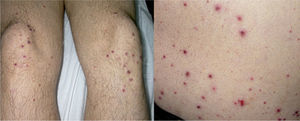
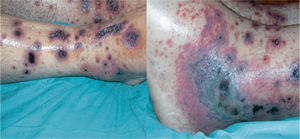
OBSERVACIÓN CLÍNICAVarón de 38 años de edad, sin antecedentes medicoquirúrgicos de interés, que consulta por la presencia de dolor abdominal mesogástrico no irradiado, estreñimiento y pérdida de peso de un mes de evolución (14 kg desde el inicio del cuadro). Por este motivo había acudido en varias ocasiones al servicio de urgencias, y fue diagnosticado de gastroenteritis aguda. El día del ingreso, el paciente acudió a urgencias de nuevo por el agravamiento del cuadro clínico, con un dolor abdominal difuso muy intenso, vómitos, intolerancia a alimentos y ausencia de deposición desde varios días antes. Además, presentaba lesiones papulosas de 1-5 mm de diámetro en los miembros inferiores y las zonas de apoyo, que habían aparecido 5 días antes (fig. 1). No refería fiebre ni presencia de productos patológicos en las heces. En la exploración física llamaba la atención una gran afectación del estado general, con dolor difuso a la palpación abdominal, sin peritonismo, y la presencia de las lesiones cutáneas ya descritas. En la analítica destacaba una leucocitosis (13.900 leucocitos/ μl) con neutrofilia; el resto de los parámetros analíticos, incluida la bioquímica hepática, estaban dentro de los límites de la normalidad.
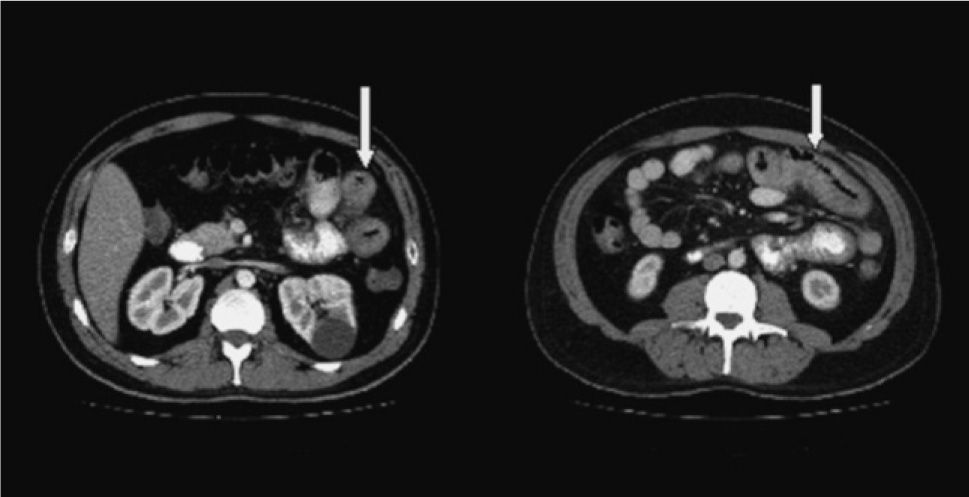
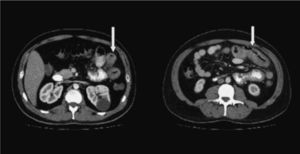
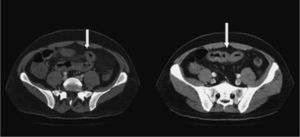
Se solicitó una tomografía computarizada (TC) abdominal, en la que se observó un engrosamiento de las asas de yeyuno, con adenopatías múltiples en el mesoyeyuno de hasta 1 cm, y pequeñas adenopatías retroperitoneales interaórticocavas y paraórticas izquierdas de hasta 8 mm, así como una pequeña cantidad de líquido libre en la pelvis y quistes corticales renales. Se descartó la presencia de trombosis mesentérica arterial o venosa. Estos hallazgos sugerían varias posibilidades diagnósticas: vasculitis, linfoma, enfermedad inflamatoria intestinal, gastroenteritis eosinofílica o gastroenteritis infecciosa (fig. 2).
Se decidió el ingreso del paciente con la sospecha de una vasculitis sistémica. Durante las primeras horas de estancia hospitalaria su evolución fue desfavorable, con un deterioro clínico y analítico (leucocitos 22.300/μl con un 85% de segmentados, proteína C reactiva de 15,8, fibrinógeno de 547, GGT de 415 U/l, fosfatasa alcalina de 134 U/l, GOT de 33 U/l y GPT de 73 U/l). Se tomaron biopsias de las lesiones cutáneas y se inició tratamiento con corticoides intravenosos en dosis de 1 mg/kg de peso y cefotaxima. Se solicitaron serologías y autoanticuerpos, cuyos resultados fueron negativos.
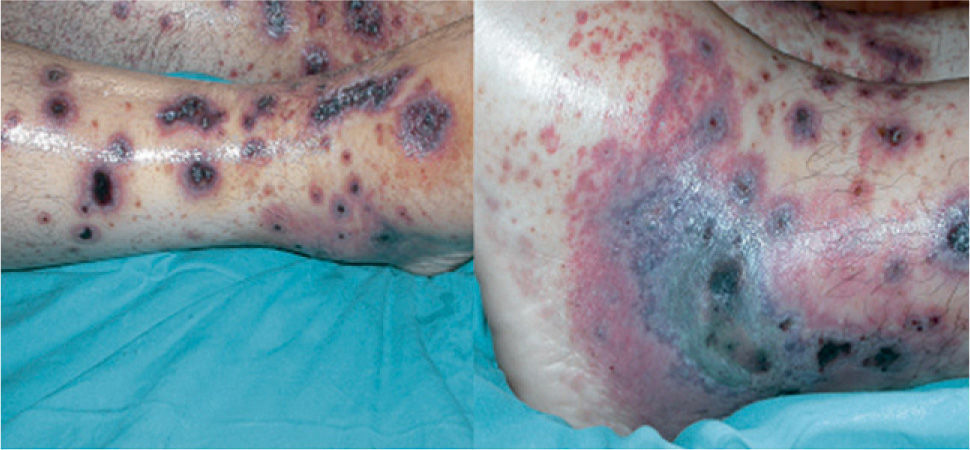
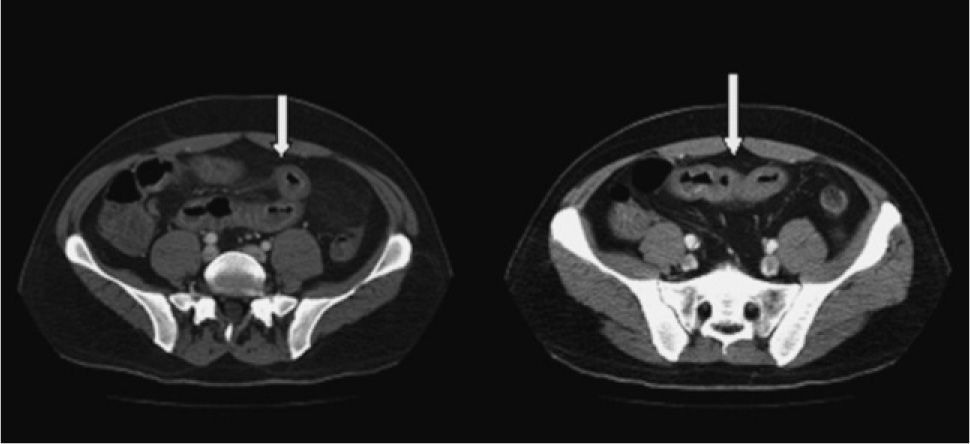
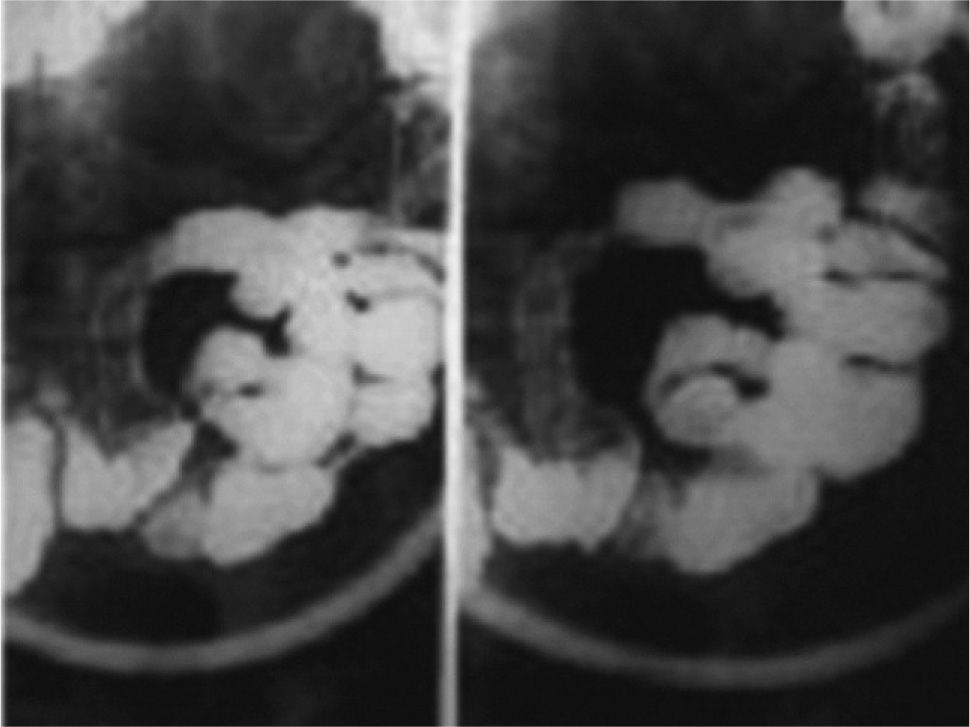
En las primeras 48 h tras iniciar el tratamiento corticoideo, el paciente no presentó mejoría clínica, aquejando un dolor abdominal intenso, intolerancia a la alimentación oral y ausencia de deposición. Además, se observó una progresión de las lesiones cutáneas (fig. 3) y aparición de artritis en carpos. Se decidió aumentar la dosis de corticoides, sin observarse respuesta hasta los 10 días de tratamiento, tras los cuales cedieron los vómitos y el dolor abdominal, y las lesiones cutáneas tomaron un aspecto necrótico, formándose ampollas y, posteriormente, costras. Debido a la evolución tórpida del cuadro abdominal, se realizó una nueva TC abdominal para descartar complicaciones. En la TC se pudo apreciar una mejoría de la afectación yeyunal previa y la aparición de novo de una alteración en la perfusión de un segmento ileal, sin evidencia de signos de obstrucción intestinal (fig. 4).
Durante el ingreso el paciente presentó un cuadro de intensa ansiedad con agitación psicomotriz, por lo que fue valorado en el servicio de psiquiatría y se consideró que tenía una reacción adaptativa proporcionada. Se realizó una TC cerebral para descartar lesiones compatibles con vasculitis, sin encontrar hallazgos patológicos, por lo que se instauró tratamiento con fármacos ansiolíticos y antipsicóticos, que tuvieron que ser retirados al poco tiempo por una reacción de hepatotoxicidad.
El diagnóstico anatomopatológico de las lesiones cutáneas fue de vasculitis leucocitoclástica. Con técnicas de inmunofluorescencia directa se observó positividad en los vasos de la dermis reticular y papilar con los antisueros anti-IgA, que fue negativa para los anti-IgG, anti-IgM y anti- C3, por lo que se diagnosticó una púrpura de Schönlein-Henoch.
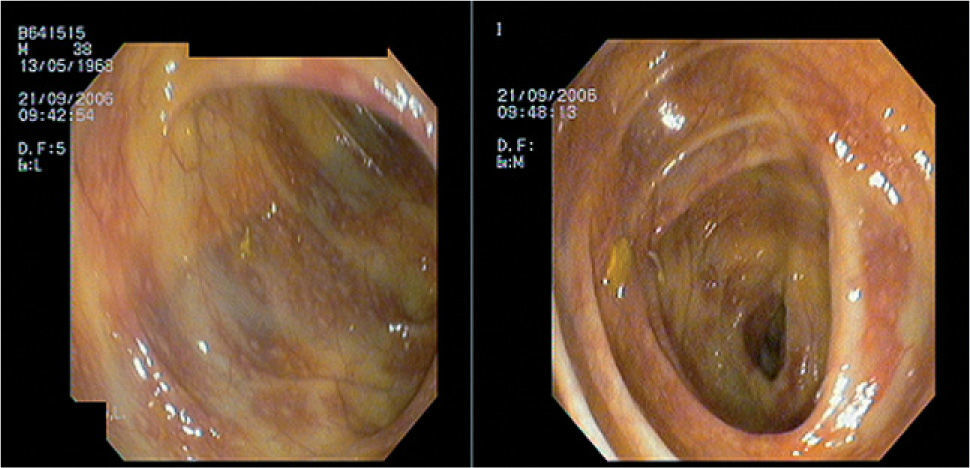
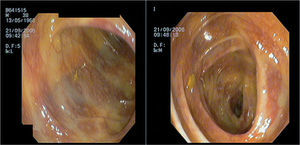
Tras la mejoría del dolor abdominal con el tratamiento corticoideo, el paciente empezó a presentar deposiciones diarreicas con sangre a partir de los 10 días del ingreso. Se realizó una colonoscopia para valorar la existencia de afectación cólica por la vasculitis, y se observó un edema y un eritema de la mucosa rectal, con la presencia de lesiones purpúricas en diana, no friables al roce. Estas lesiones también se encontraron en el colon transverso, el colon ascendente y el ciego, pero con menor congestión mucosa (fig. 5). Se tomaron biopsias de estas lesiones que sugerían el diagnóstico endoscópico de vasculitis cólica. El diagnóstico anatomopatológico fue de edema y congestión de la mucosa del intestino grueso, con focos de hemorragia reciente en la lámina propia.
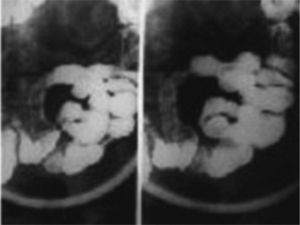
Tras 2 semanas de tratamiento con esteroides, el paciente evolucionó favorablemente, con resolución del cuadro abdominal y mejoría de las lesiones cutáneas y de la artritis, lo que permitió un descenso progresivo en la dosis de corticoides, sin observar recaída, por lo que fue dado de alta. De forma ambulatoria, se realizó un tránsito intestinal para descartar estenosis cicatriciales en el intestino delgado, observándose la presencia de dilatación de asas intestinales en el íleon medio y distal, con pérdida de tono de éstas, sin apreciarse signos de estenosis. En algunas de las asas se observaban imágenes compatibles con compresión extrínseca, que bien pudieran estar en relación con adenopatías mesentéricas (fig. 6). Del mismo modo, se realizó un test del aliento que fue negativo (valor 0,55), ya que la presencia de infección por Helicobacter pylori se ha asociado en algunos de los pacientes adultos que presentan púrpura de Schönlein-Henoch.
Actualmente el paciente está asintomático desde el punto de vista digestivo, con una ganancia ponderal de 15 kg en los 2 meses que transcurrieron tras el alta hospitalaria, y presenta una cicatrización progresiva de las lesiones purpúricas y de las úlceras cutáneas de los miembros inferiores.
DISCUSIÓNLas vasculitis se caracterizan por lesiones debidas a la presencia de leucocitos en las paredes vasculares. La localización, el tamaño y el tipo de vasos afectados son diferentes según el tipo de vasculitis, y están determinados por la localización del antígeno responsable. Según el tamaño de los vasos implicados, se pueden clasificar en vasculitis de grandes vasos, de vasos de mediano calibre y vasculitis de pequeños vasos. La PSH es una vasculitis sistémica de pequeño vaso con un importante componente cutáneo, que también se observa en la crioglobulinemia mixta y en la vasculitis por hipersensibilidad1. La PSH se caracteriza por el depósito tisular de inmunocomplejos formados por IgA, al igual que ocurre en la nefropatía por IgA1. En la mayoría de los casos se presenta en la edad infantil, tras una infección de las vías respiratorias altas, lo que sugiere que el factor desencadenante puede ser un agente infeccioso. Cuando aparece en la edad adulta, el cuadro clínico es generalmente más grave, con mayor afectación renal, y precisa regímenes de tratamiento más agresivos2.
Las manifestaciones clínicas de la PSH incluyen una tríada clásica de síntomas que pueden aparecer en cualquier orden durante semanas: púrpura palpable, artralgias, dolor abdominal y afectación renal3. Los síntomas gastrointestinales aparecen en un 50% de los pacientes y suelen presentarse unos 8 días antes de la aparición las lesiones cutáneas4. Estos síntomas incluyen dolor abdominal tipo cólico, náuseas, vómitos, diarrea o estreñimento y sangrado digestivo. Un 25% de los pacientes presentan hematoquecia o melenas y hasta un 50% presenta hemorragia oculta en las heces5–8. Otras manifestaciones digestivas menos frecuentes son la pancreatitis, las hepatitis isquémicas, la colecistitis, la enteropatía pierde proteínas, la gastritis y la esofagitis. Algunos estudios relacionan el desarrollo de PSH en adultos con la infección por H. pylori, y en algunos casos este cuadro vasculítico se resuelve tras el tratamiento antibiótico de dicha infección9,10.
El diagnóstico de PSH se sospecha por la clínica, pero para su confirmación se precisa la demostración de depósito de IgA en la piel o en el riñón1. Hay una serie de criterios clínicos que orientan hacia el diagnóstico de PSH11. Éstos son la presencia de púrpura palpable, angina intestinal, sangrado gastrointestinal, hematuria, edad del paciente menor de 20 años y ausencia de tratamiento farmacológico. La presencia de 3 o más de estos criterios tiene una sensibilidad del 87% para el diagnóstico de PSH. La biopsia de las lesiones cutáneas revela una inflamación de los vasos de pequeño calibre, lo que recibe el nombre de vasculitis leucocitoclástica, que es más llamativa en las vénulas poscapilares. Estos hallazgos histológicos son inespecíficos y también podrían observarse en otras vasculitis por hipersensibilidad, pero en el caso de la PSH se acompañan de depósito vascular de IgA. El diagnóstico también se puede establecer mediante biopsia renal, pero es un procedimiento más invasivo que se reserva para los casos en que el diagnóstico es incierto y en pacientes con una afectación renal intensa12.
En caso de afectación gastrointestinal, con la exploración endoscópica se pueden observar lesiones purpúricas principalmente en el estómago, el duodeno y el colon5–8,13. En algunos casos también se puede apreciar un edema y ulceraciones en la mucosa del yeyuno y el íleon14.
La PSH es una entidad con buen pronóstico. El 94% de los niños y el 89% de los adultos se recuperan completamente15, y se observa una peor evolución en los pacientes que han presentado un síndrome nefrótico, una insuficiencia renal o una nefritis tubulointersticial en la biopsia renal16. La enfermedad recurre en aproximadamente un tercio de los pacientes y reproduce la forma de presentación clínica inicial, pero con menor gravedad17. Las recurrencias son más frecuentes entre los pacientes que han tenido una afectación renal y suelen darse en los primeros 4 meses tras el primer episodio13.
La mayor parte de los pacientes no requiere un tratamiento específico13. En el caso de afectación exclusivamente cutánea pueden utilizarse antiinflamatorios no esteroideos como terapia inicial; también pueden emplearse combinaciones de fármacos, como pentoxifilina y dapsona, y corticoides en el caso de falta de respuesta con estos tratamientos. Los pacientes con afectación sistémica precisan tratamiento inmunosupresor con corticoides o agentes citotóxicos para evitar la progresión de la enfermedad18. Hay otros tratamientos controvertidos, en el caso de afectación renal grave, como la plasmaféresis o el uso de inmunoglobulina intravenosa específica19. El tratamiento con corticoides en dosis altas fue determinante para obtener una evolución favorable en el caso presentado.