Sr. Director: La colitis seudomembranosa (CS) es una complicación del uso de antibióticos como cefalosporinas, clindamicina o ampicilina1,2. Las quinolonas son fármacos con escasa actividad frente a la flora anaeróbica intestinal, por lo que inducen con poca frecuencia esta complicación3. Las quinolonas de generaciones avanzadas tiene mayor actividad sobre la flora anaeróbica y son más propensas a desarrollar CS3-5. Existen pocos casos publicados de CS asociada a norfloxacino. Esta circunstancia, unida al uso cada vez más frecuente de quinolonas en nuestro medio, nos ha impulsado a comunicar este caso que reúne, además, otras características reseñables.
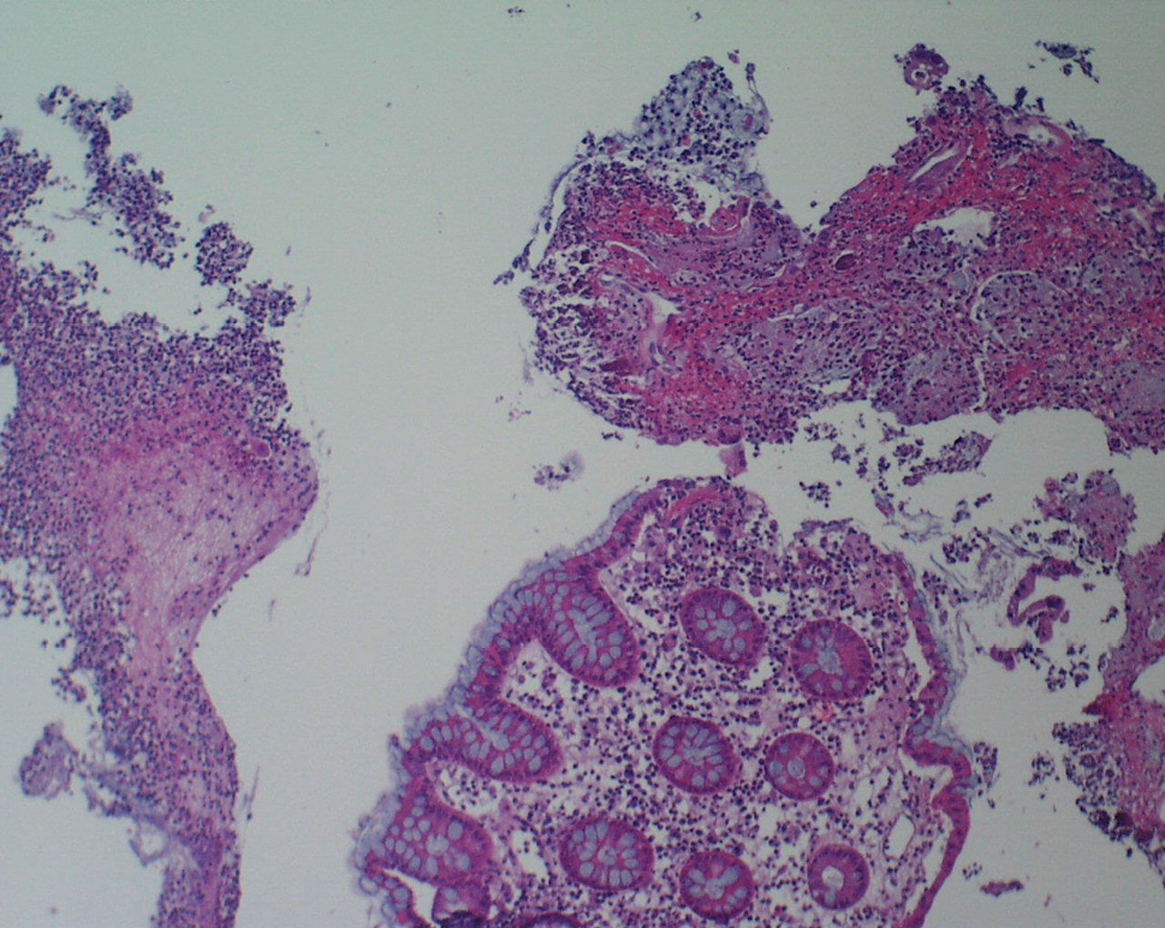
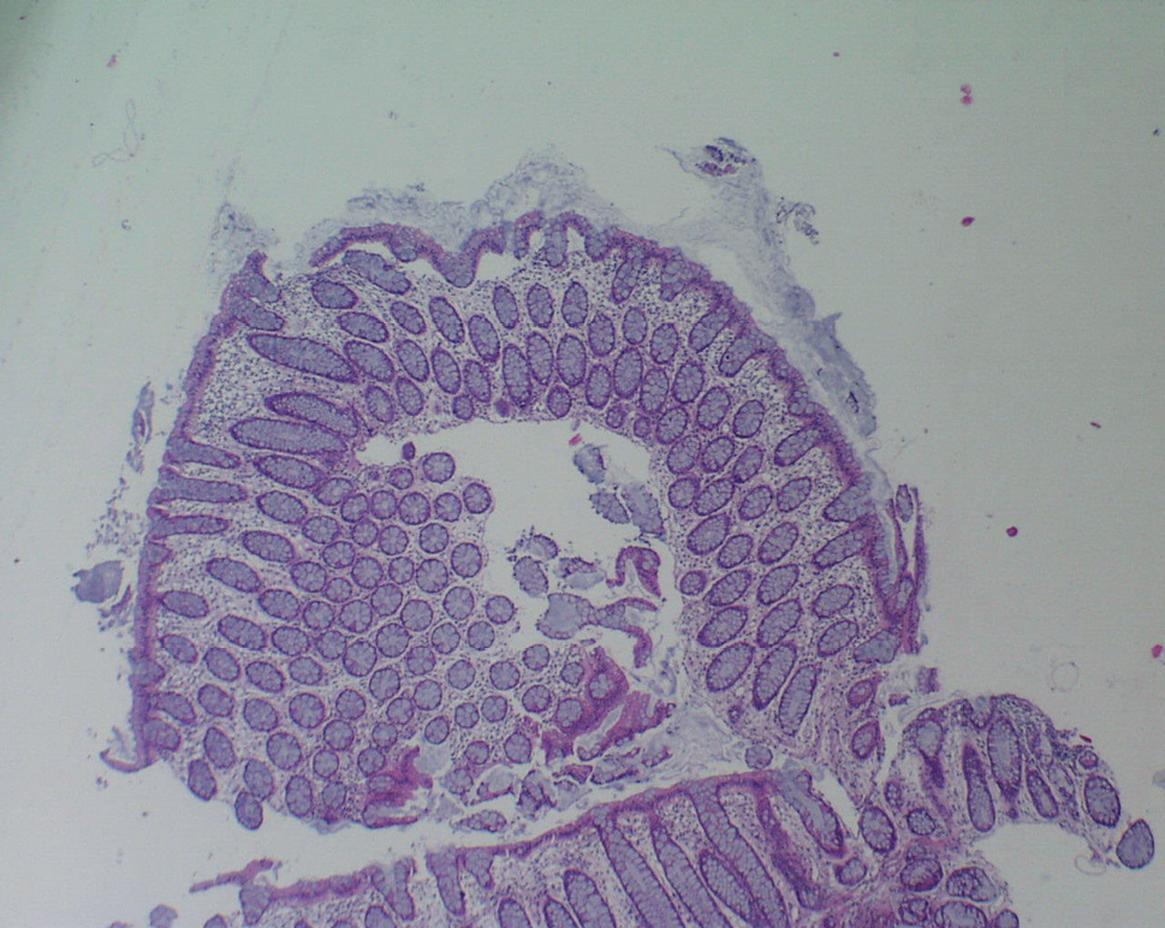
Mujer de 74 años que 36 h después del inicio de la administración de norfloxacino (400 mg/12 h), por infección urinaria hospitalaria, ingresa en nuestro hospital por presentar deposiciones diarreicas con moco, dolor abdominal difuso y fiebre. En la exploración física destaca una temperatura de 38 °C. El abdomen es doloroso en el vacío y la fosa ilíaca izquierda, sin signos de irritación peritoneal. En la analítica muestra los siguientes resultados: leucocitos 12.200 (80 N); creatinina 1,3 mg/dl; Na 138 mEq/l, y K 4,6 mEq/l. Los hemocultivos seriados fueron negativos. En el coprocultivo no se objetivó ningún patógeno ni parásitos. Se suspendió el tratamiento antibiótico y se solicitó la toxina de Clostridium difficile en 2 muestras consecutivas de heces (técnica de inmunocromatografía), que fueron negativas. Ante la persistencia de la clínica y la sospecha de C. difficile se solicitó colonoscopia, en la que se objetivó una afectación de la mucosa colónica de grado grave con seudomembranas y ulceraciones. En la biopsia colónica se observó necrosis parcheada superficial, y en la cara luminal de la mucosa, placa de material mucoide y fibrinoleucocitario adyacente a la solución de continuidad del epitelio con la típica imagen descrita como en volcán. El resto de la mucosa mostraba escasos signos inflamatorios (fig. 1). Se inició tratamiento con metronidazol oral a dosis de 500 mg/8 h durante 10 días. La paciente quedó asintomática y la colonoscopia de control, así como el estudio anatomopatológico fueron normales (fig. 2).
Fig. 1. La mucosa del colon muestra necrosis parcheada superficial, y en la cara luminal de la mucosa se observa placa de material mucoide y fibrinoleucocitario adyacente a la solución de continuidad del epitelio con la típica imagen descrita como en volcán.
Fig. 2. Mucosa de colon con muy leve inflamación residual en la lámina propia y epitelio conservado, tanto en superficie como glandular. Ausencia del exudado luminal.
C. difficile es un bacilo grampositivo anaeróbico formador de esporas y es el patógeno más frecuente asociado a CS6,7. Las esporas se adquieren por vía fecal oral y son frecuentes sus manifestaciones clínicas en pacientes hospitalizados que han recibido tratamiento antibiótico. A pesar de ser la causa más frecuente de CS, se han descrito otros gérmenes, como Staphilococcus aureus, Clostridium perfringens tipo A, Salmonella o Candida albicans2,8. Las manifestaciones clínicas de la diarrea asociada a C. difficile son muy variadas: estado de portador asintomático, diarrea leve o grave, colitis seudomembranosa o colitis fulminante1,6,8. Las manifestaciones clínicas pueden producirse desde el primer día del inicio del tratamiento hasta 6 semanas después de su suspensión1. C. difficile produce 2 tipos de toxinas: A y B, responsables del cuadro clínico. Inicialmente se produce una alteración de la flora normal del intestino provocada por los antibióticos, fármacos inmunosupresores o antineoplásicos1. La toxina A es una enterotoxina que se une a un receptor glucoproteínico de la membrana del epitelio intestinal y causa excreción de fluidos por parte del intestino1,7. La toxina B tiene un efecto citotóxico, aunque su receptor a la membrana del epitelio intestinal es menos conocido8. Una vez unidas a los receptores, penetran en el interior de las células y provocan la muerte celular1,8. Existen distintos métodos para el diagnóstico de la colitis por C. difficile: demostración de toxinas en heces (detección de la citotoxina B, ELISA, que detecta la toxina A y/o B, e inmunocromatografía, que detecta la toxina A); detección de C. difficile en heces (cultivo, PCR, aglutinación de látex) o evidencia endoscópica de CS, cuya sensibilidad y especificidad difieren1,2,6-9. El test de la citotoxina es considerado el diagnóstico de elección (sensibilidad del 94-100% y especificidad del 97%); sin embargo, no es factible en muchos hospitales1,2,8. En nuestro caso la negatividad de forma repetitiva de la toxina en heces y la alta sospecha clínica condicionó la realización del estudio endoscópico. Consideramos que existen varias posibilidades que podrían explicar la ausencia de toxina del C. difficile en nuestro caso. En primer lugar, podría tratarse como algunos autores han descrito, de una cepa de C. difficile toxina A negativa, toxina B positiva no detectada por la técnica disponible en nuestro medio2,10. No obstante, como en otros trabajos publicados, podría depender de que la cantidad de toxina (A o B) fuese pequeña < 100 pg, por lo que no pudiese ser detectada2. En cuanto al tratamiento, se han utilizado distintos fármacos como la vancomicina, el metronidazol, la bacitricina o las inmunoglobulinas1,2. En nuestro caso, optamos por el uso de metronidazol, ya que su eficacia es similar a la de la vancomicina, pero evita recaídas8,9. Preconizamos, dado que cada vez es más frecuente el uso de quinolonas, sobre todo de generaciones avanzadas en nuestro medio, el uso racional de dichos fármacos que, en determinadas situaciones, provocan complicaciones graves.