La gastropatía isquémica es un cuadro que se presenta de forma muy poco frecuente en la práctica médica diaria habiéndose observado en los últimos años un aumento de los casos reportados. Aunque el síntoma guía suele ser el dolor abdominal, el espectro clínico de la enfermedad es muy variable, siendo el diagnóstico y tratamiento precoz fundamentales para cambiar la historia natural de la enfermedad. Presentamos el caso de un varón de 75 años con dolor abdominal crónico que desarrolló una forma fulminante de isquemia gástrica necrotizante falleciendo en menos de veinticuatro horas.
Ischemic gastropathy is highly infrequent in daily medical practice. In the last few years, the number of reported cases has increased. Although the guiding symptom is usually abdominal pain, the clinical spectrum of the disease is highly variable. Early diagnosis and treatment are essential to change the natural history of the disease. We present the case of a 75-year-old man with chronic abdominal pain who developed a fulminant form of necrotizing gastric ischemia and died within less than 24h.
La gastropatía isquémica es un cuadro que se presenta de forma muy poco frecuente en la práctica médica diaria, habiéndose observado en los últimos años un aumento de los casos reportados. Aunque el síntoma guía suele ser el dolor abdominal, el espectro clínico de la enfermedad es muy variable, siendo el diagnóstico y tratamiento precoz fundamentales para cambiar la historia natural de la enfermedad. Presentamos el caso de un varón de 75 años con dolor abdominal crónico que desarrolló una forma fulminante de isquemia gástrica necrotizante falleciendo en menos de veinticuatro horas.
Caso clínicoPaciente varón de 75 años de edad que acudió a consulta de aparato digestivo por dolor a nivel de epigastrio de 4 meses de evolución. Entre sus antecedentes destacaba ser ex fumador desde hace 15 años, hipertensión arterial, diabetes mellitus tipo 2, hernia hiatal, isquemia arterial aguda de miembros inferiores que precisó embolectomía y accidente isquémico transitorio en 2005. Mantenía tratamiento con clopidogrel, además de valsartan, enalaprilo, atorvastatina, omeprazol, cinitaprida, paracetamol e insulina. No refería consumo de antiinflamatorios no esteroideos ni otros gastrolesivos.
El cuadro se acompañaba de síndrome constitucional evidente, con anorexia y pérdida de unos 15kg de peso en este periodo. El dolor no respetaba el descanso nocturno y no presentaba clara relación con la ingesta. Se asociaba a plenitud y distensión abdominal posprandial aunque sin náuseas ni vómitos. A pesar de requerir altas dosis de analgésicos, no se lograba más que un control parcial de la sintomatología. No fiebre. No había alteraciones del hábito deposicional ni exteriorizaciones hemorrágicas.
A la exploración física se apreciaba sensación de enfermedad y desnutrición. La auscultación cardiorrespiratoria era anodina. El abdomen era excavado, blando y depresible, doloroso a la palpación profunda en epigastrio, sin masas ni visceromegalias y con ruidos peristálticos presentes. Pulsos pedios débiles aunque simétricos. Se inició estudio ambulatorio con analítica completa (hemograma, coagulación y bioquímica incluyendo transaminasas y encimas de colestasis) sin que se objetivaran alteraciones, así como ecografía abdominal que fue informada como normal.
En la endoscopia digestiva alta se describió una hernia hiatal deslizante de 7cm y varias ulceraciones antrales milimétricas, de contorno geográfico y fondo fibrinado, con bordes poco elevados, sin restos hemáticos y de las que se tomaron biopsias. En espera de resultado histológico se aumentó la dosis de omeprazol a 40mg diarios con nula respuesta. El estudio anatomopatológico reveló algún foco de displasia moderada en la mucosa gástrica y alteraciones compatibles con fondo de úlcera con infiltrado inflamatorio leve.
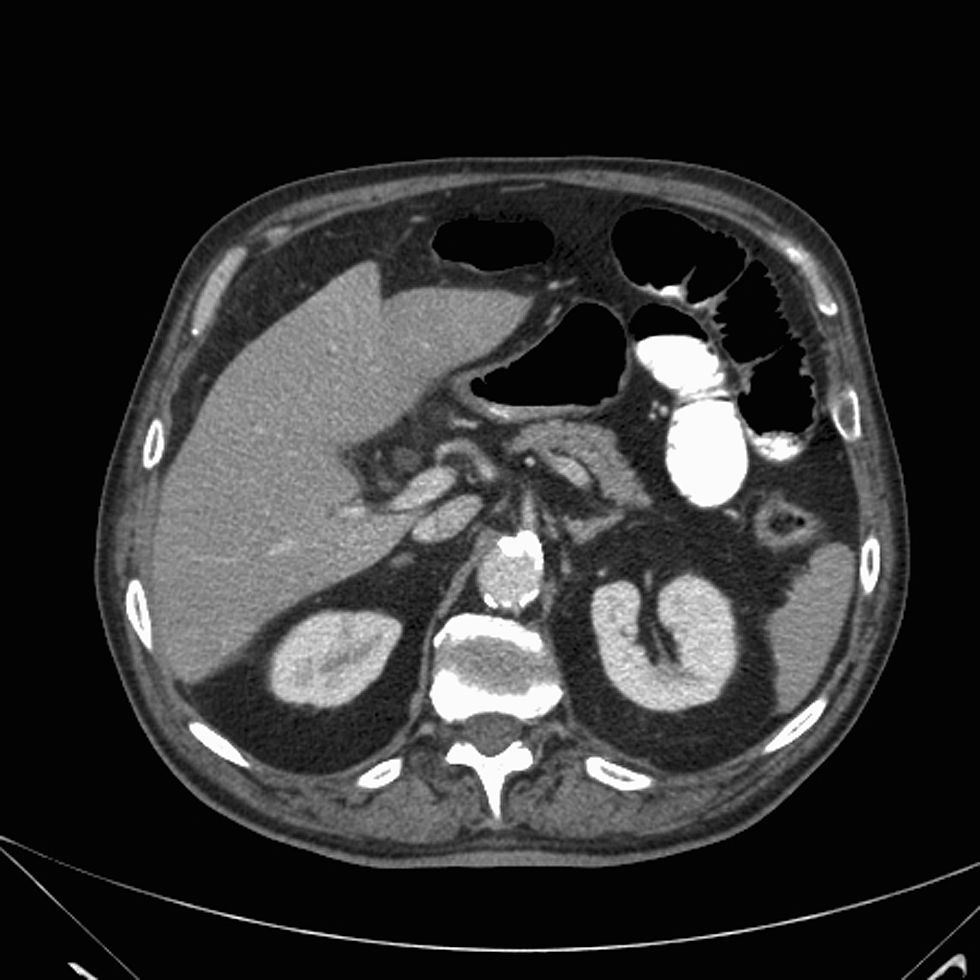
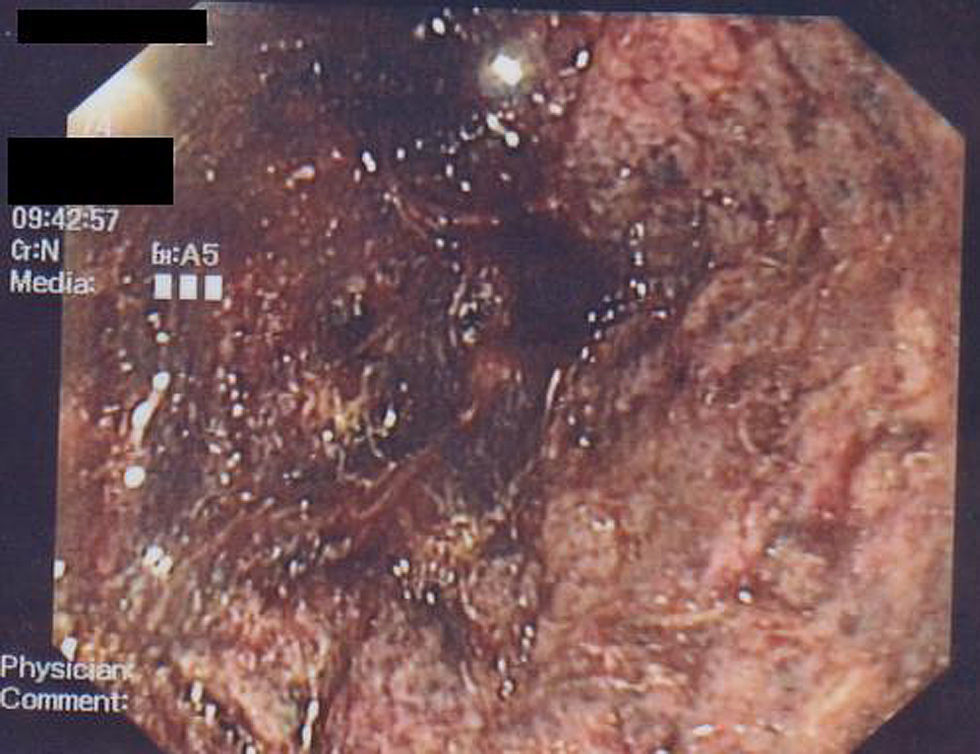
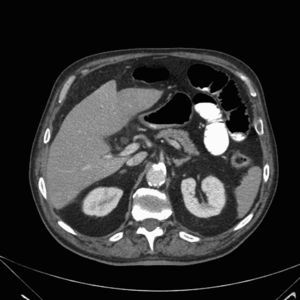
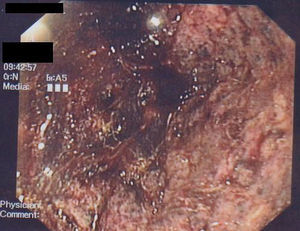
Ante la persistencia del cuadro y los hallazgos endoscópicos se contactó con el paciente para ingreso hospitalario programado. A su llegada presenta dolor difícilmente controlable, se encuentra afebril y hemodinámicamente estable. La exploración abdominal no se había modificado. Se realizó TAC toracoabdominal con contraste intravenoso (fig. 1) en el que destacaba ateromatosis de grandes vasos mesentéricos con estenosis moderada en la salida de tronco celiaco y arteria mesentérica superior sin otras lesiones. A las 24h el paciente experimentó un aumento brusco del dolor abdominal con vómitos de contenido oscuro maloliente acompañados de cortejo vegetativo, hipotensión y taquicardia, desarrollando una insuficiencia respiratoria parcial, insuficiencia renal y acidosis grave de origen mixto. El abdomen se encontraba distendido, con defensa y datos de peritonismo. Tras las medidas iniciales de resucitación y descartar perforación por radiología simple se procedió a repetir el estudio endoscópico que evidenció abundantes restos hemáticos digeridos, con mucosa de cuerpo y antro gástrico extremadamente friable al roce, de aspecto granular, coloración negruzca y con sangrado en sábana (fig. 2). El bulbo duodenal no presentaba lesiones.
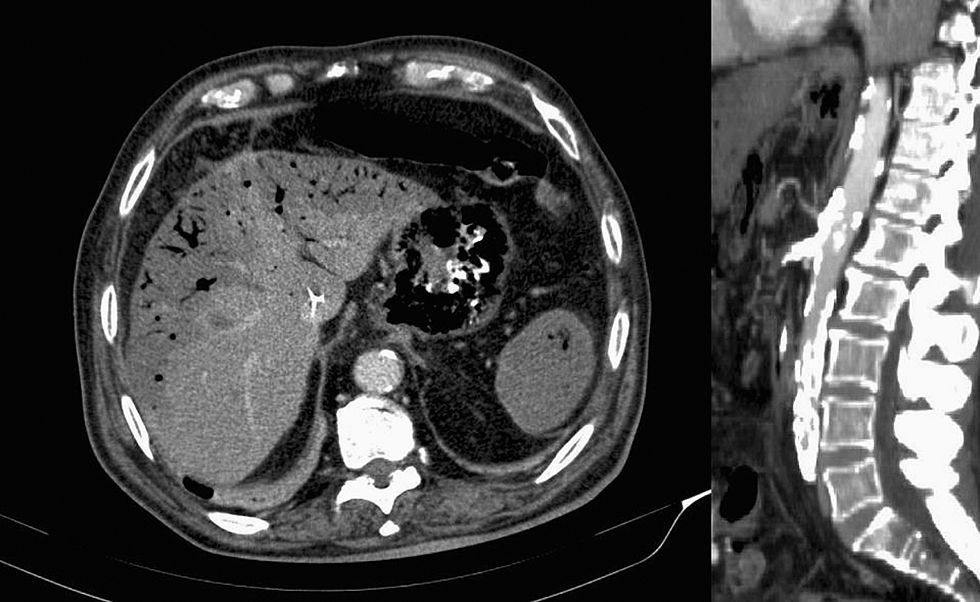
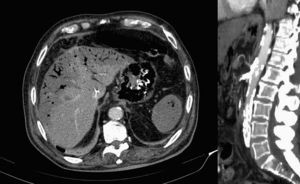
Ante la sospecha de isquemia gástrica se realiza TAC abdominal urgente con contraste encontrando placa de ateroma calcificada de gran tamaño que abarca el ostium de salida de tronco celiaco y arteria mesentérica superior con estenosis crítica de ambos vasos y recanalización distal mínima. Neumatosis del eje esplenoportal. Alteración de la perfusión hepática de predominio periférico y en el bazo. Importante neumatosis de la pared gástrica y duodenal (fig. 3). Dilatación de asas de intestino delgado con contenido líquido en su interior. Líquido libre en espacio de Morrison, gotiera paracólica derecha, entre asas y pelvis.
TAC abdominal con contraste a las 24h del ingreso. A la izquierda, corte transversal en el que destaca hipoperfusión hepática de predominio periférico así como abundantes burbujas aéreas en circulación portal intrahepática y esplénica así como neumatosis de la pared gástrica. A la derecha reconstrucción sagital centrada en la que se aprecia gran placa de ateroma aórtico que abarca la salida de tronco celiaco y arteria mesentérica superior estenosando ambos vasos.
Valorado por cirugía, se decidió tratamiento conservador dada la gravedad y extensión de las lesiones. A pesar de tratamiento antibiótico de amplio espectro, altas dosis de drogas presoras y sueroterapia intensiva el paciente desarrolla fallo multiorgánico falleciendo a las 6h.
DiscusiónLa enfermedad isquémica gástrica es extremadamente rara en la práctica clínica. Se piensa que esto puede ser debido a la rica vascularización proveniente de ramas del tronco celiaco y arteria mesentérica superior, con múltiples anastomosis y colaterales1. Sin embargo, las publicaciones de casos en la literatura son cada vez más frecuentes desde que en 1951 se describiese por primera vez la enfermedad2, lo que hace pensar que su incidencia pueda seguir un curso paralelo al envejecimiento de la población y al auge de las enfermedades cardiovasculares.
La etiología en casi todos los casos es aterotrombótica por lo que la población en riesgo son pacientes de edad avanzada y con múltiples factores de riesgo cardiovascular, especialmente aquellos que han desarrollado vasculopatía sintomática en otra localización (isquemia miocárdica, cerebral o de miembros inferiores). Para el desarrollo del cuadro se precisa la oclusión de al menos dos grandes vasos esplácnicos, lo que hace que el mecanismo embólico sea raro, requiriéndose en este caso una obstrucción previa de otra estructura vascular que precipite el proceso. Trastornos vasculíticos o síndromes protrombóticos pueden constituir causas aún más inusuales3–6.
En cuanto a la clínica, se han descrito dos formas de presentación, siendo en ambas el dolor el síntoma predominante. En la fase crónica7 suele ser de localización en hemiabdomen superior, de carácter continuo y con exacerbación tras la ingesta. Pueden asociarse náuseas, vómitos y distensión abdominal posprandial. Conforme avanza la enfermedad, el dolor aumenta produciéndose miedo a comer y pérdida de peso secundaria. La fase aguda8 se debe a la oclusión brusca y completa de los vasos y se asemeja en su presentación a la isquemia mesentérica aguda (empeoramiento del dolor, acidosis metabólica, peritonismo y shock).
En la endoscopia las lesiones descritas son muy variadas. Lo más frecuente es la presencia de ulceraciones geográficas antrales múltiples de fondo fibrinado, por lo demás inespecíficas. Esto hace que la enfermedad en esta fase se diagnostique tardíamente, hasta un año después del comienzo de los síntomas9. Se ha descrito gastritis hemorrágica de origen isquémico que otorga a la mucosa un aspecto «en piel de leopardo»10. En casos agudos graves como el que nos ocupa, se pueden apreciar áreas de mucosa necrótica o enfisema submucoso. El papel del estudio histológico es muy limitado, encontrándose frecuentemente gastritis inespecífica. Su utilidad radica en descartar etiología infecciosa y neoplásica.
Los estudios de vaciamiento gástrico pueden mostrar un enlentecimiento en el mismo, en ocasiones muy llamativo. Es lo que se ha denominado gastroparesia isquémica; su fisiopatología podría ser análoga a la de la disfunción miocárdica en la cardiopatía isquémica. Es posible que este trastorno de la motilidad sea reversible en la mayoría de los casos si se restituye el flujo sanguíneo en estadios precoces11,12. El diagnóstico definitivo se debe realizar con técnicas de imagen específicas para el estudio vascular (antioTAC, angiorresonancia o angiografía) que demostrarán la obstrucción significativa de al menos dos vasos esplácnicos mayores como ocurrió en nuestro paciente (istmo tronco celiaco y arteria mesentérica superior).
Típicamente el tratamiento antisecretor convencional de la úlcera péptica no mejora los síntomas, lo que debe hacer pensar en esta posibilidad diagnóstica. Una vez confirmado el diagnóstico y localizados anatómicamente los vasos implicados, el tratamiento adecuado es la revascularización precoz, a ser posible percutánea, que se ha mostrado eficaz en múltiples casos con supervivencias registradas del 76% a los 3 años13. Se recomienda angioplastia con colocación de stent siempre que sea posible por el alto riesgo de reestenosis. En casos refractarios o más evolucionados, en los que existe lesión gástrica significativa, la gastrectomía total puede ofrecer una solución alternativa8. Sin embargo, el alto riesgo quirúrgico de los pacientes y su precaria situación nutricional hacen que la mortalidad a corto plazo en estos casos sea extremadamente elevada.
Mención especial precisa la posible interacción entre clopidogrel y omeprazol en el presente caso. Estudios previos han demostrado que omeprazol es capaz de interaccionar en su metabolismo con clopidogrel disminuyendo la capacidad antiagregante de este14. Más controvertido es si ello puede derivar en un mayor número de eventos cardiovasculares ya que, aunque algunos estudios observacionales (muy limitados metodológicamente) han apreciado un leve aumento de los mismos en estos pacientes15, esto no se ha conseguido traducir en ensayos clínicos. Aún así, en una excelente revisión sobre el tema16 se apunta la necesidad de prevenir esta interacción sustituyendo omeprazol por otro inhibidor de la bomba de protones con diferente vía metabólica y separando la dosis de clopidogrel de la del inhibidor de la bomba en al menos 12h.
En resumen, la gastropatía isquémica es una enfermedad creciente probablemente infradiagnosticada. Se deben practicar estudios de imagen específicos en pacientes con dolor abdominal crónico y factores de riesgo cardiovascular así como en aquellos con úlceras gástricas múltiples, de aspecto inespecífico, que no respondan a tratamiento antisecretor convencional. El diagnóstico y tratamiento precoz suponen un reto a superar en las próximas décadas para mejorar la supervivencia de estos pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.