El tratamiento de la enfermedad inflamatoria intestinal (EII) ha sufrido una notable revolución en los últimos años, tendiendo a un manejo mayoritariamente ambulatorio y que produzca menos impacto en la calidad de vida del paciente. No obstante los ingresos hospitalarios siguen siendo frecuentes1-3.
El objetivo de nuestro estudio es conocer cuál es la realidad de la hospitalización para pacientes con EII en un hospital terciario como el nuestro y que dispone de unidad de EII.
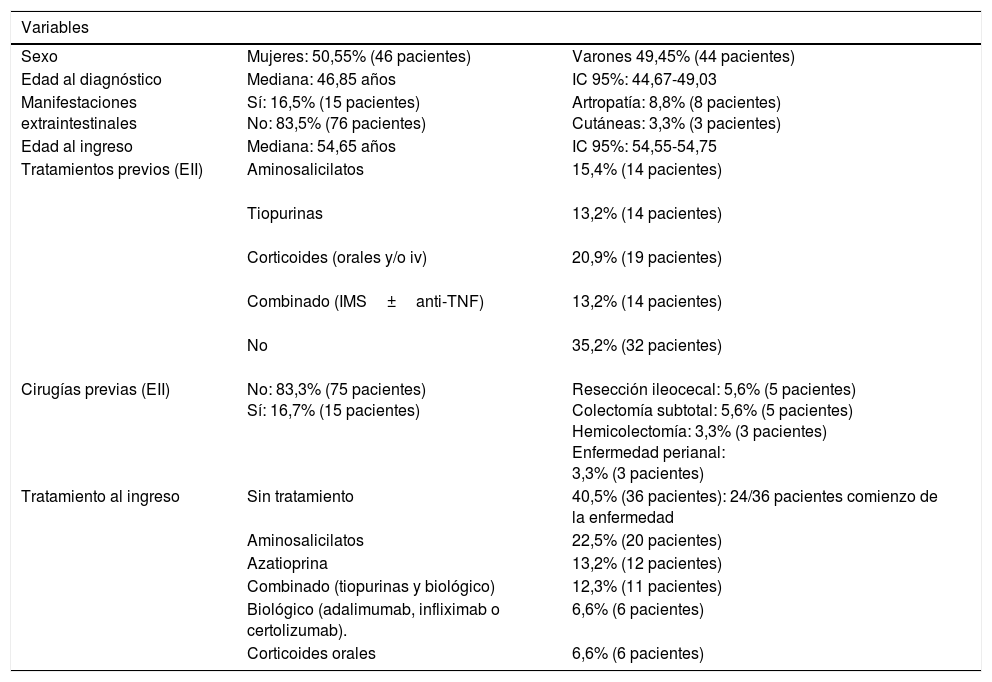
Para ello se han incluido de forma prospectiva pacientes con diagnóstico establecido de EII (colitis ulcerosa [CU], enfermedad de Crohn [EC] o colitis indeterminada [CI]) que hayan precisado ingreso hospitalario en nuestro centro entre octubre 2015-octubre 2016, ya sea en el inicio de la enfermedad o durante su evolución. Se objetivaron 91 pacientes que precisaron ingreso por EII. Las características basales de los pacientes quedan recogidas en la tabla 1.
Características basales y de la enfermedad
| Variables | ||
|---|---|---|
| Sexo | Mujeres: 50,55% (46 pacientes) | Varones 49,45% (44 pacientes) |
| Edad al diagnóstico | Mediana: 46,85 años | IC 95%: 44,67-49,03 |
| Manifestaciones extraintestinales | Sí: 16,5% (15 pacientes) No: 83,5% (76 pacientes) | Artropatía: 8,8% (8 pacientes) Cutáneas: 3,3% (3 pacientes) |
| Edad al ingreso | Mediana: 54,65 años | IC 95%: 54,55-54,75 |
| Tratamientos previos (EII) | Aminosalicilatos | 15,4% (14 pacientes) |
| Tiopurinas | 13,2% (14 pacientes) | |
| Corticoides (orales y/o iv) | 20,9% (19 pacientes) | |
| Combinado (IMS±anti-TNF) | 13,2% (14 pacientes) | |
| No | 35,2% (32 pacientes) | |
| Cirugías previas (EII) | No: 83,3% (75 pacientes) Sí: 16,7% (15 pacientes) | Resección ileocecal: 5,6% (5 pacientes) Colectomía subtotal: 5,6% (5 pacientes) Hemicolectomía: 3,3% (3 pacientes) Enfermedad perianal: 3,3% (3 pacientes) |
| Tratamiento al ingreso | Sin tratamiento | 40,5% (36 pacientes): 24/36 pacientes comienzo de la enfermedad |
| Aminosalicilatos | 22,5% (20 pacientes) | |
| Azatioprina | 13,2% (12 pacientes) | |
| Combinado (tiopurinas y biológico) | 12,3% (11 pacientes) | |
| Biológico (adalimumab, infliximab o certolizumab). | 6,6% (6 pacientes) | |
| Corticoides orales | 6,6% (6 pacientes) |
En el momento del análisis un total de 1.260 pacientes se encontraban bajo seguimiento activo en nuestra unidad, lo que supone una incidencia acumulada del 7,2% al año.
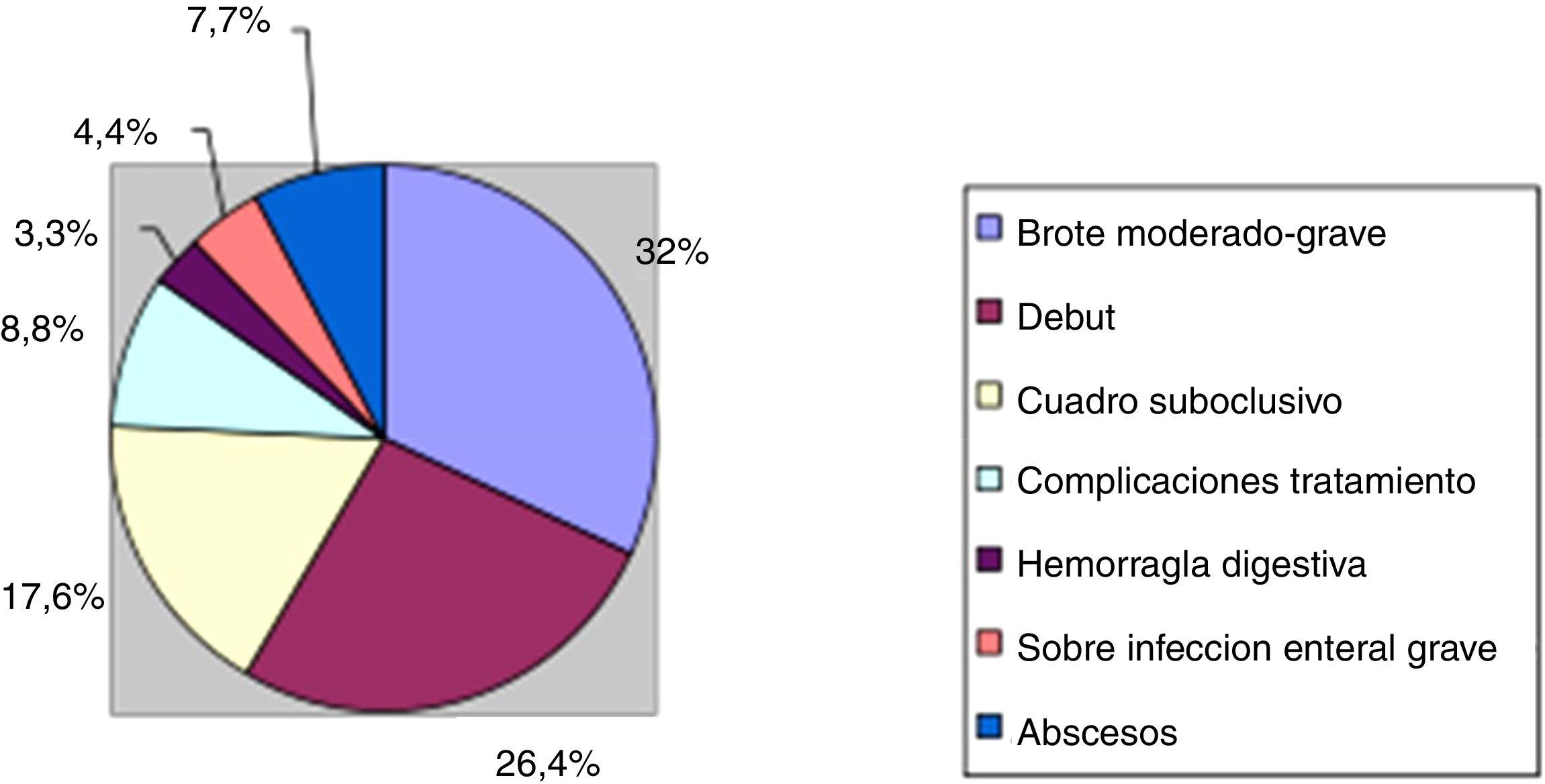
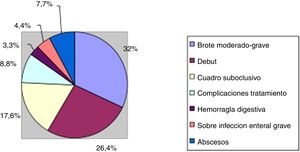
Si analizamos los motivos de ingreso durante el periodo a estudio, objetivamos que la mayor parte de los casos (29 pacientes, 31,8%) fue por brotes moderados-graves de la enfermedad, que requerían tratamiento hospitalario. En otros 24 pacientes (11 CU y 13 EC), 26,4% el ingreso se produjo por un brote de la enfermedad aunque en el contexto del inicio/diagnóstico de la misma. El siguiente motivo de ingreso por frecuencia, fue la presencia de cuadros suboclusivos en la EC (16 pacientes, 17,6%) seguido de la presencia de abscesos abdominales también en EC (7 pacientes, 7,7%). En 6 de estos pacientes (6,6%) el ingreso sirvió de «puente» para el tratamiento quirúrgico.
Asimismo objetivamos que hasta en un 8,8% de los casos, el ingreso se produjo para el manejo y/o tratamiento de complicaciones relacionadas con el propio tratamiento para la EII (4 pancreatitis aguda por tiopurinas y una hepatitis colestásica grave en relación con azatioprina, 2 neumonías en paciente inmunosuprimido y uno TBC miliar en el contexto de tratamiento biológico). En los casos restantes, los ingresos fueron por causas menos frecuentes destacando la presencia de hemorragia digestiva que precisó soporte hemodinámico y/o transfusional (3 pacientes, 3,3%) o la aparición de una sobreinfección enteral grave (4 pacientes, 4,4%). Las causas quedan esquematizadas en la figura 1.
De los 91 pacientes incluidos, 5 de ellos precisaron reingresar durante el periodo a estudio, por complicaciones relacionadas con su EII, cabe destacar que en 3 de ellos el primer ingreso había sido motivado en el inicio de la enfermedad.
La estancia media de los pacientes fue de 13,93 días (IC 95%: 10,33-17,54). No se encontraron diferencias entre la estancia media de los pacientes que ingresaban al inicio (media: 13,48; DE: 5,8) y aquellos con diagnóstico previo de EII (media: 14,13; DE: 20,2), no alcanzando estos resultados la significación estadística (p=0,87). La estancia media fue ligeramente superior para pacientes con EC 15,3 días, frente a 12,27 días para CU. No obstante estos resultados no fueron estadísticamente significativos (p=0,41).
Asimismo se encontraron diferencias en los días de ingreso en función del tratamiento que recibían los pacientes a su llegada, objetivando que la estancia media es significativamente mayor para pacientes con tratamiento combinado (23,09 días) frente a otros grupos de tratamiento (aminosalicilatos 16,6 días, azatioprina 9,63 días, biológico 11 días, corticoides orales 9,8 días). No se encontraron diferencias entre la estancia media de los pacientes sin tratamiento al ingreso para su EII (12,3 días) frente a aquellos con tratamiento establecido (p=0,602).
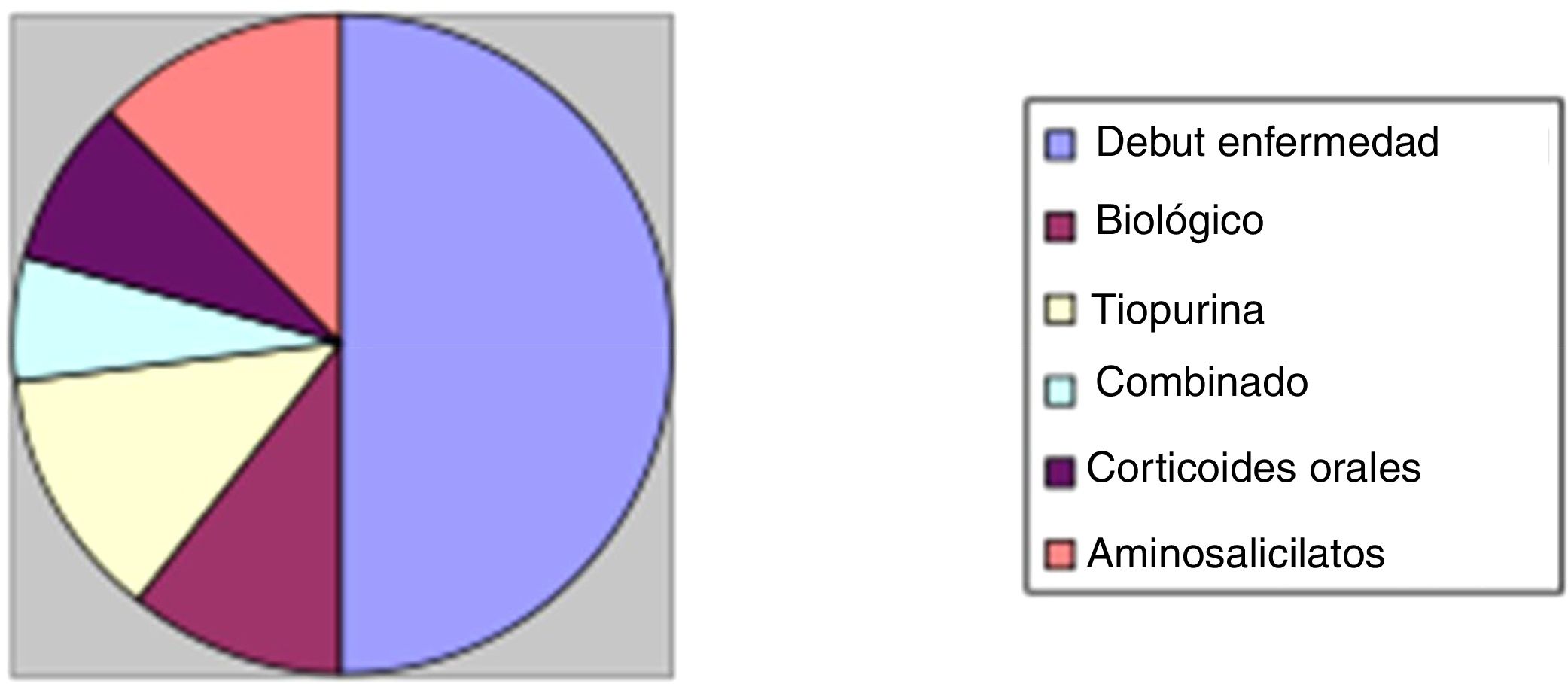
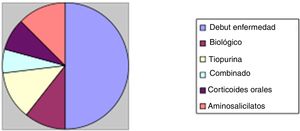
Respecto al tratamiento recibido durante el ingreso, 50 pacientes (55%) fueron tratados con corticoides intravenosos. Identificamos que casi la mitad de los casos (24 pacientes, 48%) el tratamiento corticoideo intravenoso se administró en pacientes que ingresaban con brote moderado-grave en el inicio de la enfermedad. Entre los 26 pacientes restantes: 5 pacientes (10%) se encontraban bajo tratamiento biológico, 6 pacientes (12%) con tratamiento tiopurínico, 3 de ellos con tratamiento combinado (6%) y 4 pacientes con corticoides orales sin respuesta completa (8%). Un paciente no se encontraba con tratamiento por iniciativa propia. Estos resultados se representan en la figura 2.
En nuestra experiencia, los ingresos hospitalarios siguen siendo frecuentes en la EII pese a las mejoras en el seguimiento y en el tratamiento ambulatorio. En nuestra muestra, no obstante, la tasa de ingresos es inferior a lo descrito en la literatura con un alto porcentaje de las hospitalizaciones en el contexto del inicio de la enfermedad4,5.