La enfermedad de Crohn metastásica es una lesión cutánea granulomatosa, que aparece en pacientes con enfermedad de Crohn, y que se localiza en cualquier área de la piel, separada de las lesiones del tracto gastrointestinal. Se caracteriza por la heterogeneidad de su comportamiento, tanto en su localización y expresión clínica, como en la repercusión sobre la calidad de vida de los pacientes. La histología es fundamental para su diagnóstico, la cual muestra granulomas no caseificantes. No se ha descrito una pauta de tratamiento definida, habiéndose empleado diferentes estrategias terapéuticas con una respuesta variable, siendo el tratamiento con biológicos muy eficaz en la mayor parte de los casos.
Describimos 3 casos de enfermedad de Crohn metastásica, con el fin de analizar las características de esta entidad, que siempre debemos incluir en el diagnóstico diferencial de las lesiones cutáneas de los pacientes con enfermedad de Crohn, y de realizar una revisión de la literatura.
Metastatic Crohn's disease is a granulomatous cutaneous lesion that appears in patients with Crohn′s disease and is located in any skin area, separated from the lesions in the gastrointestinal tract. This entity is characterized by its heterogeneous behavior, both in its localization and clinical expression and in its effect on patients’ quality of life. Histology is essential for diagnosis and shows non-caseating granulomas. There are no treatment guidelines and various therapeutic strategies have been employed, with variable response. In most patients, treatment with biological agents is highly effective.
We describe three cases of metastatic Crohn's disease with the aim of analyzing the characteristics of this entity, which should always be included in the differential diagnosis of skin lesions in patients with Crohn's disease. A literature review is also provided.
La enfermedad inflamatoria intestinal presenta un amplio espectro de manifestaciones extraintestinales. Entre ellas, la afectación cutánea es una de las más frecuentes, con una prevalencia del 10–20%1.
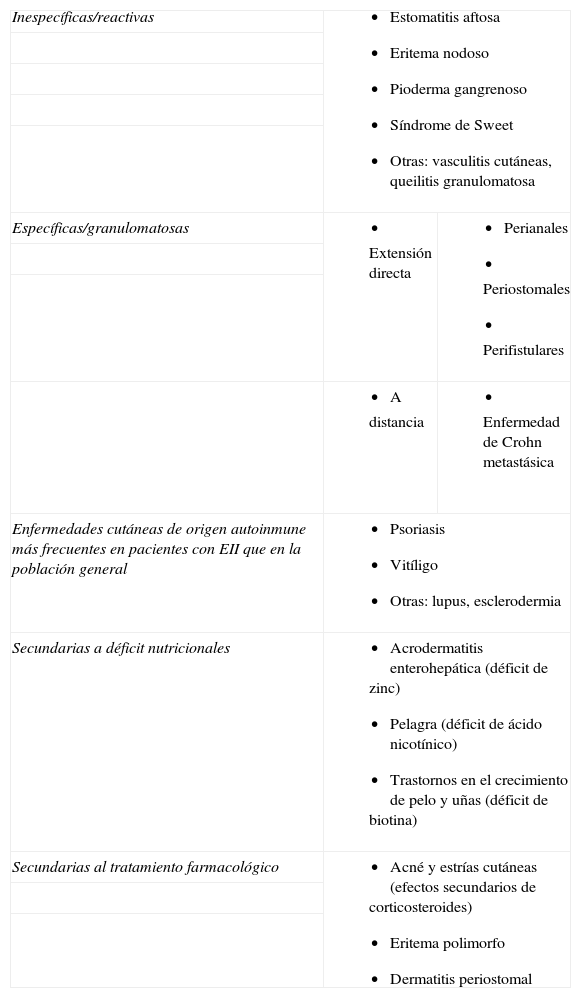
Podemos distinguir principalmente 2 grupos de manifestaciones cutáneas: en primer lugar las inespecíficas o reactivas, que son aquellas que se asocian a la enfermedad, como el eritema nodoso, el pioderma gangrenoso o el síndrome de Sweet; y en segundo lugar las específicas, caracterizadas por presentar un patrón histológico granulomatoso típico de la enfermedad de Crohn (EC). Este último grupo incluye lesiones debidas a la extensión directa de la enfermedad desde el intestino (perianal, periostomal o perifistular) y lesiones a distancia, es decir, sin contigüidad con el tracto gastrointestinal, como ocurre en la enfermedad de Crohn metastásica (ECM). Otras manifestaciones cutáneas relacionadas con la enfermedad inflamatoria intestinal son las enfermedades cutáneas de origen autoinmune que aparecen más frecuentemente en pacientes con enfermedad inflamatoria intestinal que en la población general, como la psoriasis2 o el vitíligo3, y las debidas a déficit nutricionales o a efectos secundarios del tratamiento (tabla 1).
Manifestaciones cutáneas de la EII
| Inespecíficas/reactivas |
| |
| Específicas/granulomatosas |
|
|
|
| |
| Enfermedades cutáneas de origen autoinmune más frecuentes en pacientes con EII que en la población general |
| |
| Secundarias a déficit nutricionales |
| |
| Secundarias al tratamiento farmacológico |
| |
La ECM no tiene un patrón clínico característico, pudiendo confundirse con otras lesiones cutáneas de la EC como el pioderma gangrenoso, y precisa de biopsia para su diagnóstico. Su tratamiento no está estandarizado, debido a lo heterogéneo de su comportamiento, pudiendo tratarse de un hallazgo casual incidental o bien de la manifestación principal de la enfermedad.
Presentamos 3 casos clínicos de ECM, con diferente apariencia clínica, evolución y tratamiento.
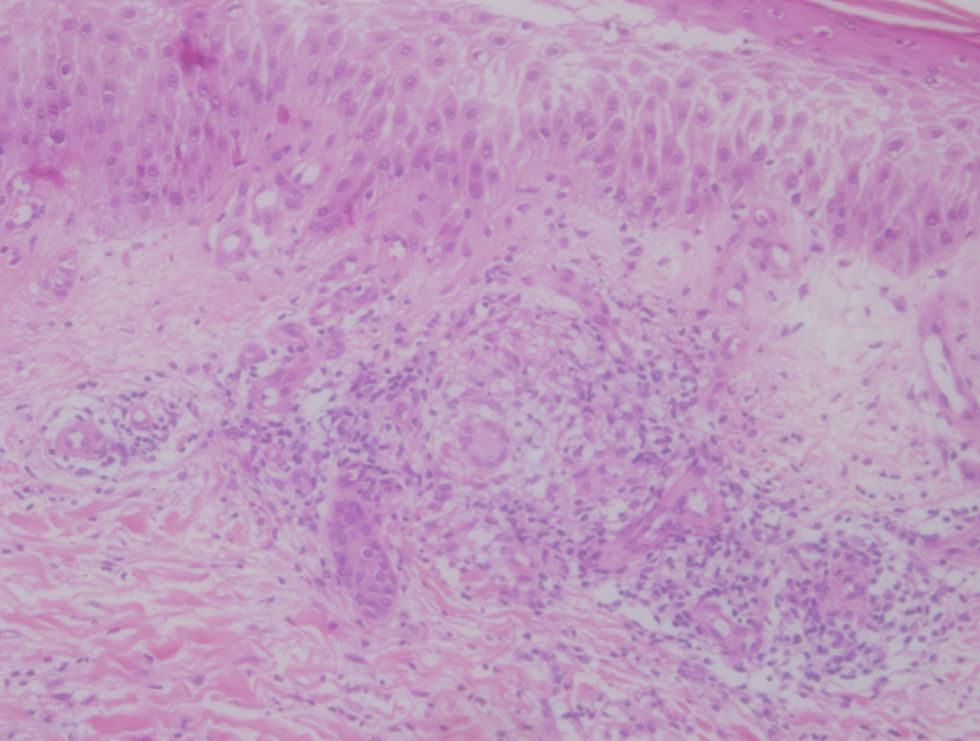
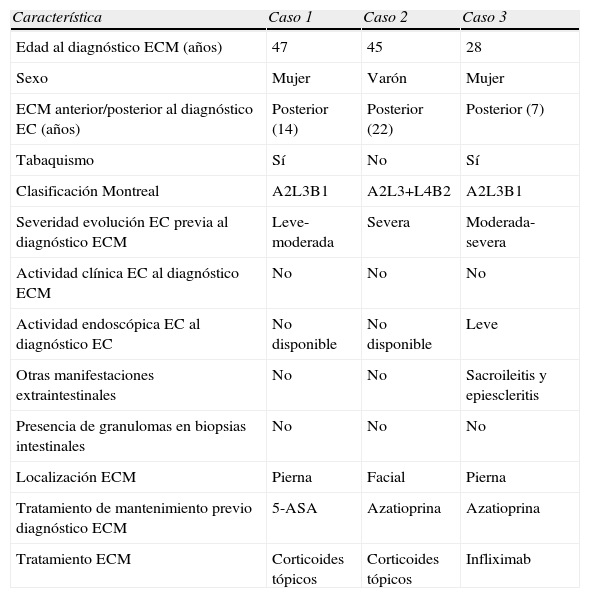
Observación clínicaCaso clínico 1Mujer de 47 años, fumadora de 5 cigarrillos/d, diagnosticada de EC ileocólica (A2L3B1 de la clasificación de Montreal) hacía 14 años. Durante el transcurso de su enfermedad, la afectación intestinal no había sido severa, pues tan solo había presentado algún brote leve-moderado, controlado con 5-ASA y corticoides orales, sin requerir ningún ingreso hospitalario. Encontrándose en fase de remisión de su enfermedad intestinal, presenta en la cara anterior de la pierna izquierda, una lesión eritematosa de 3cm, de centro levemente erosivo costroso, sobreelevada e infiltrada al tacto, cuyas biopsias muestran un infiltrado inflamatorio crónico con granulomas no caseificantes (fig. 1), compatible con ECM. Al tratamiento de mantenimiento de la EC con 5-ASA, se le añadieron corticoides tópicos, con resolución de la lesión, que no ha recidivado tras 26 meses desde la remisión.
Caso clínico 2Varón de 45 años sin hábitos tóxicos, con EC diagnosticada hacía 22 años, con afectación de intestino delgado y colon y patrón estenosante (A2L3+L4B2 de la clasificación de Montreal). La evolución de su enfermedad había sido agresiva, requiriendo cirugía en 2 ocasiones y tratamiento inmunosupresor con azatioprina de mantenimiento. Estando en fase de mínima actividad intestinal y sin haber aparecido manifestaciones extraintestinales previas, presenta una dermatitis eritematosa en la cara a nivel del área malar, sugestiva macroscópicamente de rosácea, pero que decide biopsiarse para descartar otras posibles etiologías, dados los antecedentes del paciente de EC. En las biopsias aparecen granulomas no caseificantes, siendo diagnosticado de ECM. Además de continuar su tratamiento habitual con azatioprina, se administra tratamiento tópico con corticoides sobre la lesión cutánea, evolucionando a remisión completa, sin datos de recidiva tras 7 años de seguimiento.
Caso clínico 3Mujer de 28 años, fumadora de 15 cigarrillos/d, con EC ileocólica (A2L3B1 de la clasificación de Montreal) de 7 años de evolución, con un ingreso previo por un brote moderado que remitió con corticoides orales. En el seguimiento posterior desarrolló corticodependencia, por lo que se inició tratamiento con azatioprina.
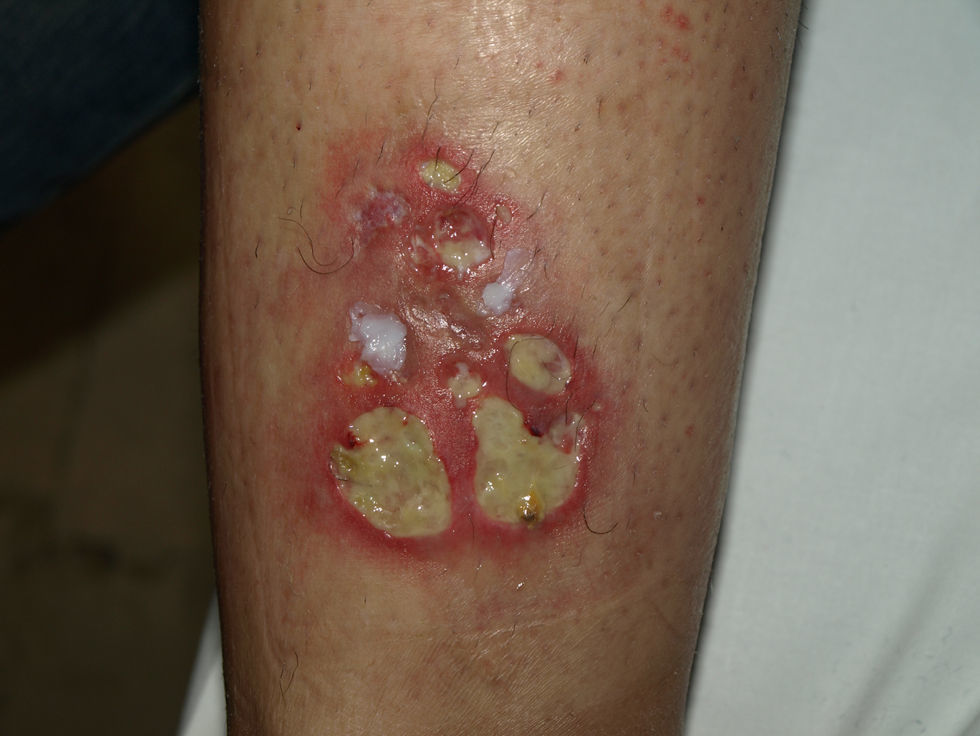
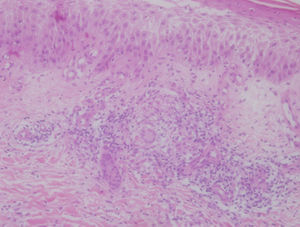
Como manifestaciones extraintestinales presentó sacroileitis leve aislada, epiescleritis tratada con un ciclo de esteroides y una lesión cutánea eritematosa y ulcerada en miembro inferior derecho que remitió de forma espontánea, por lo que no fue estudiada. Dicha lesión reaparece como un área ulcerada de 3cm (fig. 2), un año después y en la misma localización, siendo sus biopsias informadas como ECM.
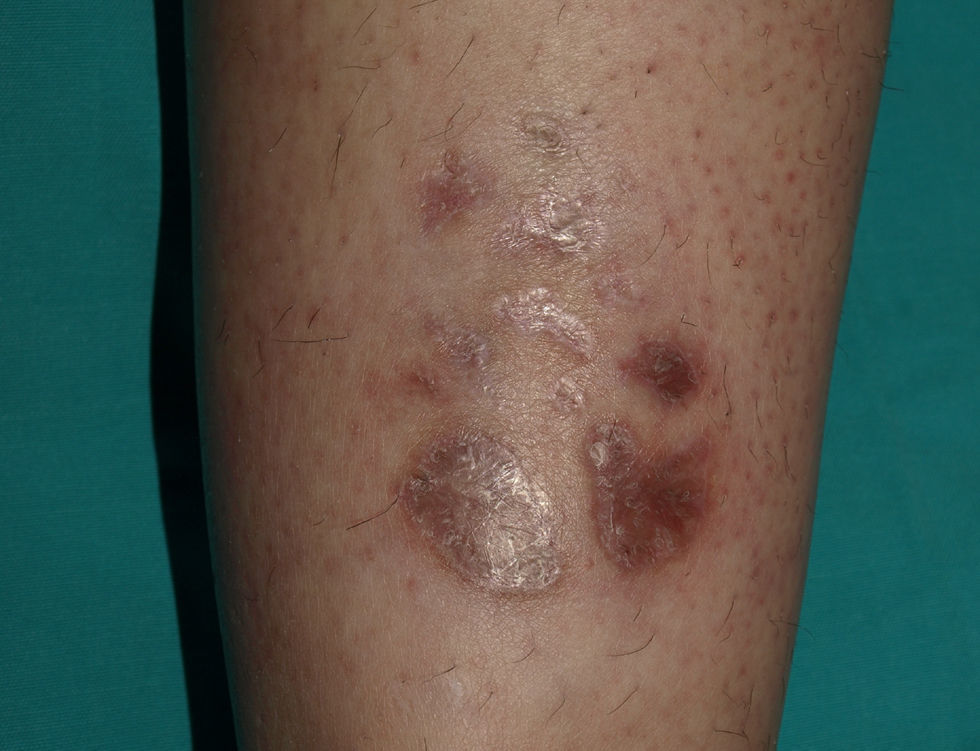
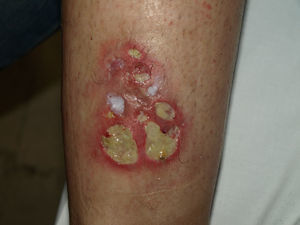
Ante la persistencia de la lesión a pesar del tratamiento con corticoides y azatioprina, se inició tratamiento con infliximab i.v., con progresiva mejoría hasta la remisión completa de la lesión cutánea tras la fase de inducción (fig. 3). En el momento actual se encuentra en tratamiento de mantenimiento con azatioprina e infusiones de infliximab cada 8 semanas, sin datos de recaída tras 12 meses de seguimiento.
DiscusiónLa ECM es una manifestación cutánea de la EC poco usual, en la que aparecen en la piel lesiones clínicamente inespecíficas en forma de placas o nódulos pigmentados, eritematosos, indurados o en ocasiones ulcerados, cuyo estudio histológico muestra granulomas no caseificantes, sin que exista contigüidad entre estas lesiones y la afectación intestinal4,5. Las localizaciones más frecuentes son la región genital, los pliegues cutáneos (submamario, retroauricular, inguinal y abdominales) y las extremidades inferiores, si bien las lesiones pueden aparecer en cualquier área cutánea, de forma aislada o múltiple5–8.
Aunque se considera como una entidad muy infrecuente, no hemos encontrado datos sobre su prevalencia en la literatura, siendo la mayor parte de las publicaciones series de casos clínicos aislados. De nuestros 450 pacientes en seguimiento en consultas de digestivo por EC, tan solo 3 de ellos han desarrollado esta manifestación cutánea, lo que supone una prevalencia del 0,66%.
Se trata de una afección en la que la heterogeneidad de su apariencia macroscópica y su curso clínico, nos puede dificultar su diagnóstico. Y si no pensamos en ella, ante la presencia de lesiones cutánea en pacientes con EC, podemos llegar a un diagnóstico erróneo, e incluso a pautar tratamiento sin tomar biopsias, lo que impediría su identificación.
No se ha encontrado una clara correlación entre la actividad de la ECM y el cuadro clínico intestinal9,10, pudiendo presentarse como una lesión leve y autolimitada hasta ser el principal motivo de consulta y lo que condicione el tratamiento. Nuestros pacientes se encontraban en remisión clínica o mínima actividad intestinal, y era la lesión cutánea el dato clínico más relevante en el momento de su aparición. De igual forma, tampoco se ha descrito en la literatura que exista relación entre esta entidad y otras manifestaciones extraintestinales. De nuestros 3 casos, tan solo uno de ellos había presentado previamente manifestaciones articulares y oculares. En la tabla 2, podemos ver las características demográficas y clínicas de nuestros 3 pacientes, sin que hayamos identificado un patrón homogéneo de la EC, que se asocie a la ECM.
Características de nuestros pacientes con ECM
| Característica | Caso 1 | Caso 2 | Caso 3 |
| Edad al diagnóstico ECM (años) | 47 | 45 | 28 |
| Sexo | Mujer | Varón | Mujer |
| ECM anterior/posterior al diagnóstico EC (años) | Posterior (14) | Posterior (22) | Posterior (7) |
| Tabaquismo | Sí | No | Sí |
| Clasificación Montreal | A2L3B1 | A2L3+L4B2 | A2L3B1 |
| Severidad evolución EC previa al diagnóstico ECM | Leve-moderada | Severa | Moderada-severa |
| Actividad clínica EC al diagnóstico ECM | No | No | No |
| Actividad endoscópica EC al diagnóstico EC | No disponible | No disponible | Leve |
| Otras manifestaciones extraintestinales | No | No | Sacroileitis y epiescleritis |
| Presencia de granulomas en biopsias intestinales | No | No | No |
| Localización ECM | Pierna | Facial | Pierna |
| Tratamiento de mantenimiento previo diagnóstico ECM | 5-ASA | Azatioprina | Azatioprina |
| Tratamiento ECM | Corticoides tópicos | Corticoides tópicos | Infliximab |
De patogenia desconocida, se ha relacionado con mecanismos autoinmunes, como son el depósito cutáneo de inmunocomplejos circulantes9 o reacciones de hipersensibilidad tipo IV mediada por linfocitos T, existiendo una reacción cruzada entre antígenos desconocidos y antígenos de la piel11.
Histológicamente se caracteriza por la presencia de granulomas no caseificantes, sin haberse evidenciado concordancia entre la presencia de granulomas en las biopsias intestinales y la aparición de esta lesión cutánea. Otros de los hallazgos histológicos más típicos son la presencia de un infiltrado rico en eosinófilos, granulomas con abundantes células de Langhans tipo células gigantes, granulomas perivasculares asociados a vasculitis, la presencia de un infiltrado inflamatorio que puede localizarse solo superficialmente o también profundo y la degeneración colágena (necrobiosis)7.
El diagnóstico se basa en la combinación de un cuadro clínico y biopsias cutáneas compatibles, en el contexto de un paciente con EC. Pero se han descrito casos de mayor complejidad diagnóstica, en los que la afectación de la piel precede a la intestinal8,12, incluso con un intervalo de años entre ambas manifestaciones, o en los que las lesiones de la piel aparecieron después de varios años de una proctocolectomía13.
Debemos descartar otras patologías de representación cutánea, como son las lesiones inespecíficas que se asocian a la EC, como el pioderma gangrenoso, el eritema nodoso o el síndrome de Sweet; las infecciones fúngicas o por micobacterias; las reacciones a cuerpos extraños; la hidrosadenitis supurativa; la tuberculosis; las enfermedades de transmisión sexual, como la sífilis; los granulomas por exposición a berilio y circonio14 y la sarcodiosis. En esta última, el diagnóstico diferencial con la ECM suele ser complicado, resultando fundamental la exclusión de afectación de otros órganos por sarcoidosis15. Ninguno de nuestros pacientes presentaba datos epidemiológicos, clínicos, radiológicos, ni anatomopatológicos con tinciones específicas, compatibles con otras lesiones cutáneas granulomatosas.
No existe un régimen de tratamiento específico, puesto que tan solo se han publicado casos clínicos y series de escasos pacientes, en los que la respuesta a diferentes tratamientos médicos ha sido irregular y en ocasiones insatisfactoria, llegando incluso en algún caso a precisar tratamiento quirúrgico sobre la lesión cutánea, con buen resultado10. Se han empleado principalmente corticoides tópicos y orales6,14,15, asociados o no a mesalazina16 o a azatioprina4, empleando en caso de que no exista respuesta, tratamiento con otros inmunosupresores (ciclosporina17, tacrólimus18) o con biológicos (infliximab o adalimumab19). En los pacientes en los que se han utilizado biológicos, la respuesta ha sido mayoritariamente favorable20–25.
En 2 de nuestros casos clínicos, el tratamiento de la ECM se basó en corticoides tópicos, con resolución completa de las lesiones, mientras que el tercero precisó un tratamiento más potente con infliximab i.v., con remisión tras la fase de inducción.
Los casos clínicos presentados muestran la variabilidad en cuanto a expresión clínica, localización, agresividad y respuesta al tratamiento que puede tener la ECM, en la que puede ser preciso el uso de biológicos, principalmente infliximab. Debemos considerar esta patología en el diagnóstico diferencial de nuestros pacientes con afectación cutánea y EC, para lo cual resulta fundamental la biopsia cutánea.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.