El presente artículo es una revisión de la clínica y las opciones de diagnóstico, prevención y tratamiento de los distintos tipos de herpes. Su objetivo es ofrecer al farmacéutico una base de conocimientos actualizados que le permitan afrontar las demandas de información que, sobre esta infección tan frecuente en nuestro medio, llegan al mostrador de la oficina de farmacia.
Con el nombre de «herpes» se clasifica un conjunto de enfermedades infecciosas víricas producidas por los distintos virus de la familia Herpesvirus. Esta familia de virus ADN (en su material genético contienen ácido desoxirribonucleico) bicatenario envuelto, de simetría cúbica, está compuesta por diferentes virus, fundamentalmente los virus del herpes simple tipo 1 (VSH-1) y tipo 2 (VHS-2), el virus varicela-zoster (VVZ), el citomegalovirus (CMV) y el virus de Epstein-Barr (VEB).
El VHS-1 causa mayoritariamente el herpes labial, mientras que el VHS-2 produce sobre todo el herpes genital. El VVZ, en su primera infección al organismo humano, produce la varicela y cuando se reactiva, la infección conocida como herpes zoster. El VEB produce la mononucleosis infecciosa.
En este artículo se revisan las infecciones englobadas bajo el nombre de herpes: herpes labial, herpes genital y herpes zoster.
HERPES LABIAL
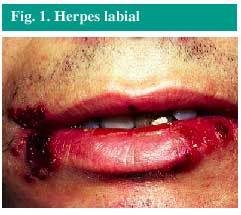
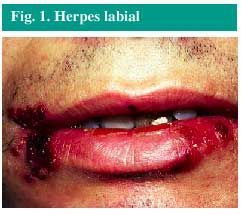
El herpes labial (fig. 1) es una infección producida con mayor frecuencia por el virus del herpes simple tipo 1 (VHS-1), aunque puede ser producida también por el VHS-2. La infección se localiza muy frecuentemente en los labios, aunque ocasionalmente puede aparecer en la zona de la nariz, mejillas o dedos. Más raramente aparece en el interior de la boca, pero solamente sobre las encías o el paladar duro, nunca sobre los tejidos blandos del interior de la boca.
Fig. 1. Herpes labial
La infección suele aparecer dentro de los 20 días posteriores al contagio y sus principales síntomas son:
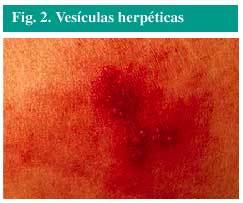
Vesículas pequeñas (fig. 2), llenas de líquido, sobre una zona sobreelevada, roja y dolorosa de la piel.
Fig. 2. Vesículas herpéticas
1 o 2 días antes de la erupción cutánea, suele haber dolor o picor en la zona, lo que se denomina pródromo.
Su duración habitual es de 7 a 10 días. Cuando las vesículas se secan, se forma una costra amarillenta, que finalmente cae dejando una zona de piel rosada que cura son cicatriz.
Formas de contagio y prevención
El contagio suele ser por vía directa, de otra persona con una lesión activa. Compartir utensilios para la comida, cuchillas de afeitar y toallas puede diseminar la infección. El herpes labial parece concentrarse en familias, de manera que hay mayor riesgo de padecer herpes labial si un miembro de la familia padece una infección activa.
El contacto directo de piel con piel suele ser la forma de contagio más frecuente. El virus del herpes simple puede transmitirse incluso sin la presencia de las vesículas, si bien el máximo riesgo de infección se encuentra entre el momento de aparición de las vesículas y la fase de costra y curación completa.
Una vez padecido un primer episodio de herpes labial, el virus descansa durmiente en las células nerviosas de la piel y puede aparecer de nuevo en forma de infección activa en el mismo lugar o muy cercano al original. La fiebre, la menstruación y la exposición al sol pueden ser desencadenantes de un nuevo episodio de herpes labial.
Si se padece un herpes labial hay que evitar el contacto con niños, personas con eccema o personas inmunodeprimidas (con enfermedades como el cáncer, el sida o que hayan recibido el trasplante de algún órgano), en los que la infección puede cobrar mayor gravedad.
Algunas medidas importantes para prevenir el contagio del herpes labial, evitar la diseminación de la infección a otras partes del cuerpo y el contagio a otras personas son:
Evitar los besos y el contacto directo con la piel de las personas que tengan un herpes labial activo. Hay que evitar compartir alimentos o bebidas con otros. El virus es capaz de diseminarse mientras haya secreción líquida en el interior de las vesículas.
Lavarse las manos cuidadosamente antes de tocar a otra persona cuando se tiene un herpes labial.
Cuidado con tocarse otras partes del cuerpo. Los ojos y los genitales son particularmente sensibles a la diseminación del virus.
Evitar las situaciones que pueden desencadenar un episodio de herpes labial, como el frío y el sol.
El empleo de protectores solares sobre los labios y la cara antes de una exposición prolongada al sol, tanto en verano como en invierno, ayuda a prevenir el herpes labial.
Las relaciones sexuales orales/genitales pueden transmitir la infección de un lugar a otro, de manera que hay que abstenerse de este tipo de relación sexual mientras haya presencia de herpes labial activo.
El empleo del preservativo ayuda a reducir el riego de contagio, pero no lo elimina totalmente, ya que se puede transmitir el virus aun en ausencia de lesiones activas visibles.
Tratamiento
En la mayoría de los adultos y sobre todo en los niños, el herpes labial generalmente cura sin tratamiento en un período de 7 a 10 días.
El tratamiento del herpes labial se basa en el empleo de agentes antivirales, siendo los más frecuentemente empleados aciclovir, famciclovir, penciclovir y valaciclovir. El empleo de esta medicación parece acortar la duración del herpes labial pero no parece prevenir las recurrencias.
Autocuidado del herpes labial
En general, como se ha señalado, el herpes labial cura solo, sin tratamiento, pero mientras tanto, se pueden tomar las siguientes medidas para aliviar las molestias:
Las especialidades farmacéuticas publicitarias formuladas con aciclovir al 5% de uso tópico, aunque no aceleran la curación, sí resultan útiles para aliviar localmente el picor, el escozor y el hormigueo causados por el herpes labial.
Los analgésicos de venta sin receta como el ácido acetilsalicílico, el paracetamol o el ibuprofeno pueden ser útiles para aliviar el dolor.
La aplicación de hielo sobre las vesículas ayuda a aliviar el dolor.
Hay que evitar tocarse, pellizcarse o reventarse las vesículas.
HERPES GENITAL
El herpes genital es una enfermedad de transmisión sexual (ETS) causada por el virus del herpes simple tipo 1 (VHS-1) y tipo 2 (VHS-2). La mayoría de individuos no tienen signos ni síntomas de la infección por el VHS-1 o el VHS-2, o son mínimos. Cuando hay síntomas, es típica la aparición de una o más vesículas localizadas en los genitales internos (vagina, cérvix), los externos (vulva, pene, escroto, testículos), el recto y el ano, así como las nalgas y la zona alta de los muslos.
Las vesículas se rompen, dando lugar a úlceras sensibles que, en un primer episodio, tardan de dos a cuatro semanas hasta su curación. También es típico que el siguiente episodio aparezca semanas o meses más tarde, pero casi siempre es menos grave y de duración más corta que el primero. Si bien la infección permanece indefinidamente en el organismo, el número de episodios tiende a disminuir con el paso del tiempo.
Epidemiología del herpes genital
La infección por herpes genital es común en EEUU, donde al menos 45 millones de personas de más de 12 años, es decir, 1 de cada 5 adolescentes y adultos, está infectada. La infección por el VHS-2 es más común en las mujeres, ya que está infectada 1 de cada 4 mujeres, en comparación con los hombres (uno de cada 5).
Vías y formas de contagio
La mayoría de los herpes genitales está causada por el VHS-2. Los individuos resultan infectados por el VHS-2 casi siempre durante una relación sexual con alguien que tiene una infección genital por el VHS-2 pero que puede no saber que está infectado y no tener lesiones cutáneas visibles.
El VHS-1 puede causar herpes genital, pero con más frecuencia causa infecciones de la boca y los labios (herpes labial). La infección genital por el VHS-1 puede estar causada por un contacto oral-genital o genital-genital con una persona que tiene una infección por el VHS-1. Sus episodios recurren con menos frecuencia que los producidos por la infección por el VHS-2.
Signos y síntomas del herpes genital
La mayoría de personas infectadas por el VHS-2 no es consciente de su infección. Los signos y síntomas del primer episodio suelen ser bastante pronunciados y habitualmente aparecen en las dos primeras semanas después de la transmisión del virus. Es típico que las úlceras curen en un período de dos a cuatro semanas.
Otros signos y síntomas durante este primer episodio pueden ser una segunda erupción de vesículas y síntomas gripales, como fiebre y aumento de tamaño de los ganglios de la ingle.
La mayoría de individuos con infección por el VHS-2 no suele presentar úlceras. Pueden tener solamente signos y síntomas leves que no les alertan de la infección o que confunden con otras enfermedades.
Las vesículas y úlceras del herpes genital han sido confundidas con picaduras de insecto, infecciones por hongos, abrasiones y quemaduras provocadas con la cuchilla o la maquinilla de afeitar, tiña de la ingle, foliculitis e incluso hemorroides.
La mayoría de personas diagnosticadas de un primer episodio de herpes genital puede esperar padecer otros varios episodios, o recurrencias sintomáticas, durante el primer año (generalmente 4 o 5). Después, con el tiempo, estas recurrencias tienden a reducir su frecuencia.
Complicaciones
El herpes genital puede causar úlceras genitales dolorosas recurrentes en algunos adultos y la infección por el virus del herpes puede ser grave en personas con el sistema inmunitario comprometido. Independientemente de los síntomas, el herpes genital causa con frecuencia estrés psicológico en las personas que saben que están infectadas.
Además, el herpes genital puede causar infecciones potencialmente fatales en los recién nacidos de madres con úlceras en el momento del parto. Es importante que la madre evite contraer la infección durante el embarazo, ya que el primer episodio produce un aumento del riesgo de transmisión de la infección al hijo.
El herpes puede desempeñar un papel en la diseminación del virus de la inmunodeficiencia humana (VIH), ya que puede hacer a las personas más susceptibles a la infección por el VIH y más infecciosos a los individuos infectados por el VIH.
Diagnóstico del herpes genital
Los signos y síntomas asociados con el VHS-2 son muy variables. Si el episodio es típico, el diagnóstico clínico es relativamente sencillo.
La prueba estándar para el diagnóstico del herpes es la obtención de una muestra de la úlcera en las primeras 48 horas tras la aparición de los síntomas. Pasadas las 48 horas, existe el riesgo de un resultado falso negativo del cultivo, porque la úlcera ya haya empezado a curarse y no haya virus vivos presentes en ella.
Los análisis de sangre en busca de parámetros de infección por el VHS-1 o el VHS-2 pueden ser útiles, pero sus resultados no siempre son definitivos (tabla I). Entre episodios, la infección por los VHS puede ser muy difícil de diagnosticar.
Tratamiento del herpes genital
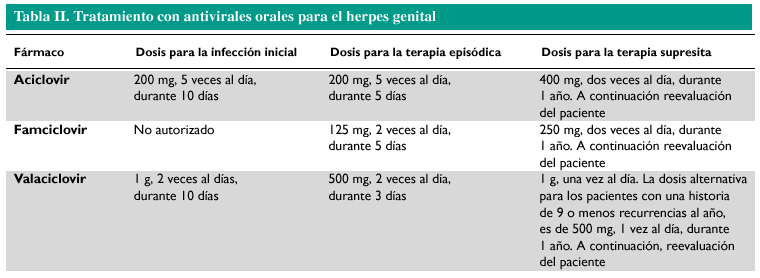
No existe tratamiento que cure el herpes, ya que ninguno consigue erradicar el virus del organismo. Sin embargo, la medicación antiviral puede acortar y prevenir los episodios durante el período en el que el paciente esté tomando la medicación. La tabla II recoge los tratamientos del herpes genital basados en antivirales orales.
Prevención del herpes genital
Las úlceras genitales pueden aparecer tanto en hombres como en mujeres, tanto en las áreas genitales cubiertas y, por tanto, protegidas por el preservativo, como en las no cubiertas y, por tanto, no protegidas. El empleo correcto y constante del condón de látex puede reducir el riesgo de herpes genital, pero sólo en las zonas infectadas que están cubiertas por el condón.
Las personas con herpes genital deben abstenerse de actividad sexual con parejas no infectadas mientras haya lesiones o síntomas de herpes (aunque en ausencia de síntomas o signos también es posible infectar a la pareja sexual).
Un análisis sanguíneo positivo para el VHS-2 suele querer decir que probablemente existe una infección por herpes genital; sin embargo, un análisis de sangre positivo para el VHS-1 significa que probablemente hay una infección por el VHS-1, pero puede tratarse de un herpes genital o un herpes labial.
La figura 3 resume las precauciones que deben tomar las mujeres gestantes frente a la infección por herpes.
HERPES ZOSTER
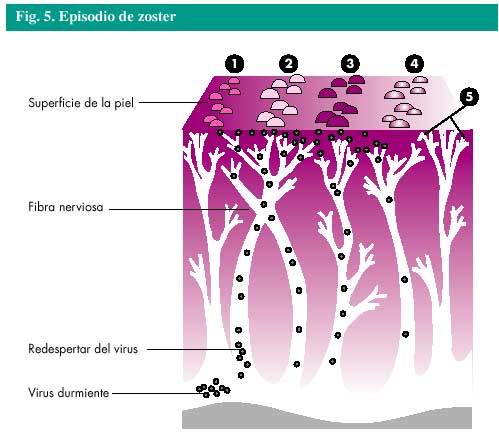
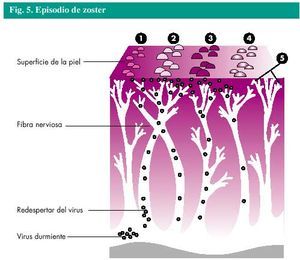
El herpes zoster, o zoster, es una infección vírica causada por el mismo virus que causa la varicela, el virus varicela-zoster (VVZ). Cualquiera que haya padecido la varicela puede desarrollar un herpes zoster. El virus permanece durmiente o inactivo en ciertas células de las raíces nerviosas del cuerpo y su reactivación es lo que produce el episodio de herpes zoster (fig. 4). Alrededor del 20% de los que han padecido la varicela padecerán un herpes zoster en algún momento de su vida. Afortunadamente, la mayoría de esas personas padecerá un herpes zoster solamente una vez.
Fig. 3. El herpes en el embarazo
No está claro qué estimula al virus a reactivarse o a despertar, en las personas sanas. Una debilidad temporal del sistema inmunitario puede permitir la multiplicación del virus y su desplazamiento a lo largo de las fibras nerviosas hasta la piel. Aunque los niños también pueden padecer un herpes zoster, es más frecuente en las personas de más de 50 años de edad. La enfermedad, los traumatismos y el estrés también pueden desencadenar un episodio de herpes zoster.
Entre las enfermedades que debilitan el sistema inmunitario se encuentran los cánceres como la leucemia o el linfoma y el sida. Algunos tratamientos médicos como la quimioterapia o la radioterapia contra el cáncer, los fármacos que se administran para prevenir el rechazo de los órganos trasplantados, así como los corticoides tomados durante largo tiempo por cualquier causa, también pueden debilitar el sistema inmunitario.
Síntomas del herpes zoster
El primer síntoma del herpes zoster es el dolor quemante, punzante o la sensibilidad exquisita en un área de la piel, generalmente en un solo lado del cuerpo. Este síntoma puede estar presente de uno a tres días antes de que aparezca la erupción cutánea en esta zona. También puede haber fiebre y dolor de cabeza.
La erupción cutánea se convierte rápidamente en grupos de vesículas que se parecen mucho a las de la varicela. Estas vesículas o ampollas duran de dos a tres semanas. El contenido de las vesículas es claro al principio, pero luego se oscurece por la presencia de pus o sangre hasta que se forma una costra y empiezan a curar y a desaparecer.
Normalmente las vesículas curan sin cicatriz, excepto en los casos de infección muy grave, pacientes ancianos, con inmunidad deprimida o con sobreinfección de las vesículas.
El dolor puede durar más y en ocasiones es tan intenso que obliga al empleo de analgésicos para su alivio. Es posible pero infrecuente padecer dolor sin vesículas o vesículas sin dolor.
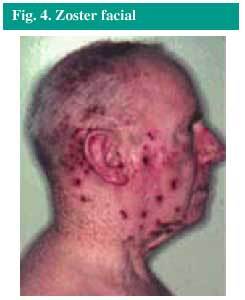
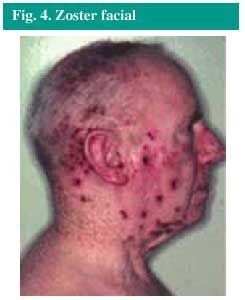
Las localizaciones más comunes del herpes zoster son el tronco y las nalgas, pero puede aparecer en la cara (fig. 4), los brazos o las piernas, si resultan afectados los nervios de estas zonas.
Fig. 4. Zoster facial
El VVZ solo puede contagiarse a las personas que no han padecido la varicela y las personas contagiadas padecerán, normalmente, la varicela, no un herpes zoster, que es mucho menos contagioso que la varicela.
Las personas con herpes zoster solamente pueden transmitir el virus si se rompen las vesículas. Los recién nacidos, los ancianos y las personas con inmunidad reducida se encuentran en situación de máximo riesgo para contraer la varicela, contagiados por alguien que padezca un herpes zoster. Los pacientes con herpes zoster raramente requieren hospitalización.
Complicaciones del herpes zoster
La complicación más frecuente de un episodio de herpes zoster es la neuralgia postherpética, es decir, el dolor constante o periódico, una vez curada la erupción cutánea. Puede durar meses o incluso años y es más común en las personas de más edad.
Las vesículas pueden sobreinfectarse por bacterias y retrasar su curación. Si el dolor y el enrojecimiento aumentan o reaparecen, suelen indicar sobreinfección bacteriana, y el paciente precisará un tratamiento antibiótico complementario.
Una complicación grave pero muy infrecuente, prácticamente exclusiva de las personas con deficiencias inmunitarias, es la diseminación del herpes zoster a todo el cuerpo o a los órganos internos, lo que también puede ocurrir con la varicela.
Diagnóstico
El diagnóstico del herpes zoster se basa en el aspecto y la localización de las vesículas, la historia de dolor previo y la erupción en un lado del cuerpo.
Métodos diagnósticos complementarios son el examen al microscopio de una muestra del tejido de la base de la vesícula o la remisión al laboratorio de una muestra de la vesícula para su cultivo y análisis especiales.
Tratamiento
El herpes zoster cura por sí mismo a las pocas semanas y raramente vuelve a aparecer. Los antisépticos tópicos (yodo) y las compresas frías son útiles para secar cuanto antes las vesículas.
Si se diagnostica de forma precoz, pueden emplearse medicamentos antivirales para reducir tanto la diseminación vírica como la duración de las lesiones cutáneas. Se administran de forma rutinaria para los casos graves de herpes zoster, como cuando existe afectación ocular o herpes zoster oftálmico (HZO) y en los pacientes con alteraciones de la inmunidad. Cuanto antes se inicie el tratamiento, mejor.
En ocasiones también se emplean corticosteroides junto con los agentes antivirales, para las infecciones severas y para reducir el dolor. El bloqueo de los nervios con anestésicos locales también ayuda al alivio del dolor.
La neuralgia postherpética puede tratarse con medicación oral nocturna y analgésicos diurnos. Pueden ser útiles algunos antidepresivos tricíclicos y algunos anticonvulsivantes como gabapentina. La pomada de capsaicina, un extracto de la pimienta, es útil en algunas personas. Esta pomada se aplica sobre las áreas dolorosas de la piel, tres o cuatro veces al día, y el dolor se alivia gradualmente durante 1 a 3 semanas.
HERPES ZOSTER ÓTICO
El herpes zoster ótico o síndrome de Ramsay-Hunt tipo I es una complicación común del herpes zoster, en personas que han padecido la varicela previamente y en la que los virus durmientes se localizan en los nervios faciales.
Se caracteriza por un intenso dolor de oído, una erupción alrededor de la oreja, la cara, el cuello y el cuero cabelludo y parálisis de los nervios faciales. Puede haber también pérdida auditiva, vértigo y zumbidos en los oídos, así como pérdida del sentido del gusto en la lengua y sequedad de las mucosas oral y ocular.
Aunque algunos casos no requieren tratamiento, suele ser necesario el empleo de agentes antivirales o corticosteroides. El vértigo puede tratarse con diazepam.
En general, el pronóstico es bueno, aunque en algunos casos la pérdida auditiva puede ser permanente, el vértigo puede durar días o semanas y la parálisis facial puede ser temporal o permanente.
HERPES ZOSTER OFTÁLMICO
El herpes zoster oftálmico (HZO) está causado por el virus varicela-zoster (VVZ). Afecta a la piel de alrededor del ojo y en ocasiones al propio ojo. La erupción en forma de vesículas típicas se localiza sobre la frente y alrededor del ojo de un lado de la cara. Normalmente existe dolor en esa misma zona desde unos pocos días antes de la aparición de la erupción.
No puede hacerse nada para prevenir el HZO. Es poco frecuente en niños y con el paso de los años es cada vez más común. Afecta por igual a ambos sexos. Las personas que padecen un episodio de HZO han padecido previamente la varicela o han estado expuestos al virus en el pasado.
El diagnóstico médico es relativamente sencillo, dadas las características y la localización de la erupción, y no suele ser necesaria la práctica de ninguna prueba de exploración complementaria, excepto cuando haya dudas sobre si es un episodio de HZO auténtico o de herpes simple de localización facial.
El ojo se afecta en alrededor del 10% de los casos, en los que suele ser necesaria la consulta con el oftalmólogo para un tratamiento ocular específico.
El tratamiento del HZO con agentes antivirales debe iniciarse lo antes posible, tanto para reducir la intensidad de los síntomas como para reducir su duración. El reposo es importante, lo mismo que la aplicación de compresas frías para aliviar el dolor y la erupción. Los analgésicos como el ácido acetilsalicílico suelen ser útiles para aliviar el dolor.
La mejoría de los síntomas coincide con la desaparición de la erupción y en el HZO sin complicaciones, la recuperación es completa en unas pocas semanas, aunque en los pacientes ancianos o enfermos, puede tardar más tiempo.
El HZO es una infección contagiosa, ya que puede transmitirse el VVZ a las personas que no han padecido la varicela. Hay que evitar el contacto en particular con mujeres embarazadas, enfermos graves con cáncer o sida y niños, aunque en algunos casos se puede vacunar a estas personas para proporcionarles protección frente al contagio.
NEURALGIA POSTHERPÉTICA
En la mayoría de casos, el dolor del herpes zoster desaparece gradualmente en unas semanas o pocos meses y la mayoría de personas que han padecido un episodio de herpes zoster no tendrán dolor un año después de la erupción. Sin embargo, si el dolor no desaparece, se denomina neuralgia postherpética (NPH)
Tratamiento preventivo de la NPH
No existe un tratamiento que haya demostrado prevenir por completo el desarrollo de una NPH, pero hay varias terapias que parecen reducir el riesgo de padecerla:
Farmacoterapia antiviral: aciclovir, brivudina, cidofovir, famciclovir, foscarnet, ganciclovir, valaciclovir y valganciclovir. Los estudios han demostrado que reducen el dolor y acortan la duración del herpes zoster, de manera que se cree que reducen la probabilidad de desarrollar NPH.
Bloqueo nervioso. Consiste en la inyección de anestésicos locales en diferentes nervios dolorosos. Es más una terapia para la NPH establecida que una terapia preventiva.
Antidepresivos tricíclicos. En concreto, la amitriptilina administrada durante la fase de la erupción cutánea ha demostrado en un estudio clínico ser capaz de reducir el riesgo de desarrollo de NPH.
Terapias alternativas. No existe terapia alternativa que haya demostrado en un estudio clínico ser capaz de prevenir el desarrollo de NPH.
Factores de riesgo de la NPH
A mayor edad, mayor es la probabilidad de padecer herpes zoster y cuanto mayor es la edad a la que se padece herpes zoster, mayor es la probabilidad de padecer NPH.
Las personas con neuropatía por alcoholismo, diabetes, edad avanzada, etc., tienen mayor probabilidad de desarrollar NPH.
Cuanto más grave y dolorosa es la erupción cutánea del herpes zoster, mayor es la probabilidad de desarrollar NPH.
Sintomatología
El dolor de la NPH, aunque variable de paciente a paciente y en general menos intenso que el de la erupción del herpes zoster, se describe como agudo o punzante, como quemazón, descarga eléctrica, etc. La zona dolorosa puede ser más amplia y estar más alejada de la zona de la erupción cutánea inicial. También suele haber picor intenso en el área dolorosa.
Las personas que desarrollan NPH tras un herpes zoster pueden desarrollar más fácilmente depresión, ansiedad y dificultades para dormir a causa de la intensidad del dolor.
Algunos pacientes desarrollan una pérdida del tono y la fuerza muscular en la zona álgida, como consecuencia de la lesión de los nervios que controlan el tono muscular en el área de las vesículas cutáneas.
Tratamiento de la NPH
Además del tratamiento propio del herpes zoster con los agentes antivirales, corticoides, bloqueos de nervios y antidepresivos tricíclicos, puede realizarse un tratamiento específico para la NPH cuando aparece. Éste podrá basarse en:
Parches de lidocaína tópica. Pueden colocarse hasta 3 parches, del tamaño de la mano de un adulto, sobre el área dolorosa, para reducir la sensibilidad de la piel y de los nervios cutáneos lesionados. Se mantienen sobre la piel durante 12 horas y se deja la zona sin tratamiento durante otras 12 horas. La mayoría de pacientes empiezan a notar sus efectos en la primera o segunda semana.
Anticonvulsivantes. En particular, gabapentina y carbamazepina.
Antidepresivos tricíclicos. En particular amitriptilina, nortriptilina, desipramina y doxepina. También pueden ser útiles los nuevos antidepresivos como fluoxetina, paroxetina y sertralina, aunque los estudios han demostrado que si bien tienen menos efectos secundarios, son menos efectivos que los antidepresivos tricíclicos.
Opiácos. En particular oxicodona, morfina y metadona, que si se emplean apropiadamente y a dosis y horario fijos, suelen ser muy eficaces y bien tolerados.
Terapias no farmacológicas: terapias de rehabilitación y terapias psicológicas como la terapia de relajación y la biorretroalimentación; y la TENS o estimulación nerviosa eléctrica transcutánea. *
BIBLIOGRAFÍA GENERAL
Anderson J, Dahlberg L. High-risk sexual behavior in the general population. Results from a national survey 1988-90. Sex Transm Dis 1992;19:320-5.
Aral SO, Wasserheit JN. Interactions among HIV, other sexually transmitted diseases, socioeconomic status, and poverty in women. In: O'Leary A, Jemmott LS, editors. Women at Risk: Issues in the Primary Prevention of AIDS. New York: Plenum Press, 1995.
Centers for Disease Control and Prevention. Sexually transmitted diseases treatment guidelines 2002. MMWR, 2002;51(RR-6).
Centers for Disease Control and Prevention. Sexually Transmitted Disease Surveillance. Atlanta: Department of Health and Human Service, 2003.
Fleming DT, McQuillan GM, Johnson RE, Nahmias AJ, Aral SO, Lee FK, St. Louis ME. Herpes Simplex Virus Type 2 in the United States, 1976 to 1994. NEJM 1997;16:1105-11.
Laumann EO, Gagnon JH, Michael RT, Michaels S. The number of partners. En: The Social Organization of Sexuality: Sexual Practices in the United States. Chicago: University of Chicago Press, 1994.
Laumann EO, Gagnon JH, Michael RT, Michaels S. Sexual networks. En: The Social Organization of Sexuality: Sexual Practices in the United States. Chicago: University of Chicago Press, 1994.
Moran JS, Aral SO, Jenkins WC, Peterman TA, Alexander ER. The impact of sexually transmitted diseases on minority populations in the United States. Public Health Report 1989;104:560-5.
Seidman SN, Aral SO. Race differentials in STD transmission. Am J Public Health 1992 (letter);82:1297.