Determinados cuidados de enfermería disminuyen la incidencia de neumonía asociada a ventilación mecánica (NAVM).
Objetivosa) analizar, en pacientes con más de 24h de ventilación mecánica invasiva (VMI), la frecuencia de realización de higiene bucal, aspiración orofaríngea, cambios posturales y valoración de la tolerancia a la nutrición enteral (NE), según lo establecido en los protocolos; b) registrar, en pacientes con más de 24h de VMI, los grados de elevación de la cabecera de la cama y la presión del neumotaponamiento del tubo endotraqueal, y c) determinar, en los 3 meses de estudio, la densidad de incidencia de neumonía asociada a VMI.
MétodoEsta investigación descriptiva se realizó en 26 pacientes. Diariamente se recogían los cuidados estudiados, registrados como realizados por las enfermeras. Además, se medían 3 veces/día la presión del neumotaponamiento y los grados de elevación de la cabecera de la cama. Se consideró un buen cumplimiento de los protocolos de cuidados cuando su frecuencia de realización era ≥ 80% de lo establecido. Los casos de NAVM se determinaron según la CDC; para calcular la densidad de incidencia se incluyó a todos los pacientes (122) con VMI durante el periodo de estudio.
ResultadosSe obtuvo buen cumplimiento de los protocolos en higiene bucal en 23 pacientes; en aspiración orofaríngea y cambios posturales, en 19, y en todos los pacientes en la valoración de la tolerancia de la NE. Presión neumotaponamiento: en 214 mediciones fue ≥ 20 cmH2O y en 121, menor. Grados de elevación de la cabecera: en 79 mediciones fue ≥ 30o y en 256, inferior. La densidad de incidencia de NAVM fue de 7,43/1.000 días de VMI.
ConclusionesLa frecuencia de cumplimiento de los protocolos de los cuidados estudiados para la prevención de la NAVM ha sido satisfactoria. La densidad de incidencia de la NAVM ha sido relativamente baja, situándose dentro de los rangos establecidos a nivel internacional. No obstante, la incidencia de NAVM podría reducirse con un mejor control de la presión del neumotaponamiento y manteniendo la cabecera elevada en 30-45o.
Certain nursing interventions reduce the incidence of ventilator-associated pneumonia (VAP).
Objectivesa) to analyze in patients with more than 24 hours of invasive mechanical ventilation how frequently oral hygiene, oropharyngeal suction, turning and evaluation of the tolerance of enteral nutrition were performed according to established protocols; b) to record in these same patients endotracheal tube cuff pressures and the degrees of elevation of the head of the bed (HOB); c) to determine over the three months of the study the incidence density of VAP.
MethodThis descriptive study was carried out in 26 patients. The nursing interventions of interest were recorded daily. Furthermore, endotracheal tube cuff pressures and the degrees of elevation of HOB were measured 3 times a day. Compliance with the established protocols was considered good when it reached ≥80%. Cases of VAP were determined using CDC criteria. The incidence density was calculated including all the patients (122) with mechanical ventilation during the study period.
ResultsGood compliance with the established protocols was achieved for oral hygiene in 23 patients, for oropharyngeal suction and for turning in 19 patients, and in all patients for the evaluation of the tolerance of enteral nutrition. In 214 measurements endotracheal tube cuff pressure was ≥ 20cm H20 and in 121 lower. In 79 measurements elevation of HOB was ≥30¿ and in 256 lower. The incidence density of VAP was 7.43/ 1.000 days of mechanical ventilation.
Conclusions: For these nurse interventions aimed at preventing VAP, levels of compliance with established protocols were satisfactory. The incidence density of VAP was low and well within internationally established ranges. Nevertheless, the incidence of VAP could be further reduced with a better control of cuff pressures and by elevating the HOB to between 30¿ and 45¿.
La mayoría de los pacientes de las unidades de cuidados intensivos (UCI) requieren ventilación mecánica invasiva (VMI), este tratamiento no está exento de riesgo, y entre sus complicaciones se encuentra la neumonía asociada a la ventilación mecánica (NAVM). El riesgo de desarrollar este proceso aumenta con el tiempo de ventilación invasiva, si este es inferior a 24 h los pacientes tienen un riesgo 3 veces mayor de presentar neumonía que aquellos que no requieren este tratamiento, mientras que si este es superior a 24 h el riesgo de presentar NAVM se incrementa entre 6 y 21 veces1. Existen otros múltiples factores de riesgo: que el paciente esté en decúbito supino, que sea portador de una sonda nasogástrica, que tenga disminuido el nivel de conciencia o que esté profundamente sedado, todos ellos pueden favorecer la broncoaspiración y causarle una neumonía. Además, el paciente puede estar predispuesto a una colonización bacteriana pulmonar si tiene disminuidas las defensas, cuando su estado de salud previo está deteriorado o también si necesita reintubación; asimismo, ciertas actuaciones de los profesionales pueden favorecer esta colonización, si estos no se lavan bien las manos o no utilizan correctamente los guantes, si realizan una deficiente higiene bucal al paciente o si no siguen las recomendaciones de la evidencia científica en el mantenimiento de los equipos de soporte ventilatorio2-6.
Los datos aportados por diferentes organismos internacionales muestran que existe una variación en la incidencia de la NAVM. El International Nosocomial Infection Control Consortium (INICC), en su informe del año 2008, elaborado con los datos recogidos en 78 UCI de 13 países de todo el mundo, registra una densidad de incidencia de NAVM de 18,6/1.000 días de VMI7, por otro lado, el National Healthcare Safety Network (NHSN) de Estados Unidos, en su dictamen de 2006-2007, declara haber registrado en un amplio número de UCI de todo el país 5.400 NAVM, con una densidad de incidencia de entre el 2,1 y el 11/1.000 días de VMI8. Asimismo, el Canadian Healthcare System informa, en el año 2008, una incidencia de NAVM en su país de 10,6 casos/1.000 días de VMI9. En el ámbito europeo, el Hospital In Europe Link for Infection Control through Surveillance (HELICS) en su informe del año 2006, que incluye datos de UCIs europeas, entre ellas de España, presenta una densidad de incidencia de NAVM de entre el 3,3 y el 9,4/1.000 días de VMI10. Estas cifras deben tenerse en cuenta, ya que la neumonía asociada a la ventilación mecánica tiene una clara repercusión en la morbimortalidad de los pacientes, en los días de estancia en UCI y en los costes1,2. Por este motivo, desde hace varias décadas, se elaboraron diferentes guías de práctica clínica11,12 dirigidas a su prevención, entre las que destaca la publicada por los Centers for Diseases Control and Prevention (CDC) en 198113 y sus posteriores actualizaciones, la última en 200314. Otros dos puntos clave para que la incidencia de NAVM disminuya son, por un lado, los programas de formación15-19 de los profesionales, de forma que conozcan y se involucren en las medidas de prevención y, por otro, el seguimiento y registro de la incidencia de neumonías en los hospitales4,17,20-23.
Hay que señalar, también, la campaña que inició el Institute for Healthcare Improvement (IHI) de Estados Unidos, en diciembre de 2004, para reducir la morbimortalidad de los pacientes durante su ingreso hospitalario, en la que, entre sus objetivos, se encontraba disminuir el número de NAVM24. Para ello, definieron cuatro medidas basadas en la evidencia científica: elevación de la cabecera de la cama entre 30 y 45o, interrupción diaria de la sedación y valoración de la posibilidad de extubación, profilaxis de la úlcera gástrica y de la trombosis venosa profunda que, llevadas a cabo de manera conjunta, reducían significativamente la incidencia de NAVM25. En años posteriores, el IHI consideró que la profilaxis de la úlcera gástrica y de la trombosis venosa profunda no tenía una asociación directa en la disminución de la NAVM, aunque siguen recomendando la aplicación conjunta de estas cuatro medidas25. Algunas instituciones han modificado este grupo de medidas11,26 y han incluido otras basadas en la evidencia científica que contribuyen a disminuir la incidencia de NAVM, como la aplicación de un protocolo de higiene oral, la utilización de tubos con aspiración subglótica, la aspiración orofaríngea, los cambios posturales o la utilización de camas rotatorias, la vigilancia del residuo gástrico o el mantenimiento de una presión adecuada en el neumotaponamiento del tubo endotraqueal. Todas estas medidas están encaminadas a prevenir la colonización bacteriana y la broncoaspiración2,9,21,27-34. La mayoría de estos cuidados los llevan a cabo las enfermeras como parte del plan de atención al paciente, de ahí que la enfermera tenga un papel fundamental en la prevención de la NAVM. En nuestra unidad, estos cuidados también están dentro de nuestro plan de atención de enfermería y, dada la importancia de su aplicación, se ha querido conocer cuál era el grado de cumplimiento para poder establecer, si fuera necesario, las medidas correctoras. Por este motivo, se planteó el presente estudio con los siguientes objetivos: a) analizar, en pacientes con más de 24 h de ventilación mecánica invasiva, la frecuencia de realización de los cuidados, higiene bucal, aspiración orofaríngea, cambios posturales y valoración de la tolerancia a la nutrición enteral (NE), según lo establecido en los protocolos; b) registrar, en pacientes con más de 24 h de ventilación mecánica invasiva, los grados de elevación de la cabecera de la cama y la presión del neumotaponamiento del tubo endotraqueal, y c) determinar, en los 3 meses de estudio, la densidad de incidencia de neumonía asociada a ventilación mecánica invasiva.
MétodoDiseño y muestraEsta investigación descriptiva prospectiva se llevó a cabo en una UCI polivalente de 12 camas de un hospital universitario de nivel terciario, en la que ingresan anualmente 1.200 pacientes, de los que el 80% son quirúrgicos. El estudio se realizó en el periodo comprendido entre octubre y diciembre de 2009, y analizó, en los 26 pacientes que en ese periodo estuvieron más de 24 h con ventilación mecánica invasiva, la realización de seis cuidados, propios de enfermería, basados en las recomendaciones de la evidencia científica, para prevenir la NAVM.
Instrumento de recogida de datosSe elaboró un documento de recogida de datos en el que se incluían:
- 1.
Datos personales del paciente: sexo, edad, causa de ingreso en la UCI, procedencia del paciente, gravedad de la enfermedad y probabilidad de muerte hospitalaria medida por el sistema Simplified Acute Physiology Score (SAPS3) al ingreso, días de estancia en UCI, días de VMI y motivo del alta de la unidad.
- 2.
Cuidados evaluados: la higiene bucal, la aspiración orofaríngea, los cambios posturales, la valoración de la tolerancia a la NE, los grados de elevación de la cabecera de la cama y la presión del neumotaponamiento del tubo endotraqueal.
- 3.
Otros datos registrados: el tipo de tubo endotraqueal/cánula de traqueotomía, con o sin aspiración subglótica, el sistema de aspiración de secreciones utilizado, abierto o cerrado, el método de humidificación de la vía aérea con intercambiador de calor-humedad o con humidificación activa, si el paciente llevaba SNG y tenía NE, si precisó ser reintubado o realizarle una traqueotomía, los valores de la escala de Ramsay para conocer la profundidad de la sedación de los pacientes, los datos de la escala de Glasgow cuando el paciente estaba en coma, y si se interrumpió diariamente la sedación para valorar el nivel de conciencia y la posibilidad de retirar la VMI.
La medición de los grados de elevación de la cabecera se realizó con los sistemas de medición de la cama Total Care® y de la cama Evolution® (Hill-Rom®, Company, Inc., Estados Unidos). La cama Total Care® tiene un indicador Line-of-Site® de ángulo de la cabecera que señala mecánicamente un ángulo de −15o a +80o de la cabecera con respecto al suelo, está situado en el exterior de las barandillas superiores. Las mediciones realizadas con la cama Total Care® se registraban de 5o en 5o, mientras que en la cama Evolution® las mediciones se anotaban de 10o en 10o, ya que los indicadores están excesivamente juntos e impiden visualizar un ángulo menor, en esta cama el indicador de ángulo tiene una graduación de 0o a 60o y está situado en la parte exterior de su base.
Para la medición de la presión del neumotaponamiento del tubo endotraqueal, se utilizó un manómetro especifico de la casa Portex® que realiza mediciones entre 0 y 120cmH2O con las marcas de medición divididas de 2 en 2cmH2O.
La recogida de datos fue realizada por los miembros del equipo investigador, ninguno de ellos atendió directamente a los pacientes del estudio. Tres veces al día, una vez en cada turno, se observaban los grados de elevación de la cabecera de la cama (se anotaba si había una contraindicación para mantenerla en 30o-45o, se utilizaron las contraindicaciones aportadas en el documento “AACN Practice Alert” de la American Association of Critical Care Nurses [AACN]3) y se medía la presión del neumotaponamiento; para minimizar el sesgo, la hora de recogida de datos era aleatoria, además, las enfermeras de la unidad no conocían el tema ni los objetivos del estudio. También se recogían diariamente, de la historia clínica informatizada, los cuidados (higiene bucal, aspiración orofaríngea, cambios posturales, tolerancia a la nutrición enteral) que las enfermeras, en cada turno, habían registrado como realizados, los que no lo estaban se consideraron como cuidados no realizados.
El seguimiento de estos seis cuidados se llevó a cabo hasta la retirada completa de la VMI, incluido el periodo de destete.
Protocolos de los cuidados estudiadosEn nuestra UCI el protocolo de higiene bucal del paciente intubado35 se elaboró e introdujo en 1995, este incluye la valoración de la boca con la escala de Walt una vez al día y 5 veces/día la realización de la higiene. La aspiración orofaríngea se realiza al finalizar el procedimiento de la aspiración endotraqueal cada 2-3 h. Los cambios posturales están protocolizados c/2 h durante el día y c/3 h en el turno de noche. La valoración de la tolerancia a la NE se lleva a cabo 2 veces en cada turno. El cuidado de la elevación de la cabecera de la cama 30-45o, al igual que los otros cuidados, está en el plan de atención de enfermería informatizado y la enfermera lo puede programar al ingreso de cada paciente. El control y medición de la presión del neumotaponamiento del tubo endotraqueal, que no debe estar por debajo de 20 cmH2O, no está establecido realizarlos de forma sistemática.
Definición de NAVM y criterios diagnósticosTanto la definición de NAVM como los criterios diagnósticos utilizados en el estudio son los publicados por la CDC8,36:
- 1.
Neumonía asociada a ventilación mecánica es aquella que se produce en pacientes con intubación endotraqueal o traqueotomía que han estado conectados a un respirador de forma continua, en modalidad asistida o controlada, incluido el periodo de destete, durante las 48 h anteriores al comienzo de la infección.
- 2.
Criterios diagnósticos. Se identifica la neumonía usando una combinación de criterios radiológicos (paciente con dos o más radiografías seriadas con alguno de estos hallazgos: nuevo o progresivo infiltrado persistente, consolidación o cavitación), clínicos y de laboratorio: uno de los siguientes hallazgos: a) temperatura > 38o sin otra causa que la explique; b) leucopenia < 4.000 leucocitos/mm3 o leucocitosis ≥ 12.000 leucocitos/mm3, y c) en adultos mayores de 70 años, alteración del estado mental sin otra causa que lo explique; y también al menos dos de los siguientes síntomas: a) aparición de expectoración purulenta o cambios en las características, aumento de las secreciones respiratorias o aumento de las necesidades de aspiración; b) aparición o empeoramiento de la tos, disnea o taquipnea; c) crepitantes o ruidos bronquiales, y d) empeoramiento del intercambio gaseoso.
El diagnóstico de las NAVM ha sido realizado por la Unidad de Medicina Preventiva del Hospital, que llevó a cabo la revisión de las historias clínicas de todos los pacientes con VMI en el periodo de estudio.
Fórmulas para el cálculo de la densidad de incidencia y el ratio de VMI según la CDC8La densidad de incidencia se calculó dividiendo el número de NAVM, del periodo de estudio, entre el número de días de VMI de todos los pacientes que estuvieron con ventilación mecánica invasiva en ese periodo y el resultado se multiplicó por 1.000, se expresa como número de NAVM por 1.000 días de ventilación mecánica. El ratio de VMI se calculó dividiendo los días de VMI de todos los pacientes que estuvieron con VMI en ese periodo entre los días de estancia de estos pacientes.
Consideraciones éticasLos miembros del equipo investigador tenían autorización para acceder a los datos de la historia clínica informatizada de los pacientes. No se solicitó consentimiento a los pacientes, por tratarse de cuidados que están sistematizados dentro del plan de atención de enfermería.
Análisis de los datosSe utilizó estadística descriptiva: medidas de frecuencia para las variables discretas (frecuencia y frecuencia relativa), medidas de tendencia central (media) y de dispersión (desviación estándar, máximo y mínimo) para las variables continuas.
Los cálculos fueron realizados con el programa estadístico SPSS 15.0 (Statistical Package for Social Sciencies).
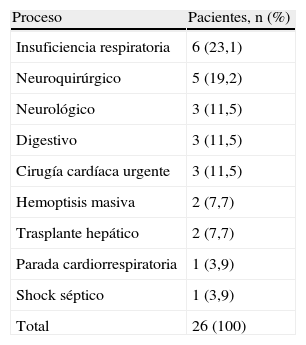
ResultadosLa media de edad de los 26 pacientes del estudio fue de 58,92 años, con una desviación estándar (DE) de 17,05 (mínimo 20-máximo 90); 14 (53,8%) eran hombres y 12 (46,20%), mujeres; 10 pacientes (38,5%) procedían de planta, 9 de quirófano (34,6%), 4 (15,4%) de otro centro, y el resto (3 pacientes, 11,5%) de urgencias. La estancia media fue de 12,96 días (DE, 8,87; mínimo 3-máximo 36); en la tabla 1 se presentan los procesos por los que ingresaron los pacientes en la UCI.
Distribución de pacientes según el proceso que causó el ingreso en UCI (n=26)
| Proceso | Pacientes, n (%) |
| Insuficiencia respiratoria | 6 (23,1) |
| Neuroquirúrgico | 5 (19,2) |
| Neurológico | 3 (11,5) |
| Digestivo | 3 (11,5) |
| Cirugía cardíaca urgente | 3 (11,5) |
| Hemoptisis masiva | 2 (7,7) |
| Trasplante hepático | 2 (7,7) |
| Parada cardiorrespiratoria | 1 (3,9) |
| Shock séptico | 1 (3,9) |
| Total | 26 (100) |
La puntuación media del SAPS 3 al ingreso fue 58,35 (DE, 16,17; mínimo 21-máximo 88) por lo que la probabilidad media de muerte hospitalaria calculada fue del 35,85% (DE, 25,03; mínimo 0-máximo 83). Durante su estancia en la UCI, 7 pacientes fallecieron, lo que representa una mortalidad del grupo de estudio del 26,92%, 18 pacientes (69,23%) fueron dados de alta a planta de hospitalización y 1 paciente (3,85%) fue trasladado a otro centro.
Los pacientes estuvieron con VMI una media de 6,65 días (DE, 5,15; mínimo 2-máximo 26). El ratio de utilización de la VMI fue 0,44 (269 días de VMI/614 días de estancia de los pacientes). Seis pacientes (23,08%) tenían tubo endotraqueal con aspiración subglótica, mientras que los 20 pacientes restantes (76,92%) no tenían aspiración. Para la humidificación de la vía aérea, en 22 pacientes (84,60%) se utilizaron intercambiadores de calor-humedad y en el resto (4 pacientes; 15,4%), el sistema de humidificación activa. Con respecto al método de aspiración de secreciones, en 24 pacientes (92,3%) se usó un sistema abierto, y cerrado en 2 pacientes (7,7%). Por otra parte, 24 pacientes (92,3%) estuvieron con sonda nasogástrica, de los que 21 (80,77%) tuvieron nutrición enteral.
Con relación a la profundidad de sedación de los pacientes durante el periodo de VMI, 15 pacientes (57,7%) mantuvieron una puntuación en la escala de Ramsay ≤ 3, es decir, tenían una sedación ligera, mientras que 9 pacientes (34,61%) estaban sedados profundamente con Ramsay de 4 a 6, y 2 pacientes (7,69%) no recibieron sedación por estar en coma, con puntuaciones en la escala de Glasgow de 3 y 6. De los 24 pacientes que estuvieron con sedación, a 22 se les interrumpió diariamente para valorar el nivel de conciencia y la posibilidad de extubación, a los 2 restantes no fue posible, ya que presentaban hipoxemia severa que impedía suspender la perfusión del relajante muscular.
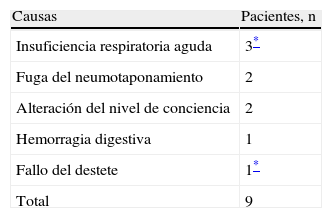
Por otro lado, durante el periodo de VMI, a 2 pacientes se les realizó traqueotomía y 9 fueron reintubados, las causas se presentan en la tabla 2, posteriormente, a 3 de estos últimos pacientes también se les realizó una traqueotomía.
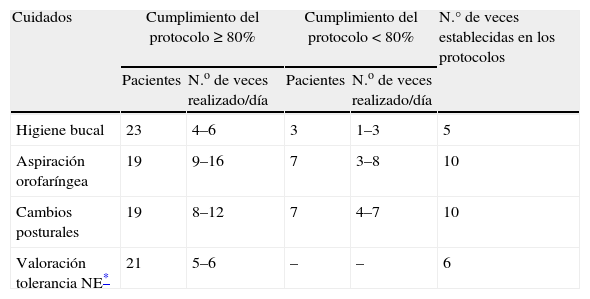
La valoración del estado de la cavidad oral mediante la escala de Walt se había realizado todos los días en 24 pacientes (92,3%), mientras que en los 2 restantes (7,7%) no se había registrado ningún día. Los cuidados de la higiene bucal, aspiración orofaringea, cambios posturales y valoración de la tolerancia a la NE se realizaron diariamente en todos los pacientes. En las tabla 3 se presenta la distribución de los pacientes según el número de veces al día que se les habían realizado los diferentes cuidados. Esta distribución se determinó en función de que la frecuencia de realización de los cuidados hubiera alcanzado el 80% o más de cumplimiento de los protocolos o hubiera sido menor del 80%.
Distribución de los pacientes según el n.o de veces/día que se les había realizado los cuidados y porcentaje de cumplimiento de los protocolos (n=26)
| Cuidados | Cumplimiento del protocolo ≥ 80% | Cumplimiento del protocolo<80% | N.° de veces establecidas en los protocolos | ||
| Pacientes | N.o de veces realizado/día | Pacientes | N.o de veces realizado/día | ||
| Higiene bucal | 23 | 4–6 | 3 | 1–3 | 5 |
| Aspiración orofaríngea | 19 | 9–16 | 7 | 3–8 | 10 |
| Cambios posturales | 19 | 8–12 | 7 | 4–7 | 10 |
| Valoración tolerancia NE* | 21 | 5–6 | – | – | 6 |
En algunos pacientes la realización de algunos de los cuidados sobrepasó la frecuencia establecida en los protocolos.
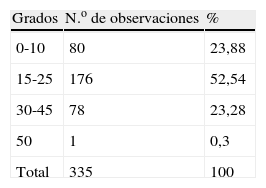
Las enfermeras habían programado el cuidado de mantener la elevación de la cabecera de la cama de forma continua en 14 pacientes (53,85%), frente a los 12 pacientes (46,15%) restantes en los que no lo habían hecho. Para comprobar los grados de elevación de la cabecera de la cama se realizaron 335 observaciones y se obtuvo una elevación media de la cabecera de la cama de 19,84o (DE, 8,74; mínimo 0-máximo 50); en 79 observaciones (23,6%) la elevación fue ≥ 30o, mientras que en las 256 restantes (76,4%) fue menor de 30o; en la tabla 4 se presenta la distribución por rangos de los grados de elevación de la cabecera de la cama. Solamente en dos observaciones había una contraindicación de elevación de la cabecera de la cama, una de ellas por haberle realizado al paciente una punción lumbar y la otra porque, en ese momento, el paciente presentaba hipotensión.
Igualmente, se realizaron 335 mediciones de la presión del neumotaponamiento obteniéndose una presión media de 26,92cmH2O (DE, 17,5; mínimo 6-máximo 116), en 214 mediciones la presión fue ≥ 20cmH2O (63,9%), de estas, en 74 la presión superó los 30cmH2O, y en las 121 mediciones restantes la presión fue < de 20cmH2O (36,1%).
Incidencia de NAVMEn los 3 meses de estudio se registraron 2 nuevos casos de neumonía asociada a VMI. Para calcular la densidad de incidencia se incluyó a todos los pacientes (122) que en el periodo del estudio estuvieron con VMI. Los 26 pacientes del estudio generaron 173 días de VMI y 96 días los 96 pacientes restantes, lo que representa un total de 269 días de VMI. Por lo que la densidad de incidencia fue de 7,43/1.000 días de VMI.
Los 2 pacientes con NAVM la desarrollaron en las 48-96h después de la intubación y los microorganismos que se aislaron fueron: Enterobacter aerogenes, Morganella morganii ssp. morgannii y Haemophilus influenzae. El proceso de ingreso de uno de ellos fue por presentar una hemorragia digestiva baja y el otro por un proceso neuroquirúrgico localizado en la fosa posterior, a este último paciente se lo reintubó en una ocasión por insuficiencia respiratoria aguda, además tenía asociados otros factores de riesgo, como tener colocada una SNG y estar recibiendo NE, ninguno de ellos llevó un tubo endotraqueal con aspiración subglótica. El periodo de VMI fue de 3 y 2 días respectivamente. Los pacientes no estuvieron sedados profundamente, ya que mantuvieron un Ramsay ≤ 3. Tras la recuperación de su proceso fueron dados de alta de la UCI.
En cuanto a la frecuencia de realización de los cuidados: higiene bucal, aspiración orofaríngea, cambios posturales y valoración de la tolerancia a la NE, el grado de cumplimiento de los protocolos fue de entre el 80 y el 100%. El cuidado de elevación de la cabecera de la cama entre 30o y 45o sólo estaba programado por las enfermeras en el plan de atención del paciente neuroquirúrgico; en ambos pacientes, las observaciones realizadas de los grados de elevación de la cabecera de la cama siempre estuvieron por debajo de 30o. Con respecto a la presión medida del neumotaponamiento, en el paciente con hemorragia digestiva se recogieron cifras superiores a 20cmH2O, mientras que en el paciente neuroquirúrgico fueron menores de 20cmH2O.
DiscusiónDel análisis de los resultados se desprende que la frecuencia de realización de los cuidados de enfermería que previenen la NAVM, higiene bucal, aspiración orofaríngea, cambios posturales y valoración de la tolerancia a la NE, se ha llevado a cabo según lo establecido en los protocolos de la unidad en la mayoría de los pacientes del estudio. Estos resultados mejoran los de Tolentino-De los Reyes et al15, quienes después de un programa de formación para la prevención de la NAVM, dirigido a 61 enfermeras de UCI, que incluía el cuidado de la higiene oral y la valoración de la tolerancia a la nutrición, al revisar las historias clínicas de los pacientes, encontraron que los protocolos se cumplían sólo en un 35 y un 18% de los casos respectivamente. El elevado grado de cumplimiento de nuestros protocolos lo atribuimos, por un lado, a tener instaurado inicialmente en formato papel, y después electrónico, un plan de atención de enfermería sistematizado, donde la enfermera después de realizar la valoración al paciente, dos veces en cada turno, planifica todos los cuidados y los registra una vez realizados y, por otro lado, a la formación de 1 año de duración que reciben todas las enfermeras de la unidad y a la formación continuada establecida en el servicio. Además, como es en el caso del protocolo de la higiene oral del paciente intubado y valoración del estado de la cavidad oral mediante la escala de Walt, en el que se ha obtenido un elevado porcentaje de cumplimiento, podemos decir que este protocolo, que se instauró en la década de los noventa, las enfermeras lo tienen plenamente incorporado en la práctica diaria. Por otro lado, Feider et al37, en su estudio sobre el cuidado de higiene de la boca en el paciente intubado, obtuvieron que el 96% de las 347 enfermeras encuestadas realizaban diariamente la valoración de la cavidad oral, aunque la mayoría no utiliza ninguna escala de valoración. Otros resultados destacados de la investigación de Feider et al37 fueron que el 92% de las enfermeras realizaba la higiene oral cada 2-4h, aunque sólo el 67% utilizaba el cepillo dental en la realización de este cuidado, siendo, como es sabido, el elemento más efectivo para eliminar la placa dental y disminuir la colonización bacteriana y, de este modo, contribuir a la prevención de la NAVM29. En nuestro caso, el cepillado también se utiliza de forma habitual desde que se realizó la revisión del protocolo y se incluyó la utilización del cepillo dental manual con un sistema de succión incorporado, lo que facilita la realización de la higiene en los pacientes intubados. Igualmente, destacaremos que los resultados del presente estudio son similares a los de García et al38, quienes alcanzaron una frecuencia de cumplimiento del 85% tanto en el protocolo de la higiene bucal como en el de la aspiración orofaríngea.
En cuanto a los otros cuidados estudiados, grados de elevación de la cabecera de la cama y presión del neumotaponamiento del tubo endotraqueal, se ha encontrado un menor grado de cumplimiento. Con respecto a la elevación de la cabecera de la cama, las enfermeras habían programado este cuidado en el plan de atención en más de la mitad de los pacientes; sin embargo, solamente en una cuarta parte de las observaciones el cuidado estaba correctamente realizado. Una interpretación de este resultado se puede encontrar en que las enfermeras creían haber colocado a los pacientes en 30o o más al elevar la cabecera, sin haber verificado después en la cama los grados de elevación. Esta explicación queda reforzada por los resultados de una reciente investigación39 cuyos objetivos eran comprobar si las 89 enfermeras del estudio sabían que la elevación de la cabecera en 30o contribuye a la prevención de la NAVM y verificar si identificaban, simplemente con la observación, la posición correcta de 30o de elevación de la cabecera; encontraron que el 95% conocía esta medida preventiva, pero sólo la mitad identificó correctamente la posición de la cama. Queremos destacar la necesidad de implementar programas de formación y concienciación sobre este cuidado y citaremos a Lyerla et al40 quienes, antes de realizar una intervención para conseguir que las enfermeras incrementaran el cumplimiento de este cuidado, obtuvieron que la elevación de la cabecera era la correcta en el 44% de las observaciones, 1 mes después de la intervención encontraron que la posición de la cabecera era la correcta en el 67% de las observaciones y en el 59% a los 5 meses de seguimiento. Del mismo modo, otros investigadores15,16 incrementan el porcentaje de cumplimiento de mantener elevada la cabecera de la cama en 30o después de haber realizado diferentes programas de formación.
En cuanto a la correcta presión del neumotaponamiento para la prevención de la NAVM, señalar que en nuestro estudio en dos tercios de las mediciones se recogió una presión ≥ 20cmH2O; sin embargo, 74 de estas mediciones superaron los 30cmH2O, dato que hay que tener en cuenta, ya que presiones elevadas en el neumotaponamiento pueden producir un daño en la mucosa traqueal.
Otro dato que señalar del presente estudio es que la densidad de incidencia de NAVM registrada fue del 7,43/1.000 días de VMI, esta cifra es inferior a la presentada en el informe del Estudio Nacional de Vigilancia de Infección Nosocomial (ENVIN) en Servicios de Medicina Intensiva, del año 2009, donde se publica una densidad de incidencia de 11,44/1.000 días de VMI, con un ratio de utilización de la VMI de 0,5141, que es algo superior al obtenido en esta investigación de 0,44. Destacar también que la densidad de incidencia registrada en este estudio está dentro de los rangos aportados por diferentes organismos internacionales8,10.
Con relación a los pacientes que en nuestro estudio presentaron una NAVM, señalar que aunque el tiempo de ventilación mecánica de estos 2 pacientes fue breve, de 48 y 72 h, el riesgo de desarrollar una neumonía en pacientes con más de 24 h de VMI se sitúa entre 6 y 21 veces más que aquellos que no reciben este tratamiento1. Además, uno de estos pacientes precisó ser reintubado, lo que constituye otro importante factor de riesgo para desarrollar una neumonia; Bouza et al42, en su estudio sobre la prevención de la NAVM en pacientes de cirugía cardíaca, aportan un riesgo relativo (RR) de 6,07 de desarrollar neumonía cuando los pacientes son reintubados. Con relación a los cuidados realizados a estos 2 pacientes, podemos decir que hubo un buen cumplimiento de los protocolos, y respecto a las observaciones realizadas de la elevación de la cabecera de la cama y las mediciones de la presión del neumotaponamiento, apuntar que fueron semejantes a las del resto de la muestra. Estos pacientes no llevaban tubo endotraqueal con aspiración subglótica, al igual que la mayoría de los pacientes del estudio, su utilización no está aún protocolizada en la unidad, a pesar de que existe evidencia científica de que la aspiración subglótica de forma continua o intermitente reduce la incidencia de NAVM11,14,42. En ambos pacientes el sistema de aspiración de secreciones fue abierto y para la humidificación de la vía aérea se emplearon intercambiadores de calor-humedad, como en la mayoría de los pacientes del estudio. Señalar que la CDC14 no ha realizado una recomendación definitiva con relación a la utilización de un sistema de aspiración de secreciones abierto o cerrado, ni tampoco sobre la utilización de los intercambiadores de calor-humedad frente a los sistemas de humidificación activa. Estos 2 pacientes evolucionaron favorablemente con el tratamiento antiinfeccioso y con los cuidados realizados y pudieron ser dados de alta de la UCI, dato muy positivo ya que la mortalidad de los pacientes que presentan una NAVM se sitúa entre el 20 y el 41%1. La mayoría de los pacientes estudiados no desarrollaron NAVM con los cuidados aplicados, aunque por la gravedad de los procesos se registró una mortalidad del 27%, alta en comparación con los datos de la unidad del año 2009, en que la mortalidad registrada fue del 4,58%.
Las implicaciones para la práctica que se desprenden de los resultados del estudio orientan a la realización de una formación específica de las enfermeras, para que planifiquen el cuidado de elevación de la cabecera de la cama entre 30o y 45o, excepto cuando esté contraindicado, y para que verifiquen en el medidor de ángulo de la cabecera de la cama esta posición cada vez que la modifiquen. Asimismo, se debe incentivar la utilización del dispositivo PressureEasy® para el control de la presión del neumotaponamiento, en pacientes con más de 24h de VMI.
Conclusiones- 1.
La frecuencia de cumplimiento de los protocolos para la prevención de la NAVM, higiene bucal, aspiración orofaríngea, cambios posturales y valoración de la tolerancia a la NE ha sido satisfactoria.
- 2.
La densidad de incidencia de NAVM se podría reducir con un mayor cumplimiento del cuidado de elevación de la cabecera de la cama entre 30o y 45o y con un mejor control de la presión del neumotaponamiento del tubo endotraqueal.
Agradecemos la inestimable colaboración de Pilar García García y Amagoia Ezenarro Muruamendiaraz, de la Unidad de Medicina Preventiva, por la revisión realizada de las historias clínicas de todos los pacientes con VMI, en el periodo de estudio, para la determinación de los casos de neumonía asociada a ventilación mecánica invasiva.
Tercer Premio HOSPIRA-SEEIUC a la mejor comunicación presentada en el XXXVI Congreso Nacional de la Sociedad Española de Enfermería Intensiva y Unidades Coronarias. Málaga, 13-16 de junio de 2010.