Evaluar la respuesta al dolor en el paciente con traumatismo craneal (TC) moderado-grave en la aspiración de secreciones traqueales.
Material y métodoEstudio piloto observacional longitudinal con muestreo consecutivo; septiembre-diciembre de 2012. Se valoró el dolor 5min antes, durante y 15min después de la aspiración de secreciones traqueales los días 1, 3 y 6 de estancia en la unidad de cuidados intensivos (UCI), así como un procedimiento no doloroso: roce con gasa en el antebrazo del paciente, mediante ESCID. También se registraron la sedoanalgesia y variables hemodinámicas. Análisis descriptivo de variables, estadística inferencial: «t» de Student y Anova con SPSS 17.0; los test estadísticos fueron considerados significativos si el nivel crítico observado era inferior al 5% (p<0,05).
ResultadosSe valoró el dolor en 27 pacientes. El 82% tenía TC-grave y el 18% moderado. La media de dolor durante la realización de la aspiración fue el día 1: 3,18±2,6; el día 3: 2,59±2; y el día 6: 3,94±2,3. Hubo un aumento significativo en las medias de dolor durante la realización del procedimiento los 3 días de valoración (p<0,05), sin embargo al comparar las medias de dolor de los 3 días de valoración no se encontraron diferencias significativas (p>0,05). Durante el procedimiento no doloroso se obtuvieron diferencias significativas el día 6 de valoración (p<0,05).
ConclusiónDurante la aspiración de secreciones traqueales en pacientes con TC en los 6 primeros días de estancia en la UCI se objetiva un dolor leve-moderado mediante la escala ESCID.
To assess pain response on patients with moderate to severe head injury before a common nursing procedure: tracheal suctioning.
Material and methodAn observational longitudinal pilot study with consecutive sampling performed from September to December of 2012. Pain was assessed by a pain behavioral indicator scale 5minutes before, meanwhile and 15minutes after tracheal suctioning the days 1, 3 and 6 of their intensive care unit (ICU) stay, as well as a non-painful procedure: rubbing with gauze the forearm of the patient. Pseudo-analgesia and hemodynamic variables were also recorded. Descriptive analysis of the variables, inferential statistics with t-student and Anova with SPSS 17.0; statistical tests were considered significant if the critical level observed was less than 5% (P<.05).
ResultsPain was assessed on 27 patients. 82% suffered from severe head trauma and 18% moderate. The average pain value during nursing procedure day 1 was 3, 18±2.6, day 3: 2, 59±2 and day 6: 3, 94±2.3. There was a significant increase in mean pain while performing suctioning during the three days of assessment (P<.05); however no significant differences between the average pain value on the three days of the assessment (P>.05) were shown. Data for the painless procedure were significantly different on day 6 (P<.05)
ConclusionDuring tracheal suctioning in patients with head injury in the first 6 days in the ICU, objective mild-moderate pain according to ESCID scale has been detected.
El traumatismo craneal (TC) es una de las principales causas de mortalidad y discapacidad en adultos de edades comprendidas entre los 20 a 44 años. Es principalmente causado por accidentes de tráfico y caídas desde diferente altura1. Se estima que 1,5 millones de TC se atienden cada año en los servicios de urgencia de Estados Unidos y mueren 50.0002. La incidencia varía según el área geográfica en la que nos centremos; se estima una tasa global de incidencia de TC en Europa alrededor de 235 casos por 100.000 habitantes3.
En España la tasa de incidencia anual de altas hospitalarias con diagnóstico principal de traumatismo craneoencefálico durante el periodo comprendido entre los años 2000 a 2008 se ha estimado en 477,8 casos por millón de habitantes. En nuestro país cada año ingresan en los hospitales 20.000 personas por TC, observándose una tendencia decreciente de causa por accidente de tráfico y aumentando por otros mecanismos, como las caídas4.
El progreso en el tratamiento y cuidados en las unidades de críticos ha llevado a un aumento en el número de los pacientes que sobreviven a la lesión cerebral aguda tras un traumatismo; estos pasan por diferentes estados de alteración del nivel de consciencia antes de una recuperación y comunicación funcional5.
Existe una gran heterogeneidad entre pacientes con lesión cerebral traumática, dando como resultado una variabilidad en la gravedad de las lesiones6, y en consecuencia en su evolución y comportamiento ante distintos estímulos o situaciones.
La investigación sobre dolor en el paciente crítico con TC se ha centrado más en el periodo de rehabilitación y de dolor crónico5, así como en las secuelas psíquicas que este genera: ansiedad, depresión y trastornos del sueño, siendo el dolor en el periodo agudo el que ha recibido menor atención6.
El método de evaluación del dolor necesita ser adaptado a la capacidad de comunicación del paciente7–9. Según las últimas recomendaciones los signos fisiológicos no son sensibles para la detección del dolor, siendo los indicadores observables de comportamiento o conductuales los que deben ser utilizados para su valoración en pacientes no comunicativos7,8,10,11, de modo que ante pacientes con lesión cerebral traumática grave-moderada en la fase no comunicativa se deben utilizar herramientas adaptadas.
La evidencia es limitada sobre la adecuación de los indicadores conductuales de las herramientas de valoración del dolor en los pacientes con TC12, sin embargo parece que hay un consenso en relación con un patrón típico de las conductas que podrían ser utilizadas para la detección de dolor en estos pacientes, como son: el aumento de los movimientos del cuerpo, expresiones faciales, cambios en el tono muscular y la desadaptación de la ventilación mecánica9,10,13. Actualmente existen diversas herramientas validadas para valorar el dolor en los pacientes no comunicativos, entre ellas la Escala de conductas indicadoras de dolor14 (ESCID), desarrollada y validada por Latorre Marco en el año 2010, que incluye los ítems anteriores.
Está ampliamente demostrado que un inadecuado manejo y tratamiento del dolor genera respuestas de estrés, como el aumento del consumo de oxígeno, hiperglucemia, cambios en la tensión arterial y frecuencia cardiaca que ejercen un efecto perjudicial en la recuperación del paciente, concretamente el dolor agudo provoca una estimulación simpática que afecta a la presión intracraneal (PIC) de forma negativa11,13. Por lo tanto, una adecuada valoración y manejo del dolor forman parte del proceso de cuidados de estos pacientes en la fase aguda9,15. Además, este tiene el potencial de empeorar la condición clínica de los pacientes con TC y afectar a su recuperación a largo plazo. El dolor agudo no tratado podría desempeñar un papel importante en el desarrollo de dolor crónico que tiene una prevalencia del 32% en pacientes con TC moderado-grave y del 75% en aquellos con TC leve16.
En el paciente politraumatizado con TC, además del dolor inherente a sus lesiones traumáticas, este puede verse agravado por muchos procedimientos que se llevan a cabo como parte del tratamiento y cuidados en la fase aguda, experimentando todavía mayores niveles de dolor, entre ellos la cirugía, técnicas invasivas para la monitorización y la ventilación mecánica.
Como parte del cuidado enfermero rutinario en la UCI en pacientes no comunicativos con ventilación mecánica, se encuentra la aspiración de secreciones traqueales10,11. Este procedimiento está descrito como doloroso, con distintos niveles de dolor según la población de estudio17. En el paciente con TC existen pocos estudios sobre dolor; así, el objetivo de este estudio piloto es evaluar la respuesta al dolor en el paciente con TC moderado-grave a través de ESCID ante un procedimiento enfermero común: la aspiración de secreciones traqueales.
Material y métodoEstudio piloto observacional longitudinal prospectivo, realizado en una unidad monográfica de pacientes con traumatismo grave con 8 camas y un box para la atención inicial, en el Hospital Universitario 12 de Octubre del Servicio Madrileño de Salud, de septiembre a diciembre de 2012.
MuestraLa muestra se seleccionó consecutivamente de acuerdo con los criterios de inclusión de pacientes con TC grave y moderado, definidos como un Glasgow Coma Scale18 (GCS)≤8 para TC grave y como un GCS entre 9 y 13 para TC moderado, ser mayor de 18 años y tener ventilación mecánica invasiva. Se excluyó del estudio a aquellos pacientes que presentaban infusión continua de relajantes musculares, coma barbitúrico, lesión medular e inestabilidad hemodinámica y/o respiratoria en el momento de valorar el dolor.
Proceso de recogida de datosLa recogida de los datos se llevó a cabo por el equipo investigador, formado por 6 profesionales de enfermería con experiencia tanto en el cuidado de pacientes con TC grave-moderado como en el uso de la herramienta ESCID, mediante observación directa.
Se registró la respuesta de los pacientes ante 2 grupos de estimulaciones: dolorosa y no dolorosa, la aspiración de secreciones traqueales y el roce con gasa respectivamente.
La técnica de aspiración de secreciones traqueales se realizaba a través del orificio autosellante del swivel que conecta el circuito del respirador con el tubo orotraqueal (TOT) del paciente, lo que permite valorar de un mejor modo el ítem de la adaptación a la ventilación mecánica. El roce con la gasa consistía en la fricción suave con una gasa de tela sobre la piel sana de la cara lateral de uno de los antebrazos del paciente19.
En primer lugar se valoraba el procedimiento no doloroso, y tras un periodo mínimo de recuperación de 15min se evaluaba el dolor en la aspiración de secreciones traqueales, para evitar así que la respuesta del paciente en los 2 procedimientos coincidiera en el tiempo y asegurar que la condición clínica del paciente fuera la misma en las 2 evaluaciones. Previamente se comprobaba la ausencia de cualquier alteración, como inestabilidad hemodinámica y/o respiratoria o simultaneidad con otras técnicas que pudiera influir en las puntuaciones de la escala.
Las valoraciones de dolor se realizaron únicamente una vez por cada paciente y procedimiento durante 3 días fijos: día 1, 3 y 6 de estancia en la UCI, en 3 momentos: 5min antes, durante y 15min después de cada estimulación.
De manera previa a cada uno de los procedimientos se registraba el nivel de sedación mediante la escala Richmond Agitation Sedation Scale20 (RASS), puntuación GCS, número y tipo de dispositivos invasivos que portaba el paciente, así como el tipo y dosis de sedoanalgesia. Las variables recogidas en cada momento de la observación fueron: puntuación ESCID, los valores de las variables hemodinámicas y los bolos de sedoanalgesia.
Instrumento de recogida de datosPara la recogida de datos se diseñó una hoja de registro que contenía las siguientes variables:
- -
Datos demográficos: sexo y edad del paciente.
- -
Mecanismo causal y la clasificación del tipo de lesión cerebral según el Traumatic Coma Data Bank21 (TCDB).
- -
Enfermedad traumática asociada.
- -
Tratamiento quirúrgico: sí/no y tipo.
- -
Número y tipo de dispositivos invasivos.
- -
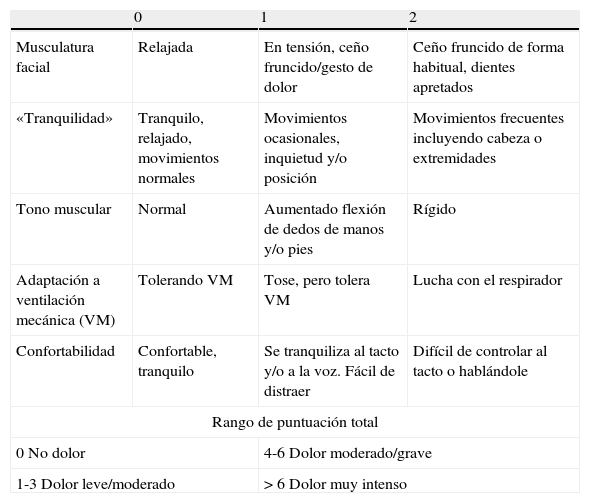
Escala ESCID: consta de 5 ítems: expresión facial, tranquilidad (movimientos), tono muscular, adaptación a la ventilación mecánica y confortabilidad, con un rango de puntuación mínima de 0 y un máximo de 2 de cada ítem, de modo que la puntuación total de la escala va de 0 a 10 (tabla 1).
Tabla 1.Escala de conductas indicadoras de dolor (ESCID)
0 1 2 Musculatura facial Relajada En tensión, ceño fruncido/gesto de dolor Ceño fruncido de forma habitual, dientes apretados «Tranquilidad» Tranquilo, relajado, movimientos normales Movimientos ocasionales, inquietud y/o posición Movimientos frecuentes incluyendo cabeza o extremidades Tono muscular Normal Aumentado flexión de dedos de manos y/o pies Rígido Adaptación a ventilación mecánica (VM) Tolerando VM Tose, pero tolera VM Lucha con el respirador Confortabilidad Confortable, tranquilo Se tranquiliza al tacto y/o a la voz. Fácil de distraer Difícil de controlar al tacto o hablándole Rango de puntuación total 0 No dolor 4-6 Dolor moderado/grave 1-3 Dolor leve/moderado >6 Dolor muy intenso - -
Analgesia/sedación: tipo y dosis tanto en perfusión continua (mg/kg/h) como administrada en forma de bolos (mg), así como el tiempo (min) desde la administración del bolo hasta la realización de la técnica.
- -
Variables hemodinámicas: la frecuencia cardiaca (FC) y la tensión arterial (TA) se recogieron del monitor de cabecera modelo SC 7000/9000XL de Siemens. La frecuencia respiratoria (FR) se recogió del respirador servo i modelo 6449701E407E.
- -
Otras conductas donde los observadores describían cualquier indicador del paciente que consideraban relevante y no se contemplaba en los ítems de la escala.
La recogida de datos y su posterior análisis se realizó mediante el programa estadístico Stadistical Package for Social Science (SPSS) en su versión 17.0.
Para el análisis de las variables se utilizó estadística descriptiva: las variables cualitativas fueron expresadas mediante frecuencias absolutas y relativas. Las variables cuantitativas fueron expresadas como media±SD, así como mínimo y máximo.
Mediante gráfico de normalidad se comprobó la distribución de las variables, correspondiendo con una distribución normal. Test de Kolmogorov-Smirnov p>0,05. Para el análisis de las relaciones entre las variables se utilizó el test de la «t» de Student para muestras relacionadas y contrastar la puntuación total de la escala y sus ítems antes, durante y después, así como las variables hemodinámicas. El test de la «t» de Student se empleó para muestras independientes y determinar la existencia de diferencias entre las puntuaciones de dolor en pacientes que habían sido sometidos a cirugía respecto a los que no, así como las diferencias en los niveles de sedoanalgesia. El análisis de la varianza (Anova) fue utilizado para medidas repetidas y para ver la existencia de diferencias entre el nivel de dolor en los 3 días de valoración.
Todos los datos han sido tratados de forma confidencial de acuerdo a la Ley 15/1999 de 13 de diciembre de Protección de Datos de Carácter Personal.
ResultadosEn el periodo de estudio fijado, de aquellos sujetos que cumplieron criterios de inclusión se valoró el dolor en 27 pacientes, con una mediana de edad de 38 (20-86) (RI 66), de los cuales el 66,67% (18) eran hombres y el 33,33% (9) mujeres.
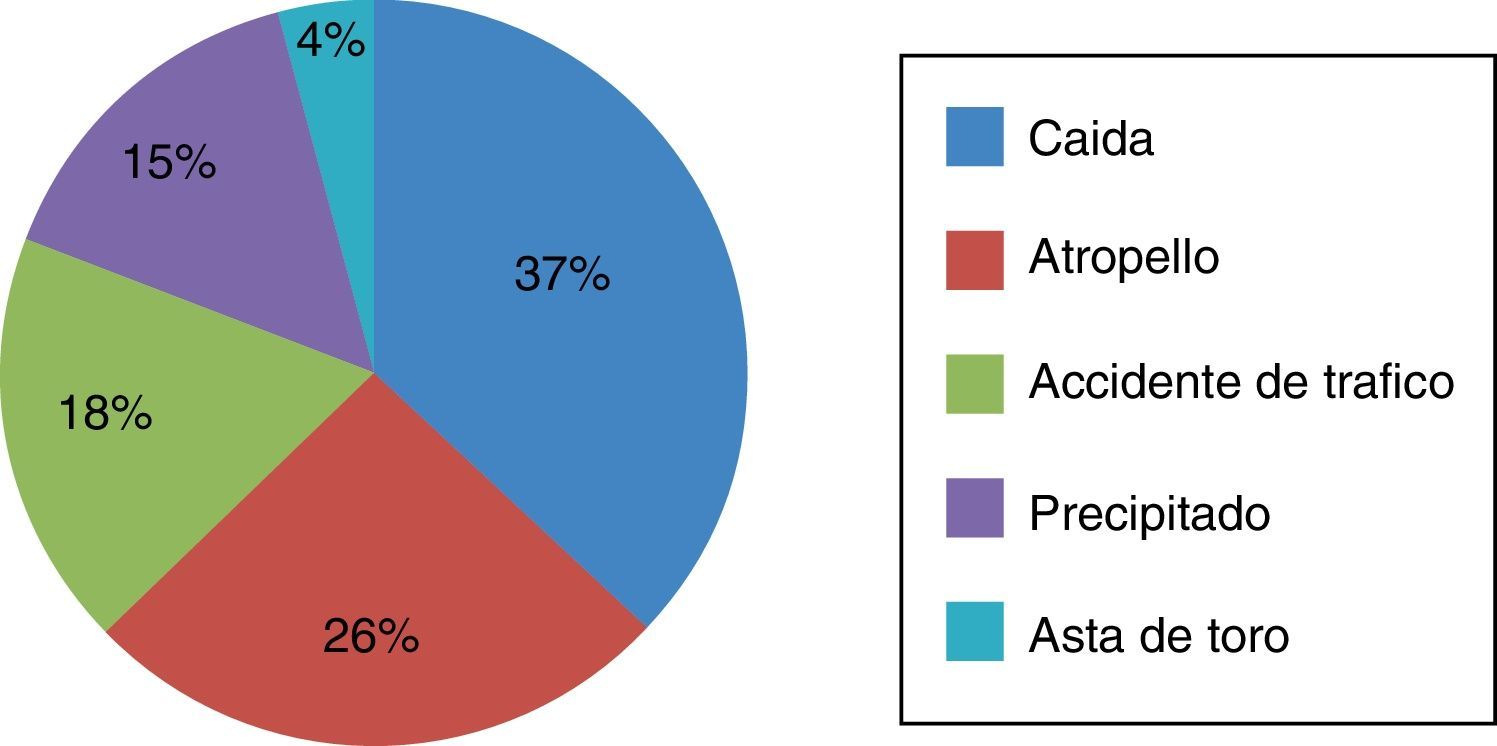
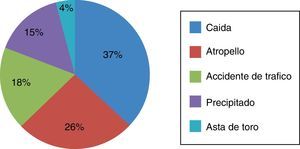
El mecanismo causal del traumatismo queda representado en la figura 1.
El 18% (5) presentó un TC moderado y el 82% (22) grave. La media del GCS de ingreso fue de 5±2,6. Además, también tuvieron otras lesiones asociadas en un 67% (18), de estas la más frecuente fue el traumatismo ortopédico en un 78% (14), seguido del traumatismo torácico 67% (12), traumatismo abdominal 33% (6) y, por último, el traumatismo facial, pélvico y raquídeo con un 17% (3) cada uno de ellos.
El 52% (14) de los pacientes fueron sometidos a cirugía como parte del tratamiento agudo; según el tipo la más frecuente fue la neurocirugía en el 33% (9), seguida de la cirugía ortopédica en el 15% (4) y la combinación de cirugía abdominal-ortopédica en el 4% (1).
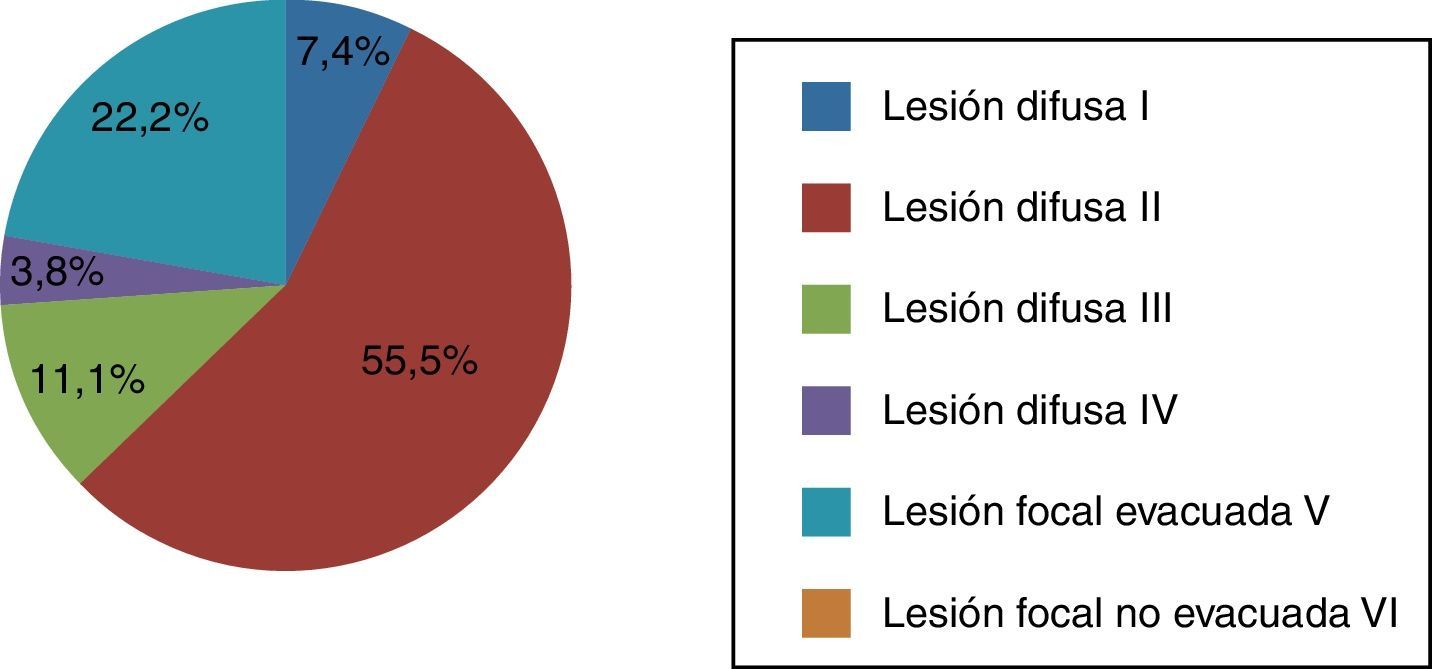
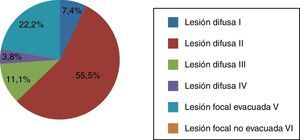
La clasificación del tipo de lesión cerebral que presentaron los pacientes según el TCDB se representa en la figura 2.
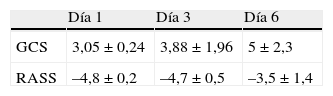
En la tabla 2 se observa la evolución de las puntuaciones medias de GCS y RASS en los días 1, 3 y 6 respectivamente de valoración del dolor.
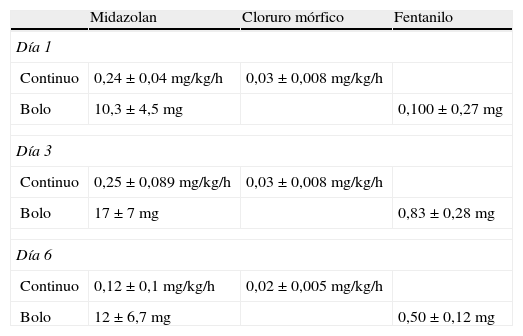
La dosis de analgesia y sedación, tanto administrada de forma continua como en forma de bolos, en los 3 días de valoración se refleja en la tabla 3. En el 100% de los pacientes se utilizó midazolan como sedante y cloruro mórfico como analgésico, ambos administrados de forma continua. Para el refuerzo en forma de bolos se utilizó midazolan y fentanest.
Sedoanalgesia continua/bolos en los 3 días de valoración
| Midazolan | Cloruro mórfico | Fentanilo | |
| Día 1 | |||
| Continuo | 0,24±0,04mg/kg/h | 0,03±0,008mg/kg/h | |
| Bolo | 10,3±4,5mg | 0,100±0,27mg | |
| Día 3 | |||
| Continuo | 0,25±0,089mg/kg/h | 0,03±0,008mg/kg/h | |
| Bolo | 17±7mg | 0,83±0,28mg | |
| Día 6 | |||
| Continuo | 0,12±0,1mg/kg/h | 0,02±0,005mg/kg/h | |
| Bolo | 12±6,7mg | 0,50±0,12mg | |
El porcentaje de pacientes que recibieron analgesia en forma de bolos fue del 29% (8) el día 1, del 11,1% (3) el día 3 y del 14,8% (4) el día 6. Respecto al número de bolos que recibieron los pacientes en los 3 días de valoración fueron el día 1 8 bolos de analgesia y 12 de sedación, el día 3 3 bolos de analgesia y 7 de sedación y el día 6 4 bolos de analgesia y 4 de sedación. Ningún bolo de sedoanalgesia fue administrado para la realización de la técnica. El tiempo desde la administración del bolo de sedación y/o analgesia a la realización del procedimiento fue superior a 60min en los 3 días de valoración, a excepción del día 6, en el que la administración del bolo de analgesia hasta la realización de la aspiración de secreciones traqueales es de 30min.
No se observan diferencias estadísticamente significativas en la dosis de sedación y de analgesia en los 3 días de valoración en los pacientes que recibieron cirugía respecto a los que no la recibieron: sedación en el día de observación 1, 3 y 6: p=0,207; p=0,727; p=0,173 respectivamente y de analgesia: p=0,853; p=0,213, p=0,310 correspondiente a los días 1, 3 y 6 de observación respectivamente.
La media de dolor en la aspiración de secreciones traqueales, con un IC del 95% en los 3 días de valoración, fue el día 1 3,18±2,6 (IC: 1,84-4,52), el día 3 2,59±2 (IC: 1,56-3,62) y el día 6 3,94±2,3 (IC: 2,76-5,13). En cuanto al estímulo no doloroso: día 1 0,52±1,6 (–0,34-1,40], día 3: 0,00 y día 6: 0,29±0,4 (0,05-0,53).
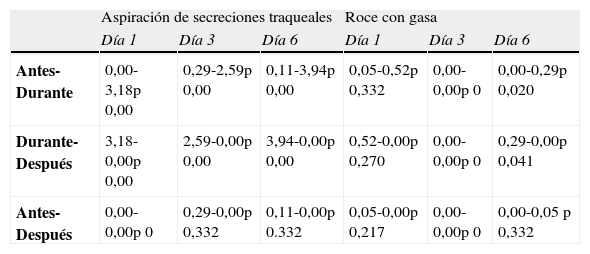
Al analizar las puntuaciones medias de la escala ESCID en los 3 días de valoración y durante los 3 momentos de observación se objetiva que durante la realización de la aspiración de secreciones traqueales se produce un aumento de la puntuación total de ESCID de manera estadísticamente significativa. Esta diferencia se aprecia también el día 6 de valoración, en el procedimiento no doloroso (tabla 4).
Puntuación de la escala ESCID (media y p-valor) en los tres días de valoración
| Aspiración de secreciones traqueales | Roce con gasa | |||||
| Día 1 | Día 3 | Día 6 | Día 1 | Día 3 | Día 6 | |
| Antes-Durante | 0,00-3,18p 0,00 | 0,29-2,59p 0,00 | 0,11-3,94p 0,00 | 0,05-0,52p 0,332 | 0,00-0,00p 0 | 0,00-0,29p 0,020 |
| Durante-Después | 3,18-0,00p 0,00 | 2,59-0,00p 0,00 | 3,94-0,00p 0,00 | 0,52-0,00p 0,270 | 0,00-0,00p 0 | 0,29-0,00p 0,041 |
| Antes-Después | 0,00-0,00p 0 | 0,29-0,00p 0,332 | 0,11-0,00p 0.332 | 0,05-0,00p 0,217 | 0,00-0,00p 0 | 0,00-0,05 p 0,332 |
Al comparar entre sí las medias de dolor obtenidas en los 3 días de valoración: día 1, 3 y 6, no se encontraron diferencias estadísticamente significativas (p=0,243) entre los niveles de dolor de los días de valoración.
En cuanto a la puntuación de dolor en función de si habían recibido cirugía o no, no se encontraron diferencias significativas en los 3 días de valoración, con p=0,903, p=0,381, p=0,408 respectivamente los días 1, 3 y 6.
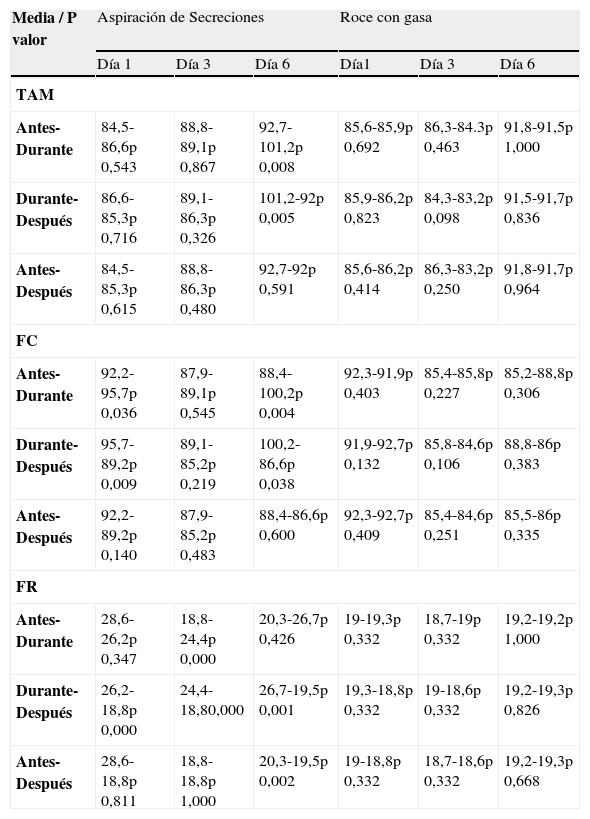
Respecto al comportamiento de las variables hemodinámicas en los días de valoración y frente a los 2 estímulos, doloroso y no doloroso, se observa que las diferencias de las puntuaciones obtenidas antes y durante el procedimiento, así como durante y después del mismo, aumentan de forma significativa en la aspiración de secreciones traqueales el día 1 en la FC, el día 3 en la FR y el día 6 de la FC y FR. Cuando se comparan las puntuaciones antes y después no se evidencian diferencias estadísticamente significativas. En el procedimiento no doloroso no se producen modificaciones significativas en ninguno de los días de valoración (tabla 5).
Valores de la variables hemodinámicas (media y p-valor) en los tres días de valoración
| Media / P valor | Aspiración de Secreciones | Roce con gasa | ||||
| Día 1 | Día 3 | Día 6 | Día1 | Día 3 | Día 6 | |
| TAM | ||||||
| Antes-Durante | 84,5-86,6p 0,543 | 88,8-89,1p 0,867 | 92,7-101,2p 0,008 | 85,6-85,9p 0,692 | 86,3-84.3p 0,463 | 91,8-91,5p 1,000 |
| Durante-Después | 86,6-85,3p 0,716 | 89,1-86,3p 0,326 | 101,2-92p 0,005 | 85,9-86,2p 0,823 | 84,3-83,2p 0,098 | 91,5-91,7p 0,836 |
| Antes-Después | 84,5-85,3p 0,615 | 88,8-86,3p 0,480 | 92,7-92p 0,591 | 85,6-86,2p 0,414 | 86,3-83,2p 0,250 | 91,8-91,7p 0,964 |
| FC | ||||||
| Antes-Durante | 92,2-95,7p 0,036 | 87,9-89,1p 0,545 | 88,4-100,2p 0,004 | 92,3-91,9p 0,403 | 85,4-85,8p 0,227 | 85,2-88,8p 0,306 |
| Durante-Después | 95,7-89,2p 0,009 | 89,1-85,2p 0,219 | 100,2-86,6p 0,038 | 91,9-92,7p 0,132 | 85,8-84,6p 0,106 | 88,8-86p 0,383 |
| Antes-Después | 92,2-89,2p 0,140 | 87,9-85,2p 0,483 | 88,4-86,6p 0,600 | 92,3-92,7p 0,409 | 85,4-84,6p 0,251 | 85,5-86p 0,335 |
| FR | ||||||
| Antes-Durante | 28,6-26,2p 0,347 | 18,8-24,4p 0,000 | 20,3-26,7p 0,426 | 19-19,3p 0,332 | 18,7-19p 0,332 | 19,2-19,2p 1,000 |
| Durante-Después | 26,2-18,8p 0,000 | 24,4-18,80,000 | 26,7-19,5p 0,001 | 19,3-18,8p 0,332 | 19-18,6p 0,332 | 19,2-19,3p 0,826 |
| Antes-Después | 28,6-18,8p 0,811 | 18,8-18,8p 1,000 | 20,3-19,5p 0,002 | 19-18,8p 0,332 | 18,7-18,6p 0,332 | 19,2-19,3p 0,668 |
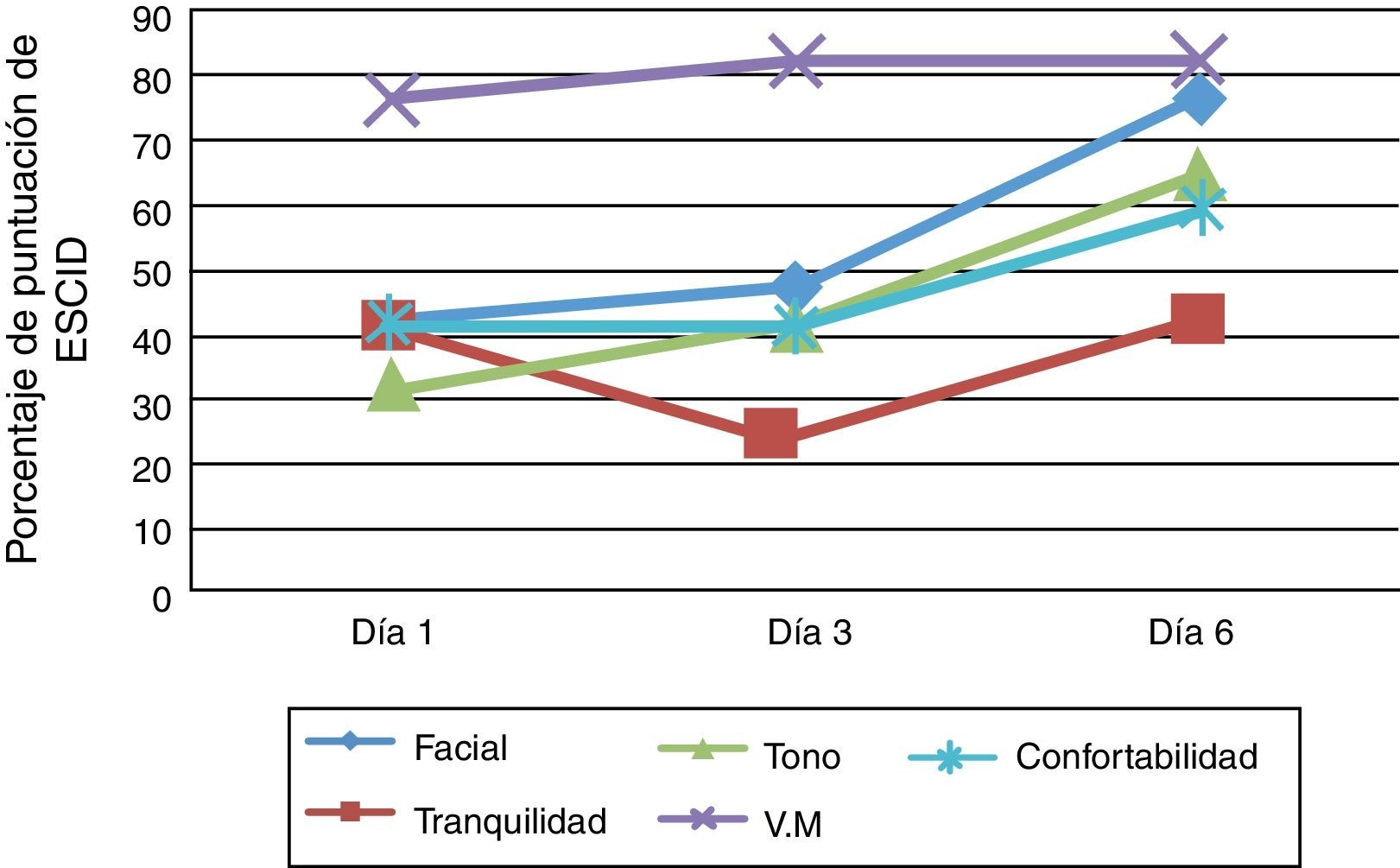
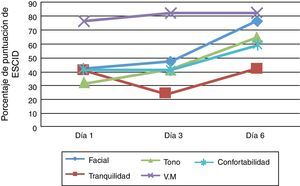
El porcentaje de puntuación de los ítems de la escala ESCID en los 3 días de valoración durante la aspiración de secreciones traqueales se observa en la figura 3.
Los ítems que se modificaron el día 6 en el procedimiento no doloroso son la tranquilidad en el 17,6% y el tono en el 5,9%.
Además, se registraron otros indicadores de la mímica facial más propios de pacientes con lesión craneal. El 48,1% (13) de los pacientes presentó conductas faciales distintas de fruncir el ceño y apretar los dientes: parpadeo con ojos cerrados en el 22,2% (6), apertura de ojos en el 18,5% (5) y chupeteo de TOT y bostezo con un 3,7% (1) cada uno.
La media de dispositivos invasivos en los días de valoración fue el día 1 de 8 dispositivos, seguido de 7 el día 3 y de 6 el día 6. Los que se mantienen los 3 días de valoración son el TOT, la sonda gástrica, el catéter venoso central, el catéter arterial y la sonda vesical. Los días 1 y 3 además el catéter intraparenquimatoso.
DiscusiónExisten pocos estudios en pacientes con lesión craneal traumática que nos permitan dar una descripción adecuada de los indicadores de dolor en este tipo de enfermos7 y que contemplen la valoración de los mismos, siguiendo una secuencia temporal que permita objetivar cómo varía el dolor a lo largo de la evolución del paciente13.
La muestra estudiada sigue el comportamiento epidemiológico típico de este tipo de pacientes; una población joven, donde los hombres presentan mayor lesión cerebral traumática respecto a las mujeres, concretamente una relación 2:1 respectivamente1, siendo uno de los mecanismos lesionales más frecuentes de la muestra las caídas, coincidiendo con otras publicaciones1,3,4.
El nivel de sedación influye en la respuesta al dolor11, y así ocurre en nuestra muestra, donde los pacientes en el día 3 tienen una menor puntuación de dolor coincidiendo con la mayor dosis de sedación administrada.
Respecto a la administración puntual de sedación y analgesia previa a la técnica, nuestros resultados muestran un mayor número de bolos administrados que los publicados por Arroyo-Novoa22, donde se administró analgesia 1h antes a un 5% de los pacientes de una muestra de 30. En nuestra serie ese porcentaje oscila de un 11,1 al 29% según el día de valoración, utilizándose más bolos de sedación que de analgesia. La aspiración de secreciones traqueales es un procedimiento frecuente, no programado y corto en el tiempo que hace que se infraestime su potencial de dolor, y no permite en muchas ocasiones administrar analgesia de forma previa a su realización.
La mayoría de los pacientes con enfermedad traumática son sometidos a tratamiento quirúrgico en la fase aguda; al contrario de lo publicado por Lee et al.13 los niveles de sedoanalgesia son similares independientemente de si han recibido o no cirugía, no encontrándose diferencias en los niveles de dolor de un grupo respecto a otro. En el estudio de Lee et al.13 también se hace un análisis temporal de la evolución del dolor utilizando la herramienta Critical Care Pain Observation Tool (CPOT); sus resultados, a pesar de utilizar un instrumento de valoración diferente y de que sus pacientes presentaban un mayor GCS con respecto a los recogidos en nuestro estudio, el comportamiento de las puntuaciones de dolor durante los 6 primeros días de estancia en UCI ante la aspiración de secrecciones traqueales es similar, partiendo de un nivel de dolor leve-moderado el día 1, que disminuye el día 3 y aumenta el día 6. La secuencia de seguimiento en la muestra de Lee et al.13 es mayor, porque la escala CPOT permite la valoración del dolor cuando el paciente ya no está sometido a ventilación mecánica invasiva. En nuestros pacientes a partir del día 5 se comienza con el descenso de la sedoanalgesia y se inicia la fase de weaning, y en algún caso están comunicativos (de forma no verbal), a pesar de tener tubo orotraqueal, siendo necesario utilizar otro instrumento diferente para valorar el dolor, ya que la herramienta utilizada en nuestra muestra solamente es válida en la fase de ventilación mecánica invasiva y no comunicativa.
Gelinas et al., en su estudio7 sobre indicadores fisiológicos y de comportamiento ante pacientes conscientes e inconscientes, objetivó que la precepción del dolor variaba en función del grado de consciencia, siendo aquellos pacientes con una mejor respuesta de GCS los que mejor percibían el dolor. Lee et al.13 observa un comportamiento similar, obteniendo mayores puntuaciones de dolor cuando aumenta el GCS. En nuestra serie se objetiva una mayor puntuación de dolor el día 6, coincidiendo con una mayor puntuación de GCS.
Los ítems de la escala siguen el mismo comportamiento al descrito anteriormente sobre la secuencia de las puntuaciones de dolor en los días de valoración, a excepción del ítem que hace referencia a la adaptación a la ventilación mecánica; este último probablemente esté artefactado por la propia técnica de aspiración de secreciones traqueales o por problemas ventilatorios, lo que produce que sea el que más se altere y sesgue la puntuación total de dolor9, influyendo de igual modo en el valor que toma la frecuencia respiratoria durante el procedimiento. El ítem de comportamiento facial es el que ha tenido más porcentaje de alteración frente al estímulo doloroso, además de la mímica de dolor que contempla: ceño fruncido y morder el tubo orotraqueal; también se han observado otros patrones atípicos de comportamiento de expresión facial como la apertura de ojos o el parpadeo con ojos cerrados, descritos en otros trabajos7,9,10, que son considerados propios o específicos de los pacientes con TC, siempre teniendo en cuenta que ciertos comportamientos, como el chupeteo del tubo orotraqueal, pueden indicar lesión difusa. Por otro lado el ceño fruncido en estos pacientes con TC no es tan evidente como en otras series médicas9,10. El ítem de confortabilidad es el más difícil de valorar en pacientes con altos niveles de sedación y bajo nivel de consciencia, lo que unido a la propia técnica, que es rápida y corta en el tiempo, dificulta determinar si el paciente es capaz de calmarse ante el tacto y la voz o por el cese del procedimiento. Probablemente en técnicas más largas en el tiempo y con menores niveles de sedoanalgesia se pueda valorar mejor este ítem.
En el estudio de Payen et al.11 las variaciones en el estado hemodinámico no se asociaron con cambios en la puntuación de la herramienta de medición del dolor, lo que indica que no están necesariamente relacionadas con este. En nuestro estudio estas variables tampoco siguen una secuencia clara respecto al estímulo nocivo/no nocivo, aunque sí se aprecia un incremento de la FC durante la realización de la técnica dolorosa el día 1 y 6. Sin embargo, otros autores como Arbour y Gélinas10 encontraron en sus resultados una variación fisiológica mayor en pacientes con daño cerebral, sobre todo la TA y la FC.
Respecto al estímulo no doloroso en el día 6, las puntuaciones antes-durante y durante-después fueron significativas durante el roce con la gasa, pero la puntuación no llega a un valor de 1 durante el estímulo no doloroso, por tanto la significación clínica de esta diferencia podría indicar que quizás la escala ESCID no discrimina entre dolor y reacción a estímulo en estos pacientes. El día 6, al disminuir la sedación, los pacientes están más receptivos ante los estímulos externos, así los items de la escala que se alteran durante el procedimiento no doloroso son de aumento de tono o movimiento, en ningún caso se objetivan variaciones de la mímica facial ni la desadaptación a la VM que pueden sobreestimar la puntuación de dolor.
La medición de un estímulo no doloroso sirve de grupo control para poder aproximarnos de manera más exacta al dolor producido por la aspiración de secreciones; nuestros resultados muestran un aumento significativo de la puntuación ESCID durante este procedimiento cuando lo comparamos con el estímulo no doloroso. Además la realización de una medición previa a cada procedimiento nos permite conocer la situación basal del paciente y asociar la diferencia observada entre antes y durante el dolor producido por la técnica, así los días 1 y 3 entre antes-durante no hay diferencias con respecto al procedimiento no doloroso, coincidiendo con Schnakers5, que evaluó utilizando la herramienta Nociception Coma Scale (NCS) el comportamiento ante 3 condiones: basal, táctil-no nociva y nociva en pacientes en estado vegetativo o con mínimo estado de consciencia, encontrando diferencias en las puntuaciones entre el estado basal y nocivo, esimulación táctil-no nociva y nociva, no encontrándose ante la condición basal y la manipulación táctil-no nociva.
LimitacionesAl tratarse de un estudio piloto el tamaño de la muestra está limitado a un periodo de estudio prefijado. Los registros se basan en observaciones directas e independientes, no permitiendo una posterior revisión. Posiblemente utilizando una doble evaluación ciega por parte de los observadores se pueda mejorar la calidad y fiabilidad de los registros.
ConclusiónDurante la aspiración de secreciones traqueales en pacientes con TC en los 6 primeros días de estancia en UCI se objetiva un dolor leve-moderado mediante la escala ESCID.
La escala ESCID es una herramienta útil para detectar dolor en los pacientes de esta muestra, pudiendo ser válida también para adecuar la analgesia.
Es necesaria una mayor investigación del dolor en pacientes con TC para definir de una manera más precisa sus indicadores propios de comportamiento y poder diseñar escalas adaptadas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.