El ambiente y el entorno de las Unidades de Cuidados Intensivos puede ser hostil para los pacientes y para sus familias. La descripción de las experiencias de pacientes anónimos1 y pacientes con relevancia social2,3 así lo atestiguan. Aunque en estas descripciones es difícil discernir entre qué parte se asocia al entorno y qué parte es inherente a la patología que fue motivo del ingreso en la Unidad de Cuidados Intensivos. En base a estos y otros argumentos se ha iniciado la implantación de planes de «humanización» de las Unidades de Cuidados Intensivos4.
¿Es necesario «humanizar» las Unidades de Cuidados Intensivos? El diccionario de la Real Academia Española define humanizar como hacer humano, familiar y afable a alguien o algo. Si el objetivo tiene relación con su última acepción (hacer humano a algo, es decir al entorno donde trabajamos) bienvenida sea la iniciativa. Los principales motivos de insatisfacción de los pacientes están relacionados con aspectos ambientales de las unidades (falta de intimidad y exceso de luz y ruido)5–9. Pero en la introducción del plan los autores hacen más hincapié en el cambio de los profesionales: «El verdadero objetivo es conseguir mayor cercanía, comprensión, afectividad y ternura, incrementando nuestra capacidad de autocrítica y perseverando en nuestro permanente afán de mejora. Recuperar el compromiso de servicio y entrega, que en origen alimentó nuestra vocación como profesionales, constituye un reto y una necesidad de gran magnitud e interés general». ¿Por qué asumen los autores que los profesionales que trabajan o han trabajado en las Unidades de Cuidados Intensivos carecían o han perdido esas cualidades que quieren fomentar? ¿Hay algún estudio que soporte una afirmación que ningunea la labor de muchos profesionales desde el inicio de las Unidades de Cuidados Intensivos en España? De las encuestas de satisfacción de pacientes y familiares de pacientes ingresados en nuestras Unidades de Cuidados Intensivos se puede concluir que un alto porcentaje de encuestados muestran su satisfacción con los cuidados y la empatía del personal5–8,10,11. Aunque, de esos estudios, se extrae que hay margen de mejora, aparte de en el diseño de las unidades, en la preocupación por los sentimientos e inquietudes de las familias6,8,12,13 y en la transmisión de la información médica y de enfermería12,13.
El primer programa del plan que se ha impuesto ha sido la llamada «UCI de puertas abiertas». Habiéndose observado que la medida puede ser beneficiosa13,14, Henneman15, propone varios pasos, previos a la modificación de las visitas hacia una postura más flexible tendente a lo que se denomina «family-centered critical care», entre los que cabe destacar:
- 1.
Conocer las necesidades reales de los familiares. No hay constancia que en las unidades donde se ha iniciado este programa se haya realizado previamente un análisis de las necesidades de las familias. Aunque en general se considera que la política de visitas es restrictiva5,8,13,16 esto tiene sus matices. Los familiares de pacientes conscientes suelen demandar más tiempo de horario de visita, mientras que los familiares de los pacientes intubados y bajo analgosedación consideran el tiempo de visita adecuado, probablemente porque no saben cómo comportarse con su familiar en esas condiciones5. Y en una encuesta, recientemente publicada, a la pregunta: ¿Le parecería adecuado poder visitar a su familiar en horario abierto desde las 10h hasta las 23h?, un 78% de los encuestados respondió que no11. Por otra parte, se puede crear, y de hecho ya hay constancia de ello en algunas unidades, un estado de ansiedad y «culpabilidad» en las familias que, por diversas razones, no pueden estar continuamente con sus familiares pero «se sienten obligados» a estar allí todo el tiempo. En un estudio en una Unidad de Cuidados Intensivos, en París (Francia), con una política de puertas abiertas de 24 h se observó que la mayoría de las visitas familiares se dieron entre las 14 h y las 20 h, tuvieron una duración media de 1-2 h por día, muy pocas visitas se realizaron por la noche y solo dos familiares, de los 209 pacientes incluidos en el estudio, pasaron toda la noche en la habitación del paciente17. Por todo ello, se recomienda que el horario de visitas sea acordado entre el paciente (en los casos en que sea competente para ello), la familia y el personal de enfermería18.
- 2.
Integrar estos valores en los estándares y políticas habituales de la unidad. En el plan de la Comunidad de Madrid se contempla que, previamente a la flexibilización de las visitas, se debería elaborar un protocolo asistencial de visitas donde se valore la opinión de los profesionales, se realicen actividades formativas y se redacte un documento consensuado sobre política de visitas y acompañamiento. Por el momento, no se ha contado con los profesionales19 ni se ha publicado ningún protocolo asistencial a pesar de que ya se ha implantado la medida en algunas unidades.
- 3.
Acomodar los recursos hospitalarios necesarios. El plan de la Comunidad de Madrid reconoce que el entorno físico de las UCI debe permitir que el proceso asistencial se vincule a un ambiente saludable, que ayude a la mejora del estado físico y psicológico de pacientes, profesionales y familiares. Un entorno que evite el estrés estructural y promueva el bienestar4. Por ello, en dicho plan4 se contempla que a finales del año 2019, el 100% de los «boxes» –probablemente sería más humano decir habitaciones aunque la Real Academia Española incluya para «box», además de compartimento para caballos y automóviles, la definición de compartimento que se reserva a los pacientes ingresados en urgencias o que necesitan estar aislados— deben tener privacidad y el 60% de los «boxes» deben ser individuales, pero por el momento no hay constancia de que se prevea la modificación de las unidades que no cumplen estos estándares. Solo hay información de la reforma de la sala de espera de un hospital de gestión privada en la Comunidad de Madrid20. De hecho, el director general de Coordinación de la Atención al Ciudadano y Humanización de la Asistencia Sanitaria de la Comunidad de Madrid ha reconocido que, por el momento, el programa no tiene presupuesto19.
El plan de la Comunidad de Madrid no contempla la evaluación del efecto de esta medida. Porque, a pesar de la amplia literatura que hay sobre este tema, hay pocos trabajos que hayan evaluado el efecto sobre desenlaces de interés para el paciente, como pueden ser la necesidad de analgesia y sedación, la incidencia de delirio o los días de estancia en la unidad de cuidados intensivos14.
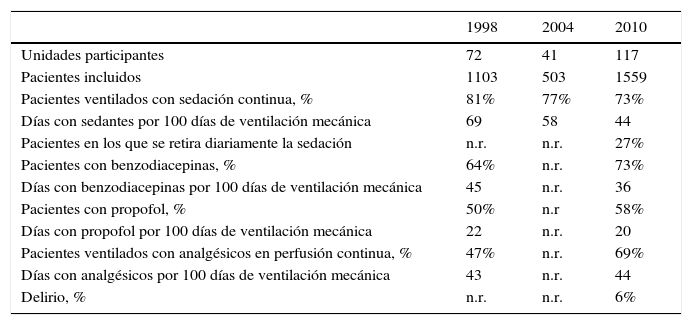
Asimismo, el plan no tiene la evaluación del efecto de otras medidas incluidas en el mismo, como es el manejo de la analgosedación y la incidencia de delirio. En este sentido hay que resaltar que ya los intensivistas españoles han ido implementando medidas de mejora en este aspecto. Estudios recientes sobre implementación de protocolos21 y análisis evolutivos de estudios observacionales (tabla 1) así lo atestiguan.
Evolución de la sedoanalgesia en pacientes en ventilación mecánica en las unidades españolas participantes en tres estudios internacionales de ventilación mecánica
| 1998 | 2004 | 2010 | |
|---|---|---|---|
| Unidades participantes | 72 | 41 | 117 |
| Pacientes incluidos | 1103 | 503 | 1559 |
| Pacientes ventilados con sedación continua, % | 81% | 77% | 73% |
| Días con sedantes por 100 días de ventilación mecánica | 69 | 58 | 44 |
| Pacientes en los que se retira diariamente la sedación | n.r. | n.r. | 27% |
| Pacientes con benzodiacepinas, % | 64% | n.r. | 73% |
| Días con benzodiacepinas por 100 días de ventilación mecánica | 45 | n.r. | 36 |
| Pacientes con propofol, % | 50% | n.r | 58% |
| Días con propofol por 100 días de ventilación mecánica | 22 | n.r. | 20 |
| Pacientes ventilados con analgésicos en perfusión continua, % | 47% | n.r. | 69% |
| Días con analgésicos por 100 días de ventilación mecánica | 43 | n.r. | 44 |
| Delirio, % | n.r. | n.r. | 6% |
Datos no publicados, comunicación personal del VENTILA Group.
En conclusión, las Unidades de Cuidados Intensivos en España, y sobre todo el personal sanitario, ya eran humanos. Es seguro que son necesarias mejoras en la confortabilidad de la unidad y en la coordinación con los familiares para asegurar una estancia óptima a los pacientes que requieren de nuestra atención22. Pero para ello se debería contar con todos los profesionales implicados.