Existe una elevada tasa de infección oculta y diagnóstico tardío en el VIH. Los servicios de urgencias hospitalarios (SUH) son un punto importante de atención sanitaria. El presente trabajo tiene el objetivo conocer el número de oportunidades perdidas para el diagnóstico de VIH que ocurren en los SUH.
MétodoEstudio multicéntrico de cohortes retrospectivo que incluyó a todos los pacientes diagnosticados de infección por el VIH en el año 2019 en 27 hospitales españoles de 7 comunidades autónomas diferentes. Se revisaron todos los episodios de consulta en los SUH en los 5años previos al diagnóstico para conocer el motivo de consulta y si este representaba una oportunidad perdida para el diagnóstico de VIH.
ResultadoSe incluyeron 723 pacientes, y 352 de ellos (48,7%; IC95%: 45,1-52,3%) presentaron al menos una visita a un SUH durante los 5años anteriores al diagnóstico (mediana2; p25-p75: 1-4). Ciento dieciocho pacientes (16,3%; IC95%: 13,8-19,2%) presentaron oportunidad perdida de diagnóstico. Las principales consultas fueron consumo de drogas (145 [15%]), infecciones de transmisión sexual (91 [9,4%]) y solicitud de profilaxis de VIH postexposición (39 [4%]). Ciento cincuenta y cinco (42,9%) de los 352 tenían menos de 350CD4/mm3 cuando se estableció el diagnóstico de VIH. En los pacientes con visitas previas a urgencias, el tiempo medio hasta el diagnóstico desde esta visita fue de 580 (DE647) días.
ConclusionesEl 16% de los pacientes diagnosticados de VIH perdieron la oportunidad de ser diagnosticados en los 5años previos al diagnóstico, lo que pone de manifiesto la necesidad de implementar medidas de cribado en los SUH diferentes a las actuales para mejorar estos resultados.
There is a high rate of occult infection and late diagnosis in HIV. Hospital emergency departments (ED) are an important point of health care. The present work aims to know the number of missed opportunities for HIV diagnosis occurring in the ED.
MethodRetrospective multicenter cohort study that included all patients diagnosed with HIV infection in 2019 in 27 Spanish hospitals in 7 different autonomous communities. All ED consultation episodes in the 5years prior to diagnosis were reviewed to find out the reason for consultation and whether this represented a missed opportunity for HIV diagnosis.
ResultSeven hundred twenty-three patients were included, and 352 (48.7%; 95%CI: 45.1%-52.3%) had at least one ED visit during the 5years prior to diagnosis (median2; p25-p75: 1-4). One hundred and eighteen patients (16.3%; 95%CI: 13.8%-19.2%) had a missed diagnostic opportunity. The main consultations were drug use (145 [15%]), sexually transmitted infections (91 [9.4%]) and request for post-exposure HIV prophylaxis (39 [4%]). One hundred and fifty-five (42.9%) of the 352 had less than 350CD4/mm3 when the HIV diagnosis was established. In patients with previous ED visits, the mean time to diagnosis from this visit was 580 (SD647) days.
ConclusionsSixteen percent of patients diagnosed with HIV missed the opportunity to be diagnosed in the 5years prior to diagnosis, highlighting the need to implement ED screening measures different from current ones to improve these outcomes.
La infección por el VIH sigue siendo una de las principales causas de muerte y morbilidad a nivel mundial, siendo la undécima causa de muerte en el mundo en 20191. En el año 2019, en España se notificaron 2.698 nuevos diagnósticos, por lo que se estima una tasa de 7,46 por 100.0002.
En 2010, la Organización Mundial de la Salud y el European Centre for Disease Prevention and Control introdujeron un programa para la ampliación del diagnóstico de la infección por el VIH en todos los ámbitos sanitarios en Europa3,4, apoyados en varios estudios y propuestas de sociedades científicas5-7. Esta iniciativa tiene como finalidad el adelantar el diagnóstico tardío de la infección por el VIH con la consiguiente mejora en el pronóstico y la futura calidad de vida de los infectados, así como la disminución de la transmisión del virus8-10. En el año 2014, el Ministerio de Sanidad, Consumo y Bienestar Social, en colaboración con varias sociedades médicas y otras organizaciones (entre las cuales no había ninguna en representación de la medicina de urgencias y emergencias), promovió una guía de recomendaciones para el diagnóstico precoz de la infección por el VIH encaminada a la aplicación de esta iniciativa en el conjunto del Sistema Nacional de Salud11.
Todas estas guías promueven la realización de acciones encaminadas al diagnóstico de la infección por el VIH en personas que consultan en los servicios sanitarios por condiciones en las que se estima que la prevalencia de la infección por el VIH es mayor del 0,1%. Estas condiciones se dividen en enfermedades asociadas o indicadoras de infección por el VIH, y ante su diagnóstico se recomienda la realización de una serología para el VIH en el nivel asistencial en que sean atendidos, también en los servicios de urgencias hospitalarios (SUH). A pesar de estas recomendaciones, aún hoy en España el 13% de los infectados por el VIH desconocen su estado serológico y el 50% de los diagnósticos se realizan de manera tardía, cuando el paciente tiene una cifra de CD4 <350células/mm39. La pérdida de oportunidades diagnósticas representa el punto clave para cambiar el curso de la epidemia y evitar su expansión.
En España, los SUH son un importante punto de atención sanitaria, con 23.602.900 visitas en el año 2019, con una frecuentación estimada de 501,1 visitas por 1.000 habitantes12. Un estudio reciente, desarrollado en Aragón, mostró que una de cada tres oportunidades perdidas se produce en los servicios de urgencias, y que la prevalencia de diagnóstico tardío aumenta cuanto mayor es la frecuentación asistencial en ellos13. A la vista de la escasez actual de datos en España, se planteó el presente trabajo con la finalidad de estimar el número de oportunidades perdidas detectadas en los SUH mediante el análisis de las visitas en los 5años previos al diagnóstico de VIH a partir de una muestra amplia y representativa de los servicios de diversas comunidades autónomas españolas. Así mismo, se compararon las características de los pacientes que perdieron la oportunidad de ser diagnosticados precozmente de infección por el VIH.
MetodologíaDiseño del estudioDesarrollamos un estudio multicéntrico de cohortes retrospectivo que incluyó a todos los pacientes diagnosticados de infección por el VIH en el año 2019. Esta información se obtuvo de la base de datos de los servicios de microbiología de los hospitales. Se cruzaron los datos de los hospitales para asegurar que no hubiesen casos repetidos en los distintos centros con diagnóstico de VIH establecido previamente. De manera retrospectiva, se revisaron todos los episodios de consulta en el servicio de urgencias en los 5años previos al diagnóstico. Participaron 27SUH españoles pertenecientes a la Red de Centros del Grupo de Infecciones de la Sociedad Española de Medicina de Urgencias y Emergencias (Infurg-SEMES).
El registro de las variables se realizó en un formulario electrónico estandarizado común a partir de los datos de la historia clínica del paciente. Se consultó la historia clínica del paciente, tanto la disponible en el centro como la realizada en otros niveles asistenciales de la comunidad autónoma, la cual es accesible de forma electrónica. Las variables fueron definidas previamente por el grupo de investigadores y posteriormente difundidas a los investigadores colaboradores de cada SUH participante por el investigador principal de cada centro.
El estudio ha seguido todos los protocolos y normas locales e internacionales (Declaración de Helsinki) para la utilización de los datos de los pacientes que se codificaron para asegurar su confidencialidad. El Comité de Ética del centro de referencia (Hospital Clínico San Carlos) aprobó la realización del estudio (20/078-E).
Definición de variablesLa variable de resultado principal fue el tener al menos una visita al servicio de urgencias en los 5años anteriores. Se definió como oportunidad perdida que el paciente acudiese al SUH por un motivo relacionado con la infección por el VIH (véase Anexo 3) y no se realizase una prueba de detección de la misma, en el propio SUH o en otro nivel asistencial como consecuencia de la derivación directa desde el SUH. Para algunos de los análisis, la existencia de una visita al SUH se utilizó también como variable clasificadora. Se recogieron también variables demográficas (edad, sexo, nacionalidad, si dispone de cobertura sanitaria), fecha del diagnóstico serológico del VIH, situación inmunológica y virológica al diagnóstico (CD4 y carga viral) y vía de trasmisión del VIH. Para cada episodio de consulta en el servicio de urgencias se recogió información sobre el diagnóstico principal establecido: infección de trasmisión sexual, solicitud de profilaxis postexposición, pérdida de peso no explicada, síndrome mononucleósido, neumonía, prácticas de riesgo (Chemsex, usuario de drogas vía parenteral, relaciones sexuales de riesgo), infección por virus herpes zoster, infección oportunista o enfermedad indicadora de VIH (dermatitis seborreica, linfadenopatía inexplicada, leucopenia, trombocitopenia prolongada, cáncer de pulmón, hepatitis viral, displasia o cáncer cervical/anal, psoriasis grave, neuropatía periférica).
Por último, se recogió el destino final del paciente tras la atención inicial en urgencias: observación, unidad de corta estancia (UCE), ingreso hospitalario (unidad de infecciosas, servicio de medicina interna, otro servicio médico, servicio quirúrgico), alta (derivación a consultas externas de dermatología, medicina interna, microbiología, infecciosas, clínica de ITS, atención primaria).
Se definió el tiempo hasta el diagnóstico para cada paciente como el intervalo desde la primera visita con un diagnóstico de una enfermedad indicadora de VIH o un diagnóstico principal que pudiera asociarse con infección por el VIH y el momento del diagnóstico serológico de VIH en el año 2019.
Para las entidades asociadas con una elevada prevalencia de infección por el VIH se utilizaron las definiciones utilizadas en la Guía de Recomendaciones para el diagnóstico Precoz del VIH en el ámbito sanitario, editada por el Ministerio de Sanidad, Servicios Sociales e Igualdad en 201411 que se detallan en el Anexo 3.
Análisis estadísticoLa distribución de las variables cuantitativas se presenta como media y desviación estándar (DE) o mediana y rango intercuartílico (RIC), según la distribución de los datos. La distribución de las variables cualitativas se presenta como frecuencias absolutas y relativas. Para estudiar la asociación entre variables cualitativas se calcula la prueba ji-cuadrado (χ2) o la prueba exacta de Fisher, en el caso que más del 25% de las frecuencias esperadas sean menores de5, y para comparar la distribución de variables cuantitativas entre dos grupos se calcula la prueba t de Student o la prueba no paramétrica U de Mann Whitney, según la distribución de los datos. Se realiza además un análisis multivariante mediante modelos de regresión logística binaria. Todas las pruebas se consideran bilaterales, y como estadísticamente significativo un valor de probabilidad menor a 0,05. El análisis estadístico se llevó a cabo con la ayuda del paquete estadístico Statistical Package for Social Sciences Software (SPSS 18.0®).
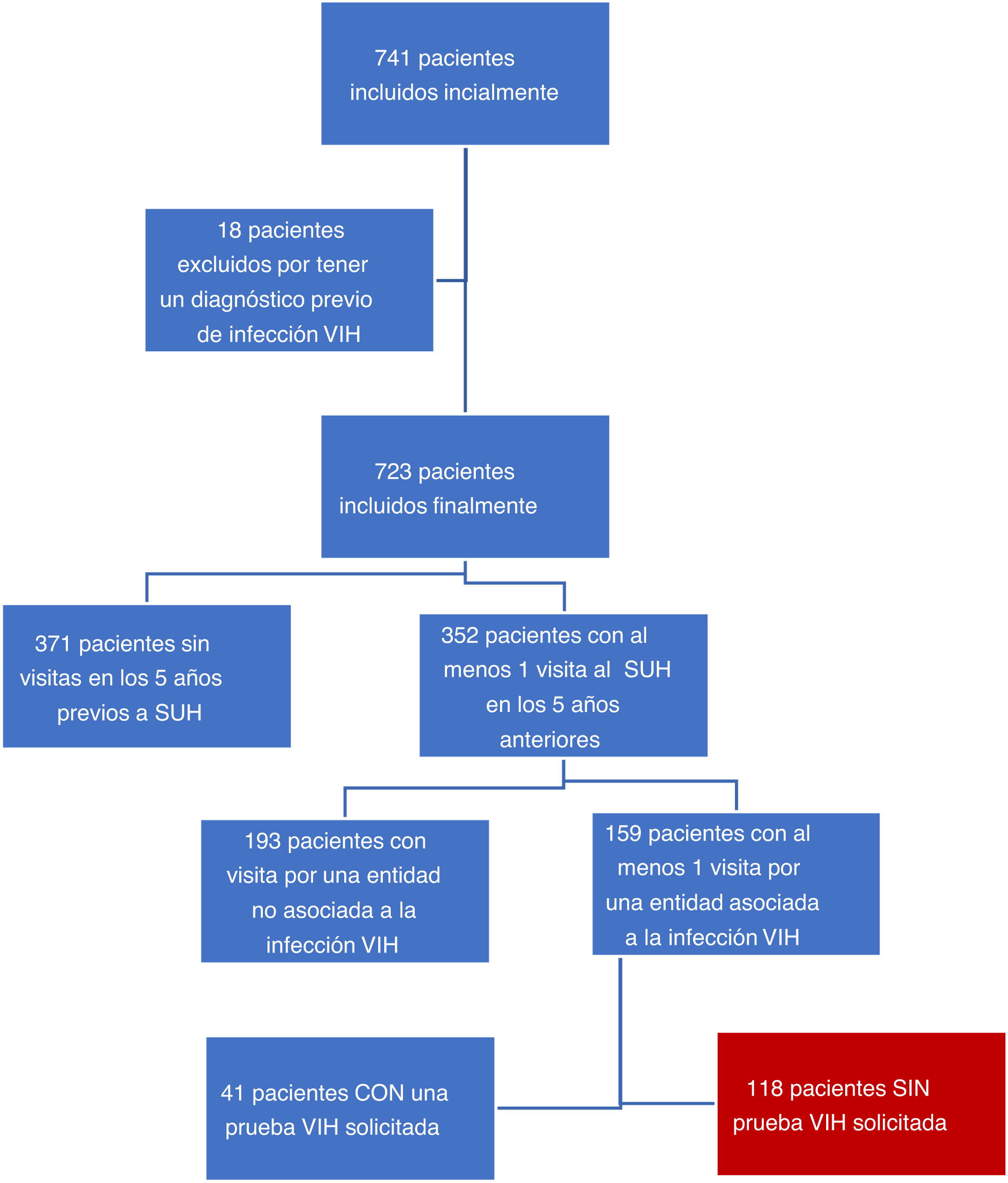
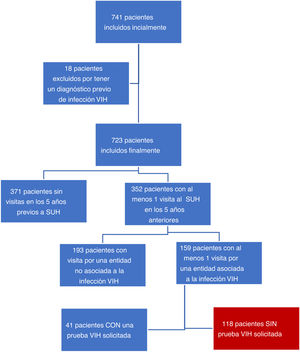
ResultadosParticiparon en el estudio en 27 SUH españoles de 7 comunidades autónomas diferentes. Se incluyeron inicialmente en el estudio 741 pacientes. De estos, 18 (2,4%) fueron finalmente excluidos al comprobarse un diagnóstico de VIH previo al periodo de estudio. De entre los pacientes finalmente incluidos, 371 (50,06%) no tuvieron ninguna visita a urgencias en los 5años anteriores a 2019. Por otro lado, 352 (48,7%; IC95%: 45,1-52,3%) pacientes presentaron al menos una visita al servicio de urgencias durante los 5años anteriores al diagnóstico, acumulando entre todos ellos un total de 967 visitas: 376 por enfermedades asociadas a la infección por el VIH y 39 por enfermedades indicadoras de infección por el VIH. Ciento cincuenta y nueve pacientes presentaron visitas a urgencias relacionadas con la infección por el VIH. De estos, en 41 casos se realizó una serología VIH, que fue negativa (25,8%; IC95%: 19,6-33,1%). A los 118 pacientes restantes no se les realizó ningún estudio de infección por el VIH durante el episodio y fueron considerados los pacientes con oportunidad perdida para el diagnóstico de la infección por el VIH (16,3%; IC95%: 13,8-19,2%) (fig. 1).
Desde el punto de vista demográfico, 620 (85,8%) eran varones y la edad media al diagnóstico fue de 36 (DE11,3) años. Trescientos noventa y tres (54,4%) eran españoles, y 686 (94,9%) tenían cobertura sanitaria pública. La vía de transmisión principal fue la sexual en 673 (93,1%) pacientes. Las características de la población se detallan en la tabla 1. Desde el punto de vista de la situación inmunológica y virológica, al diagnóstico de VIH los pacientes presentaron una media de CD4 de 400 (RIC230-600) células/mm3 y una mediana de carga viral de 57.794 copias (RIC6.838-279.343).
Características de la población de estudio y análisis univariado entre la población con y sin oportunidad perdida en urgencias
| Variable | Muestra global (n=723) | Pacientes SIN oportunidad perdida (n=605) | Pacientes CON oportunidad perdida (n=118) | p |
|---|---|---|---|---|
| Edad | ||||
| Media ± DE | 36,2 ± 11,3 | 35,7 ± 11,3 | 38,7 ± 11,1 | 0,01 |
| Sexo | ||||
| Hombre | 620 (85,8%) | 511 (84,5%) | 109 (92,4%) | 0,025 |
| Nacionalidad | ||||
| Española | 393 (54,4%) | 313 (51,7%) | 80 (67,8%) | 0,001 |
| Cobertura sanitaria | ||||
| Sí | 691 (95,6%) | 575 (95,2%) | 116 (99,1%) | 0,071 |
| Vía de transmisión | ||||
| Sexual | 673 (93,1%) | 568 (96,6%) | 105 (93,8%) | 0,176 |
| Estadio CDC clínico al diagnóstico | ||||
| A | 540 (74,7%) | 468 (82%) | 72 (66,7%) | < 0,001 |
| B | 65 (9,0%) | 53 (9,3%) | 12 (11,1%) | |
| C | 74 (10,2%) | 50 (8,8%) | 24 (22,2%) | |
| Enfermedad definitoria de sida al diagnóstico | ||||
| Sí | 76 (10,5%) | 52 (8,8%) | 24 (20,7%) | < 0,001 |
| CD4 al diagnóstico (cels/mm3) | ||||
| Mediana (RIC) | 400 (230-600) | 403 (235-600) | 389,5 (180-597,5) | 0,667 |
| Pacientes con CD4 al diagnóstico | ||||
| < 350 cels/mm3 | 303 (43,3%) | 252 (42,8%) | 51 (46,4%) | 0,487 |
| Carga viral (copias/ml) | ||||
| Mediana (RIC) | 57.794 (6.838-279.343) | 54.000 (7.190-250.000) | 84.800 (5.650-427.000) | 0,27 |
| Carga viral (log base 10) | ||||
| Mediana (RIC) | 4,8 (3,9-5,5) | 4,8 (3,9-5,4) | 4,9 (3,8-5,6) | 0,763 |
cels: células; DE: desviación estándar; ml: mililitro; RIC: rango intercuartílico.
La distribución de las características de los pacientes en función de si tenían visitas previas a urgencias que pudiesen considerarse una oportunidad perdida o no, se resumen en la tabla 1. Así, la población de pacientes con oportunidad perdida era más mayor, más frecuentemente hombre, extranjero, al diagnóstico tenía más probabilidad de estar en un estadio CDCC y era más probable que tuviese una enfermedad definitoria de sida al diagnóstico, de forma estadísticamente significativa. De los pacientes sin oportunidad perdida, 252 (42,8%) tenían menos de 350 CD4/mm3, y entre los que sí las tuvieron, 51 (46,4%) (p=0,487). En el análisis multivariante, incluyendo edad, sexo, nacionalidad, vía de transmisión, enfermedad definitoria, nivel de CD4 y carga viral al diagnóstico, encontramos que solo el sexo (p=0,04) y tener una enfermedad definitoria de sida (p<0,001) fueron factores independientes asociados con oportunidad perdida.
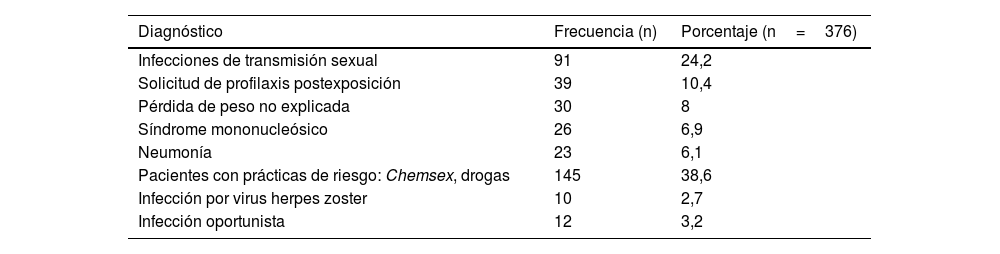
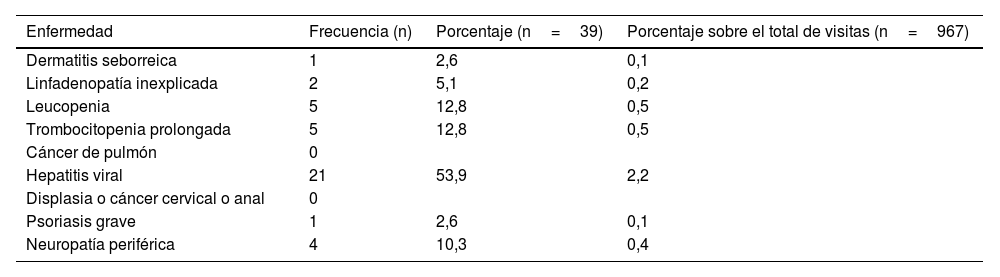
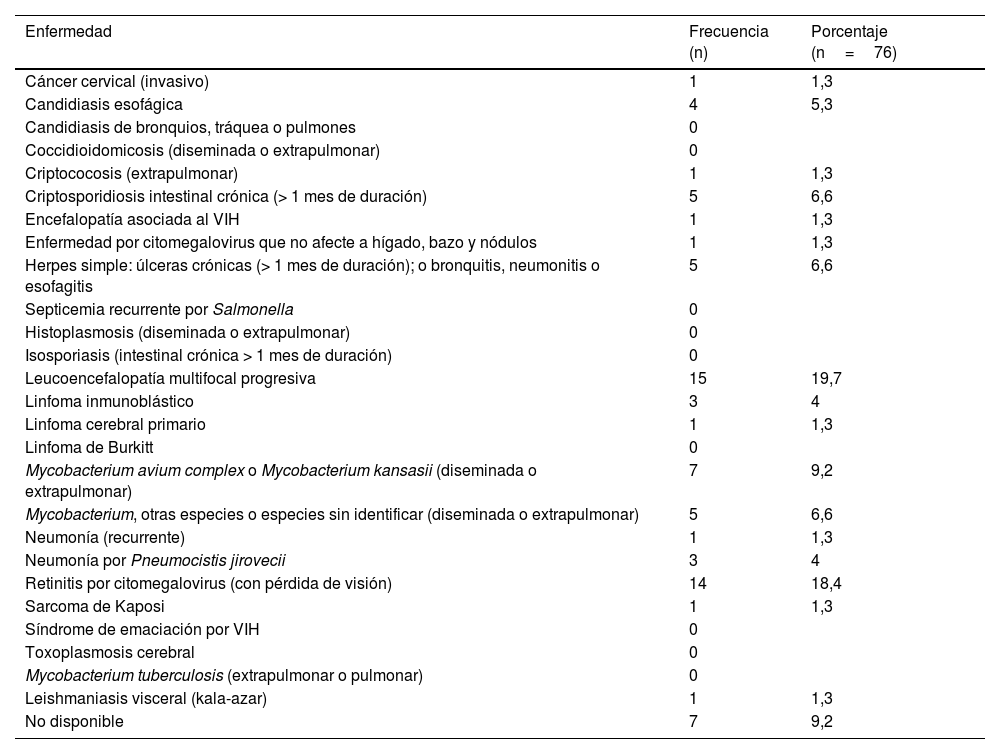
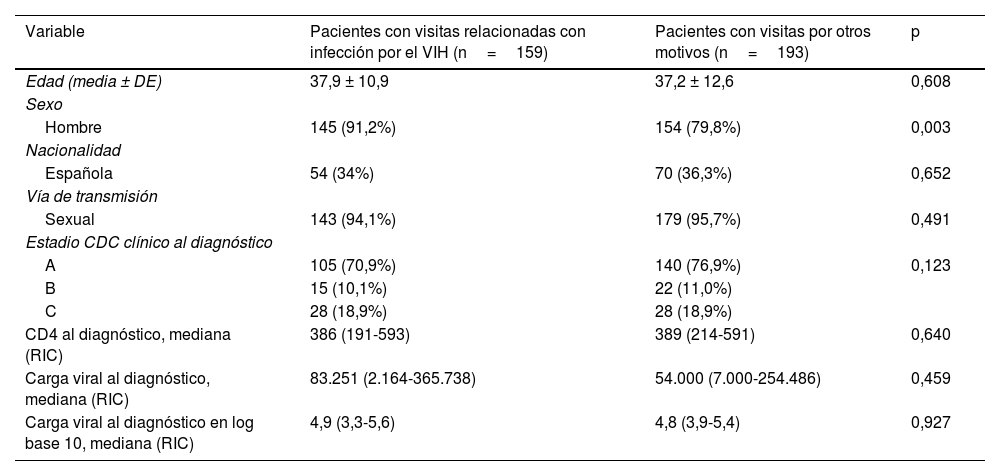
Los pacientes que habían acudido previamente a los SUH lo hicieron una media de 2,9 (DE2,5) veces, con una mediana de2 (mínimo de1 y máximo de17). El global de visitas fue de 967 visitas. En 271 visitas (28%), el diagnóstico principal establecido en urgencias fue una enfermedad asociada a la infección por el VIH. Esta distribución se muestra en la tabla 2. Estas 271 visitas se produjeron en 145 (41,19%) pacientes. Así mismo, en 39 (4%) visitas se diagnosticó una enfermedad indicadora de VIH. Su descripción se encuentra en tabla 3. Estas 39 visitas las realizaron 24 (3,52%) de los pacientes con visitas a urgencias. En total, 159 (45,2%) pacientes fueron atendidos en urgencias en los 5años previos al diagnóstico de VIH por una enfermedad indicadora o asociada al VIH. Setenta y seis (10,5%) de los 723 incluidos presentaban una enfermedad definitoria de sida en el momento del diagnóstico de infección por el VIH, siendo la más frecuente la leucoencefalopatía multifocal progresiva, seguida de la retinitis por citomegalovirus (con pérdida de visión) (tabla 4). De ellos, 52 (8,8%) fueron clasificados entre aquellos sin oportunidad perdida y 24 (20,7%) entre los que sí la tuvieron (p<0,001). En el análisis univariante comparando las características de los pacientes con visitas relacionadas con infección por el VIH frente a los que solo las tuvieron por otros motivos, solo encontramos diferencias estadísticamente significativas en cuanto al sexo (tabla 5). Estos resultados se mantienen en el análisis multivariante ajustado, que incluye edad, sexo, nacionalidad, vía de transmisión, enfermedad definitoria, nivel de CD4 y carga viral al diagnóstico.
Situaciones o enfermedades detectadas en urgencias asociadas a infección por el VIH
| Diagnóstico | Frecuencia (n) | Porcentaje (n=376) |
|---|---|---|
| Infecciones de transmisión sexual | 91 | 24,2 |
| Solicitud de profilaxis postexposición | 39 | 10,4 |
| Pérdida de peso no explicada | 30 | 8 |
| Síndrome mononucleósico | 26 | 6,9 |
| Neumonía | 23 | 6,1 |
| Pacientes con prácticas de riesgo: Chemsex, drogas | 145 | 38,6 |
| Infección por virus herpes zoster | 10 | 2,7 |
| Infección oportunista | 12 | 3,2 |
Visitas previas con diagnóstico principal de enfermedad indicadora de infección por el VIH
| Enfermedad | Frecuencia (n) | Porcentaje (n=39) | Porcentaje sobre el total de visitas (n=967) |
|---|---|---|---|
| Dermatitis seborreica | 1 | 2,6 | 0,1 |
| Linfadenopatía inexplicada | 2 | 5,1 | 0,2 |
| Leucopenia | 5 | 12,8 | 0,5 |
| Trombocitopenia prolongada | 5 | 12,8 | 0,5 |
| Cáncer de pulmón | 0 | ||
| Hepatitis viral | 21 | 53,9 | 2,2 |
| Displasia o cáncer cervical o anal | 0 | ||
| Psoriasis grave | 1 | 2,6 | 0,1 |
| Neuropatía periférica | 4 | 10,3 | 0,4 |
Enfermedades definitorias de sida en el momento del diagnóstico de la infección por el VIH
| Enfermedad | Frecuencia (n) | Porcentaje (n=76) |
|---|---|---|
| Cáncer cervical (invasivo) | 1 | 1,3 |
| Candidiasis esofágica | 4 | 5,3 |
| Candidiasis de bronquios, tráquea o pulmones | 0 | |
| Coccidioidomicosis (diseminada o extrapulmonar) | 0 | |
| Criptococosis (extrapulmonar) | 1 | 1,3 |
| Criptosporidiosis intestinal crónica (> 1 mes de duración) | 5 | 6,6 |
| Encefalopatía asociada al VIH | 1 | 1,3 |
| Enfermedad por citomegalovirus que no afecte a hígado, bazo y nódulos | 1 | 1,3 |
| Herpes simple: úlceras crónicas (> 1 mes de duración); o bronquitis, neumonitis o esofagitis | 5 | 6,6 |
| Septicemia recurrente por Salmonella | 0 | |
| Histoplasmosis (diseminada o extrapulmonar) | 0 | |
| Isosporiasis (intestinal crónica > 1 mes de duración) | 0 | |
| Leucoencefalopatía multifocal progresiva | 15 | 19,7 |
| Linfoma inmunoblástico | 3 | 4 |
| Linfoma cerebral primario | 1 | 1,3 |
| Linfoma de Burkitt | 0 | |
| Mycobacterium avium complex o Mycobacterium kansasii (diseminada o extrapulmonar) | 7 | 9,2 |
| Mycobacterium, otras especies o especies sin identificar (diseminada o extrapulmonar) | 5 | 6,6 |
| Neumonía (recurrente) | 1 | 1,3 |
| Neumonía por Pneumocistis jirovecii | 3 | 4 |
| Retinitis por citomegalovirus (con pérdida de visión) | 14 | 18,4 |
| Sarcoma de Kaposi | 1 | 1,3 |
| Síndrome de emaciación por VIH | 0 | |
| Toxoplasmosis cerebral | 0 | |
| Mycobacterium tuberculosis (extrapulmonar o pulmonar) | 0 | |
| Leishmaniasis visceral (kala-azar) | 1 | 1,3 |
| No disponible | 7 | 9,2 |
Diferencias demográficas y al diagnóstico entre los pacientes con visitas previas relacionadas (enfermedad asociada y/o indicadora de VIH) frente a los que no
| Variable | Pacientes con visitas relacionadas con infección por el VIH (n=159) | Pacientes con visitas por otros motivos (n=193) | p |
|---|---|---|---|
| Edad (media ± DE) | 37,9 ± 10,9 | 37,2 ± 12,6 | 0,608 |
| Sexo | |||
| Hombre | 145 (91,2%) | 154 (79,8%) | 0,003 |
| Nacionalidad | |||
| Española | 54 (34%) | 70 (36,3%) | 0,652 |
| Vía de transmisión | |||
| Sexual | 143 (94,1%) | 179 (95,7%) | 0,491 |
| Estadio CDC clínico al diagnóstico | |||
| A | 105 (70,9%) | 140 (76,9%) | 0,123 |
| B | 15 (10,1%) | 22 (11,0%) | |
| C | 28 (18,9%) | 28 (18,9%) | |
| CD4 al diagnóstico, mediana (RIC) | 386 (191-593) | 389 (214-591) | 0,640 |
| Carga viral al diagnóstico, mediana (RIC) | 83.251 (2.164-365.738) | 54.000 (7.000-254.486) | 0,459 |
| Carga viral al diagnóstico en log base 10, mediana (RIC) | 4,9 (3,3-5,6) | 4,8 (3,9-5,4) | 0,927 |
DE: desviación estándar; RIC: rango intercuartílico.
Cabe destacar que en 145 visitas con prácticas de riesgo, solo en 25 se solicitó una prueba de detección de infección por el VIH en el episodio. Además, de las 39 visitas solicitando profilaxis postexposición, no se solicita serología VIH en 17.
En los pacientes con visitas previas a urgencias el tiempo medio hasta el diagnóstico desde esta visita fue de 580 (DE647) días, de 560 (DE614) días en pacientes vistos por patologías asociadas al VIH y de 570 (DE659) días en aquellos evaluados por enfermedades indicadoras de infección por el VIH. La mediana del tiempo hasta el diagnóstico desde la primera visita por condiciones de elevada prevalencia de infección por el VIH fue de 323 días (RIC9-1.057).
DiscusiónDel total de pacientes diagnosticados de infección por el VIH en 2019 en los hospitales participantes en nuestro estudio, el 16% habían visitado en los 5años anteriores un SUH con un motivo o diagnóstico asociado con una prevalencia de infección por el VIH mayor del 0,1% y no se les realizó una prueba de detección de la infección por el VIH. Estos pacientes podrían haberse beneficiado de un diagnóstico más temprano.
El hecho de no solicitar una serología para esta infección durante la atención en los SUH, o su derivación específica a otros niveles asistenciales, por entidades con elevada prevalencia, provoca un retraso del diagnóstico con una mediana de 323días. Esto supone que la mitad de los pacientes son diagnosticados casi más de un año más tarde y el 25% casi 3años o más. Esta situación puede condicionar una mayor expansión de la infección, al desconocer el paciente ser portador del VIH.
Diversos estudios han puesto de manifiesto la eficiencia del cribado universal en los SUH españoles para el diagnóstico de VIH, que se considera coste-eficaz cuando la prevalencia es >0,1%14-16. Sin embargo, esta estrategia se encuentra con dificultades logísticas inherentes al procedimiento, considerando las más de 23 millones de atenciones que se realizan en urgencias cada año. Recientemente, el Grupo de Infecciones de la SEMES ha propuesto una estrategia que aboga por la realización de serologías no urgentes en un número limitado de entidades con prevalencias elevadas de infección por el VIH y que son motivos de consulta frecuentes en los SUH: infecciones de transmisión sexual, Chemsex, síndrome mononucleósido, herpes zoster, neumonía adquirida en la comunidad y ante pacientes que solicitan profilaxis postexposición frente al VIH. Esta estrategia abarca en nuestra cohorte el 88,8% de las patologías asociadas a infección por el VIH atendidas durante el periodo de estudio en los SUH y el 80,5% del global de asociadas e indicadoras de VIH. Esto refuerza las recientes recomendaciones del grupo de trabajo en espera de que tras su implementación se pueda medir en un nuevo estudio su eficacia en la disminución del número de oportunidades perdidas en urgencias17,18.
La población total de la cohorte tiene unas características demográficas, clínicas e inmunológicas similares a las que presentan otras series de individuos diagnosticados de infección por el VIH actualmente19-22. El prototipo del integrante de la cohorte sería un varón de en torno a 36años, con cobertura sanitaria pública y que ha adquirido la infección por vía sexual. En el momento del diagnóstico estaría en estadioA, tendría alrededor de 400CD4/mm3 y no sufriría ninguna infección definitoria de sida.
El estudio muestra que casi la mitad de los pacientes diagnosticados de VIH en 2019 hicieron alguna visita a un SUH en los 5 años previos con una mediana de dos visitas por paciente. Estas personas tenían más probabilidad de sufrir una enfermedad definitoria de sida o estar en un estadio de la CDC más avanzado y el 40% tenían unos CD4 <350células/mm3 en el momento del diagnóstico. Un nivel de CD4 menor de 350células/mm3 en el momento de diagnóstico define el diagnóstico tardío de la infección por el VIH23. Esta elevada proporción es similar a la de otros estudios actuales y, por desgracia, anteriores24-26, sin que se aprecie disminución de esta en los últimos años.
En nuestro estudio, dos entidades, como son la prácticas sexuales de riesgo y la solicitud de profilaxis postexposición, en las que se debería solicitar en la mayoría de los casos una serología para la detección de infección por el VIH, ya fuese en el servicio de urgencias como en otro nivel asistencial donde se derivase en el mismo episodio, se asocian con un número elevado de oportunidades perdidas. Esto puede deberse a las limitaciones propias de los estudios retrospectivos con fallos en la recuperación de la información, pero también con un pobre cumplimiento de las guías clínicas y otras recomendaciones en estos dos supuestos.
Los estudios retrospectivos son susceptibles a los sesgos de recuperación de la información y tienen menos control sobre las variables analizables. Son muy dependientes de la calidad y de la fiabilidad de la información recogida en un medio clínico, no de investigación27. A pesar de estas limitaciones inherentes a su diseño, pensamos que el estudio aporta datos de gran valor para conocer la situación de las oportunidades perdidas para el diagnóstico de VIH en los SUH de cara a desarrollar estrategias de mejora de la calidad asistencial.
En conclusión, el 16% de los pacientes diagnosticados de VIH presentaron oportunidades perdidas en los 5años previos al diagnóstico. Además, uno de cada 4 podría haber sido diagnosticado con una antelación de 3años, con las posibles consecuencias en evitar la trasmisión de la infección y disminuir la probabilidad del diagnóstico tardío. Estos datos muestran la necesidad de implementar una estrategia eficaz que permita la detección precoz de la infección por el VIH en los servicios de urgencias hospitalarios, ya sea con la realización in situ de las pruebas, con la determinación diferida de muestras extraídas en urgencias, o por la derivación específica a otros niveles asistenciales.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Alberto Pizarro Portillo, Servicio de Urgencias, Hospital de la Princesa, Madrid, España.
Maite Maza Vera, Servicio de Urgencias, Complejo Hospitalario de Vigo, Vigo, Pontevedra, España.
Ferran Llopis Roca, Servicio de Urgencias, Hospital Universitario de Bellvitge, L’Hospitalet de Llobregat, Barcelona, España.
Manuel Gil Mosquera, Servicio de Urgencias, Hospital 12 de Octubre, Madrid, España.
Oriol Yuguero Torres, Servicio de Urgencias, Hospital de Lleida, Lleida, España.
Eva Quero-Motto, Servicio de Urgencias, Hospital Clínico Universitario Virgen de la Arrixaca-IMIB, Murcia, España.
Elena Sánchez Maganto, Servicio de Urgencias, Complejo Hospitalario Universitario de Toledo, Toledo, España.
Marta Álvarez Alonso, Servicio de Urgencias, Hospital de Fuenlabrada, Fuenlabrada, Madrid, España.
Carlos del Pozo Vegas, Servicio de Urgencias, Hospital Clínico Universitario de Valladolid, Valladolid, España.
Pascual Piñera Salmerón, Servicio de Urgencias, Hospital Reina Sofía de Murcia, Murcia, España.
María Velasco Arribas, Unidad de Medicina Interna-Infecciosas, Hospital Universitario Fundación Alcorcón, Alcorcón, Madrid, España.
Raúl López Izquierdo, Servicio de Urgencias, Hospital Universitario Pío del Rio Hortega, Valladolid, España.
Carmen Peñalver Barrios, Servicio de Urgencias, Hospital General de Segovia, Segovia, España.
Belén Rodríguez Miranda, Servicio de Urgencias, Hospital Universitario Rey Juan Carlos, Móstoles, Madrid, España.
Ramón Perales Pardo, Servicio de Urgencias, Complejo Hospitalario Universitario de Albacete, Albacete, España.
Beatriz Valle Borrego, Servicio de Urgencias, Hospital Severo Ochoa, Leganés, Madrid, España.
Félix González Martínez, Servicio de Urgencias, Hospital Virgen de la Luz, Cuenca, España.
Àngels Gispert Ametller, Servicio de Urgencias, Hospital Universitari de Girona Doctor Josep Trueta, Girona, España.
Marta Iglesias Vela, Servicio de Urgencias, Complejo Asistencial Universitario de León (CAULE), León, España.
Elizabeth Ortiz García, Servicio de Urgencias, Hospital de Santa Barbara, Soria, España.
Carmen Boque Oliva, Servicio de Urgencias, Hospital JoanXXIII, Tarragona, España.
Sara Gayoso Martín, Servicio de Urgencias, Hospital Comarcal El Escorial, San Lorenzo de El Escorial, Madrid, España.