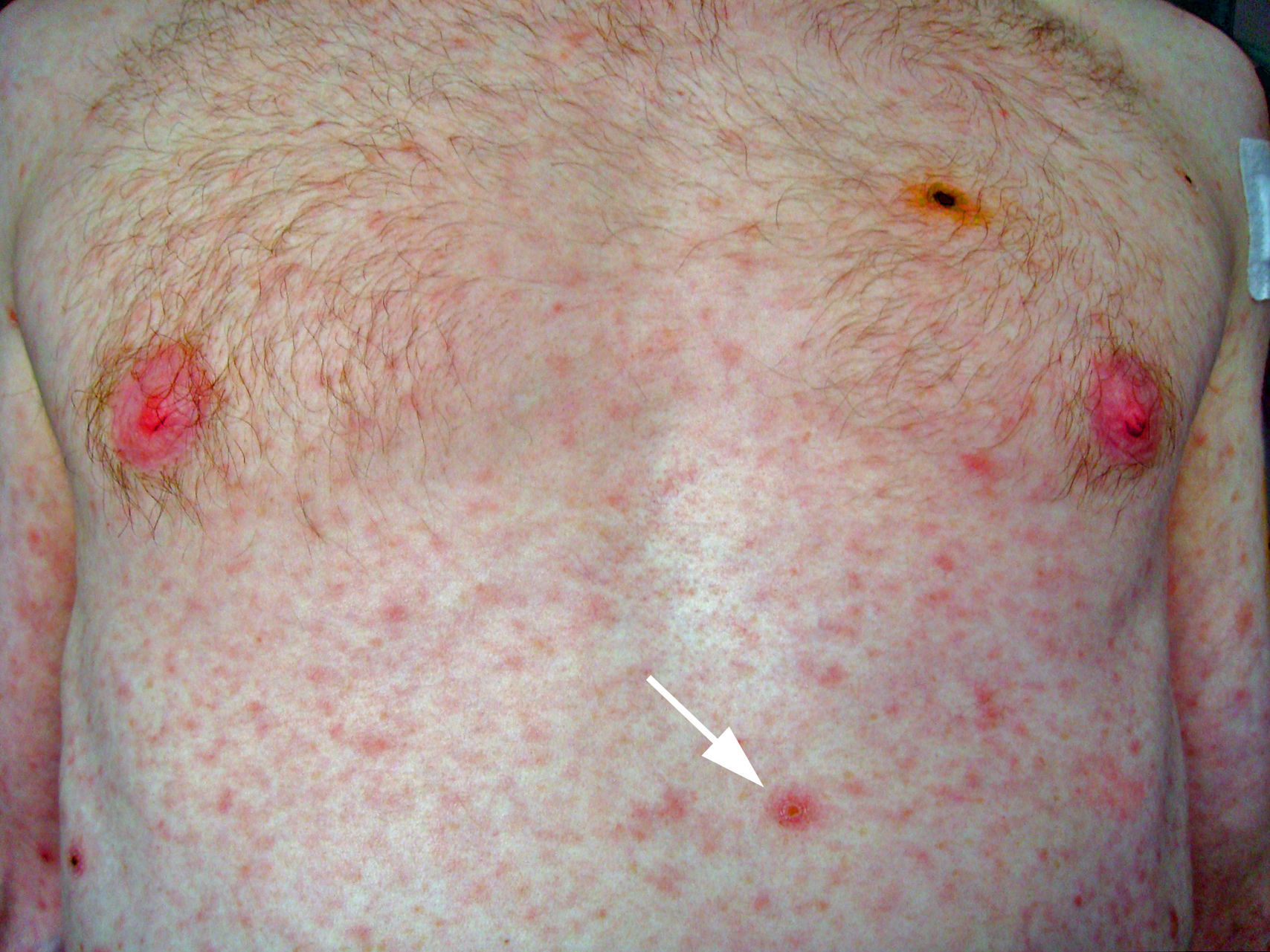
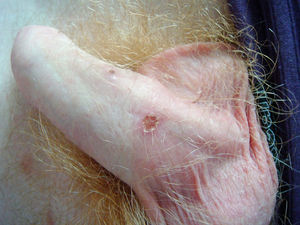
Varón homosexual de 30 años, natural de Irlanda y sin antecedentes patológicos de interés ni historia de viajes recientes. Dos semanas antes de acudir a esta consulta inició un cuadro de fiebre y lesiones cutáneas pruriginosas en tronco y extremidades. Durante la última semana se añadió un rash diseminado, cefalea y artralgias, por lo que acudió a consulta (figs. 1 y 2). El paciente reconocía haber tenido varias parejas sexuales en los últimos meses y manifestó no tener pareja estable en el momento de su evaluación.
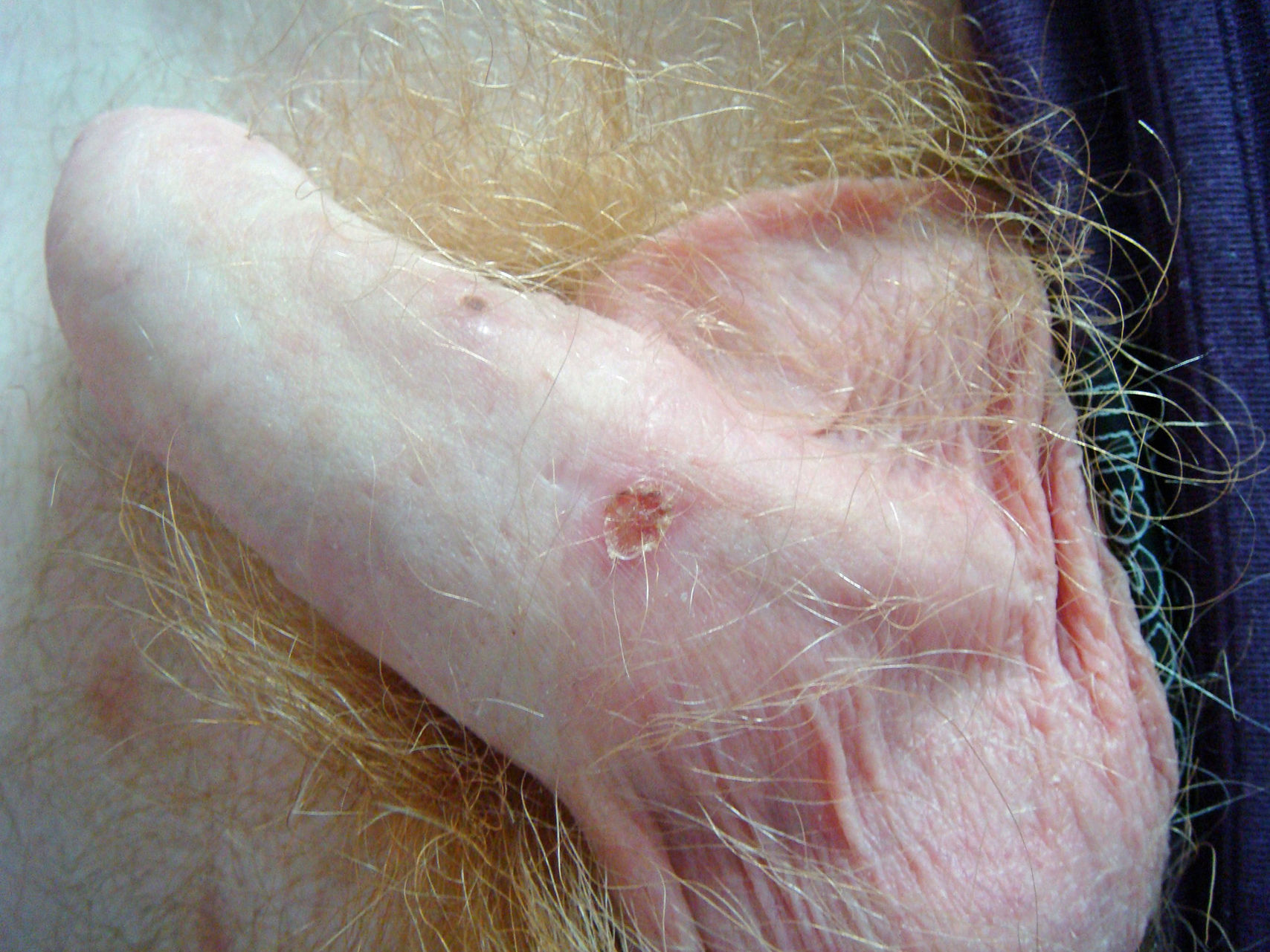
En la exploración física se observó una temperatura de 38°C. Presentaba un rash cutáneo morbiliforme diseminado con múltiples lesiones úlcero-necróticas de 0,5 a 1cm en cabeza, tronco, extremidades (incluyendo la región palmo-plantar) y escroto, en ocasiones cubiertas por una gruesa costra serohemática engastada. Asimismo, presentaba adenopatías inguinales dolorosas a la palpación, sin otros hallazgos de interés. La analítica mostró una proteína C reactiva 54mg/l y leucocitos 3,84×103μl (fórmula normal), sin otras alteraciones relevantes de la bioquímica ni del hemograma. La radiografía de tórax fue normal. Se extrajeron dos tandas de hemocultivos y se realizaron serologías urgentes y una biopsia de las lesiones cutáneas.
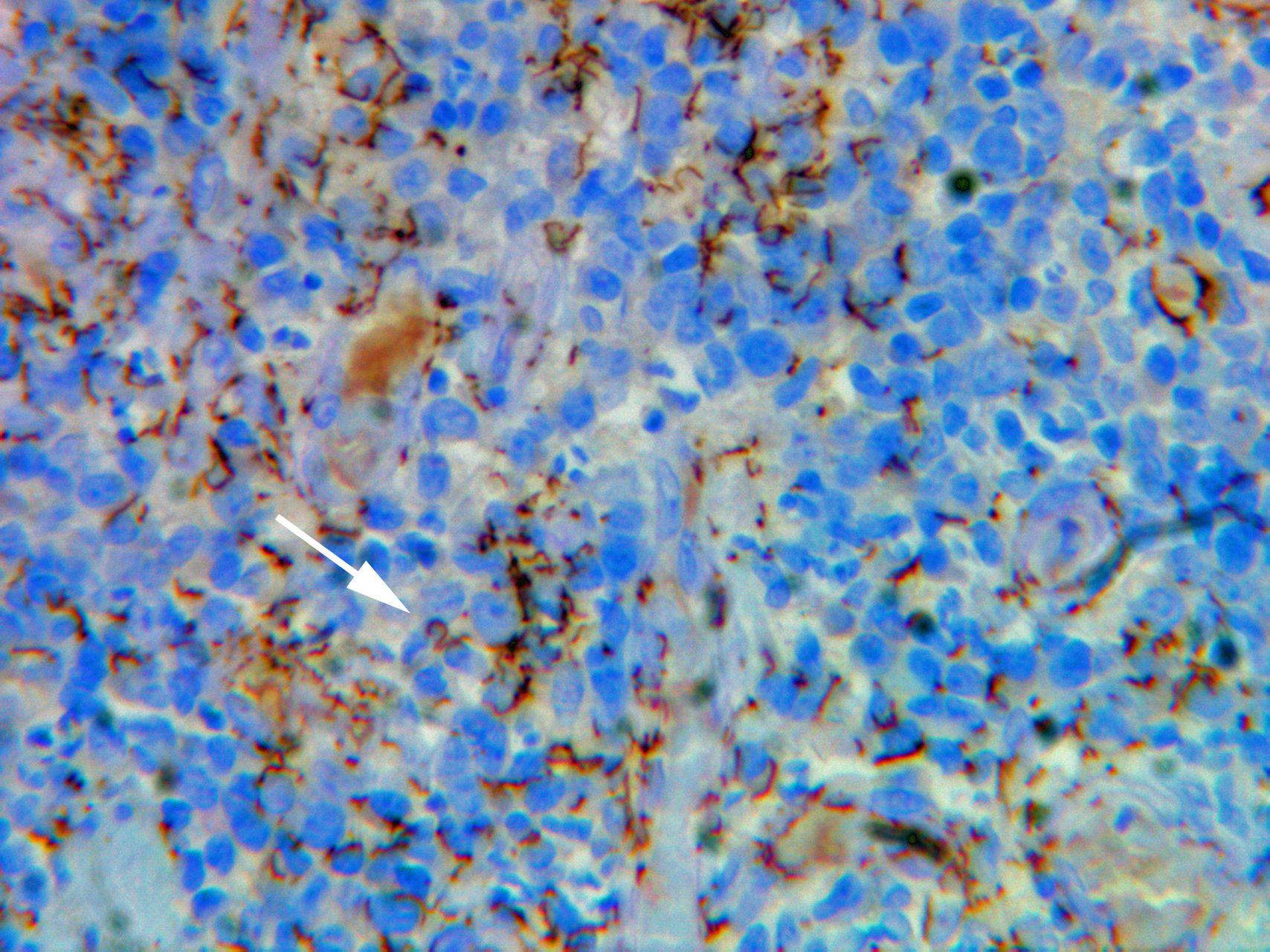
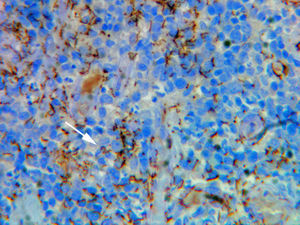
EvoluciónLas serologías para sífilis y virus de la inmunodeficiencia humana (VIH) fueron positivas: VDRL 1/32, RPR 1/32, anticuerpos anti-Treponema pallidum IgM e IgG 1/25.560 (hemaglutinación pasiva) y anticuerpos anti-VIH-1 positivos (ELISA y Western-Blot). Se realizó una tomografía computerizada cerebral que no mostró alteraciones y una punción lumbar que mostró un líquido cefalorraquídeo (LCR) claro con glucosa 0,43g/l, células nucleadas 5μl, hematíes 0μl, proteínas 0,5g/l y VDRL en LCR negativo. Paralelamente, se realizaron otros estudios de laboratorio que mostraron una carga viral de VIH 146.000 copias/ml, poblaciones linfocitarias CD4 219μl (18%), CD8 816μl (67%), CD4/CD8 0,27 y látex para criptococo en sangre negativo, siendo los hemocultivos y cultivo de LCR negativos. La biopsia de una de las lesiones úlcero-necróticas mostró infiltrados granulomatosos en dermis superior con afectación perivascular, mientras que el estudio inmunohistoquímico demostró la presencia de abundantes treponemas en epidermis y paredes vasculares (fig. 3).
Con estos datos diagnosticamos al paciente de infección crónica por VIH y de secundarismo luético con lesiones ulceradas sugestivas de sífilis maligna. Se inició tratamiento antibiótico por vía intramuscular con penicilina G benzatina 2,4 millones UI/semanal (durante tres semanas consecutivas), presentando inicialmente una reacción de Jarisch-Herxheimer. Asimismo, se contactó con los servicios locales de salud pública para la evaluación del caso y de posibles contactos. Las lesiones desaparecieron en el plazo de un mes. Finalmente, el paciente inició tratamiento antirretroviral por vía oral con tenofovir disoproxil-fumarato 245mg/día, emtricitabina 200mg/día y efavirenz 600mg/día. A los tres meses presentaba un hemograma normal con carga viral de VIH < 50 copias/μl, poblaciones linfocitarias CD4 362μl (18%) y negativización de las pruebas no treponémicas (VDRL y RPR negativos).
ComentarioLa sífilis y el VIH son enfermedades de transmisión sexual que afectan a colectivos con prácticas de riesgo similares y representan un problema de salud pública por su morbilidad y mortalidad1. En los útimos años estamos asistiendo a un resurgir de la sífilis y se han documentado brotes de esta enfermedad en determinados grupos de población2 especialmente varones homosexuales con infección por el VIH3. Aunque la sífilis se ha clasificado típicamente en tres fases –primaria, secundaria y terciaria– en los pacientes con infección por VIH puede presentarse de forma atípica, con solapamiento de las fases y mayor agresividad que en la población seronegativa4.
La sífilis maligna o lúes maligna es una forma infrecuente de sífilis secundaria. Se caracteriza por la presencia generalizada de lesiones pápulopustulosas que se necrosan, ulceran y quedan recubiertas de una costra que recuerda una “concha de ostra”5, pudiendo ocasionar dolor (33%) o prurito (14%). Generalmente se acompañan de una intensa afectación del estado general, fiebre (48%) y afectación ocular (33%). La existencia de una serología luética marcadamente positiva, el desarrollo de una reacción de Jarisch-Herxheimer y una buena respuesta al tratamiento con penicilina son también más frecuentes, aunque no característicos de la sífilis maligna6.
El diagnóstico diferencial debe hacerse con otras entidades de diversa naturaleza, incluyendo toxicodermias, varicela, herpes simple, criptococosis, pitiriasis liquenoide y varioliforme aguda, linfomas (micosis fungoide), sarcoma de Kaposi, eritema multiforme, vasculitis, ectima simple y ectima gangrenoso.
Antes de la aparición de la pandemia de sida, la sífilis maligna era una manifestación excepcional asociada a malnutrición severa, alcoholismo y uso de drogas por vía parenteral7. Aunque en la actualidad sigue siendo infrecuente, esta manifestación de la sífilis debe orientar al clínico sobre una posible coinfección con el VIH, lo que puede tener una gran trascendencia clínica y epidemiológica8.