Las bacterias gramnegativas multirresistentes son un grave problema de salud en todo el mundo. Ello se relaciona con la gravedad de las infecciones que pueden causar, las dificultades para establecer un tratamiento empírico (e incluso dirigido) correcto, la facilidad para la dispersión de la multirresistencia y la ausencia de nuevos antimicrobianos activos frente a estos patógenos. La antibioterapia debe, por tanto, basarse en el antibiograma, pudiendo requerir la combinación de antibióticos. La producción de beta-lactamasas de espectro extendido es el mayor problema actual de resistencia entre las enterobacterias, que causan infecciones nosocomiales, pero que también se están aislando en pacientes no ingresados. En nuestro entorno son menos relevantes, por el momento, las enterobacterias productoras de AmpC plasmídica o de la mayoría de las carbapenemasas. Todas estas variantes suelen presentar notables tasas de resistencia a aminoglucósidos y quinolonas, debido a que los plásmidos que codifican las beta-lactamasas también contienen genes de resistencia adicionales, o a que se seleccionan mutaciones cromosómicas adicionales. De entre los bacilos gramnegativos no fermentadores multirresistentes debe destacarse Pseudomonas aeruginosa, con elevada resistencia intrínseca y facilidad para adquirir resistencias adicionales, Acinetobacter baumannii, con crecientes tasas de resistencia a los antimicrobianos, y en menor medida Stenotrophomonas maltophilia.
Multiresistant Gram-negative bacteria represent a major health problem worldwide. This is related to the severity of the infections they cause, the difficulties for empiric (even directed) treatment, the ease of multiresistance spread, and the absence of new antimicrobial agents active against this group of pathogens. Accordingly, antimicrobial therapy should be based on the results of susceptibility testing, and may require using antimicrobial combinations. The production of extended-spectrum beta-lactamases represents the most important current problem of resistance among enterobacteria; these organisms cause nosocomial infections, but can also be cultured from non-hospitalised patients. In our country, enterobacteria producing plasmid-mediated AmpC enzymes or most carbapenemases are still uncommon, at the moment. Enterobacteria expressing these types of beta-lactamases present high rates of resistance to aminoglycosides and quinolones, because plasmids coding for beta-lactamases also contain other genes involved in additional resistances and/or the selection of additional chromosomal mutations. Among multiresistant Gram-negative non-fermenting bacteria, the most clinically relevant organism is Pseudomonas aeruginosa, an organism with intrinsic resistance to multiple agents and with ability to capture acquired resistance mechanisms. Other organisms in the latter group include Acinetobacter baumannii, with increasing rates of resistance to antimicrobial agents, and to a lesser extent Stenotrophomonas maltophilia.
En la última década estamos asistiendo al aumento de la incidencia de infecciones causadas por bacterias gramnegativas resistentes a múltiples fármacos, incluyendo enterobacterias multirresistentes (MR), Pseudomonas aeruginosa-MR y Acinetobacter baumannii-MR1–3.
Estos microorganismos generalmente están implicados en infecciones graves, por lo que actualmente suponen un gran problema de salud pública mundial. Las infecciones que causan tienen un peor pronóstico que las debidas a patógenos sensibles, debido en parte a que los tratamientos antimicrobianos instaurados antes de conocer datos microbiológicos que orienten o confirmen la etiología del proceso no son efectivos en un importante número de casos. Aunque algunos estudios no encuentran esta relación, esto podría explicarse porque generalmente incluyen series de pacientes tratados correctamente y de forma temprana.
Este aumento de resistencias antimicrobianas, unido al poco desarrollo de nuevos antibióticos (muy en especial frente a gramnegativos)4,5, hace que cada vez dispongamos de menos opciones terapéuticas para el tratamiento de dichas enfermedades infecciosas.
Recientemente se ha publicado una propuesta para la definición estandarizada de multirresistencia —adquirida— en enterobacterias, Pseudomonas aeruginosa y Acinetobacter baumannii6, en la que, de una forma genérica, se define esta situación cuando existe resistencia a 3o más familias de antimicrobianos. De igual forma, las bacterias que solo son sensibles a uno o 2antimicrobianos/grupos se consideran con resistencia extrema, y las que son resistentes a todos los antimicrobianos disponibles, panresistentes.
A continuación describimos aspectos microbiológicos, características epidemiológicas, cuadros clínicos más frecuentes, diagnóstico y tratamiento de estos microorganismos multirresistentes.
Enterobacterias multirresistentesLa familia de las enterobacterias (Enterobacteriaceae) incluye múltiples géneros y especies de bacilos gramnegativos, algunos de los cuales son patógenos para el ser humano. Tienen una amplia distribución: en el agua, el suelo, las plantas y la flora intestinal de muchos animales y del hombre. Algunas especies (Shigella spp., varias serovares de Salmonella, Yersinia pestis) se han adaptado al ser humano y se consideran patógenos primarios, mientras que otras (Escherichia coli, Klebsiella spp., Citrobacter spp., Enterobacter spp., Morganella morganii, Proteus spp., Providencia spp., Serratia spp., etc.) forman parte de la microbiota normal, pero pueden comportarse como patógenos oportunistas.
El principal mecanismo de transmisión de estos microorganismos se produce a través de las manos del personal sanitario, que se coloniza cuando entra en contacto con pacientes que a su vez están colonizados.
Muchas enterobacterias tienen una beta-lactamasa cromosómica (de las clasesA o C) y expresan de forma basal o aumentada bombas de expulsión activa, lo que determina una resistencia intrínseca a bastantes antimicrobianos7. Además, se pueden seleccionar con facilidad mutaciones cromosómicas en los genes que codifican las topoisomerasas de claseii (relacionadas con la resistencia a quinolonas) o las porinas (responsables de un ligero incremento del nivel basal de resistencia a múltiples compuestos)7,8. También adquieren fácilmente plásmidos que codifican otras beta-lactamasas y mecanismos de resistencia a aminoglucósidos (enzimas modificadoras y metilasas), a quinolonas (proteínas Qnr…)7,9 o a otros grupos de antimicrobianos clínicamente relevantes.
La mayoría de estudios han relacionado la multirresistencia en enterobacterias con la presencia de beta-lactamasas adquiridas, en especial las beta-lactamasas de espectro extendido (BLEE), las cefamicinasas (enzimas de claseC) plasmídicas y las carbapenemasas10.
Las enterobacterias productoras de BLEE se describieron inicialmente en España en 1988, poco después de su detección inicial en Alemania y Francia. K.pneumoniae y E.coli fueron las especies de mayor importancia inicial en cuanto a la producción de BLEE, causando brotes nosocomiales en grandes hospitales, principalmente en unidades de cuidados intensivos, quirúrgicas y neonatales11,12. Sin embargo, en los últimos años han cobrado gran relevancia las infecciones de origen estrictamente comunitario (en especial por E.coli)13,14 y por otras especies como Enterobacter spp., P. mirabilis y Salmonella15.
En un estudio multicéntrico realizado en España en el año 200016,17, el 93% de K.pneumoniae BLEE se aislaron en pacientes hospitalizados, pero el 51% de E.coli con BLEE ya se aislaron en pacientes que en el momento de toma de la muestra clínica no estaban hospitalizados. Varios autores han descrito un aumento del número de portadores fecales de BLEE en la comunidad, lo que podría incrementar la probabilidad de colonización en otros individuos18,19. En este sentido Valverde et al.18 describen que la colonización fecal de enterobacterias productoras de BLEE aumentó significativamente en pacientes hospitalizados y ambulatorios, de 0,3 y 0,7%, respectivamente, en 1991, a 11,8 y 5,5%, en 2003. La tasa de colonización entre voluntarios sanos fue de 3,7%.
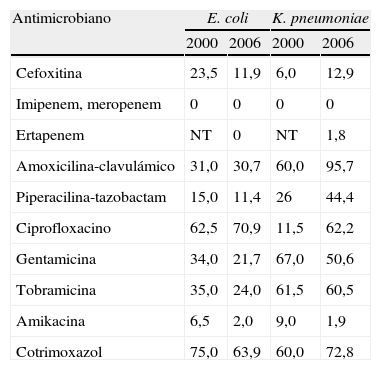
Las cepas productoras de BLEE son, en términos generales, resistentes a penicilinas, cefalosporinas (excluidas cefamicinas, que no se hidrolizan por estas enzimas) y monobactámicos11,12. Además, y como se muestra en la tabla 1, las cepas productoras de BLEE también presentan altos niveles de resistencia a quinolonas y aminoglucósidos.
Porcentajes de cepas de E. coli y K. pneumoniae productores de BLEE resistentes a antimicrobianos no hidrolizados por dichas enzimas aislados en España en 2000 y 2006
| Antimicrobiano | E. coli | K. pneumoniae | ||
| 2000 | 2006 | 2000 | 2006 | |
| Cefoxitina | 23,5 | 11,9 | 6,0 | 12,9 |
| Imipenem, meropenem | 0 | 0 | 0 | 0 |
| Ertapenem | NT | 0 | NT | 1,8 |
| Amoxicilina-clavulámico | 31,0 | 30,7 | 60,0 | 95,7 |
| Piperacilina-tazobactam | 15,0 | 11,4 | 26 | 44,4 |
| Ciprofloxacino | 62,5 | 70,9 | 11,5 | 62,2 |
| Gentamicina | 34,0 | 21,7 | 67,0 | 50,6 |
| Tobramicina | 35,0 | 24,0 | 61,5 | 60,5 |
| Amikacina | 6,5 | 2,0 | 9,0 | 1,9 |
| Cotrimoxazol | 75,0 | 63,9 | 60,0 | 72,8 |
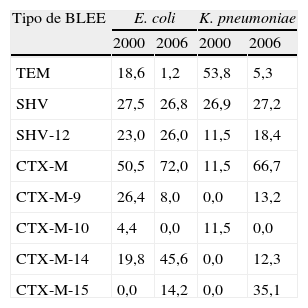
Se ha producido un notable cambio en el tipo de BLEE identificadas en nuestro país a lo largo del tiempo. Al comparar los datos de los 2estudios españoles de 200016,17 y 200620,21 se pueden comprobar discretas diferencias en la prevalencia de BLEE tipo SHV (con predomino global de SHV-12), pero en cambio se observa una drástica disminución de las enzimas tipo TEM y un notable incremento de las CTX-M (tabla 2). Varios estudios recientes han demostrado, tanto en nuestro país como en otras zonas del mundo, la creciente importancia de estas últimas enzimas, en particular de CTX-M-15.
Porcentajes de cepas de E. coli y K. pneumoniae que expresan distintos tipos de BLEE aisladas en España en 2000 y 2006
| Tipo de BLEE | E. coli | K. pneumoniae | ||
| 2000 | 2006 | 2000 | 2006 | |
| TEM | 18,6 | 1,2 | 53,8 | 5,3 |
| SHV | 27,5 | 26,8 | 26,9 | 27,2 |
| SHV-12 | 23,0 | 26,0 | 11,5 | 18,4 |
| CTX-M | 50,5 | 72,0 | 11,5 | 66,7 |
| CTX-M-9 | 26,4 | 8,0 | 0,0 | 13,2 |
| CTX-M-10 | 4,4 | 0,0 | 11,5 | 0,0 |
| CTX-M-14 | 19,8 | 45,6 | 0,0 | 12,3 |
| CTX-M-15 | 0,0 | 14,2 | 0,0 | 35,1 |
Aunque las cepas de K.pneumoniae productoras de BLEE causantes de brotes nosocomiales con frecuencia estaban relacionadas clonalmente, en el caso de E.coli ha sido más frecuente la coexistencia de múltiples clones, en particular en el medio extrahospitalario17,20. En los últimos años, sin embargo, se está documentando la existencia de clones de E.coli ampliamente distribuidos (p.ej., el que presenta la secuencia tipo [ST] ST131)22–24.
Se calcula que en la actualidad, en España, entre el 5 y el 15% de las cepas de E.coli aisladas de muestras clínicas producen BLEE. Este porcentaje puede ser aún mayor en K.pneumoniae (aunque existen importantes variaciones locales).
Factores como la edad avanzada, la utilización de hemodiálisis, de sonda vesical, o de catéteres intravenosos, y el tratamiento antibiótico, se han asociado a las infecciones por enterobacterias de adquisición nosocomial. Cuando hablamos de infecciones adquiridas en la comunidad, los factores de riesgo cambian, y los 4 más frecuentes son el tratamiento antibiótico previo, la hospitalización reciente, la cirugía y el género masculino11,12,20,21,25–28. Además, cada tipo de infección presenta unos factores de riesgo específicos. En este sentido, por ejemplo, se han descrito recientemente como factores de riesgo asociados a las infecciones del tracto urinario (ITU) comunitarias por enterobacterias productoras de BLEE la hospitalización previa, el tratamiento antibiótico en los meses previos (incluyendo cefalosporinas de segunda y tercera generación, penicilinas y quinolonas), la infección urinaria recurrente, la edad avanzada, la diabetes y el sexo masculino25.
Algunas enterobacterias poseen una AmpC cromosómica que puede hiperexpresarse de forma inducible (por la presencia de beta-lactámicos) o de forma constitutiva (por selección de mutantes con alteraciones en genes reguladores, conocidas por ello como mutantes desreprimidas). Estas últimas cepas se pueden seleccionar con el uso de beta-lactámicos que, como las cefalosporinas de tercera generación, inducen la enzima y se hidrolizan por ella29. A diferencia del fenotipo conferido por las BLEE, estas cepas son resistentes a cefamicinas y —con alguna salvedad— a combinaciones de penicilinas con inhibidores de beta-lactamasas, manteniendo la sensibilidad a cefalosporinas de cuarta generación y carbapenémicos, aunque también pueden seleccionarse mutantes resistentes a estos últimos compuestos por disminución de la permeabilidad.
Otras enterobacterias han adquirido a través de un plásmido una enzima relacionada con las AmpC cromosómicas (cefamicinasas plasmídicas) y presentan un fenotipo habitualmente similar al de las mutantes desreprimidas de AmpC cromosómica10,29. Un estudio multicéntrico reciente en España indica que la prevalencia de estas enzimas es del 0,64%, y que las familias más frecuentes son CMY (en E.coli y P.mirabilis) y DHA (en Klebsiellaspp.)30.
Las enterobacterias hiperproductoras de AmpC cromosómica o de AmpC plasmídicas producen infecciones comunitarias, relacionadas con la asistencia sanitaria y nosocomiales, particularmente en pacientes predispuestos, con factores de riesgo similares a los observados para otras infecciones por enterobacterias multirresistentes31.
De entre los problemas emergentes de multirresistencia en enterobacterias, el relacionado con la producción de carbapenemasas es el menos importante en nuestro entorno30, pero en otros países está alcanzando dimensiones muy preocupantes32. Las carbapenemasas de mayor importancia incluyen las de la familia KPC (claseA), las metalo-beta-lactamasas de claseB (NDM y en menor medida VIM, IMP y otros tipos) y OXA-4833. En un estudio multicéntrico español realizado en 2009 la prevalencia de carbapenemasas fue de tan solo el 0,04%, identificándose algunos aislados con enzimas tipo VIM o IMP30. Recientemente se han descrito varios brotes epidémicos, de amplias dimensiones, causados por cepas productoras de OXA-4834,35.
El aislamiento de enterobacterias de sitios anatómicos que suelen estar estériles casi siempre implica infección, en tanto que su aislamiento de sitios no estériles, en particular de heridas abiertas y el aparato respiratorio, requieren correlación clínica para diferenciar la colonización de la infección.
Las formas clínicas de las infecciones por enterobacterias productoras de BLEE varían según el contexto epidemiológico. Las infecciones de carácter endémico y las aparecidas fuera del entorno de las unidades de cuidados intensivos (UCI) se localizan preferentemente en el tracto urinario. Los brotes en la UCI frecuentemente consisten en infecciones graves, relacionadas con catéteres vasculares y del tracto respiratorio. Los microorganismos productores de BLEE son responsables de infecciones graves como bacteriemia, neumonía nosocomial, peritonitis, infecciones urinarias, quirúrgicas y meningitis11,12,20,21,25–28. Podríamos decir que casi cualquier órgano o cavidad corporal puede ser infectado por un una enterobacteria resistente. E.coli, y en menor grado Klebsiella y Enterobacter, causan la mayor parte de las infecciones extraintestinales por enterobacterias multirresistentes y se encuentran entre los patógenos más virulentos de este grupo.
La bacteriemia se asocia típicamente a determinadas puertas de entrada, como catéteres venosos centrales, ITU, neumonías o infecciones intraabdominales. En pacientes cirróticos no es raro que ocurra sin puerta de entrada evidente (bacteriemia primaria), como también sucede en pacientes neutropénicos11,12,21,26,28.
Las ITU producidas por enterobacterias BLEE-positivas son cada vez más frecuentes y a su vez también una de las causas de sepsis por gramnegativos en pacientes hospitalizados. La neumonía y la bacteriemia (de cualquier origen) son las infecciones más graves que pueden desencadenar un shock séptico con fracaso multiorgánico, llegando a tasas de mortalidad asociadas de hasta el 50%11,12,21,26,28.
El diagnóstico microbiológico de las infecciones por enterobacterias multirresistentes no plantea dificultades especiales, pues estos microorganismos crecen bien en medios convencionales. Además, la identificación a nivel de especie es poco compleja, la determinación de la sensibilidad a los antimicrobianos está estandarizada, y los resultados de ambas cuestiones con los métodos automáticos habituales son muy fiables. El reconocimiento de cepas que producen BLEE tampoco es especialmente problemático (salvo que coincidan mecanismos adicionales de resistencia a beta-lactámicos en la misma cepa) y se basa en el incremento de la actividad de cefalosporinas de amplio espectro en presencia de ácido clavulánico. Durante un tiempo se ha considerado que la presencia de una BLEE automáticamente implicaba la categorización de la correspondiente enterobacteria como resistente a penicilinas, monobactámicos y cefalosporinas (salvo cefamicinas). Sin embargo, en la actualidad tanto el Clinical Laboratory Standard Institute (CLSI) como el EUCAST recomiendan que sea el valor de la CMI y su relación con los puntos de corte de sensibilidad establecidos, en vez de la simple presencia de BLEE, lo que determine si, desde un punto de vista terapéutico, la cepa debe considerarse sensible o resistente a estos compuestos36. No todos los autores con experiencia en el tema están de acuerdo en esta posición, y además el reconocimiento de cepas con BLEE sigue siendo importante por la relevancia epidemiológica de estas enzimas.
Hay mucha menos experiencia en la detección de AmpC plasmídica, procedimiento que no ha sido estandarizado aún por el CLSI o el EUCAST. También hay cierta controversia en cuanto al mejor método para detectar carbapenemasas. En ambos casos el uso de herramientas moleculares para la detección de genes que codifican los correspondientes enzimas siguen siendo importante.
Las opciones de tratamiento en las infecciones causadas por enterobacterias productoras de BLEE son limitadas, ya que, como se ha indicado, presentan resistencia a la gran mayoría de beta-lactámicos. Los únicos beta-lactámicos que mantienen actividad frente a las enterobacterias productoras de estas enzimas son, además de las cefamicinas, como la cefoxitina, las combinaciones de beta-lactámicos con inhibidores de beta-lactamasas (como amoxicilina-clavulánico o piperacilina-tazobactam) y los carbapenémicos (imipenem, meropenem, ertapenem)11,12. No obstante, existen dudas respecto a la utilización de cefamicinas y las combinaciones de beta-lactámicos con inhibidores de beta-lactamasas. Como se ha señalado, los plásmidos que codifican las BLEE suelen portar genes de resistencia a otros antibióticos (tabla 2), como el cotrimoxazol, aminoglucósidos y tetraciclinas, y el fenómeno de resistencia cruzada es muy frecuente. Por razones no del todo claras, estas cepas son también resistentes a las fluoroquinolonas con mayor frecuencia que las cepas no productoras de BLEE. Por todo ello, el tratamiento de las infecciones producidas por bacterias productoras de BLEE entraña una dificultad notable11,12,24,26,28,37,38.
Es razonable, por tanto, pensar en la combinación de fármacos para el tratamiento empírico de las infecciones por estos bacilos gramnegativos multirresistentes en individuos con enfermedades graves. No obstante, las pruebas clínicas que sustentan esta aseveración son escasas. No existen estudios comparativos que contesten con seguridad a esta pregunta; los datos disponibles provienen de la comparación de series de casos, no de estudios aleatorizados, y son, por tanto, evidencias menores. En un estudio que analiza este aspecto, la mortalidad a los 30 días fue del 25% (6 de 24) en los pacientes con tratamiento combinado y del 7,5% (5 de 67) en pacientes con monoterapia39, y la diferencia no fue significativa. En este estudio no se especifica cuál fue la combinación.
El tratamiento con carbapenémicos11,12,26,28 supone, comparado con otros antibióticos como quinolonas37, cefalosporinas de tercera generación o beta-lactámicos con inhibidores de beta-lactamasas, un riesgo bajo de fracaso clínico y de muerte en pacientes con infección por enterobacterias productoras de BLEE, por lo que se ha considerado el tratamiento de elección en estas infecciones. No obstante, hay que ser cautelosos con el empleo de los carbapenémicos, pues pueden seleccionar enterobacterias resistentes por alteraciones de la permeabilidad o por carbapenemasas —que aunque de momento son infrecuentes, pueden tener una evolución impredecible—, o bacilos gramnegativos no fermentadores multirresistentes.
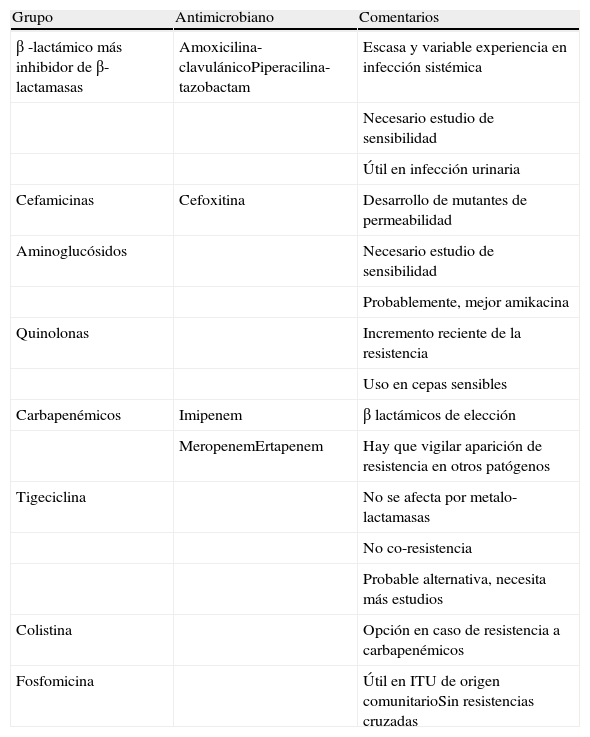
Otros antibióticos activos frente a microorganismos productores de BLEE son11,12: a)tigeciclina, que ha mostrado su efectividad en casos de infecciones intraabdominales y de tejidos blandos, aunque hay que tener en cuenta que no aporta cobertura para P.aeruginosa y que alcanza bajas concentraciones en orina, por lo que no estaría indicado su uso en ITU; b)fosfomicina, con buenos resultados in vitro e in vivo en ITU; c)las polimixinas (colistina), que aunque se sabe que son fármacos activos in vitro, existen pocos estudios clínicos publicados que aporten su utilidad real frente a infecciones por microorganismos con BLEE15; d)amoxicilina-clavulánico, que podría ser una opción para el tratamiento de las ITU por E.coli productores de BLEE sensibles a esta combinación, aunque por desgracia no es infrecuente la resistencia a esta combinación por producción simultánea de otras beta-lactamasas, por alteraciones de permeabilidad o, en menor medida, la hiperproducción de la propia BLEE (tabla 3).
Alternativas terapéuticas en infecciones por microorganismos productores de BLEE
| Grupo | Antimicrobiano | Comentarios |
| β -lactámico más inhibidor de β-lactamasas | Amoxicilina-clavulánicoPiperacilina-tazobactam | Escasa y variable experiencia en infección sistémica |
| Necesario estudio de sensibilidad | ||
| Útil en infección urinaria | ||
| Cefamicinas | Cefoxitina | Desarrollo de mutantes de permeabilidad |
| Aminoglucósidos | Necesario estudio de sensibilidad | |
| Probablemente, mejor amikacina | ||
| Quinolonas | Incremento reciente de la resistencia | |
| Uso en cepas sensibles | ||
| Carbapenémicos | Imipenem | β lactámicos de elección |
| MeropenemErtapenem | Hay que vigilar aparición de resistencia en otros patógenos | |
| Tigeciclina | No se afecta por metalo-lactamasas | |
| No co-resistencia | ||
| Probable alternativa, necesita más estudios | ||
| Colistina | Opción en caso de resistencia a carbapenémicos | |
| Fosfomicina | Útil en ITU de origen comunitarioSin resistencias cruzadas |
En el caso de enterobacterias con altos niveles de AmpC, la cefepima (que es estable frente a la hidrólisis por estas beta-lactamasas) constituye una opción terapéutica apropiada si se excluye la presencia simultánea de microorganismos con lactamasas de espectro ampliado resistentes.
Para poder proporcionar un tratamiento empírico correcto frente a enterobacterias multirresistentes es fundamental conocer la distribución local de patógenos, sus patrones de sensibilidad y resistencia, así como implantar protocolos de actuación donde se recojan todas las posibles circunstancias que faciliten la optimización del tratamiento empírico (factores de riesgo para patógenos resistentes, antibioterapia previa, etc.), además de otras medidas de actuación para el control de este tipo de infecciones resistentes.
Se debe tener en cuenta que el drenaje de abscesos y la eliminación de cuerpos extraños infectados a menudo son necesarios para la curación.
Pseudomonas aeruginosaEl género Pseudomonas incluye múltiples especies con amplia distribución en diversos ambientes, en especial los húmedos. La especie más importante en patología humana es P.aeruginosa, que causa infecciones graves, con elevada morbimortalidad, en pacientes inmunosuprimidos, principalmente en el ámbito hospitalario, en UCI y en unidades de críticos oncohematológicos; además, es la causa más frecuente de infección respiratoria crónica en pacientes con fibrosis quística40,41. Las infecciones nosocomiales generalmente incluyen neumonías, bacteriemias, infección de herida quirúrgica e infecciones de vías urinarias40.
P.aeruginosa logra sobrevivir en ambientes y temperaturas propias del entorno clínico y crece fácilmente en medios de cultivo habituales, pues sus requerimientos nutritivos son escasos. Su identificación en el laboratorio y la determinación de su sensibilidad a los antimicrobianos no suelen plantear dificultades, con la excepción de los fenotipos mucosos que suelen identificarse en pacientes con fibrosis quística.
P.aeruginosa es naturalmente resistente a la mayoría de las penicilinas, las cefalosporinas de primera, segunda y muchas de las de tercera generación (salvo ceftazidima), las tetraciclinas, el cotrimoxazol y la rifampicina42,43. Esta resistencia basal se debe a la poca permeabilidad de su membrana externa (mucho menor que la de las enterobacterias), a la existencia de varios sistemas de expulsión activa que eliminan los antimicrobianos que alcanzan el interior del microorganismo y a la producción de una beta-lactamasa cromosómica de tipo AmpC, que —como en el caso de algunas enterobacterias— puede inducirse o hiperexpresarse en mutantes desreprimidas. Algunas cepas producen además de AmpC otras beta-lactamasas adquiridas, incluyendo las del grupo PSE, algunas OXA, BLEE (mucho menos frecuentes que en enterobacterias) o carbapenemasas (en especial las de claseB, como VIM, IMP…).
Los carbapenémicos penetran en el interior de P.aeruginosa a través de la porina OprD, por lo que su pérdida contribuye a la resistencia a estos antimicrobianos (sin que exista resistencia cruzada con otros beta-lactámicos)44. El uso de carbapenémicos puede seleccionar durante el tratamiento mutantes deficientes en OprD, que son responsables de fracaso terapéutico. Aunque AmpC tiene muy poca eficacia como carbapenemasa, su actividad es mayor frente a imipenem que frente a meropenem. Por otra parte, el sistema de expulsión MexAB-OprM elimina meropenem (aunque no imipenem), por lo que su hiperexpresión se relaciona con la resistencia a este antimicrobiano en concreto. Muchas cepas de P.aeruginosa deficientes en OprD son a la vez resistentes a imipenem y a meropenem, pero como la desrepresión de AmpC es más frecuente que la hiperexpresión de MexAB-OprM, en cepas clínicas se observa con más frecuencia resistencia a imipenem que a meropenem42.
Con independencia de estos mecanismos, la resistencia a carbapenémicos también puede ser debida a la producción de carbapenemasas, en particular de metaloenzimas (VIM, IMP, SPM…)33. En ausencia de otros mecanismos de resistencia estas últimas cepas son sensibles a aztreonam, ya que este compuesto no se hidroliza por las beta-lactamasas de claseB42.
La principal causa de la resistencia de P.aeruginosa a aminoglucósidos es la producción de enzimas modificadoras, aunque también contribuye el sistema de expulsión activa MexXY-OprM. La resistencia a quinolonas depende de la existencia de las ya citadas bombas de expulsión y de alteraciones en las topoisomerasas. La gran mayoría de cepas de P.aeruginosa son sensibles a colistina, aunque también se han descrito cepas resistentes42.
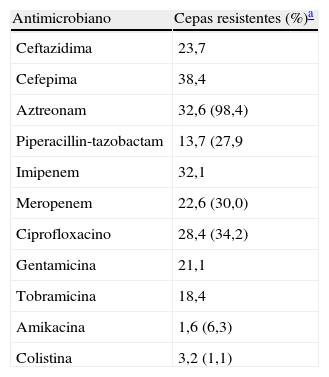
En la tabla 4 se presentan datos recientes de sensibilidad de cepas de P.aeruginosa aisladas en España45. Estas cifras son similares a las observadas en otro estudio multicéntrico previo46. Debe destacarse que en ambos estudios el porcentaje de cepas productoras de carbapenemasas fue muy bajo; estudios moleculares más detallados indican que, por el momento, la resistencia a carbapenémicos en nuestro país en esta especie depende de la pérdida de OprD asociada a otros mecanismos de resistencia45,47. En todo caso, ya se han identificado en España cepas de P.aeruginosa productoras de metalo-beta-lactamasas, en especial de VIM-248.
Actividad de antimicrobianos frente a cepas de P. aeruginosa (n=190) causantes de bacteriemia en un estudio multicéntrico español
| Antimicrobiano | Cepas resistentes (%)a |
| Ceftazidima | 23,7 |
| Cefepima | 38,4 |
| Aztreonam | 32,6 (98,4) |
| Piperacillin-tazobactam | 13,7 (27,9 |
| Imipenem | 32,1 |
| Meropenem | 22,6 (30,0) |
| Ciprofloxacino | 28,4 (34,2) |
| Gentamicina | 21,1 |
| Tobramicina | 18,4 |
| Amikacina | 1,6 (6,3) |
| Colistina | 3,2 (1,1) |
Adaptado de Cabot et al.45.
En el último estudio multicéntrico español, el 24% de las cepas eran resistentes a uno o 2antimicrobianos y el 33% eran multirresistentes (incluyendo un 10% de cepas con resistencia extrema). La casi totalidad de cepas con resistencia extrema correspondían al clon de ST175, que fue identificado en 7 de los 10 hospitales participantes. Algunas cepas multirresistentes y una con resistencia extrema correspondían al ST11149.
La elevada resistencia de P.aeruginosa a los antibióticos facilita su capacidad devastadora. La aparición de cepas multirresistentes se ha vinculado con una mayor frecuencia de bacteriemia secundaria y muerte. Cezario et al.50 realizaron un estudio en Brasil en el que se estudiaron 47casos de infección en pacientes de UCI por cepas de P.aeruginosa resistente a imipenem, que en el 95% de los casos presentaron un patrón de multirresistencia extrema, siendo únicamente sensibles a las polimixinas. Al comparar casos (n=47) y controles (n=122) se identificaron como factores de riesgo para el desarrollo de P.aeruginosa resistente a imipenem la edad avanzada, la ventilación mecánica, la traqueostomía y el uso previo de carbapenémicos. Un reciente estudio multicéntrico español en el que se analizaron 632episodios de bacteriemia (de los que el 23% estaban causados por cepas resistentes a carbapenémicos) ha demostrado que la mortalidad de los pacientes con cepas resistentes a carbapenémicos es superior a la de las cepas sensibles, pero este efecto es menor en los primeros días de la enfermedad y en pacientes con comorbilidades51.
El tratamiento de infecciones por P.aeruginosa resistente debe incluir antimicrobianos, seleccionados según el antibiograma. La producción de metalo-beta-lactamasas, que inactivan muchos antibióticos beta-lactámicos (excepto, como se ha dicho, el aztreonam)42, supone un gran problema en el manejo de las infecciones por este microorganismo. La colistina, una molécula descubierta hace más de 50años, que fue retirada debido a su alta incidencia de nefrotoxicidad, está siendo objeto de un gran interés52. La colistina tiene un mecanismo de acción relacionado con la alteración de la membrana citoplasmática, por lo que se producen pocas resistencias cruzadas con otros agentes antipseudomónicos; además, este compuesto tiene una baja capacidad de selección rápida de mutantes resistentes53. La colistina presenta una actividad bactericida dependiente de la concentración, y en la actualidad se está utilizando tanto por vía parenteral o inhalada con bajas tasas de nefrotoxicidad54. Se ha sugerido recientemente en el caso de cepas multirresistentes que el aumento de las dosis habituales de colistina se asocia con una mayor erradicación microbiológica, y deberá tenerse en cuenta el aumento de nefrotoxicidad que ello conlleva.
El tratamiento convencional de infecciones por P.aeruginosa tradicionalmente suele incluir una combinación de antibióticos, incluyendo con frecuencia un beta-lactámico (como piperacilina-tazobactam, ceftazidima, cefepima, meropenem, imipenem o aztreonam) y un aminoglucósido (amikacina, gentamicina o tobramicina)55. Sin embargo, hay pocas evidencias sólidas de la verdadera utilidad de esta aproximación terapéutica, y en el estudio multicéntrico español antes referido, considerando las bacteriemias por P.aeruginosa resistente a carbapenémicos, el uso de tratamiento combinado no se asocia a una menor mortalidad (temprana o global) que la observada con un tratamiento en monoterapia si se usa un compuesto al que P.aeruginosa sea sensible56.
Acinetobacter baumanniiEl género Acinetobacter incluye varias especies de interés clínico, y las más importantes son las del complejo A.calcoaceticus-baumannii57. La diferenciación de las especies de este complejo no es fiable si solo se emplean con métodos basados en pruebas bioquímicas y suele requerir métodos moleculares (recientemente se ha descrito también la utilidad del MALDI-TOF)58; por ello, la verdadera importancia de cada una de las especies del complejo no es bien conocida. En todo caso, diversos estudios fiables señalan que el microorganismo de mayor interés clínico es A.baumannii57.
A.baumannii es un patógeno nosocomial que puede sobrevivir largo tiempo en superficies expuestas al medio ambiente, probablemente por la formación de biocapas, lo cual dificulta la prevención de la transmisión nosocomial del microorganismo57. En el medio hospitalario estos patógenos han sido aislados de humidificadores, equipos de ventilación, la piel del personal, colchones, cojines y otros equipamientos. Además, es capaz de desarrollar resistencias a los antimicrobianos con cierta facilidad, por lo que el tratamiento de las infecciones causadas por este agente puede ser difícil.
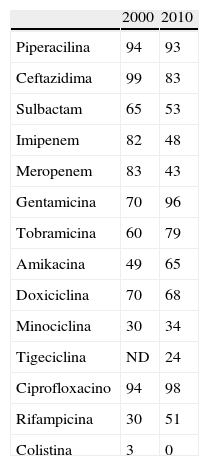
En España se han llevado a cabo 2estudios multicéntricos en los años 2000 y 201059,60. Los datos de sensibilidad a los antimicrobianos de ambos estudios se presentan en la tabla 5. En el año 2010, el 94% de los aislados eran multirresistentes y el 86% presentaron resistencia extrema, resultando preocupante que el 2% de los aislados eran ya panresistentes (no se identificó ninguno en 2000)59,60. La resistencia a carbapenémicos ha aumentado significativamente entre 2000 y 2010, habiéndose observado también incrementos en las tasas de resistencia a ceftazidima, piperacilina y colistina. Todo ello supone una seria limitación en las opciones terapéuticas frente a este agente.
Porcentaje de resistencia de A.baumannii a los antimicrobianos en España, en los años 2000 y 2010
| 2000 | 2010 | |
| Piperacilina | 94 | 93 |
| Ceftazidima | 99 | 83 |
| Sulbactam | 65 | 53 |
| Imipenem | 82 | 48 |
| Meropenem | 83 | 43 |
| Gentamicina | 70 | 96 |
| Tobramicina | 60 | 79 |
| Amikacina | 49 | 65 |
| Doxiciclina | 70 | 68 |
| Minociclina | 30 | 34 |
| Tigeciclina | ND | 24 |
| Ciprofloxacino | 94 | 98 |
| Rifampicina | 30 | 51 |
| Colistina | 3 | 0 |
Adaptado de Fernández-Cuenca et al.59,60.
La multirresistencia a los antimicrobianos de A.baumannii es, como en otras bacterias gramnegativas multirresistentes, un proceso multifactorial en el que están implicados la (hiper)producción de un beta-lactamasa cromosómica de tipo AmpC y de una oxacilinasa intrínseca (OXA-51 y enzimas relacionadas), la pérdida de la expresión de algunas porinas (CarO, Omp33…) y la sobreexpresión de diversos sistemas de expulsión activa42,57.
Se considera generalmente que A.baumannii es un microorganismo de baja virulencia, salvo en pacientes críticamente enfermos o inmunocomprometidos.
Se han identificado múltiples factores de riesgo para la adquisición de infecciones por este microorganismo, entre los que se incluyen enfermedad de base grave, ventilación mecánica prolongada, antibioterapia previa, colonización previa por Acinetobacter y estancia prolongada en la UCI61,62.
A.baumannii es responsable de brotes nosocomiales, particularmente en pacientes que tienen una enfermedad de base grave. Puede causar una multitud de infecciones incluyendo neumonía, bacteriemia, meningitis, ITU, peritonitis e infecciones de piel y tejidos blandos. La tasa de mortalidad cruda asociada a bacteriemia es de alrededor de 52%, y la asociada a neumonía está entre el 23 y el 73%.
Al igual que en el caso de las infecciones por P.aeruginosa multirresistente, el tratamiento de la infección por A.baumannii debe basarse en el antibiograma63,64. Actualmente colistina y tigeciclina (o la combinación de ambas) son los compuestos más habitualmente empleados en el tratamiento de las infecciones por Acinetobacter resistentes a carbapenémicos63. Sin embargo, no hay datos concluyentes de estudios comparativos sobre la utilidad real de tigeciclina, y además el microorganismo puede desarrollar resistencia a este compuesto con cierta facilidad.
Según el foco de infección se han empleado diversas combinaciones con carbapenémicos, como imipenem más sulbactam o imipenem más colistina, que se han utilizado con éxito para tratar la neumonía asociada a ventilación mecánica. También se ha usado —si bien con resultados discordantes— la combinación de rifampicina más colistina63.
Otros bacilos gramnegativos no fermentadoresSe han descrito infinidad de bacilos gramnegativos no fermentadores causantes de patología humana, cuyo análisis escapa al objeto de esta revisión. De entre los de mayor relevancia hemos de mencionar diversas especies de Pseudomonas no-aeruginosa (P.putida, P.stutzeri…), Stenotrophomonas maltophilia (probablemente el agente de mayor interés en esta amplio grupo), Burkholderia cepacia complex, Chryseobacteriumspp., Myroidesspp., Achromobacter xylosoxidans, Ochrobactrum anthropi, Shewanella putrefaciens-algae, Sphingomonas paucimobilis, etc.
S.maltophilia65 se encuentra con mayor frecuencia en las vías respiratorias de pacientes intubados, donde a menudo es difícil establecer la diferencia entre si es colonizador o patógeno. También se ha descrito la infección relacionada con catéteres venosos centrales (con o sin bacteriemia), las cuales son más frecuentes en pacientes inmunosuprimidos con neoplasias. S.maltophilia es una causa poco común de ectima gangrenoso en pacientes neutropénicos. Se le ha aislado en casi el 5% de pacientes con fibrosis quística, aunque no está claro que sea un patógeno significativo en estas situaciones66.
S.maltophilia presenta resistencia intrínseca a la mayor parte de los antibióticos (incluidos los carbapenémicos), lo cual hace difícil su tratamiento. Los antibióticos a los que es más habitualmente sensible (aunque no de manera uniforme) son trimetoprim-sulfametoxazol, ticarcilina-clavulánico y, quizá, algunas quinolonas (levofloxacino, moxifloxacino)67.
Conflicto de interesesLuis Martínez-Martínez ha sido consultor para Wyeth y Pfizer, ha servido como conferenciante parta Wyeth, Merck, Pfizer y Jansen-Cilag y ha recibido ayudas para investigación de Merck, Wyeth y Janssen-Cilag. María Carmen Fariñas ha sido consultor para Pfizer y Jansen-Cilag, conferenciante para Merck, Pfizer y Novartis y ha recibido ayudas para investigación de Merck y Novartis.
Nota: sección acreditada por el Consell Català de Formació Continuada de les Professions Sanitàries. Consultar preguntas de cada artículo en: http://www.eslevier.es/eimc/formacion