Es habitual el ingreso hospitalario de los lactantes<3 meses con infección del tracto urinario. Estudios recientes plantean un manejo menos intensivo para los que tienen≥29 días.
ObjetivosAnalizar la frecuencia de complicaciones en los lactantes<3 meses con infección del tracto urinario y conocer los microorganismos responsables y su sensibilidad antibiótica.
MétodosEstudio retrospectivo. Se incluyen los lactantes<3 meses con sedimento urinario patológico y urocultivo positivo de una muestra de orina recogida por sondaje vesical atendidos en Urgencias de 2007 a 2012. Se describen variables clínico-epidemiológicas y microbiológicas (microorganismos aislados y su sensibilidad antibiótica). Se analiza la frecuencia de complicaciones (bacteriemia, meningitis bacteriana, nefronía/absceso renal, intervención quirúrgica, ingreso en Unidad de Cuidados Intensivos y exitus) para toda la muestra y por subgrupos etarios (<29, 29-60 y 61-90 días).
ResultadosSe incluyen 460 casos; 137 (29,8%)<29 días, 166 (36,1%) 29-60 días y 157 (34,1%) 61-90 días. Veinticuatro (5,4%; IC 95%: 3,6-7,8) presentan bacteriemia; 15 (10,9%; IC 95%: 6,7-17,3) son<29 días; 8 (4,9%; IC 95%: 2,5-9,4) de 29-60 días y uno (0,7%; IC 95%: 0,1-3,7) de 61-90 días (p<0,001). Un (0,8%) neonato presenta meningitis bacteriana, y 2 (0,4%), abscesos renales. Escherichia coli es el principal microorganismo aislado en el urocultivo (87,2%), con una sensibilidad para amoxicilina-ácido clavulánico, gentamicina y cefixima del 89,2, 97,0 y 96,0%, respectivamente.
ConclusiónLa frecuencia de complicaciones es baja en los<3 meses con infección del tracto urinario, especialmente en los≥29 días; detectar los pacientes con bajo riesgo de complicaciones posibilitaría un manejo menos intensivo. La sensibilidad antibiótica de Escherichia coli se mantiene estable; su monitorización es esencial para optimizar el tratamiento antibiótico empírico.
Infants less than 3 months of age with urinary tract infection are usually hospitalized. Recent studies show that a less aggressive management for those patients aged≥29 days may be feasible.
ObjectivesTo determine the complication rate in infants<3 months of age with urinary tract infection, and to identify the causative agents and their antibiotic susceptibility.
MethodsA retrospective study was conducted on infants<3 months of age with positive urinalysis results, together with a positive urine culture from a catheterized specimen and seen in the Emergency Department from 2007 to 2012. Demographics, clinical and microbiology (microorganism isolated and antibiotic susceptibility) data were collected. The complications rate (bacteremia, bacterial meningitis, renal abscess, surgical intervention, Intensive Care Unit admission, or death) were calculated for the overall sample and for different age groups (<29, 29-60, and 61-90 days).
ResultsA total of 460 patients are included; 137 (29.8%)<29, 166 (36.1%) 29-60, and 157 (34.1%) 61-90 days of age. Twenty four (5.4%; 95% CI: 3.6-7.8) had bacteremia; 15 (10.9%; 95% CI: 6.7-17.3) were<29 days; 8 (4.9%; 95% CI: 2.5-9.4) were 29-60 days, and one (0.7%; 95% CI: 0.1-3.7) was 61-90 days of age (P<.001). One neonate (0.8%; 95% CI: 0.1-4.1) had bacterial meningitis, and 2, renal abscess. Escherichia coli was the common pathogen identified (87.2%) in the urine culture, with a susceptibility to amoxicillin-clavulanate, gentamicin, and cefixime of 89.2, 97.0, and 96.0%, respectively.
ConclusionComplications are low in infants<3 months of age with UTI, especially in those≥29 days of age. The identification of patients at very low risk for complications would allow a less aggressive management. Escherichia coli antibiotic susceptibility remains stable, but continuing careful surveillance is essential to optimize empirical antibiotic treatment.
La infección del tracto urinario (ITU) es la infección bacteriana potencialmente grave más frecuente en los lactantes menores de 3 meses. Dependiendo de las series, hasta un 20% de los procesos febriles en este grupo de edad son causados por una ITU1–5. Es habitual el ingreso hospitalario de estos pacientes para tratamiento antibiótico parenteral por el riesgo potencial de complicaciones agudas, principalmente bacteriemia y, en menor medida, meningitis. Sin embargo, diversos estudios han demostrado una baja frecuencia de dichas complicaciones, especialmente si el tratamiento antibiótico se instaura de forma precoz6–10. A raíz de los estudios mencionados, en los últimos años diversos autores han tratado de identificar factores de riesgo para su presentación en los lactantes mayores de 28 días, planteando la posibilidad de un manejo menos intensivo para aquellos lactantes considerados de bajo riesgo11–13. Para ello, además de determinar la frecuencia de complicaciones, es esencial conocer los microorganismos responsables y su sensibilidad antibiótica. En España son escasos los estudios al respecto en este grupo de edad12,14.
Los objetivos del estudio son determinar la frecuencia de complicaciones en los lactantes menores de 3 meses con ITU y conocer los microorganismos responsables y su sensibilidad antibiótica para los principales antimicrobianos utilizados de forma empírica.
MétodosDiseño del estudioEstudio retrospectivo observacional realizado en un centro materno-infantil de tercer nivel con 275 camas pediátricas, centro de referencia de un área de 1.800.000 habitantes y con una tasa media de frecuentación de urgencias infantiles de unas 95.000 consultas anuales.
Población de estudioSe revisan las historias clínicas de todos los lactantes menores de 3 meses de edad atendidos en el Servicio de Urgencias (SU) entre 2007 y 2012, con diagnóstico de alta de Urgencias de ITU (código 599.0 según la codificación diagnóstica de la Sociedad Española de Urgencias de Pediatría)15. Se incluyen en el estudio los pacientes que presentan un sedimento urinario patológico en el SU con un urinocultivo (UC) positivo.
Se define como sedimento urinario patológico la presencia de cualquier microorganismo visualizado en el Gram en muestra de orina recogida por sondaje vesical, y UC positivo como el crecimiento de más de 10.000 unidades formadoras de colonias de un solo microorganismo. En los casos en que se observa piuria en ausencia de gérmenes en el Gram el manejo queda a criterio del pediatra que atiende al paciente.
En las muestras de orina para estudio microbiológico se realiza tira reactiva como método de cribado. Cuando esta resulta patológica (detección de leucocitos y/o nitritos) se observa el sedimento urinario por microscopia convencional y se realiza tinción de Gram a partir del mismo sedimento. Cuando se observan microorganismos y/o leucocitos se realiza UC en medio de agar cistina-lactosa deficiente en electrolitos (BioMérieux®, Marcy l’Étoile, Francia). En los pacientes menores de 2 años el UC se realiza de forma sistemática con independencia del resultado de la tira reactiva y del sedimento urinario. En los pacientes incontinentes la recogida de orina inicial se realiza mediante bolsa adhesiva. Cuando el sedimento resulta patológico se realiza sondaje vesical con la finalidad de reducir los falsos positivos debido a la contaminación de la muestra.
Cuando en el cultivo se obtiene crecimiento se realiza la identificación y antibiograma del microorganismo aislado mediante el método automatizado MicroScan® (Siemens Healthcare Diagnostics Ltd., Frimley, Camberley, Reino Unido).
Variables de estudioDe cada episodio se recogen las siguientes variables de acuerdo con un cuestionario previamente diseñado: edad y sexo, enfermedad nefrourológica (ENU), síntomas clínicos (fiebre [temperatura axilar≥37,5°C], vómitos, rechazo de la ingesta, estancamiento ponderal, diarrea, clínica respiratoria), estado general según el triángulo de evaluación pediátrica (TEP)16 en el SU, diagnósticos concomitantes en el SU, presencia de complicaciones y duración de la estancia hospitalaria. También se recogen los microorganismos aislados y su sensibilidad antibiótica a los antimicrobianos habitualmente utilizados. Si se realiza punción lumbar (PL) también se registra la existencia de pleocitosis en el líquido cefalorraquídeo (LCR), considerándose como tal la presencia de≥30 leucocitos/mm3 en los pacientes menores de 29 días y≥10 leucocitos/mm3 en los lactantes mayores de esta edad.
Las diferentes variables se analizan para el total de la población estudiada y por subgrupos etarios (menores de 29 días de vida, 29 a 60 días y 61 a 90 días).
Se consideran las siguientes complicaciones: bacteriemia (hemocultivo positivo por el mismo microorganismo aislado en el UC), meningitis bacteriana (cultivo de LCR positivo por el mismo microorganismo aislado en el UC), nefronía/absceso renal, necesidad de intervención quirúrgica, ingresos en la Unidad de Cuidados Intensivos y exitus.
Durante el periodo de estudio la pauta de actuación ante un lactante menor de 3 meses con diagnóstico de ITU en el SU incluye la realización de analítica sanguínea (hemograma y reactantes de fase aguda), hemocultivo y la indicación de ingreso hospitalario con tratamiento antibiótico parenteral combinado (habitualmente amoxicilina-ácido clavulánico y gentamicina). Además, a los neonatos se les realiza una PL de forma sistemática previamente al inicio del tratamiento antibiótico. En los lactantes mayores de 28 días la realización de la PL queda a criterio del facultativo.
Análisis estadísticoLos datos extraídos se almacenan y procesan en una base de datos Microsoft® Access. Se tabulan variables cuantitativas y categóricas. Posteriormente se analizan con el programa estadístico SPSS® 20.0. Se muestra la estadística descriptiva mediante medias o medianas en las variables cuantitativas y los porcentajes en las variables categóricas. Se aplican pruebas para el estudio de distribución de datos (Kolmogorov-Smirnov), de comparación de datos cuantitativos (t de Student, U de Mann-Whitney) y cualitativos (Chi-cuadrado, tabla de contingencia, test exacto de Fisher). Se calculan intervalos de confianza del 95% (IC 95%) para proporciones mediante el método de Wilson. Los valores de p menores a 0,05 se consideran significativos.
ResultadosDurante el periodo de estudio se diagnostican en el SU 505 ITU en menores de 3 meses de edad; 460 cumplen los criterios de inclusión.
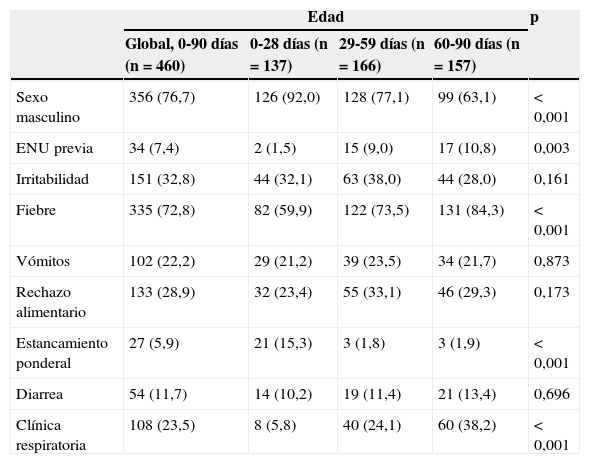
En la tabla 1 se muestran las características clínico-epidemiológicas del global de los pacientes y por subgrupos de edad. La edad mediana de los pacientes es de 45 días (p25-75: 24-68 días). Trescientos treinta y cinco (72,8%) tienen fiebre, con una temperatura máxima mediana de 38,5°C (p25-75: 38-39°C) y un tiempo mediano de evolución de 8h (p25-75: 3-24h). A 109 (32,5%) de ellos se les detecta fiebre en el SU. Dieciséis (3,5%) pacientes presentan un TEP alterado (aspecto alterado con respiración y circulación normales). Quince (3,3%) pacientes son diagnosticados de otro proceso concomitante a la ITU en el SU: bronquiolitis (8 casos), gripe (5 casos) y meningitis linfocitaria (un caso). Se indica ingreso hospitalario a 455 (98,9%) pacientes; los 5 que no ingresan son lactantes de 61 a 90 días de edad.
Características epidemiológicas y clínicas de los 460 pacientes incluidos
| Edad | p | ||||
|---|---|---|---|---|---|
| Global, 0-90 días (n=460) | 0-28 días (n=137) | 29-59 días (n=166) | 60-90 días (n=157) | ||
| Sexo masculino | 356 (76,7) | 126 (92,0) | 128 (77,1) | 99 (63,1) | <0,001 |
| ENU previa | 34 (7,4) | 2 (1,5) | 15 (9,0) | 17 (10,8) | 0,003 |
| Irritabilidad | 151 (32,8) | 44 (32,1) | 63 (38,0) | 44 (28,0) | 0,161 |
| Fiebre | 335 (72,8) | 82 (59,9) | 122 (73,5) | 131 (84,3) | <0,001 |
| Vómitos | 102 (22,2) | 29 (21,2) | 39 (23,5) | 34 (21,7) | 0,873 |
| Rechazo alimentario | 133 (28,9) | 32 (23,4) | 55 (33,1) | 46 (29,3) | 0,173 |
| Estancamiento ponderal | 27 (5,9) | 21 (15,3) | 3 (1,8) | 3 (1,9) | <0,001 |
| Diarrea | 54 (11,7) | 14 (10,2) | 19 (11,4) | 21 (13,4) | 0,696 |
| Clínica respiratoria | 108 (23,5) | 8 (5,8) | 40 (24,1) | 60 (38,2) | <0,001 |
ENU: enfermedad nefrourológica.
Las variables se expresan en n (%)
Se realiza hemocultivo a 448 (97,4%) pacientes; en 24 (5,4%; IC 95%: 3,6-7,8) es positivo. La frecuencia de bacteriemia disminuye con el aumento de la edad de los pacientes (10,9% [IC 95%: 6,7-17,3] en los menores de 29 días, 4,9% [IC 95%: 2,5-9,4] en los de 29 a 60 días y 0,7% [IC 95%: 0,1-3,7] en los de 61 a 90 días; p<0,001). Los pacientes con bacteriemia presentan más frecuentemente el TEP alterado que aquellos sin bacteriemia (16,7 vs. 2,8%; p=0,008). Se realiza PL a 133 (28,9%) pacientes; su indicación disminuye con el aumento de la edad de los pacientes (83,2% en los menores de 29 días, 9,6% en los de 29 a 60 días y 1,9% en los de 61 a 90 días; p<0,001). Se dispone de resultados de la bioquímica en 118 (88,7%); en el resto no es valorable por ser la muestra hemática o estar coagulada, cursándose solo el cultivo del LCR. Diecisiete (14,4%) pacientes presentan pleocitosis, todos ellos con cultivo de LCR negativo y buena evolución clínica. Un paciente (0,8%; IC 95%: 0,1-4,1) es diagnosticado de meningitis bacteriana. Se trata de un neonato de 4 días de edad con fiebre y rechazo de la ingesta de pocas horas de evolución, con un TEP normal a su llegada al SU. En este paciente no se dispone de bioquímica del LCR, diagnosticándose a las 48h de ingreso por la positividad del cultivo de LCR. La frecuencia de meningitis bacteriana en los menores de 29 días es de 0,9% (IC 95%: 0,2-4,8). En la tabla 2 se muestran los resultados microbiológicos de sangre y LCR.
Resultados microbiológicos en orina, sangre y líquido cefalorraquídeo
| Resultado urocultivo (n=460) | n (%) |
| Escherichia coli | 401 (87,2) |
| Klebsiella pneumoniae | 23 (5,0) |
| Enterobacter cloacae | 13 (2,8) |
| Klebsiella oxytoca | 7 (1,5) |
| Enterococcus faecalis | 3 (0,7) |
| Pseudomonas aeruginosa | 3 (0,7) |
| Citrobacter freundii | 3 (0,7) |
| Proteus mirabilis | 3 (0,7) |
| Citrobacter koseri | 1 (0,2) |
| Enterobacter aerogenes | 1 (0,2) |
| Serratia marcescens | 1 (0,2) |
| Streptococcus agalactiae | 1 (0,2) |
| Resultado hemocultivo (n=448) | |
| Hemocultivo positivo | 24 (5,3) |
| Escherichia coli | 23 (5,1) |
| Proteus mirabilis | 1 (0,2) |
| Resultado cultivo LCR (n=133) | |
| Cultivo LCR positivoa | 1 (0,8) |
| Escherichia coli | 1 (0,8) |
LCR: líquido cefalorraquídeo.
Cuatro (0,9%) pacientes presentan otras complicaciones durante el ingreso hospitalario: 2 neonatos se diagnostican ecográficamente de abscesos renales, con buena respuesta a tratamiento conservador, un neonato es intervenido por una estenosis hipertrófica de píloro y un lactante de 30 días requiere traslado a la Unidad de Cuidados Intensivos para soporte respiratorio en el contexto de una bronquiolitis diagnosticada durante el ingreso.
Todos los pacientes con una ITU complicada presentan una evolución clínica favorable. La mediana de estancia hospitalaria de los pacientes ingresados es de 4 días (p25-75: 3-5 días).
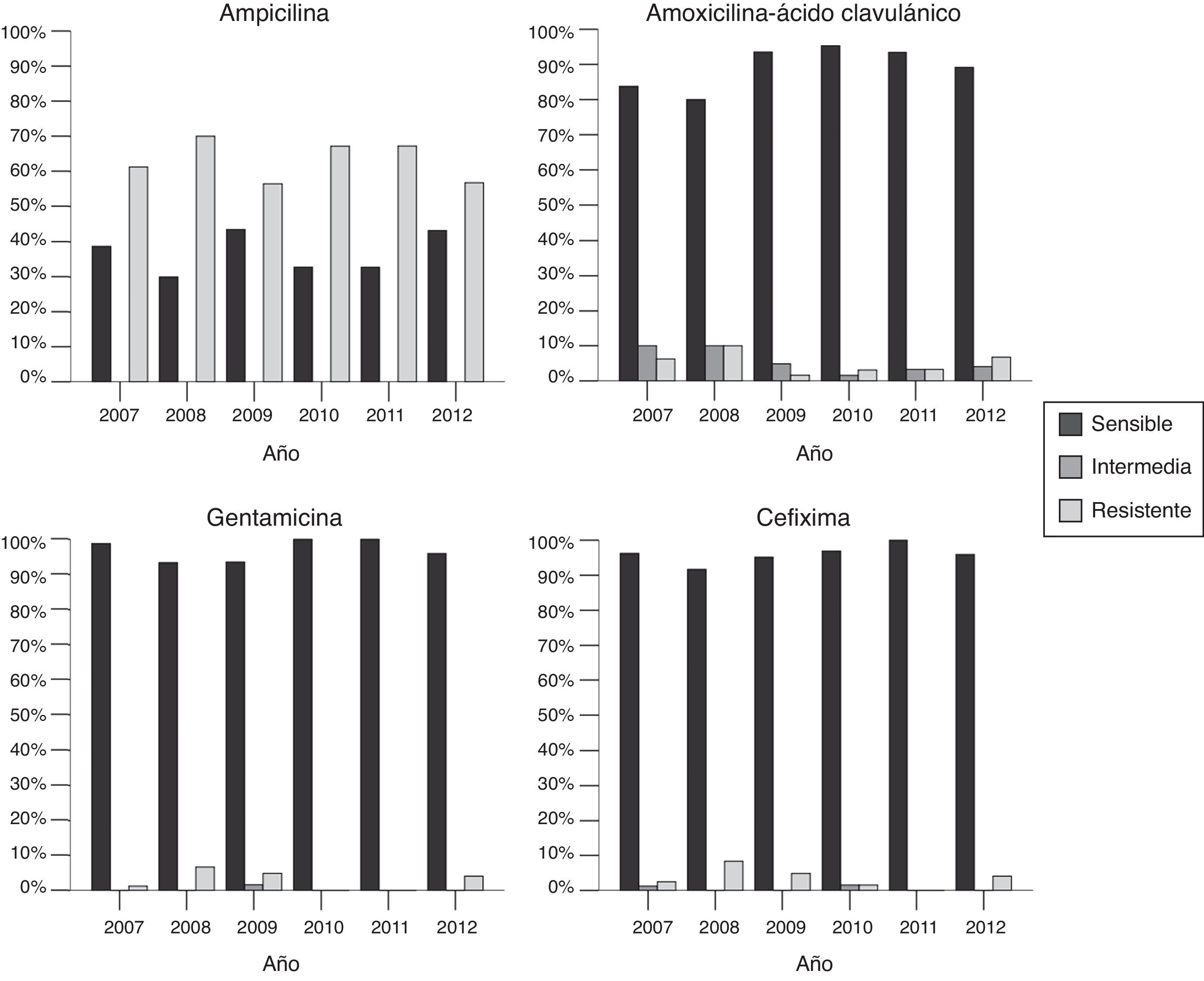
Escherichia coli (E. coli) es el principal microorganismo aislado en el UC (87,2%) (tabla 2), siendo más frecuente en los pacientes sin ENU que en aquellos con este antecedente (89,7 vs. 55,9%; p<0,001), grupo en el que Klebsiella pneumoniae es responsable del 17,6% de los casos. La sensibilidad global de E. coli para ampicilina, amoxicilina-ácido clavulánico, gentamicina y cefixima es del 37,2, 89,2, 97,0 y 96,0%, respectivamente. En la figura 1 se muestra la sensibilidad de E. coli a los antibióticos mencionados a lo largo del periodo de estudio. La sensibilidad de K. pneumoniae a amoxicilina-ácido clavulánico es del 95,6%, y para gentamicina y cefixima, del 100%. Diez cepas de E. coli y una de Klebsiella oxytoca son productoras de ß-lactamasas de espectro extendido (2,4%).
DiscusiónEl estudio pone de manifiesto el curso clínico favorable de la gran mayoría de los lactantes menores de 3 meses con ITU. El número de complicaciones es bajo, siendo la más frecuente la bacteriemia, y se limita casi exclusivamente al periodo neonatal.
Se constata el predominio del sexo masculino, que es más acusado en el grupo de menor edad. En relación con la clínica presentada, destaca que prácticamente uno de cada 4 pacientes no presenta fiebre. Este porcentaje aumenta hasta el 40% en los menores de 29 días. Ante este resultado, atribuible principalmente a la inmadurez de la termorregulación propia de esta edad, creemos que los estudios que analizan a los lactantes de corta edad con ITU deberían incluir también los pacientes afebriles, habitualmente excluidos de los mismos. Cabe resaltar otras diferencias en la presentación clínica según el grupo de edad, siendo el estancamiento ponderal un signo clínico a tener en cuenta en los neonatos. Por otro lado, destaca que casi el 40% de los lactantes de 60 a 90 días presentan clínica respiratoria además de fiebre. Este resultado concuerda con la bibliografía17–19, en la que se demuestra que, si bien la incidencia global de infección bacteriana potencialmente grave en pacientes febriles con infecciones respiratoria víricas (por ejemplo, bronquiolitis y gripe) es claramente inferior a la de los lactantes febriles sin dichas infecciones, la presencia de ITU sigue siendo relevante, hecho que obliga a descartarla.
La frecuencia de bacteriemia varía según el grupo de edad analizado, disminuyendo claramente a mayor edad de los pacientes. Este hallazgo es similar al descrito en la literatura, donde la frecuencia de bacteriemia oscila entre el 2 y el 21% según la edad de los pacientes y el diseño del estudio1,8,9,11,12,20. La frecuencia de bacteriemia en la población estudiada es significativamente superior en aquellos pacientes con un TEP alterado, lo cual ratifica la utilidad de dicha herramienta clínica para discriminar los pacientes de bajo y alto riesgo de bacteriemia11,12. La frecuencia de bacteriemia encontrada en el grupo de pacientes de 61 a 90 días apoyaría su manejo ambulatorio siempre y cuando presenten un TEP normal y una buena tolerancia oral, tal y como recomiendan diversas autoridades, como la Guía de Práctica Clínica de la Academia Americana de Pediatría21 y la Sociedad Italiana de Nefrología Pediátrica22.
En cuanto a la meningitis bacteriana, solo se diagnostica un caso en un paciente de 4 días de edad, lo que confirma el mayor riesgo de esta complicación en el periodo neonatal. Tal como se expone en la literatura, la frecuencia de meningitis bacteriana en los lactantes menores de 3 meses con ITU oscila entre el 0 y el 3%1,8,9,11,23–25, siendo los porcentajes más altos para los menores de 29 días, y del 0-0,1% en los mayores de esta edad. Si bien estos resultados hay que tomarlos con cautela debido al bajo número de PL realizadas en el grupo de pacientes mayores de 28 días, avalarían la indicación individualizada de esta técnica en los pacientes mayores de esta edad. Respecto a la presencia de pleocitosis en el LCR, oscila entre el 4 y el 18%23,26, con una evolución clínica favorable en todos los casos, al igual que en la población estudiada.
En relación con la presencia de otras complicaciones, 2 neonatos (0,4%) desarrollan un absceso renal, y otros 2 pacientes presentan complicaciones no relacionadas con la ITU, todos ellos con buena evolución posterior. La baja presencia de complicaciones en los pacientes mayores de 28 días constata la necesidad de identificar aquellos con bajo riesgo de presentarlas para un manejo menos intensivo11,12.
E. coli es el principal microorganismo causal (87,2%) de las ITU en los menores de 3 meses en nuestro medio, si bien destaca que en los pacientes con ENU su presencia no llega al 60% de los casos, adquiriendo mayor protagonismo K. pneumoniae. E. coli presenta una alta sensibilidad a los antimicrobianos prescritos habitualmente en el centro del estudio, manteniéndose estable a lo largo del periodo de análisis y con una presencia de cepas productoras de ß-lactamasas de espectro extendido inferior al 5%. Dado que las resistencias antibióticas pueden diferir en distintas zonas geográficas, es esencial conocer los principales gérmenes responsables de las ITU en la propia población para establecer el mejor tratamiento antibiótico empírico. Además, este debe individualizarse en los pacientes con antecedentes de ITU por microorganismos resistentes o en aquellos con ENU de base. La revisión actual ha conllevado la optimización del tratamiento antibiótico empírico en el centro de estudio, preconizando la monoterapia con gentamicina intravenosa en los pacientes sanos que precisan ingreso hospitalario, y la cefixima oral en aquellos candidatos a manejo ambulatorio.
Las limitaciones de este estudio son principalmente las propias de su carácter retrospectivo. Por un lado, es posible que en las historias clínicas no queden reflejados de forma completa determinados aspectos, principalmente en relación con la presentación clínica, lo que puede condicionar que la frecuencia real de los distintos síntomas difiera en cierta medida de la observada. Por otro lado, el número limitado de PL realizadas a los pacientes mayores de 29 días limita el análisis de la frecuencia de meningitis bacteriana en este grupo. Sin embargo, la buena evolución clínica de los mismos con antibiótico oral tras un corto periodo de antibiótico parenteral pone de manifiesto la alta improbabilidad de padecer dicha complicación. En tercer lugar, no se han analizado los pacientes con tinción de Gram negativa y UC positivo, lo que puede suponer una disminución del número real de ITU. Se ha considerado que en estos pacientes el retraso en el inicio del tratamiento antibiótico podría condicionar un sesgo en la frecuencia de complicaciones, motivo por el cual no se han incluido. Por último, el análisis de las sensibilidades antibióticas de los principales microorganismos causales de ITU en nuestro medio no es extrapolable a otro entorno, ante las diferencias encontradas a este nivel entre distintas zonas geográficas.
En conclusión, la presencia de complicaciones es baja en los lactantes menores de 3 meses con ITU, especialmente en los mayores de 28 días de edad. El curso clínico favorable de estos últimos pacientes pone de manifiesto la necesidad de detectar a aquellos con bajo riesgo de complicaciones para un manejo menos intensivo. Para ello, resulta esencial la monitorización de las sensibilidades antibióticas de los principales microorganismos causales, ya que la detección de cambios en las mismas permite optimizar su tratamiento.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.