El manejo de las bacteriemias por Klebsiella pneumoniae productora de carbapenemasa del tipo OXA-48 (KPOXA-48) es complicado por las escasas opciones terapéuticas y la elevada mortalidad. El objetivo del estudio fue describir las características clínicas de bacteriemia por KPOXA-48 entre octubre de 2013 y diciembre de 2016.
Material y métodosSe recogieron retrospectivamente de las historias clínicas las variables para analizar. La producción de carbapenemasas se confirmó por métodos fenotípicos y moleculares.
ResultadosSe incluyeron 38 pacientes con bacteriemia, mayoritariamente de origen nosocomial (n=31). Un alto porcentaje de las bacteriemias (n=26) fueron secundarias, principalmente de origen urinario (n=11). Todos los aislamientos eran multirresistentes con producción de la beta-lactamasa de espectro extendido CTX-M-15 y carbapenemasa del tipo OXA-48. La mortalidad bruta con antibioterapia dirigida adecuada fue del 0% y la inadecuada del 55% (p=0,0015).
ConclusionesSe pone de manifiesto la importancia de identificar este mecanismo de resistencia, los factores del paciente, el tipo de bacteriemia y la adecuación de la estrategia terapéutica en la evolución clínica.
Limited therapeutic options and high mortality make the management of OXA-48-like carbapenemase-producing Klebsiella pneumoniae (KPOXA-48) bacteraemia complicated. The aim of the study was to describe the clinical characteristics of KPOXA-48 bacteraemia between October 2013 and December 2016.
Material and methodsThe variables to analyse were retrospectively collected from medical records. Carbapenemase production was confirmed by phenotypic and molecular methods.
ResultsA total of 38 patients with bacteraemia were included, mainly classified as hospital-acquired (n=31). The majority of cases were secondary bacteraemia (n=26), most commonly arising from the urinary tract (n=11). All isolates presented a multidrug-resistant profile with the extended spectrum beta-lactamase CTX-M-15 and the carbapenemase OXA-48-like production. The crude mortality rate with adequate targeted antibiotic therapy was 0%, rising to 55% with inadequate treatment (p=0.0015).
ConclusionsThis study highlights the importance of identifying this resistance mechanism, the patient factors, type of bacteraemia and adequacy of antibiotic therapy in the outcome of bacteraemia.
La bacteriemia es una entidad clínica que, sin ser la más frecuente, se asocia a una elevada morbimortalidad1. Además, se ha añadido el problema de los microorganismos multirresistentes, en el que destaca la rápida diseminación de Klebsiella pneumoniae productora de carbapenemasas2. Actualmente en España, se observa una diseminación interregional, con predominio de K. pneumoniae productoras de las carbapenemasas de los tipos OXA-48 (KPOXA-48) y VIM3. Estas con frecuencia adquieren un perfil de multirresistencia4, por lo que se asocian a un alto fracaso terapéutico y mortalidad, con tasas cercanas al 50% en bacteriemias5.
El objetivo del presente trabajo es describir las características clínicas, epidemiológicas, microbiológicas y terapéuticas, así como la mortalidad bruta intrahospitalaria de los pacientes con bacteriemia por KPOXA-48 diagnosticados en un hospital de tercer nivel.
Material y métodosSituaciónEstudio retrospectivo realizado en el Complejo Hospitalario Universitario de Canarias (Tenerife, España), en un hospital de tercer nivel con población de referencia de 446.253 habitantes. Desde el primer brote de KPOXA-48 a finales del 2013, la diseminación intrahospitalaria fue clonal. En la actualidad la situación es de endemicidad de KPOXA-48. Desde entonces, se aplica un programa de vigilancia4 que consiste en la toma de muestra rectal en pacientes hospitalizados en las unidades con algún caso positivo y sistemáticamente en los ingresos en la unidad de cuidados intensivos.
Población de estudioSe incluyó a todos los pacientes adultos (>18 años) con bacteriemia por KPOXA-48, desde octubre de 2013 hasta diciembre de 2016 y se consideró el primer episodio de bacteriemia por el mismo microorganismo. Además, se recogieron variables de las historias clínicas para evaluar su influencia en la evolución clínica del paciente.
Las bacteriemias se clasificaron como nosocomiales o adquiridas en la comunidad y se definió el origen de la infección según los criterios de los Centers for Disease Control6.
Con base en las recomendaciones actuales7, se definió como antibioterapia adecuada la utilización de 2antibióticos activos in vitro que incluyeran un carbapenémico con CMI ≤ 8mg/L. Se consideró tratamiento inadecuado la administración de un solo antimicrobiano o de terapia combinada cuando solamente uno o ninguno de los antimicrobianos era activo in vitro. Del mismo modo, se consideró tratamiento inadecuado si las dosis utilizadas eran inferiores a las recomendadas según la función renal del paciente.
Estudio microbiológicoLas muestras se procesaron mediante el analizador automático de hemocultivos BacT/ALERT® (bioMèrieux, Marcy l’Etoile, Francia). La identificación y el antibiograma se realizó con el sistema Vitek-II® (bioMèrieux, Marcy l’Etoile, Francia). Posteriormente, se comprobó la sensibilidad a los carbapenémicos por técnica de difusión en gradiente y se confirmó la producción de carbapenemasas con el método fenotípico de los discos e inhibidores. El estudio de sensibilidad se realizó de acuerdo con los criterios del Clinical and Laboratory Standards Institute8. Por último, en el Centro Nacional de Microbiología (Instituto de Salud Carlos III, Madrid) se detectaron los genes de carbapenemasas y de β-lactamasas de espectro extendido mediante la reacción en cadena de la polimerasa.
Análisis estadísticoSe compararon las variables continuas con el método de U de Mann-Whitney y las variables categóricas mediante la prueba del chi cuadrado o la prueba exacta de Fisher, según procediera. Se consideró un valor de p<0,05 estadísticamente significativo. Todos los datos fueron analizados con el programa estadístico SPSS 17.0 (IBM-SPSS Inc, Armonk, NY, EE. UU.).
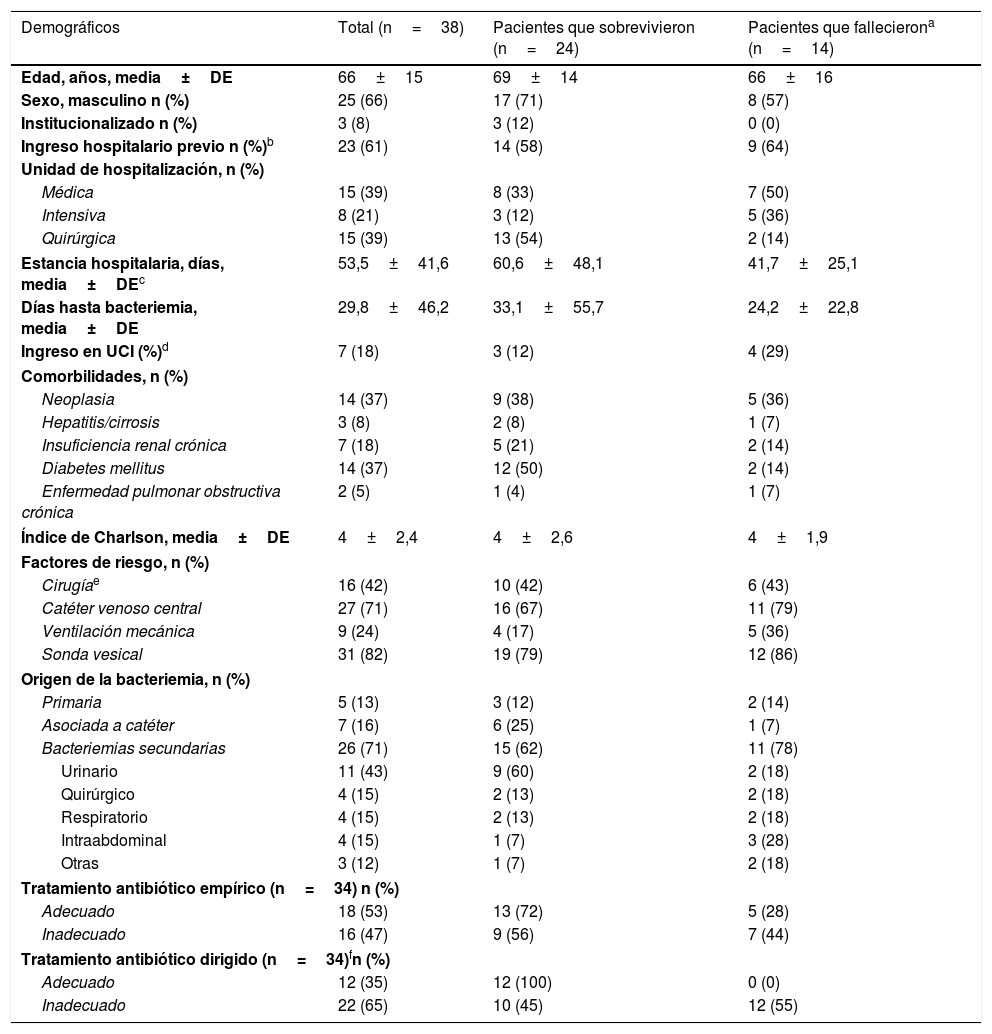
ResultadosCaracterísticas clínicas y epidemiológicasSe incluyeron 38 pacientes con una media de edad de 66 años. El 89% de los pacientes (34/38) estaban colonizados a nivel rectal por KPOXA-48. Además, el 68% (26/38) presentaba al menos una enfermedad subyacente. En el momento del diagnóstico de la bacteriemia, los pacientes estaban ingresados principalmente en unidades médicas y quirúrgicas. La mortalidad bruta intrahospitalaria fue del 37%. La media de días entre el primer hemocultivo positivo y la fecha de la muerte fue de 18 días. Entre los factores de riesgo para desarrollar bacteriemia destacaron el uso de dispositivos, como sonda urinaria y catéter venoso central (tabla 1).
Características de los pacientes con bacteriemia por K. pneumoniae OXA-48 durante la hospitalización
| Demográficos | Total (n=38) | Pacientes que sobrevivieron (n=24) | Pacientes que fallecierona (n=14) |
|---|---|---|---|
| Edad, años, media±DE | 66±15 | 69±14 | 66±16 |
| Sexo, masculino n (%) | 25 (66) | 17 (71) | 8 (57) |
| Institucionalizado n (%) | 3 (8) | 3 (12) | 0 (0) |
| Ingreso hospitalario previo n (%)b | 23 (61) | 14 (58) | 9 (64) |
| Unidad de hospitalización, n (%) | |||
| Médica | 15 (39) | 8 (33) | 7 (50) |
| Intensiva | 8 (21) | 3 (12) | 5 (36) |
| Quirúrgica | 15 (39) | 13 (54) | 2 (14) |
| Estancia hospitalaria, días, media±DEc | 53,5±41,6 | 60,6±48,1 | 41,7±25,1 |
| Días hasta bacteriemia, media±DE | 29,8±46,2 | 33,1±55,7 | 24,2±22,8 |
| Ingreso en UCI (%)d | 7 (18) | 3 (12) | 4 (29) |
| Comorbilidades, n (%) | |||
| Neoplasia | 14 (37) | 9 (38) | 5 (36) |
| Hepatitis/cirrosis | 3 (8) | 2 (8) | 1 (7) |
| Insuficiencia renal crónica | 7 (18) | 5 (21) | 2 (14) |
| Diabetes mellitus | 14 (37) | 12 (50) | 2 (14) |
| Enfermedad pulmonar obstructiva crónica | 2 (5) | 1 (4) | 1 (7) |
| Índice de Charlson, media±DE | 4±2,4 | 4±2,6 | 4±1,9 |
| Factores de riesgo, n (%) | |||
| Cirugíae | 16 (42) | 10 (42) | 6 (43) |
| Catéter venoso central | 27 (71) | 16 (67) | 11 (79) |
| Ventilación mecánica | 9 (24) | 4 (17) | 5 (36) |
| Sonda vesical | 31 (82) | 19 (79) | 12 (86) |
| Origen de la bacteriemia, n (%) | |||
| Primaria | 5 (13) | 3 (12) | 2 (14) |
| Asociada a catéter | 7 (16) | 6 (25) | 1 (7) |
| Bacteriemias secundarias | 26 (71) | 15 (62) | 11 (78) |
| Urinario | 11 (43) | 9 (60) | 2 (18) |
| Quirúrgico | 4 (15) | 2 (13) | 2 (18) |
| Respiratorio | 4 (15) | 2 (13) | 2 (18) |
| Intraabdominal | 4 (15) | 1 (7) | 3 (28) |
| Otras | 3 (12) | 1 (7) | 2 (18) |
| Tratamiento antibiótico empírico (n=34) n (%) | |||
| Adecuado | 18 (53) | 13 (72) | 5 (28) |
| Inadecuado | 16 (47) | 9 (56) | 7 (44) |
| Tratamiento antibiótico dirigido (n=34)fn (%) | |||
| Adecuado | 12 (35) | 12 (100) | 0 (0) |
| Inadecuado | 22 (65) | 10 (45) | 12 (55) |
Valor de p no significativo para todas las comparaciones, excepto para tratamiento antibiótico dirigido adecuado vs. inadecuado (p=0,0015).
Las bacteriemias fueron sobre todo nosocomiales (32/38; 84%) y secundarias, mayoritariamente de origen urinario (11/38; 29%). Por otra parte, todos los pacientes con bacteriemias comunitarias habían ingresado en los últimos 3 meses; además, 2 de ellos estaban institucionalizados.
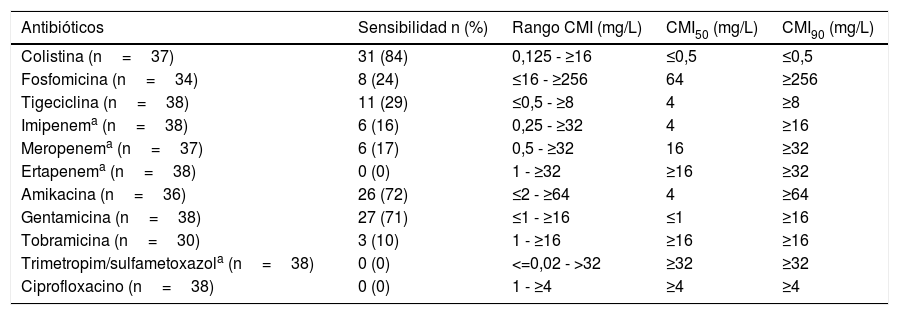
Características microbiológicasTodos los aislamientos eran productores de la carbapenemasa blaOXA-48 y productores de β-lactamasas de espectro extendido del tipo CTX-M-15. Todos presentaron un perfil de multirresistencia, a excepción de uno, definido como panresistente9. En general, los antibióticos más activos fueron colistina, amikacina y gentamicina (tabla 2). Además, frente a 30 aislamientos, la CMI de al menos uno de los carbapenémicos fue ≤8mg/L: imipenem (n=28; 74%), meropenem (n=16; 44%) y ertapenem (n=7; 18%).
Sensibilidad a antimicrobianos de los aislados productores de bacteriemia por K. pneumoniae OXA-48
| Antibióticos | Sensibilidad n (%) | Rango CMI (mg/L) | CMI50 (mg/L) | CMI90 (mg/L) |
|---|---|---|---|---|
| Colistina (n=37) | 31 (84) | 0,125 - ≥16 | ≤0,5 | ≤0,5 |
| Fosfomicina (n=34) | 8 (24) | ≤16 - ≥256 | 64 | ≥256 |
| Tigeciclina (n=38) | 11 (29) | ≤0,5 - ≥8 | 4 | ≥8 |
| Imipenema (n=38) | 6 (16) | 0,25 - ≥32 | 4 | ≥16 |
| Meropenema (n=37) | 6 (17) | 0,5 - ≥32 | 16 | ≥32 |
| Ertapenema (n=38) | 0 (0) | 1 - ≥32 | ≥16 | ≥32 |
| Amikacina (n=36) | 26 (72) | ≤2 - ≥64 | 4 | ≥64 |
| Gentamicina (n=38) | 27 (71) | ≤1 - ≥16 | ≤1 | ≥16 |
| Tobramicina (n=30) | 3 (10) | 1 - ≥16 | ≥16 | ≥16 |
| Trimetropim/sulfametoxazola (n=38) | 0 (0) | <=0,02 - >32 | ≥32 | ≥32 |
| Ciprofloxacino (n=38) | 0 (0) | 1 - ≥4 | ≥4 | ≥4 |
En el 53% de los casos, la antibioterapia empírica fue adecuada. En cuanto a la antibioterapia dirigida, esta fue adecuada en el 35% de los pacientes e inadecuada en el 65% de los casos. La mortalidad intrahospitalaria fue del 55% (12/22) en el grupo de pacientes en el que la antibioterapia dirigida había sido inadecuada, sin que falleciera ningún paciente con tratamiento dirigido adecuado (0/12) (p=0,0015) (tabla 1).
DiscusiónExisten pocos estudios sobre la experiencia con bacteriemias por KPOXA-48. El presente estudio aporta nuevos datos sobre las características clínicas, epidemiológicas, microbiológicas y terapéuticas de las bacteriemias por KPOXA-48, en un contexto de endemicidad de un hospital.
La mortalidad global de las infecciones por enterobacterias productoras de carbapenemasas (EPC) es generalmente elevada5,10. Sin embargo, existe variación entre los datos de mortalidad publicados. Por ejemplo, en un estudio español11 la mortalidad durante el ingreso de las bacteriemias por enterobacterias productoras de OXA-48 fue del 65%. Recientemente, en el metaanálisis5 sobre las infecciones producidas por K. pneumoniae productoras de carbapanemasa sitúa la mortalidad bruta en bacteriemias en un 54,30% (rango: 47,51-61,02). Además, la mortalidad se relaciona con factores del huésped, la infección y el tratamiento antibiótico12.
En nuestro trabajo, la mortalidad bruta intrahospitalaria fue del 37%, inferior a los datos publicados. Esto podría ser debido a diversos factores. En primer lugar, nuestros pacientes presentaban pocas comorbilidades, sin enfermedades subyacentes graves y con nivel moderado de la gravedad de la infección. En segundo lugar, el origen de la infección en nuestra cohorte de bacteriemias era predominantemente con bajo inóculo o en orígenes en los que se podía lograr un control del foco.
El tratamiento antibiótico definitivo, junto con el control del foco de infección y la rápida instauración de una antibioterapia empírica eficaz, son los factores determinantes que condicionan la mortalidad por este tipo de infecciones7,12. Sin embargo, actualmente, el tratamiento antibiótico definitivo en infecciones graves por K. pneumoniae productora de carbapenemasas sigue siendo controvertido debido al número limitado de opciones terapéuticas y a la falta de ensayos clínicos aleatorizados. Recientemente, el grupo de trabajo de Paño-Pardo13 demostró que el tratamiento combinado se asociaba a una menor mortalidad solo en aquellos pacientes enfermos de gravedad, en los que el riesgo de mortalidad es muy elevado. En enfermos menos graves, el uso de terapia combinada no parece mostrar ventajas frente a la monoterapia en términos de mortalidad. En contraposición con estos resultados, en nuestro trabajo, el uso de terapia combinada se asoció, de manera significativa, a una menor mortalidad.
Con relación a las características microbiológicas, coincidiendo con otras series de casos publicados11,14, nuestros aislados presentaron una alta resistencia in vitro a todos los antibióticos: colistina, amikacina y gentamincina presentaron los mayores porcentajes de actividad. Asimismo, el conocimiento de los factores de riesgo asociados a las infecciones por EPC ayudaría a la mejorar la prevención y el manejo clínico. Tal y como describen diversos autores14,15, nuestros pacientes presentaban una larga estancia hospitalaria, uso de procedimientos invasivos, cirugía previa y colonización de KPOXA-48 a nivel rectal, lo que ayudó en la orientación del tratamiento empírico.
Las limitaciones del estudio son inherentes a su diseño retrospectivo y al bajo número de pacientes incluidos. Además, el seguimiento limitado al tiempo de estancia hospitalaria y el análisis de la mortalidad bruta intrahospitalaria podría sobrestimar la supervivencia. Por último, las escasas variables recogidas con relación a la respuesta al tratamiento dificultan la evaluación de su eficacia.
En conclusión, este estudio muestra cómo KPOXA-48 puede estar involucrada en bacteriemias de origen nosocomial. Este estudio pone de manifiesto la importancia de sospechar e identificar este mecanismo de resistencia, así como los factores de riesgo del paciente, el tipo de bacteriemia y la adecuación de la estrategia terapéutica en la evolución clínica de la bacteriemia. De igual modo, teniendo en cuenta la gravedad de la infección, la identificación de los portadores y el refuerzo de las prácticas de control de la infección son de vital importancia para evitar la diseminación de estos microorganismos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.